Слайд 2
1. Определение, классификация и диагностика
хронической болезни почек
Слайд 3
Определение
Хроническая Болезнь Почек (ХБП) – наднозологическое понятие, объединяющее
всех пациентов с сохраняющимися в течение 3-х и более
месяцев признаками повреждения почек и/или снижением их функции.
В 2007 году термин ХБП введён в МКБ-10 взамен термина «хроническая почечная недостаточность (ХПН)».
ХПН – синдром (симптомокомплекс)!
Слайд 4
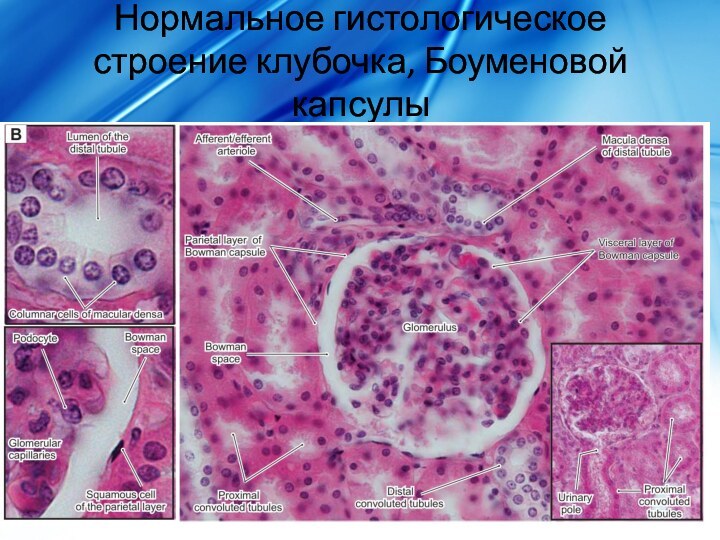
Морфологический субстрат ХБП - гломерулосклероз, характеризующийся, независимо от
первичной патологии почек:
запустеванием клубочков
склерозом мезангия
экспансией внеклеточного матрикса
Слайд 5
Нормальное гистологическое строение клубочка, Боуменовой капсулы
Слайд 6
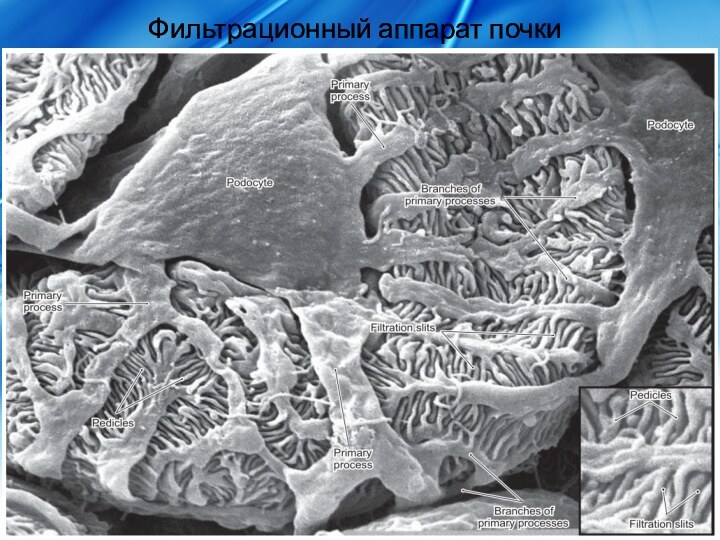
Фильтрационный аппарат почки
Слайд 7
Гистологические изменения при гломерулосклерозе
Фокальный сегментарный гломерулосклероз:
- Запустевание капилляров
клубочка
- Гиперплазия, набухание и вакуолизация эпителиальных клеток клубочка
- Экстракапиллярная
эпителиальная пролиферация
Слайд 8
Гистологические изменения при гломерулосклерозе
Фокальный сегментарный гломерулосклероз:
- Экспансия внеклеточного
матрикса
Слайд 9
Диагностика ХБП
Диагноз ХБП следует устанавливать на основании следующих
критериев:
1) выявление любых клинических маркеров повреждения почек, подтвержденных
на протяжении периода длительностью не менее 3 месяцев;
2) наличие маркеров необратимых структурных изменений органа, выявленных однократно при прижизненном морфологическом исследовании органа или при его визуализации;
3) снижение скорости клубочковой фильтрации (СКФ) < 60 мл/мин/1,73 м2 , сохраняющееся в течение трех и более месяцев, вне зависимости от наличия других признаков повреждения почек
Слайд 10
Классификация ХБП
Современные международные рекомендации классифицируют ХБП с учётом
скорости клубочковой фильтрации (СКФ)
При СКФ < 60 мл/мин/1,73 м2
диагноз ХБП выставляется даже при отсутствии других маркёров повреждения почек
Слайд 11
Способы расчёта СКФ
Расчётный метод:
Формулы CKD-EPI, Кокрофта-Голта, MDRD,
учитывающие возраст, пол, расу и сывороточный уровень креатинина
расчёт по
уровню цистатина С
Клиренсовый метод:
24-часовая проба Реберга-Тареева. Обладает высокой точностью в нестандартных ситуациях: белково-энергетическая недостаточность, заболевания мышц, вегетарианская диета и пр.
Наиболее точный метод - клиренс экзогенных гломерулотропных веществ (этилендиамин тетрауксусная кислота, диэтилентриамин пентауксусная кислота). Позволяет раздельно оценить функцию каждой почки.
Слайд 12
Универсальный калькулятор для расчёта СКФ
http://www.kidney.org/professionals/kdoqi/gfr_calculator
Слайд 13
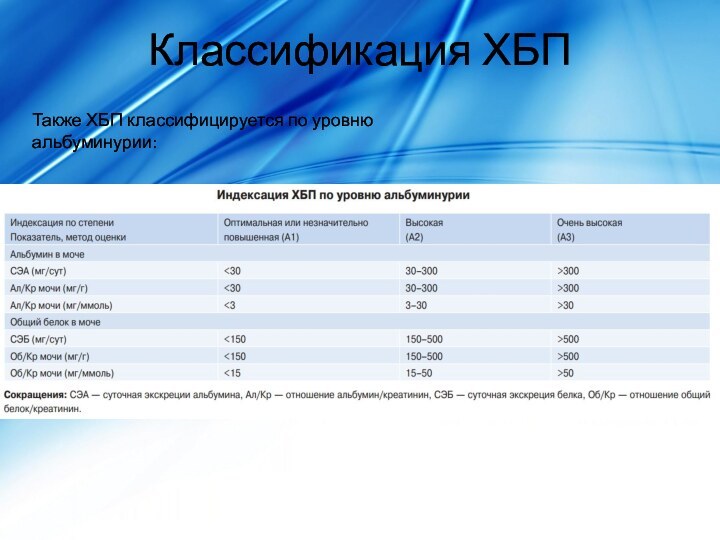
Классификация ХБП
Также ХБП классифицируется по уровню альбуминурии:
Слайд 14
Стадии ХПН по Тарееву Е.М.:
1. Консервативная стадия с
падением клубочковой фильтрации до 40-15 мл/мин с большими возможностями
консервативного лечения.
2. Терминальная стадия с клубочковой фильтрацией ниже 15 мл/мин, когда должен обсуждаться вопрос о внепочечном очищении крови (гемодиализ, перитонеальный диализ) или пересадке почки.
Слайд 15
Стадии заболевания:
1) Полиурическая (стадия компенсации, латентная, доазотемическая) —
манифестация основного заболевания + полиурия, никтурия, изурия;
2) Стадия клинических
проявлений (азотемическая, олигоанурическая) —
- интоксикация: анорексия, неврологические нарушения (головная боль, апатия, снижение зрения, бессонница), боли в костях и суставах, зуд.
- диспептические нарушения: диарея, рвота.
- нарушения деятельности сердечно-сосудистой системы: тахикардия, аритмия;
3) Стадия декомпенсации — присоединение стоматитов, гингивитов, плевритов, перикардитов, отёков лёгких;
4) Терминальная (уремическая, анурическая) – летальный исход без пересадки почки/гемодиализа.
Слайд 16
Построение диагноза ХБП
В диагностическом заключении указывается
1) Нозологическая
форма заболевания
2) Описание особенностей клинического течения
3) Морфологические изменения
(если проводилась биопсия),
4) Стадия ХБП по степени снижения СКФ
5) Категория альбуминурии.
Слайд 17
2. Причины развития
хронической болезни почек
с клиническими примерами
Слайд 18
Причины ХБП
• Заболевания клубочков: хронический гломерулонефрит; канальцев
и интерстиция: хронический тублоинтерстициальный нефрит, в том числе пиелонефрит;
•
Диффузные болезни соединительной ткани: системная красная волчанка, системная склеродермия, узелковый полиартериит, гранулематоз Вегенера, геморрагический васкулит;
• Болезни обмена веществ: сахарный диабет, амилоидоз, подагра, гипероксалатурия;
• Врожденные заболевания почек: поликистоз, гипоплазия почек, синдром Фанкони;
• Первичные поражения сосудов: АГ, стеноз почечных артерий.
• Обструктивные нефропатии: мочекаменная болезнь, опухоли мочеполовой системы.
• Лекарственные поражения почек: ненаркотические анальгетики, нестероидные противовоспалительные и другие препараты;
• Токсические нефропатии: свинцовая, кадмиевая, кремниевая, алкогольная.
Слайд 19
Хронический гломерулонефрит
Гломерулонефрит – группа иммунных заболеваний почек, характеризующихся
первичным поражением клубочков и последующим вовлечением в патологический процесс
интерстиция с тенденцией к прогрессированию, переходом в нефросклероз и развитием синдрома ХПН.
Более чем в половине случаев этиология хронических гломерулонефритов остается неизвестной.
Слайд 20
Клинический пример 1
Пациент С., 35 лет. Госпитализация с
01.12.14 по 08.12.14.
Диагноз:
Основной: Хронический гломерулонефрит с исходом в
ХПН (морфологически – мезангиокапиллярный вариант, тромботическая микроангиопатия, биопсия от 09.2009), леченный глюкокортикоидами, цитостатиками, в том числе в сверхвысоких дозах, антикоагулянтами;
Фон: наследственные тромбофилии: гомозиготная мутация PAI, гетерозиготные мутации гена фибриногена, MTHFR, MTRR;
Осложнения: ХБП 4 ст. (СКФ 19 мл/мин), АГ 3 степени, гипертонический криз от 01.12.14, анемия лёгкой степени тяжести, вторичный гиперпаратиреоз;
Операция: формирование артерио-венозной фистулы левого предплечья от 02.12.14.
Слайд 21
Клинический пример 1. Резюме
Больной С., 35 лет, с
2008 г. страдающий хроническим гломерулонефритом, выявленным после перенесённого ОРВИ
(клинически: отёки, АД 200/120, азотемия 230 мкмоль/л) и подтверждённым в 2009 г. морфологически (мезангиокапиллярный вариант, тромботической микроангиопатия), с исходом в ХПН.
Госпитализирован в связи с плохо контролируемыми цифрами АД. При обследовании выявлены признаки ХБП 4 ст. (мочевина 16,9 мкмоль/л; креатинин 498 мкмоль/л; КФ в пробе Реберга 19,2 мл/мин. Протеинурия 3,2 г/л).
С целью подготовки к программному гемодиализу выполнена операция: формирование артерио-венозной фистулы левого предплечья. Подобрана антигипертензивная терапия.
Слайд 22
Клинический пример 2
Пациентка Х., 52-х лет. Госпитализирована с
28.02.15 по 30.03.15
Диагноз:
Основной: Хронический гломерулонефрит (морфологически – нефросклероз, биопсия
от 11.03.15) с исходом в ХПН.
Операция: формирование артерио-венозной фистулы левого предплечья от 04.03.15;
Осложнения: ХБП 5 ст., АГ 3 ст., программный гемодиализ с 28.03.15. Анемия тяжёлой степени тяжести. Вторичный гиперпаратиреоз.
Слайд 23
Клинический пример 2. Резюме
Больная Х., 52 лет. Ранее
болезни почек отрицает. С 01.2015, после перенесённого ОРВИ, отмечает
появление тошноты, рвоты, повышения АД до 160/100, болей в поясничной области, никтурии, поллакиурии.
Госпитализирована 28.02.15 в крайне тяжёлом состоянии в связи с выраженной интоксикацией (креатинин 1610 мкмоль/л, мочевина 24,56 мкмоль/л. Протеинурия 1 г/л). Сеансы гемодиализа с 28.02.15. Биопсия почки от 11.03.15: диффузный глобальный и сегментарный гломерулосклероз, нефросклероз.
Выписана с положительной динамикой (креатинин 809 мкмоль/л). Рекомендовано продолжение сеансов гемодиализа.
Слайд 24
Системная красная волчанка
Системная красная волчанка (СКВ) – системное
аутоиммунное заболевание неизвестной этиологии, характеризующееся гиперпродукцией органонеспецифических аутоантител к
различным компонентам клеточного ядра с развитием иммуновоспалительного повреждения тканей и внутренних органов. Поражение почек при СКВ:
быстропрогрессирующий волчаночный нефрит
нефрит с нефротическим синдромом
терминальная стадия почечной недостаточности
Слайд 25
Клинический пример 3
Пациентка А., 41 года. Госпитализирована с
16.03.15 по 06.04.15
Диагноз:
Основной: Системная красная волчанка с поражением почек
по типу быстропрогрессирующего гломерулонефрита (морфологически: картина пролиферативного гломерулонефрита с фокальным глобальным и гломеруло- склерозом и преимущественным отложением С3 фрагмента комплемента, нефросклероз, биопися от 26.03.15), кожи (эритема лица) и системы крови (анемия, тромбоцитопения).
Осложнения: ХБП 4 ст. (СКФ 22 мл/мин), АГ 3 ст., вторичный гиперпаратиреоз. Энцефалопатия.
Сопутствующие: узел левой доли щитовидной железы, хронический вирусный гепатит С.
Слайд 26
Клинический пример 3. Резюме
Пациентка А., 41 года, с
2011 года отмечает периодическое появление высыпаний на коже рук
после инсоляции, «румянца» на щеках, повышения АД до 150/90 мм.рт.ст., отёков, одышки.
Госпитализирована планово для подтверждения диагноза СКВ. Выявлены АТ к двуспиральной ДНК – 29,9 МЕ/мл; креатинин 260 мкмоль/л, мочевина 17,2 мкмоль/л, мочевая кислота 618 мкмоль/л, КФ в пробе Реберга 22,1 мл/мин. Протеинурия 3 г/л Проведена биопсия почки от 26.03.15: картина пролиферативного гломерулонефрита с фокальным глобальным и гломеруло- склерозом и преимущественным отложением С3 фрагмента комплемента, нефросклероз. Проведена пульс-терапия преднизолоном, подобрана антигипертензивная терапия.
Выписана с рекомендацией к повторной госпитализации для продолжения пульс-терапии через 4 недели.
Слайд 27
Сахарный диабет
Сахарный диабет — группа эндокринных заболеваний, развивающихся
вследствие абсолютной или относительной недостаточности гормона инсулина, в результате
чего развивается гипергликемия.
Диабетическая нефропатия (диабетический гломерулосклероз) – ряд типичных морфологических изменений почечной ткани, развивающихся при сахарном диабете 1 и 2 типов. Изменения касаются всех структур почечной ткани - клубочков, канальцев, интерстиция и сосудов. Проявляется микроальбуминурией, протеинурией, ХПН.
Слайд 28
Синдром Киммельстил-Уилсона (диабетический гломерулосклероз)
— узелковая форма гломерулосклероза,
специфическая для сахарного диабета
Слайд 29
Клинический пример 4
Пациентка Р., 63 лет. Госпитализирована с
23.03.15 по 14.04.15.
Диагноз:
Основной: Диабетическая нефропатия в стадии нефротического синдрома
(биопсия от 01.04.14)
Фон: СД 2 типа, диабетическая сенсо-моторная полинейропатия, целевой Hb Ac<7,5%. OU диабетическая ретинопатия, ангиопатия сетчатки.
Осложнения: ХБП 1 ст. (СКФ 120 мл/мин). АГ 3 ст.
Сопутствующий: Недостаточность кардии, гастрит смешанного характера, полип желудка, мелкие полипы ободочной кишки, начальная катаракта.
Слайд 30
Клинический пример 4. Резюме
Пациентка Р., 63 лет. Около
30 лет назад диагностирован СД 2 типа. С лета
2014 периодически отмечает появление отёков нижних конечностей, одышки.
Госпитализирована планово в связи с выраженным отёчным синдромом. АД 150/90. Мочевина 5,8 мкмоль/л, креатинин 94 мкмоль/л, КФ в пробе Реберга 120 мл/мин. Протеинурия 3 г/л. Биопсия почки от 01.04.15: диабетическая нефропатия.
Выписана с улучшением – уменьшение выраженности отёков, нормализация АД.
Слайд 31
Ишемическая нефропатия
Ишемическая нефропатия (ишемическая болезнь почек, сосудистая нефропатия)
- это группа заболеваний, в основе которых лежит ишемия
почек, развившаяся вследствие первичного поражения почечных сосудов различного диаметра с нарушением их проходимости и выраженным диффузным обеднением почечного кровотока, приводящим к снижению фильтрационной функции и прогрессирующему нефросклерозу с исходом в ХБП.
Слайд 32
Клинический пример 5
Пациентка М., 72 лет. Госпитализирована с
13.01.14 по 07.02.14
Диагноз:
Основной: Ишемическая нефропатия. Двусторонний стеноз почечных артерий.
Реноваскулярная артериальная гипертензия 3 стадии, 3 степени, риск ССО высокий. Состояние после стентирования правой почечной артерии от 31.01.14
Фон: гиперхолестеринемия
Осложнения: ХБП 1 ст.
Сопутствующий: Ожирение 2 стадии, нарушение пуринового обмена (гиперурикемия), атеросклеротический кардиосклероз, хронический холецистит, хронический панкреатит.
Слайд 33
Клинический пример 5. Резюме
Пациентка М., 72 лет. С
1973 отмечает почечные колики с отхождением конкрементов, повышение АД,
максимально до 230/100, сопровождающиеся головными болями и плохо поддающееся фармакологическому лечению.
Госпитализирована по поводу головной боли, головокружения, подъёма АД до 260/120. Креатинин 103, КФ в пробе Реберга 130,1 мл/мин. При обследовании выявлены признаки стеноза обеих почечных артерий (правой – 80%, левой – 45%), 31.01.14 выполнено стентирование правой почечной артерии. Подобрана антигипертензивная терапия.
Выписана с улучшением самочувствия, АД стабилизировано на 160/80.
Слайд 34
Поликистозная болезнь почек
Поликистозная болезнь почек (ПБП) –генетически обусловленный
патологический процесс, который связан с образованием и прогрессированием кист
в почках, происходящих из эпителиоцитов канальцев и(или) собирательных трубочек, представленный двумя типами заболевания - аутосомно-доминантным и аутосомно-рецессивным. На поздних стадиях при снижении СКФ наблюдаются типичные проявления прогрессирующей ХБП.
Слайд 35
Клинический пример 6
Пациентка П., 37 лет. Госпитализация с
02.09.2013 по 26.09.13
Диагноз:
Основной: Поликистоз почек с исходом в
ХПН.
Осложнения: ХБП 3 ст., АГ 2 стадии 3 степени, очень высокий риск ССО. Анемия лёгкой степени тяжести.
Сопутствующий: Хронический пиелонефрит в стадии ремиссии. Гастроэзофагеальная рефлюксная болезнь 1 ст. Грыжа пищеводного отверстия диафрагмы. Хронический панкреатит. Хроническое заболевание вен н/к. Дорсопатия шейного отдела позвоночника. Астено-депрессивный синдром. Вазомоторный ринит. Остеоартроз, двусторонний гонартроз 2 ст.
Слайд 36
Клинический пример 6. Резюме
Пациентка П., 37 лет, длительно
страдающая поликистозной болезню почек, печени. Поликистоз почек у отца.
Неоднократно госпитализирована по поводу слабости, головных болей, головокружения, тошноты, рвоты на фоне увеличения уровня креатинина. Подъёмы АД до 180/100, плохо купируемые фармакологически.
Госпитализирована по поводу нарастания тяжести АГ. Мочевина 21 мкмоль/л, креатинин 244 мкмоль/л, КФ в пробе Реберга 39,7 мл/мин. Белок в моче 0,04 г/л.
Выписана с улучшением самочувствия.
Слайд 37
Динамика креатинина и СКФ за 2012 – 2015
гг.
Слайд 38
3. Лечение
хронической болезни почек
Слайд 39
Лечение ХБП в зависимости от стадии
Слайд 40
Консервативное лечение ХБП
1. Лечение основного заболевания, приведшего к
уремии.
2. Режим.
3. Лечебное питание.
4. Адекватный прием жидкости (коррекция нарушений
водного баланса).
5. Коррекция нарушений электролитного обмена.
6. Уменьшение задержки конечных продуктов белкового обмена (борьба с азотемией).
7. Коррекция ацидоза.
8. Лечение артериальной гипертензии.
9. Лечение анемии.
10. Лечение инфекционных осложнений.
Слайд 41
Лечение основного заболевания
Лечение основного заболевания, приведшего к развитию
ХБП в консервативной стадии еще может оказать положительное влияние
и даже уменьшить выраженность ХПН.
Особенно это относится к хроническому пиелонефриту с начальными или умеренно выраженными явлениями ХПН - купирование обострения воспалительного процесса в почках уменьшает выраженность явлений почечной недостаточности.
Слайд 42
Режим
Больному следует избегать переохлаждений, больших физических и эмоциональных
нагрузок.
Больной нуждается в оптимальных условиях работы и быта.
Ему необходимо предоставлять дополнительный отдых во время работы, целесообразен также более продолжительный отпуск
Слайд 44
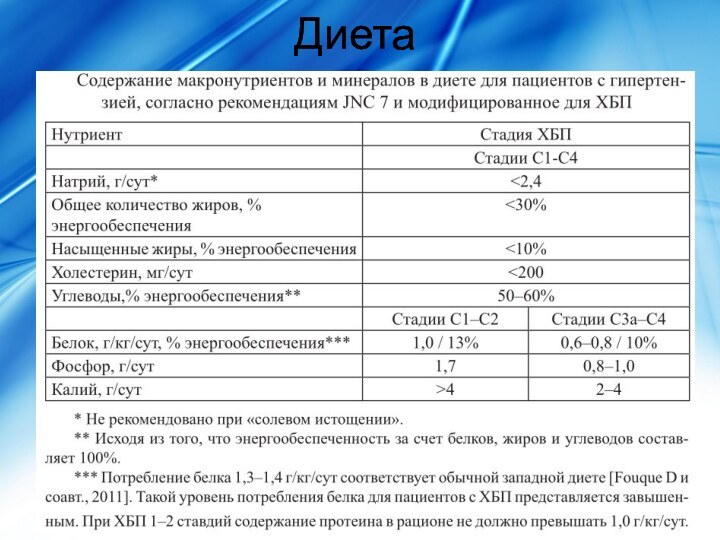
Диета
Ограничение поступления с пищей белка до 60-40-20 г
в сутки в зависимости от выраженности почечной недостаточности;
Обеспечение достаточной
калорийности рациона, соответствующей энергетическим потребностям организма, за счет жиров, углеводов, полное обеспечение организма микроэлементами и витаминами;
Ограничение поступления фосфатов с пищей;
Контроль за поступлением натрия хлорида, воды и калия.
Слайд 45
Диета
Широкое распространение получили картофельная и картофельно-яичная диета при
лечении больных ХПН. Рекомендованы также мед, сладкие фрукты (бедные
белком и калием), растительное масло, сало (в случае отсутствия отеков и гипертензии).
Нет необходимости запрещать алкоголь при ХБП (за исключением алкогольного нефрита, когда воздержание от алкоголя может привести к улучшению функции почек)
Слайд 46
Основные принципы расчёта потребления белка для больных ХБП
1)
На ранних стадиях ХБП рекомендуется умеренное ограничение белка до
0.8-1 г/кг, т.е. до 50-60 г в день. При этом 40 г должен составлять высокоценный белок в виде мяса, птицы, яиц, молока
2) При снижении СКФ до 20-30 мл/мин белок следует ограничить до 40 г в сутки (0.5-0.6 г/кг). 30-40 г полноценного белка в сутки - это минимальное количество белка, которое требуется для поддержания положительного азотистого баланса. При этом 30 г должен составлять высокоценный белок, а на долю хлеба, каш, картофеля и других овощей должно приходиться всего 10 г белка в день
3) При наличии у больного с ХБП значительной протеинурии содержание белка в пище повышают соответственно потере белка с мочой, добавляя одно яйцо (5-6 г белка) на каждые 6 г белка мочи.
Слайд 47
Приблизительный вариант диеты
№ 7 на 40 г
белка в сутки
Завтрак - яйцо всмятку, каша рисовая (60г),
мёд (50г)
Обед- Щи свежие (300г), Рыба жаренная с картофельным пюре (150г), яблоки.
Ужин- картофельное пюре (300г), салат овощной (200г), молоко (200г)
Слайд 48
Коррекция водного баланса
Если СКФ составляет 10-40 мл/мин, и
нет признаков сердечной недостаточности, то больной должен принимать достаточное
количество жидкости, чтобы поддержать диурез в пределах 2-2.5 л в сутки. При величине СКФ более 15 мл/мин опасность перегрузки жидкостью при пероральном приеме минимальна.
Такой водный режим дает возможность предотвратить дегидратацию и в то же время выделиться адекватному количеству жидкости вследствие осмотического диуреза в оставшихся нефронах.
Повышенный ток жидкости в клубочках повышает клубочковую фильтрацию.
Слайд 49
Коррекция нарушений электролитного баланса
Рекомендуемое количество соли в консервативной
фазе ХБП при отсутствии отеков и артериальной гипертензии составляет
10-15 г в сутки
При развитии отечного синдрома и выраженной артериальной гипертензии потребление поваренной соли следует ограничить до 3-5 г в день.
Больным хроническим гломерулонефритом с ХБП разрешается 3-5 г соли в сутки,
при хроническом пиелонефрите с ХБП - 5-10 г в сутки (при наличии полиурии и так называемой сольтеряющей почки)
Для того чтобы точно рассчитать количество натрия хлорида (в г), необходимое больному в сутки, можно воспользоваться формулой: количество выделенного натрия с мочой за сутки (в г) х 2.54
Количество калия хлорида, необходимое больному в сутки для профилактики развития гипокалиемии в полиурической фазе ХПН, можно рассчитать по формуле: количество выделенного калия с мочой за сутки (в г) х 1.91
Слайд 50
Борьба с азотемией
Сорбенты – удаление аммиака и других
токсичные веществ из кишечника
Промывание кишечника, кишечный диализ – удаление
выделяющихся при уремии в кишечник мочевины, креатинина, фосфатов, мочевой кислоты
Желудочный лаваж (диализ)
Противоазотемические средства (холифол, ласпенефрил) – увеличение выделения мочевины
Анаболические препараты – используются в начальных стадиях ХПН, при лечении этими средствами азот мочевины используется для синтеза белка
Парентеральное введение дезинтоксикационных средств – гемодез, 5% раствор глюкозы и др.
Слайд 51
Коррекция ацидоза
При умеренном ацидозе ограничение белка в диете
приводит к повышению рН.
Коррекция невыраженного ацидоза:
Гидрокарбонат натрия внутрь
3-9 г в сутки
Лактат натрия внутрь 3-6 г в сутки.
Цитрат натрия внутрь 4-8 г в сутки
Коррекция выраженного ацидоза:
Гидрокарбонат натрия внутривенно в виде 4.2% раствора. Количество необходимого для коррекции ацидоза 4.2% раствора можно рассчитать следующим образом: 0.6 х ВЕ х масса тела (кг)
Слайд 52
Целевыми уровнями АД у пациентов с ХБП и
артериальной гипертензией следует считать:
у больных с оптимальной степенью
альбуминурии (менее 10 мг/г) – систолическое АД менее 140 и диастолическое менее 90 мм рт. ст.;
при более высокой степени альбуминурии или наличии протеинурии – систолическое АД менее 130 и диастолическое менее 80 мм рт. ст.:
антигипертензивная терапия должна быть индивидуализирована, а снижения систолического АД менее 120 мм рт. ст. следует избегать
Лечение артериальной гипертензии
Слайд 53
Лечение артериальной гипертензии
В качестве препаратов первой линии или
основного компонента комбинированного лечения следует назначать ингибиторы ангиотензин I-превращающего
фермента (иАПФ) или блокаторы АТ1-рецепторов ангиотензина II (БРА).
Натрийуретики - фуросемид (80-140-160 мг в сутки), урегита (этакриновой кислоты) (до 100 мг в сутки) в комбинации с гипотиазидом (25-50 мг внутрь утром)
Гипотензивные препараты преимущественно центрального адренергического действия - допегита и клофелина.
Бета-адреноблокаторы (анаприлина, обзидана, индерала) в суточных дозах - до 360-480 мг
Периферические вазодилататоры при отсутствии гипотензивного эффекта - празозин (минипресс) по 0.5 мг 2-3 раза в день, ингибиторы АПФ - капотен (каптоприл) по 0.25-0.5 мг/кг 2 раза в день.
Дозы препаратов уменьшают по мере прогрессирования ХПН, постоянно контролируют скорость клубочковой фильтрации и уровень азотемии
Слайд 54
Лечение анемии
Препараты железа: ферроплекс по 2 таблетки 3

раза в день после еды; ферроцерон по 2 таблетки
3 раза в день; конферон по 2 таблетки 3 раза в день; ферроградумент, тардиферон (продленного действия) по 1-2 таблетки 1-2 раза в день
Андрогены: назначают мужчинам с целью активации эритропоэза в сравнительно больших дозах - тестостерон внутримышечно по 400-600 мг 5% раствора 1 раз в неделю; сустанон, тестэнат внутримышечно по 100-150 мг 10% раствора 3 раза в неделю.
Рекомбинантный эритропоэтин (рекормон): подкожно, начальная доза составляет 20 МЕ/кг 3 раза в неделю, в дальнейшем при отсутствии эффекта число инъекций увеличивается на 3 каждый месяц. Максимальная доза составляет 720 ЕД/кг в неделю. После повышения гематокрита на 30-35% назначают поддерживающую дозу, которая равна половине той дозы, на которой произошло увеличение гематокрита, препарат вводится с 1-2-недельными перерывами.
Переливание эритроцитарной массы производится при тяжелой степени анемии (уровень гемоглобина ниже 50-45 г/л).
Поливитаминотерапия: целесообразно применение сбалансированных поливитаминных комплексов (ундевит, олиговит, дуовит, декамевит, фортевит и др.)
Слайд 55
Лечение инфекционных осложнений
Не являются нефротоксичными следующие антибиотики: левомицетин,
макролиды (эритромицин, олеандомицин), оксациллин, метициллин, пенициллин и другие препараты
группы пенициллина. Эти антибиотики могут назначаться в обычных дозах
Умеренно нефротоксичны: тетрациклины
Наиболее нефротоксичны: аминогликозиды (гентамицин, канамицин, стрептомицин, тобрамицин, бруламицин). Сочетание этих антибиотиков с диуретиками усиливает возможность токсического действия.
Нитрофурановые соединения и препараты налидиксовой кислоты можно назначать при ХПН только в латентной и компенсированной стадиях.
При проведении антибактериальной терапии следует понижать дозы препаратов, учитывая нарушение выделительной функции почек
Слайд 56
Гемодиализ
Гемодиализ - основной метод лечения больных с
ОПН и ХПН, основанный на диффузии из крови в
диализирующий раствор через полупрозрачную мембрану мочевины, креатинина, мочевой кислоты, электролитов и других веществ, задерживающихся в крови при уремии.
Гемодиализ проводится с помощью аппарата "искусственная почка", представляющего гемодиализатор и устройство, с помощью которого готовится и подается в гемодиализатор диализирующий раствор.
Диализирующий раствор подбирается индивидуально в зависимости от содержания электролитов в крови больного. Основные ингредиенты диализирующего раствора следующие: натрий 130-132 ммоль/л, калий - 2.5-3 ммоль/л, кальций - 1.75-1.87 ммоль/л, хлор - 1.3-1.5 ммоль/л.
Слайд 57
Показания к гемодиализу
скорость клубочковой фильтрации менее 5 мл/мин;
скорость
эффективного почечного кровотока менее 200 мл/мин;
содержание мочевины в плазме
крови более 35 ммоль/л;
содержание креатинина в плазме крови более 1 ммоль/л;
содержание "средних молекул" в плазме крови более 1 ЕД;
содержание калия в плазме крови более 6 ммоль/л;
снижение стандартного бикарбоната крови ниже 20 ммоль/л;
дефицит буферных оснований более 15 ммоль/л;
развитие стойкой олигоанурии (менее 500 мл в сутки);
начинающийся отек легких на фоне гипергидратации;
фибринозный или реже экссудативный перикардит;
признаки нарастающей периферической нейропатии.
Слайд 58
Абсолютные противопоказания к хроническому гемодиализу
сердечная декомпенсация с застойными
явлениями в большом и малом кругах кровообращения независимо от
заболевания почек;
инфекционные заболевания любой локализации с активным воспалительным процессом;
онкологические заболевания любой локализации;
туберкулез внутренних органов;
язва ЖКТ в фазе обострения;
тяжелые поражения печени;
психические заболевания с негативным отношением к гемодиализу;
геморрагический синдром любого генеза;
злокачественная артериальная гипертензия и ее последствия.
Слайд 59
Осложнения гемодиализа
прогрессирование уремической остеодистрофии
эпизоды гипотензии вследствие чрезмерной ультрафильтрации
инфицирование
вирусным гепатитом, нагноения в области шунта
Гиперкалиемия
Дизэквилибриум-синдром
Слайд 60
Перитонеальный диализ
Этот метод лечения больных с ХПН заключается
во введении в брюшную полость специального диализирующего раствора, в
который благодаря концентрационному градиенту через мезотелиальные клетки брюшины диффундируют различные вещества, содержащиеся в крови и жидкостях организма.
Перитонеальный диализ можно применять как в ранних периодах терминальной стадии, так и в заключительных периодах ее, когда гемодиализ невозможен
Механизм перитонеального диализа заключается в том, что брюшина играет роль диализной мембраны.
Эффективность перитонеального диализа не ниже эффективности гемодиализа.
В отличие от гемодиализа перитонеальный диализ способен уменьшить также содержание в крови среднемолекулярных пептидов, поскольку они диффундируют через брюшину
Слайд 61
Пересадка почки
Пересадка почки - оптимальный метод лечения ХПН,
заключающийся в замене пораженной необратимым патологическим процессом почки неизмененной
почкой.
Подбор донорской почки производят по системе HLА-антигенов, наиболее часто берут почку от однояйцевых близнецов, родителей больного, в ряде случаев от лиц, погибших в катастрофе и совместимых с больным по НLА-системе.