Слайд 3
Напрямки медикаментозного лікування
ревматоїдних захворювань
НПЗП з метою пригнічення запального
процесу, зменшення болю, ригідності м`язів та суглобів
2) Базисні засоби
(хворобомодифікуючі)
метотрексат, гідроксихлорохін, сульфасалазин, препарати золота, пеніциламін;
похідні пурину (азатіоприн і меркаптопурин);
алкілуючі засоби (хлорбутин і циклофосфамід);
циклоспорин
3) ГКС призначають при неефективності НПЗП і базисних препаратів у випадку дуже тяжкого перебігу запального процесу
Слайд 4
Групи протизапальних агентів і механізм дії:
нестероїдні протизапальні препарати–
НПЗП
2) глюкокортикостероїди (ГКС)
глюкокортикостероїди
ЛК
+
-
Фосфоліпаза
А2
Фосфоліпіди
Арахідонова
Кислота
Циклічні
Ендопероксидази
Простагландини Тромбоксан
Запалення біль лихоманка вазоконстрикція
Підвищення агрегації
тромбоцитів
-
+
- пригнічуючий ефект
- стимулюючий ефект
НПЗП
-
Циклооксигеназа
(ЦОГ-1, ЦОГ-2, ЦОГ-3)
Слайд 5
Нестороїдні протизапальні засоби
І. Селективні інгібітори ЦОГ-1 (кислота ацетилсаліцилова
у малих дозах).
ІІ. Неселективні інгібітори ЦОГ-1 І ЦОГ-2 (більшість
НПЗП).
ІІІ. Препарати з переважаючим впливом на ЦОГ-2 (мелоксикам, німесулід).
ІV. Високоселективні інгібітори ЦОГ-2 (целекоксиб, рофекоксиб).
Слайд 6
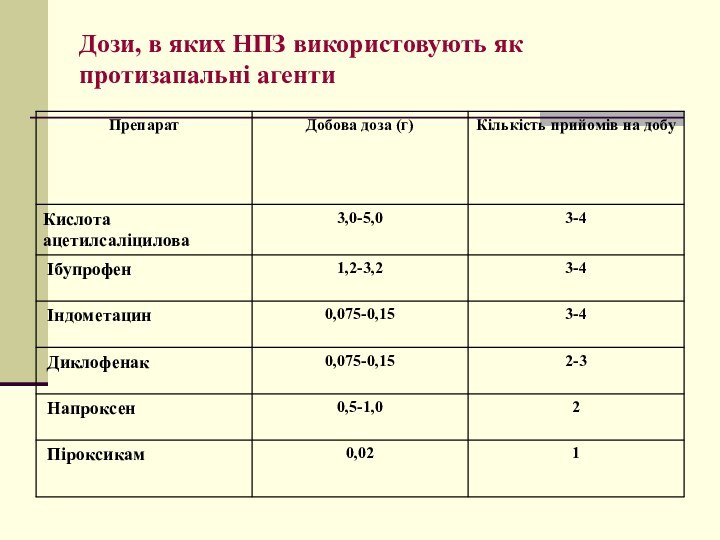
Дози, в яких НПЗ використовують як протизапальні агенти
Слайд 9
Побічні ефекти нестероїдних протизапальних препаратів
Слайд 10
Фармацевтична опіка при вживанні НПЗП
Всі препарати обережно вживати

хворим на БА, виразкову хворобу, зі схильністю до кровотеч,
з захворюваннями печінки і нирок.
Для всіх НПЗП (особливо аспірин і індометацин) характерна ульцерогенна дія. Їх не призначають при пептичних виразках шлунка, геморагічних діатезах, аспіриновій бронхіальній астмі. Більшість з них зменшує агрегацію тромбоцитів і може викликати геморагічний синдром.
виведення НПЗП суттєво збільшується при лужній реакції сечі (тоді знижується ефективність препаратів і триваліть ефекту).
Водіям і особам інших професій не рекомендують кетопрофен, напроксен, сургам й індометацин, бо в результаті накопичення серотоніноподібних метаболітів можливі головокружіння, безсоння, галюцинації.
При вживанні фенілбутазона (бутадіона) обмежувати вживання солі, раз в тиждень досліджувати сечу і кров.
Мазі і гелі з НПЗП наносити на інактну шкіру!!!, не на слизову.
Можливі контактні дерматити – свербіж, набряк, лусочки. При наявності – припинити. можливі явища фотосенсибілізації, побічні ефекти, як при внутрішньому вживанні.
Слайд 11
Фармакобезпека при лікуванні НПЗП
НПЗП зменшують фармакологічну дію діуретиків
та підвишують дію антикоагулянтів непрямої дії і похідних сульфанілсечовини
та інсуліну.
При використанні целекоксибу у пацієнтів похилого віку, хворих з легкою або помірною нирковою або серцевою недостатністю лікування треба починати з малих доз.
Бутадіон несумісний з глюкокортикоїдами.
Індометацин знижує ефекти β-адреноблокаторів.
Мелоксикам не поєднують з циклоспорином, метотрексатом.
Після їди призначають ацетилсаліцилову кислоту, кетопрофен, диклофенак натрію, тіапрофенову кислоту, ніфлумову кислоту, мефенамову кислоту, фенілбутазон, артротек, етодолак, під час їди - мелоксикам, німесулід (месулід).
Селективні інгібітори ЦОГ-2 (целекоксиб (целебрекс), мелоксикам) пригнічують синтез ПГ переважно у місці запалення, тому значно менше, ніж інші НПЗП, ушкоджують ШКТ, впливають на нирки та агрегацію тромбоцитів.
Слайд 12
Глюкокортикостероїди
Дія:
протизапальна
імунодепресивна
протиалергічна
протишокова
антитоксична
Слайд 13
Механізм протизапальної дії ГКС
ГКС
активація ліпомодуліну
зниження активності фосфоліпази А2
гальмування
утворення метаболітів
арахідонової кислоти
(простагландинів, лейкотрієнів,
тромбоксану А2)
стабілізація
клітинних та
лізосомальних
мембран
зменшення
процесів
міграції
лейкоцитів, при-
гнічення фагоци-
тозу
зниження проникності
стінки капілярів
пригнічення
вивільнення
гістаміну, серо-
тоніну, брадикініну
Слайд 15
ВНУТРІШНЬОСУГЛОБОВІ ВВЕДЕННЯ
ЛІКІВ
Слайд 16
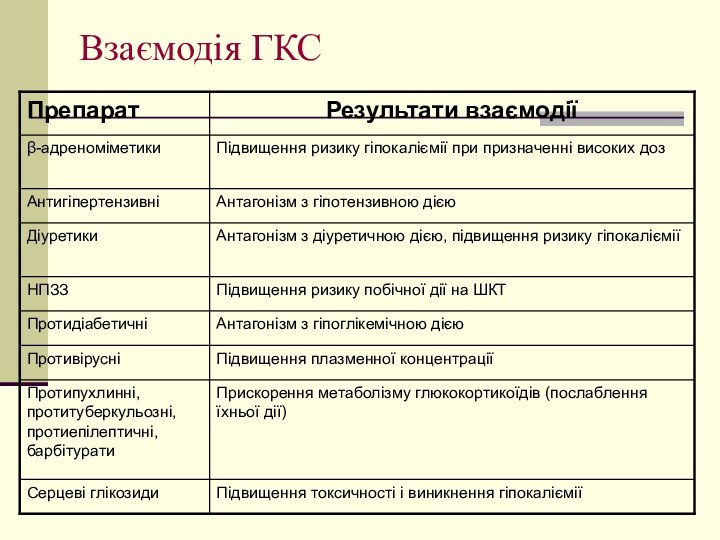
Фармакобезпека
Триамцинолон не можна застосовувати внутрішньо разом з барбітуратами,
ріфампіцином.
Одночасне застосування триамцинолону і ізопреналіну може викликати фібриляцію
шлуночків серця.
Гідрокортизон несумісний з вітаміном D .
Глюкокортикоїди потенціюють бронхорозширюючий ефект β 2 -адреностимуляторів і теофіліну.
Під час застосування глюкокортикоїдної терапії слід регулярно проводити загальний аналіз крові, визначати концентрацію глюкози в крові і сечі, вміст електролітів у плазмі крові.
Лікування ГК доцільно поєднувати з введенням натрію хлориду, натрію гідрогенкарбонату, призначенням дієти, багатої на вуглеводи.
Антагоністом ГК, який вибірково усуває їх вплив на ниркові канальці, є спіронолактон, який використовується як діуретик.
Слід пам`ятати, що при тривалому призначенні глюкокортикоїдів повне відновлення функцій кори надниркових залоз відбувається через 8-12 місяців після відміни препарату.
Слайд 17
Базисні засоби (хворобомодифікуючі)
До них належать:
препарати 4-амінохінолінового
ряду чи похідні хіноліну: хлорохін (делагіл, резохін, хінгамін) і
гідроксихлорохін (плаквеніл);
імунодепресанти - цитостатики: алкілюючі речовини - хлорбутин (хлорамбуцил, лейкеран), циклофосфамід (циклофосфан, ендоксан);
антиметаболіти — азатіоприн (імуран), метотрексат, 6-меркаптопурин; антилімфоцитарна сироватка й антилімфоцитарний глобулін;
імуностимулятори: левамізол (декаріс), Т-активін;
препарати золота: кризанол, міокризин;
пеніциламін (купреніл, троловол, дистамін і т.д.).
Препарати глюкозаміну та хондроїтину сульфату
Слайд 18
Побічна дія препаратів базисної терапії
Слайд 19
Хондропротектори -
Це лікарські засоби.які покращують метаболізм хряща
та мають протизапальну дію.
Ефект через 2-8 тижнів від початку
лікування, зберігається 2-3 місяці по закінченню курсу лікування
Слайд 21
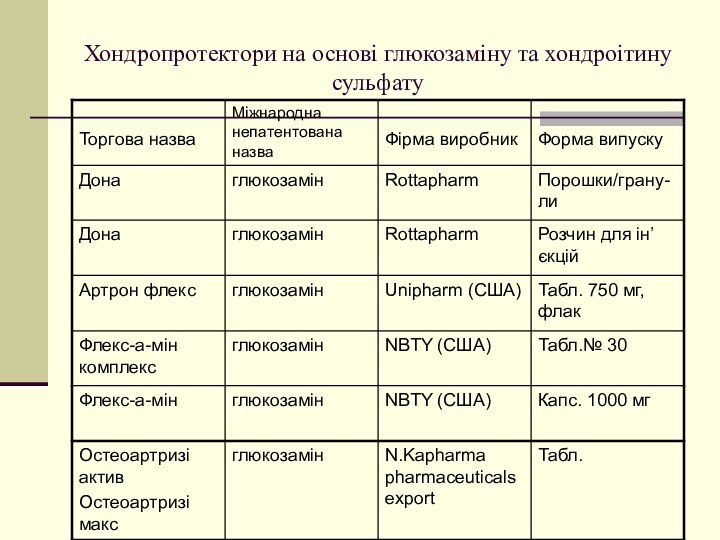
Хондропротектори на основі глюкозаміну та хондроітину сульфату
Слайд 22
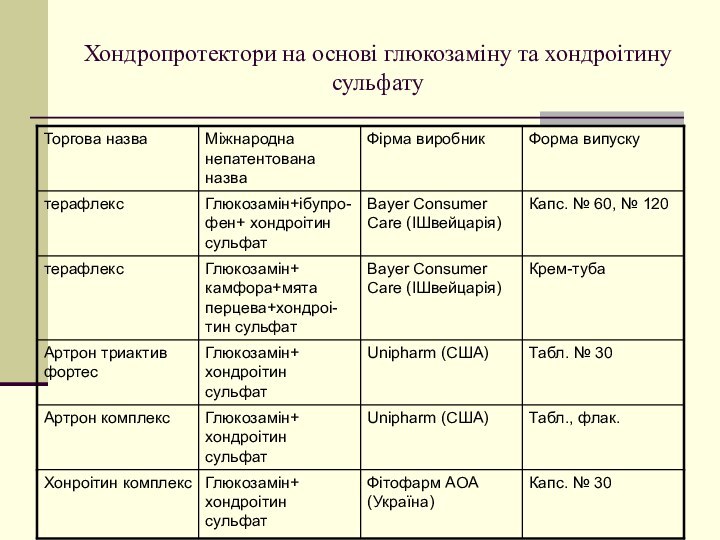
Хондропротектори на основі глюкозаміну та хондроітину сульфату
Слайд 23
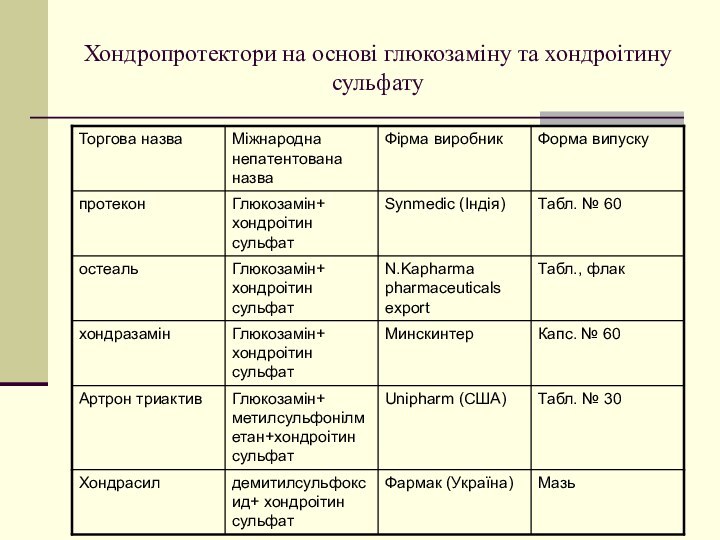
Хондропротектори на основі глюкозаміну та хондроітину сульфату
Слайд 24
Хондропротектори на основі глюкозаміну та хондроітину сульфату
Слайд 25
АРТРИТОЗАМІН
Склад 1 пігулки:
Глюкозаміну сульфат (з 656,2 міліграма)
- 500 мг
Хондроїтину сульфат (з 235,3 міліграма) - 200
мг
Метилсульфонілметан (МСМ) - 500 мг
Вітамін Е - 10 МЕ
Босвеллії екстракт - 20 мг
Турмерика екстракт - 100 мг
Виноградних кісточок екстракт - 10 мг
Рекомендован в якості джерела глюкозаміну і хондроітіну для відновлення хрящової тканини при дегенеративно-дистрофічних захворюваннях та при підвищеному функціональному навантаженні. Сприяє нормалізації опорно-рухливого апарату, укріпленню суглобів, зв’язок та хрящів.
Слайд 26
Засоби для лікування остеоартрозу
Симтоматичні засоби швидкої дії (дія
на клінічну симптоматику)
НПЗП
Анальгетики
Глюкокортикоїди
Симптоматичні препарати уповільненої дії (сповільнюють прогресування ОА,
стабілізують зміни у хрящі)
Глюкозаміни
Хондроїтину сульфат
Рослинні екстракти
Слайд 28
Засоби для лікування остеоартрозу
НПЗЗ
+
хондропротектор
Слайд 29
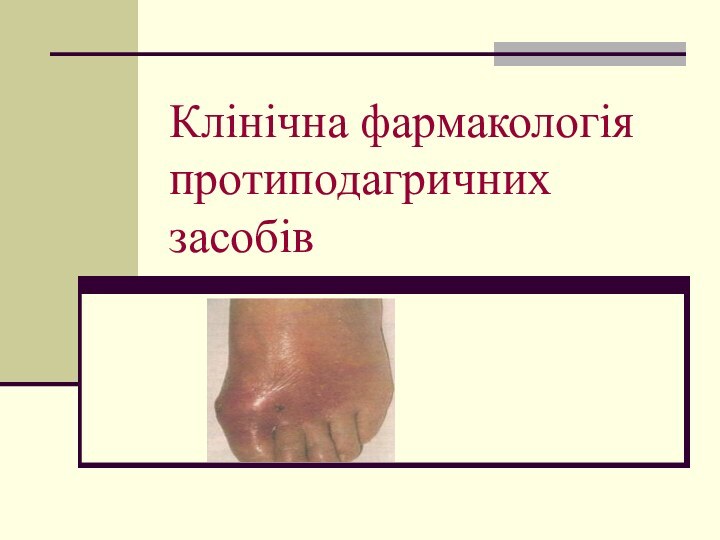
Клінічна фармакологія протиподагричних засобів
Слайд 30
Протиподагричні засоби
Терапія включає:
використання лікарських засобів, які сприяють виведенню
уратів із організму (урикозуричні препарати)
пригнічують біосинтез пуринів
de novo із амінокислот, формільного залишку і двоокису вуглецю (алопуринол),
застосування протизапальних засобів
Слайд 31
Урикозуричні засоби
Антуран (сульфінпіразон)
Етамід
Уродан
Пробенецид
Урикозуричні засоби, понижуючи вміст сечової
кислоти в організмі, зменшують подагричні відкладання з наступним полегшенням
перебігу захворювання і зменшенням появи приступів подагри. Однак з підвищенням екскреції сечової кислоти схильність до утворення каменів в нирках може зростати. Тому з профілактичною метою слід підтримувати діурез на високому рівні. Крім того, доцільно з допомогою лужних рідин підтримувати рН сечі вище 6,0, особливо на початку лікування