- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Медицинская документация
Содержание
- 2. Обеспечение функционирования четкой и отлаженной системы документооборота
- 3. Определение термина «медицинский документ» дано в Приказе
- 4. Формы медицинских документов, как правило, утверждаются соответствующими
- 5. Перечень документации, используемой в медицинских организациях, достаточно
- 6. Общие требования к ведению первичной медицинской документации
- 7. Некоторые формы были утверждены другими документами, например:
- 8. Медицинская карта стационарного больного (история болезни) форма
- 9. Приемный статусЖалобы больного и анамнез настоящего заболевания
- 10. Информированное добровольное согласиеНеобходимым предварительным условием медицинского вмешательства
- 11. ДневникиВедение врачом дневников должно осуществляться не реже
- 14. Вместо листа назначения в отделении интенсивной терапии
- 15. Этапный эпикриз отражает: • динамику представлений о
- 17. Температурный лист. Форма 004/уТемпературный лист ведется медицинской
- 18. Выписной эпикризВыписной эпикриз должен содержать в краткой
- 19. Выписка из медицинской карты амбулаторного, стационарного больного 027/у
- 20. Посмертный эпикризВ случае смерти больного в истории
- 21. Лист нетрудоспособности и другие документыПри выписке из
- 22. Хранение документовИстория болезни может быть выдана из
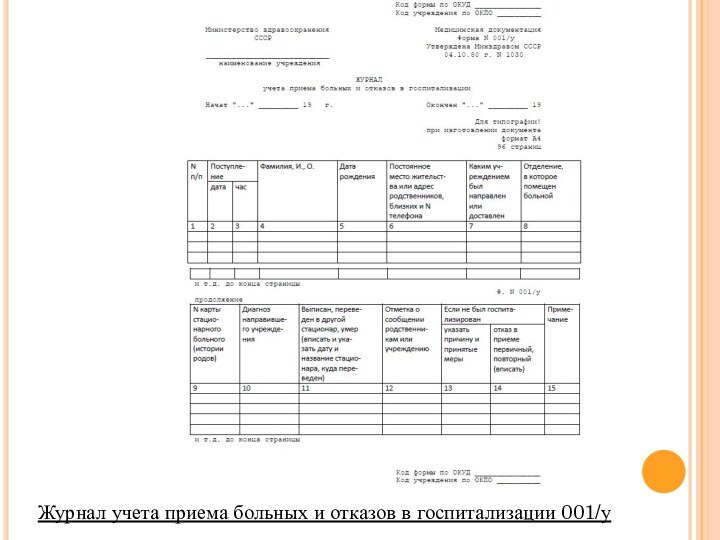
- 23. Журнал учета приема больных и отказов в госпитализации 001/у
- 24. Журнал записи оперативных вмешательств в стационаре 008/у
- 25. Протокол (карта) патолого-анатомического исследования 013/у
- 26. Окончание стр.2
- 27. Экстренное извещение об инфекционном заболевании, пищевом, остром профессиональном
- 28. Скачать презентацию
- 29. Похожие презентации
Обеспечение функционирования четкой и отлаженной системы документооборота — одно из основных слагаемых эффективной деятельности любой организации здравоохранения. Наиболее актуальной проблемой при этом является качество ведения медицинской документации.


























![Медицинская документация Список литературыКоноплева, И.А. Управление персоналом организации / И.А.Коноплева [и др.] – М.:Профи,](/img/tmb/13/1237058/2e2f59f6a903a383969ea8b3ffc7cd7f-720x.jpg)
Слайд 3 Определение термина «медицинский документ» дано в Приказе Минздрава
России от 22.12.2001 г. № 12 «О введении в
действие отраслевого стандарта “Термины и определения системы стандартизации в здравоохранении”». Медицинские документы — специальные формы документации, ведущиеся медицинским персоналом, в которых регламентируются действия, связанные с оказанием медицинских услугСлайд 4 Формы медицинских документов, как правило, утверждаются соответствующими нормативными
правовыми актами. Медицинские документы содержат реквизиты: • угловой штамп
с датой, входящим или исходящим номером;• печать;
• наименование должности и подпись должностного лица и т. д.
Слайд 5 Перечень документации, используемой в медицинских организациях, достаточно обширен
и включает в себя:
• первичные (учетные) медицинские документы;
• отчеты;
• документы для правового, финансового, материального и иных видов обеспечения лечебно-диагностического процесса.
Хотя все медицинские документы удостоверяют факты и события, произошедшие в жестко регламентированном правовом поле и имеющие юридическое значение, с правовой точки зрения
принципиальной важностью обладает именно первичная медицинская документация.
Слайд 6 Общие требования к ведению первичной медицинской документации регламентированы
Типовой инструкцией к заполнению форм первичной медицинской документации лечебно-профилактических
учреждений, утв. Минздравом СССР от 20.06.1983 г. № 27-14/70-83. Несмотря на то, что Приказ Минздрава СССР № 1030, на который ссылается Типовая инструкция № 2714/70-83, формально отменен, Письмом Минздравсоцразвития России от 30.11.2009 г. № 14-6/242888 сообщено, что после отмены данного приказа не было издано новых образцов учетных форм, поэтому учреждения здравоохранения по рекомендации Минздрава РФ использовали в своей работе для учета деятельности бланки, утвержденные данным документом.
Слайд 7
Некоторые формы были утверждены другими документами, например:
•
приказом Минздравсоцразвития России от 22.11.2004 г. № 255 «О
Порядке оказания первичной медико-санитарной помощи гражданам, имеющим право на получение набора социальных услуг»;• приказом Минздравсоцразвития России от 14.03.2007 г. № 169 «Об утверждении учетной фор- мы № 030-Л/у “Карта гражданина, имеющего право на получение набора социальных услуг, по учету отпуска лекарственных средств”»;
• и рядом других.
Слайд 8
Медицинская карта стационарного больного (история болезни) форма 003/у
История
болезни – основной юридический документ, поэтому все записи в
ней должны быть четкими, конкретными и легко читаемыми.При поступлении больного сотрудники приемного отделения записывают паспортные данные на лицевой стороне истории болезни.
Данные о группе крови, резус-факторе, непереносимости лекарственных препаратов заносятся лечащим (принимающим) врачом при первом осмотре больного, за исключением тех случаев, когда эти данные получить невозможно.
Клинический диагноз записывается на лицевую сторону истории болезни в течение трех рабочих дней от момента поступления пациента в стационар. Заключительный диагноз записывается при выписке больного, в развернутом виде в соответствии с МКБ-10 (клиническим вариантом).
Слайд 9
Приемный статус
Жалобы больного и анамнез настоящего заболевания записываются
кратко, с указанием патологических изменений и данных, непосредственно относящихся
к заболеванию. Обязательно указываются данные страхового анамнеза: с какого времени пациент имеет непрерывный листок нетрудоспособности.Данные первичного осмотра заполняются кратко по всем органам и системам, доступным осмотру. Выявленные патологические изменения описываются детально, с указанием характерных симптомов по авторам.
В случаях повреждений криминального характера, которые могут потребовать проведения судебно-медицинской
экспертизы, все имеющиеся у больного повреждения описываются подробно.
В конце приемного статуса обязательно:
• формулируется клинический диагноз;
• приводится план обследования;
• назначается лечение.
Слайд 10
Информированное добровольное согласие
Необходимым предварительным условием медицинского вмешательства является
информированное добровольное согласие гражданина.
Согласие на медицинское вмешательство в отношении
лиц, не достигших возраста 15 лет, и граждан, признанных в установленном законом порядке недееспособны- ми, дают их законные представители.Информация предоставляется больному в доступной для него форме. Больной информируется о:
• характере имеющейся у него патологии;
• методах и целях лечения;
• возможном риске;
• побочных эффектах;
• ожидаемых результатах
Слайд 11
Дневники
Ведение врачом дневников должно осуществляться не реже трех
раз в неделю. Больным, находящимся в тяжелом или среднетяжелом
состоянии, дневниковые записи делаются ежедневно, а при необходимости несколько раз в день.В дневниках отражаются динамика в состоянии пациента, данных объективного осмотра и лабораторных анализах и изменения представлений о больном.
Протоколы записей консультантов должны содержать:
• дату и время осмотра;
• специальность и фамилию консультанта;
• описание патологических изменений;
• диагноз;
• рекомендации по дальнейшему ведению больного.
При поступлении больного в отделение интенсивной терапии принимающий врач записывает краткое представление о больном с указанием либо диагноза, либо имеющегося симптомокомплекса. В отделении интенсивной терапии дневники записывают дежурные врачи не реже трех раз в сутки.
Лечащий врач профильного отделения записывает дневники больным, находящимся в отделении интенсивной терапии, ежедневно. Заведующий профильным отделением осматривает больных не реже двух раз в неделю.
Слайд 14 Вместо листа назначения в отделении интенсивной терапии ведется
официальная форма 011/у, где кроме основных параметров жизнедеятельности фиксируются
все врачебные назначения.При переводе больного из отделения интенсивной терапии оформляется краткий переводной эпикриз. Врач клинического отделения осматривает больного не позже чем через час после поступления из реанимационного отделения и записывает краткое клиническое представление о больном.
Записи о трансфузиях биологических жидкостей, введении наркотических и сильнодействующих препаратов производит медсестра, выполнившая данное назначение.
Слайд 15
Этапный эпикриз отражает:
• динамику представлений о больном;
• дальнейшую тактику ведения больного;
• прогноз.
Лист назначений
Лист назначений
является составной частью истории болезни. Лечащий врач: • записывает назначения четко, подробно, в форме, исключающей двоякое или произвольное толкование;
• указывает дату назначения и дату отмены.
Медицинская сестра осуществляет снятие записей в день назначения, удостоверяет это своей подписью и указывает дату снятия назначений.
Слайд 17
Температурный лист. Форма 004/у
Температурный лист ведется медицинской сестрой,
подклеивается к истории болезни.
Записи динамики температуры производятся два раза
в день.
Слайд 18
Выписной эпикриз
Выписной эпикриз должен содержать в краткой форме:
• историю настоящей госпитализации;
• характер и результаты проведенного
лечения; • динамику симптомов; • рекомендации по дальнейшему ведению больного.
Выписной эпикриз выполняется в печатном виде в трех экземплярах:
• один из которых остается в истории болезни;
• второй подклеивается в амбулаторную карту;
• третий выдается на руки больному.
Слайд 20
Посмертный эпикриз
В случае смерти больного в истории болезни
заполняется посмертный эпикриз.
Посмертный эпикриз содержит:
• краткую историю
госпитализации; • представления о больном врачей, лечивших пациента;
• динамику симптомов;
• характер проведенного лечения и диагностических процедур;
• причину и обстоятельства наступления летального исхода;
• развернутый клинический посмертный диагноз.
После проведения патологоанатомического исследования трупа в историю болезни не позднее чем через 10 дней вносится краткий протокол исследования:
• с подробным патологоанатомическим диагнозом и эпикризом;
• а в случае расхождения диагнозов — с предположительной причиной и степенью расхождения.
Слайд 21
Лист нетрудоспособности и другие документы
При выписке из стационара
пациенту оформляется лист нетрудоспособности в соответствии с приказом Минздравсоцразвития
№ 624н (в редакции приказа Минздравсоцразвития № 31н). Он выдается больному на все время нахождения в стационаре.При оформлении больного на МСЭК в истории болезни кратко записывается обоснование направления и делается отметка о выдаче направления на МСЭК.
При поступлении пациентов в стационар по скорой помощи лечащий врач заполняет талон к сопроводительному листу скорой помощи полностью, подписывает его и сдает вместе с историей болезни в приемный покой.
Слайд 22
Хранение документов
История болезни может быть выдана из архива
по за- просу суда, органов следствия и прокуратуры с
разрешения администрации больницы. По желанию больного с истории болезни и отдельных видов обследования могут сниматься копии.Слайд 27 Экстренное извещение об инфекционном заболевании, пищевом, остром профессиональном отравлении,
необычной реакции на прививку 058/у
Составляется медработником, выявившим при любых обстоятельствах
инфекционноезаболевание, пищевое отравление, острое профессиональное отравление или подозревающих их, а также при изменении диагноза.
Посылается в санэпидстанцию по месту выявления больного не позднее 12 часов с момента обнаружения больного.
В случае сообщения об изменении диагноза п. 1 извещения указывается измененный диагноз, дата его установления и первоначальный диагноз.
Извещение составляется также на случаи укусов, оцарапанья, ослюнения домашними или дикими животными, которые следует рассматривать как подозрение на заболевание бешенством.