Слайд 2
Дегенеративные изменения позвоночника включают в себя патологию :
Межпозвоночных
дисков:
- дистрофия пульпозного ядра (разрушение
ядра диска с его частичным замещением газом)
- протрузии (неполные разрывы фиброзного кольца: концентрический, радиальный, поперечный)
- грыжи (дорсальные, вентральные, латеральные, Шморля) при полном разрыве фиброзного кольца
- сочетание протрузии и грыжи диска
Позвонков (субхондральный склероз тел, краевые костные разрастания – остеофиты по периметру тел)
Связочно-суставного аппарата
Слайд 3
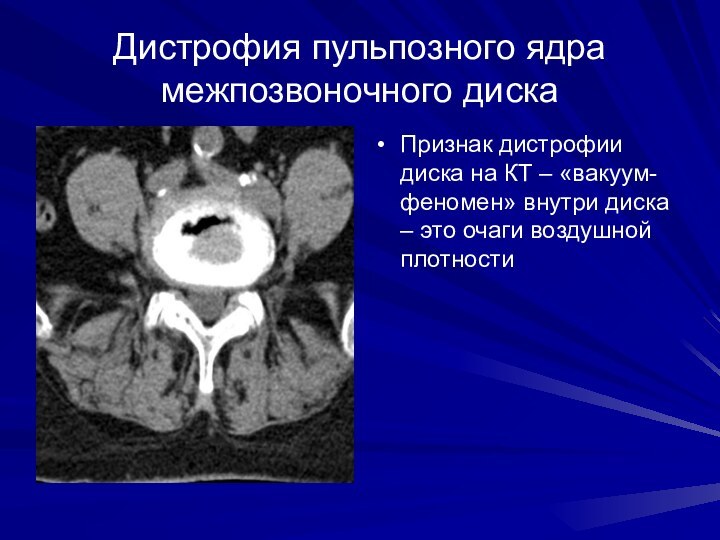
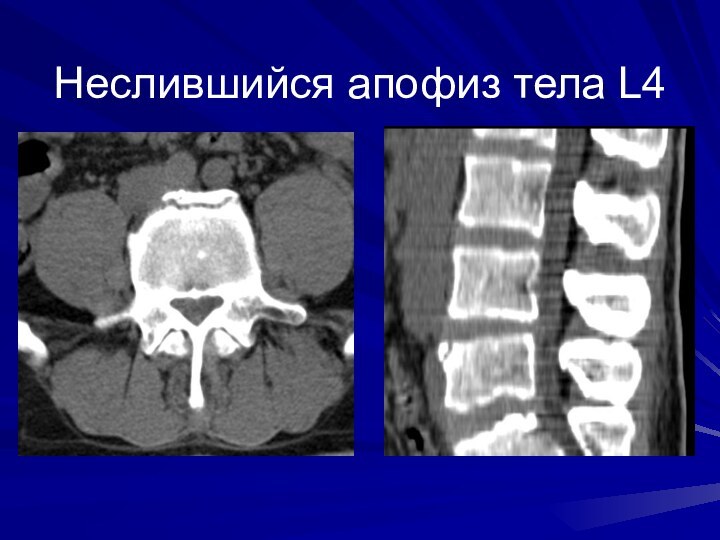
Дистрофия пульпозного ядра межпозвоночного диска
Признак дистрофии диска на
КТ – «вакуум-феномен» внутри диска – это очаги воздушной
плотности
Слайд 4
Классификация грыж межпозвоночных дисков:
I. По направлению:
1. Грыжи Шморля
– внедрение студенистого ядра межпозвоночного диска в губчатое вещество
тела позвонка с разрушением его замыкательной пластинки. Вокруг внедрившегося в тело позвонка диска формируется новая замыкательная пластинка.
2. Передние и боковые – смещение межпозвоночного диска вперед и латерально под переднюю продольную связку.
3. Задние грыжи – смещение межпозвоночного диска кзади без/с разрывом фиброзного кольца и задней продольной связки:
- срединные (медианные, центральные),
- срединно-боковые (парамедианные),
- фораминальные и парафораминальные.
Слайд 5
Классификация грыж межпозвоночных дисков (продолжение):
II. По степени выпячивания:
1. Протрузия (местное
выпячивание) – выбухание межпозвоночного диска без полного разрыва фиброзного
кольца.
а) локальные:
- задние (срединные, срединно-боковые, фораминальные);
- передние и боковые.
б) диффузные (циркулярные):
- равномерные;
- неравномерные.
2. Грыжа (пролапс, экструзия) – выбухание межпозвоночного диска с разрывом фиброзного кольца.
- секвестрированная грыжа (секвестр, свободный фрагмент) – выбухание межпозвоночного диска с разрывом фиброзного кольца и задней продольной связки;
- подсвязочный секвестр (сублигаментозная грыжа) – свободный фрагмент, располагающийся под задней продольной связкой без ее разрыва;
- интрадуральная грыжа – прорыв твердой мозговой оболочки с расположением грыжи в дуральном мешке.
3. Сочетание протрузий и грыж межпозвоночных дисков.
Слайд 6
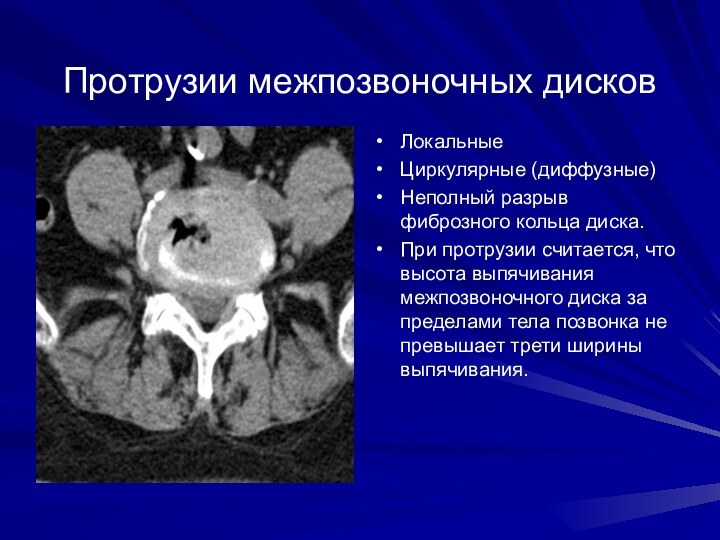
Протрузии межпозвоночных дисков
Локальные
Циркулярные (диффузные)
Неполный разрыв фиброзного кольца
диска.
При протрузии считается, что высота выпячивания межпозвоночного диска за
пределами тела позвонка не превышает трети ширины выпячивания.
Слайд 7
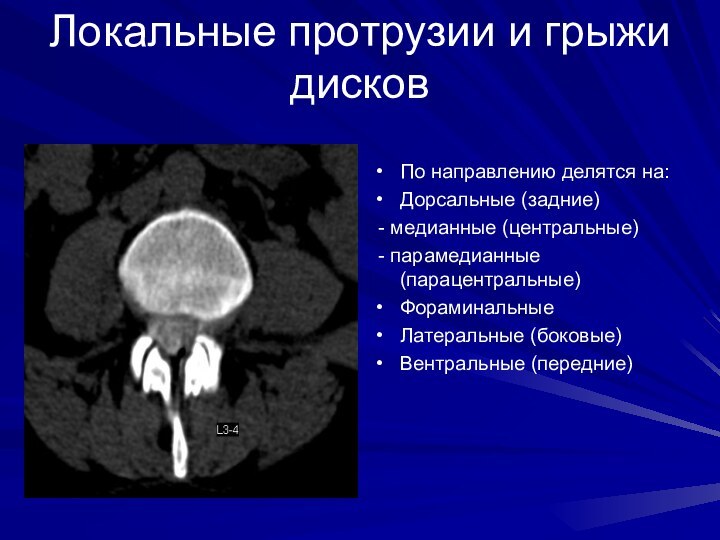
Локальные протрузии и грыжи дисков
По направлению делятся на:
Дорсальные
(задние)
- медианные (центральные)
- парамедианные (парацентральные)
Фораминальные
Латеральные (боковые)
Вентральные
(передние)
Слайд 9
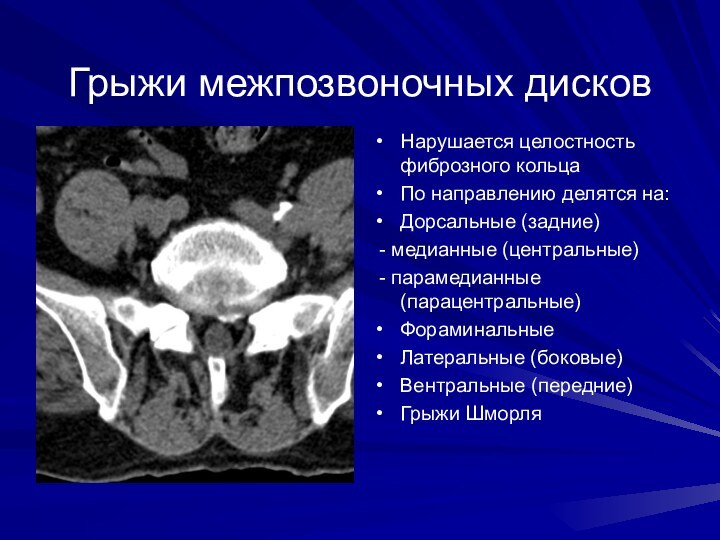
Грыжи межпозвоночных дисков
Нарушается целостность фиброзного кольца
По направлению делятся
на:
Дорсальные (задние)
- медианные (центральные)
- парамедианные (парацентральные)
Фораминальные
Латеральные
(боковые)
Вентральные (передние)
Грыжи Шморля
Слайд 10
Дегенеративные изменения поясничного отдела позвоночника
Слайд 11
Грыжа Шморля и обызвествление диска
Слайд 12
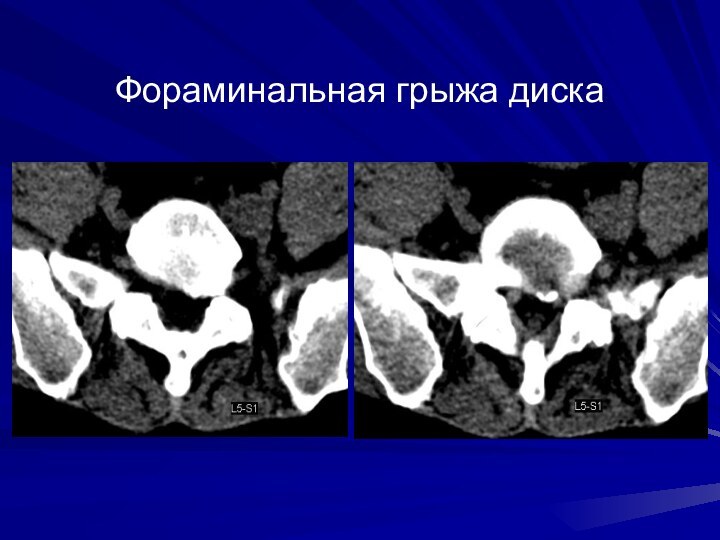
Заднебоковые и фораминальные протрузии дисков
Слайд 14
КТ – ПРИЗНАКИ РАЗРЫВА ЗАДНЕЙ ПРОДОЛЬНОЙ СВЯЗКИ
Перерыв уплотненной
связки на уровне грыжевого выпячивания – прямой признак
Косвенные
признаки: локальное выпячивание диска на глубину более 5 мм
«вакуум-феномен» в эпидуральном пространстве
смещение нервного корешка грыжей к дужке позвонка или желтой связке
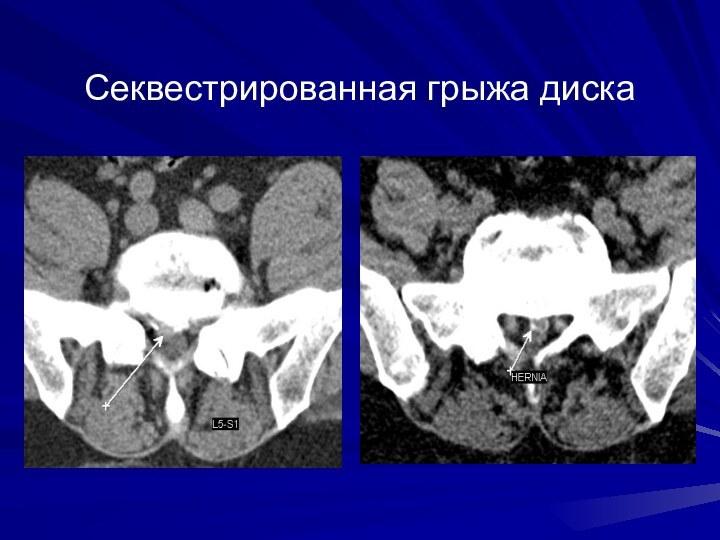
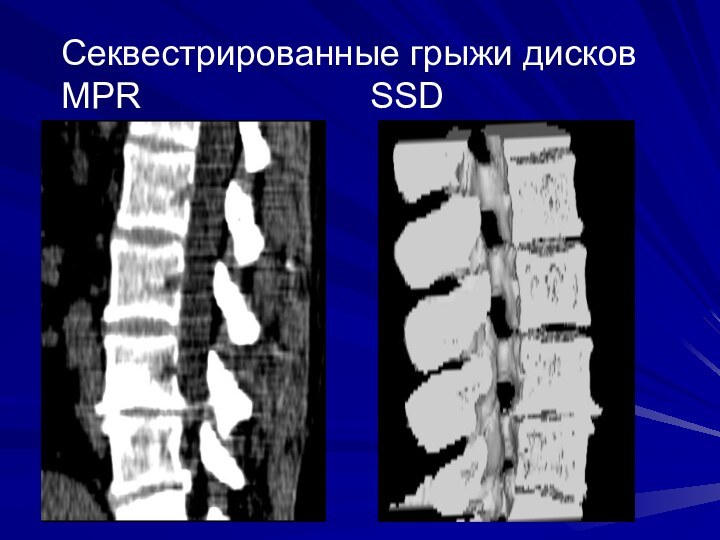
Слайд 18
Секвестрированные грыжи дисков MPR
SSD
Слайд 19
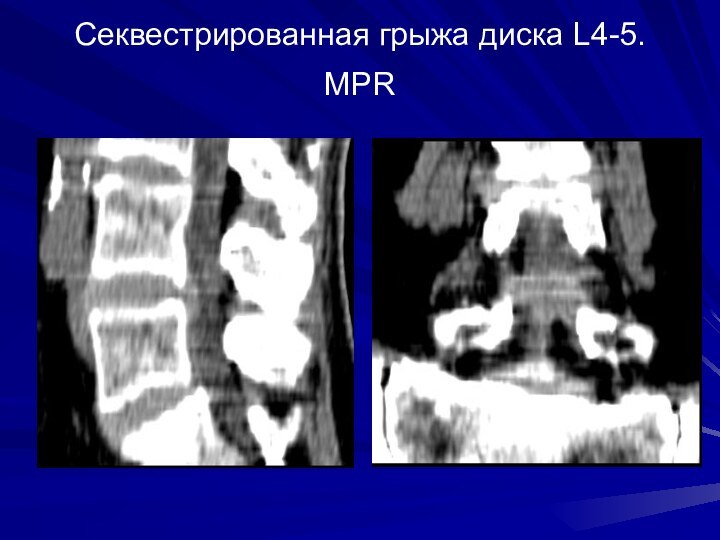
Секвестрированная грыжа диска L4-5. MPR
Слайд 20
Воспалительная (быстрая) дегенерация диска
Слайд 21
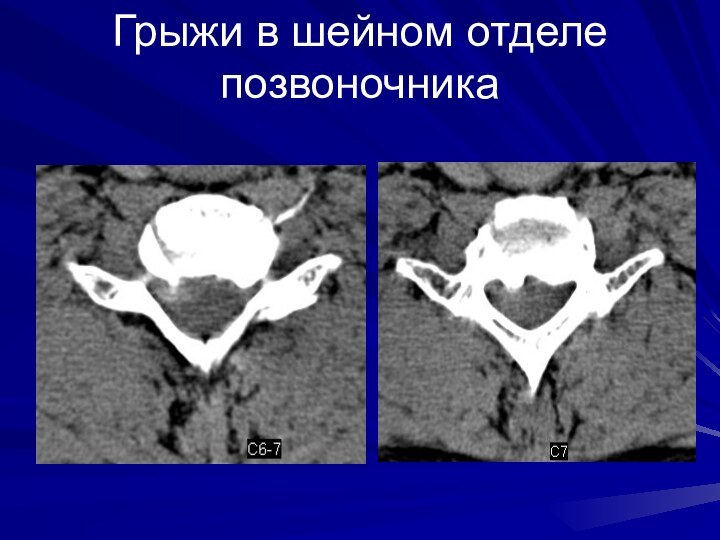
Грыжи в шейном отделе позвоночника
Слайд 22
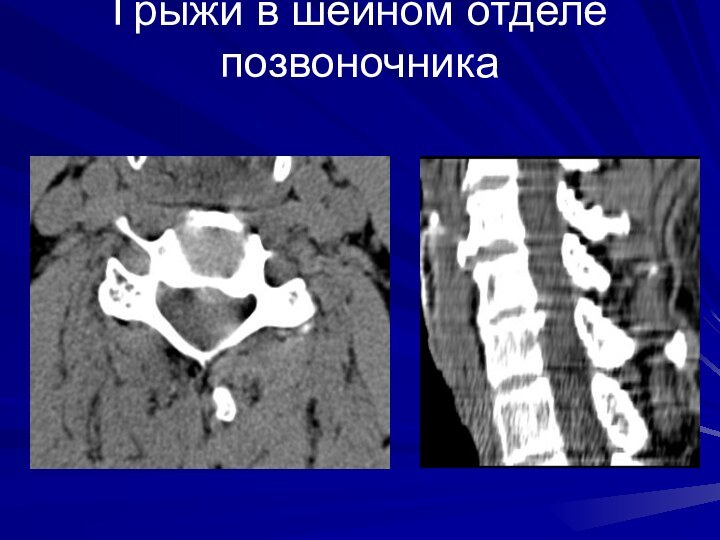
Грыжи в шейном отделе позвоночника
Слайд 23
Остеохондроз, деформирующий спондилез, унковертебральный артроз шейного отдела позвоночника
Слайд 24
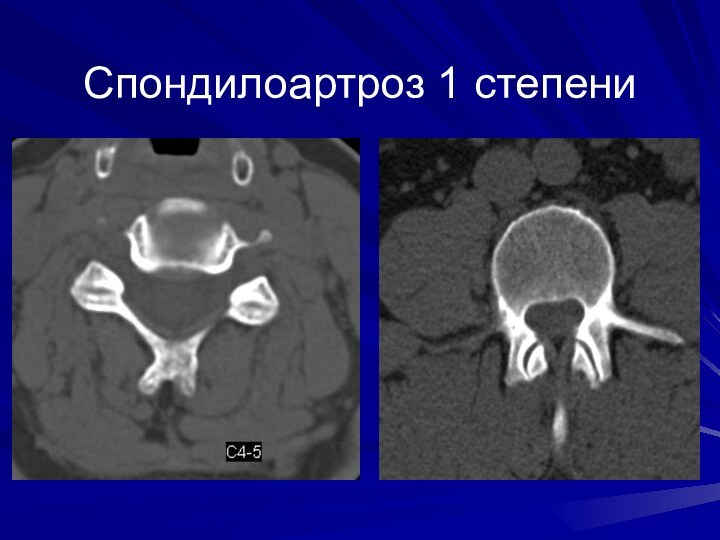
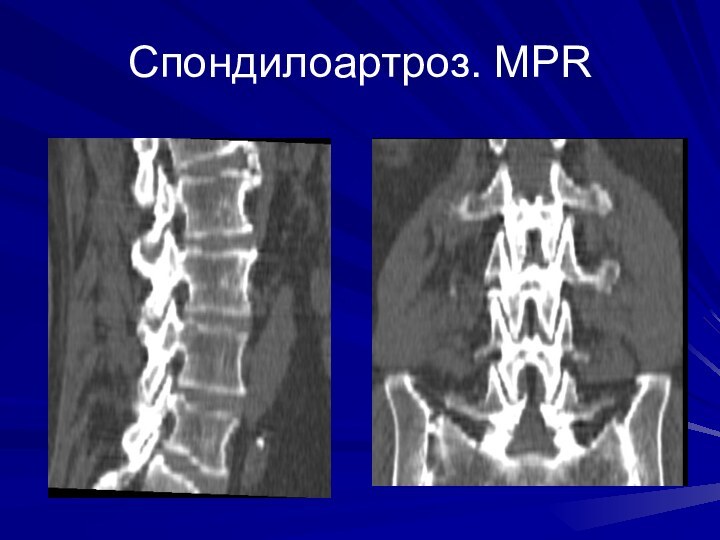
Степени деформирующего спондилоартроза
1 степень – неравномерное сужение суставной
щели (менее 2мм) вследствие дегенерации суставных хрящей и поверхностные
эрозии суставных поверхностей
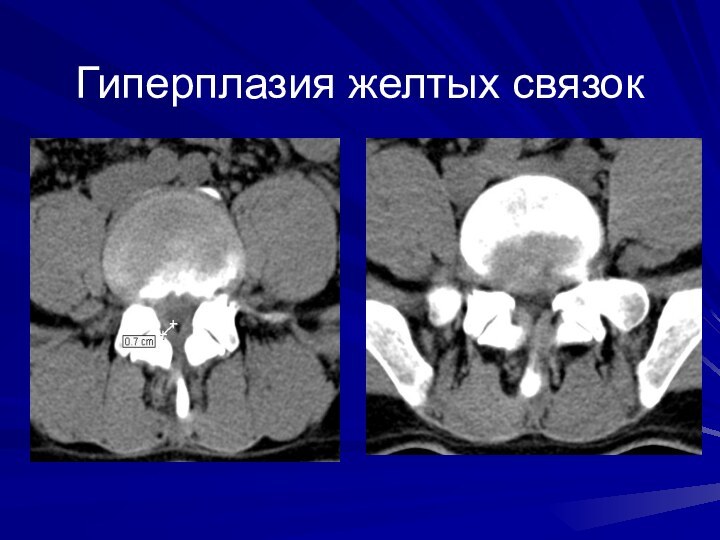
2 степень – гиперплазия суставных отростков за счет экзостозов, неравномерность суставной щели, потеря конгруэнтности суставных поверхностей, «вакуум-феномен» в полости сустава (клинически наиболее значимая)
3 степень – морфологическая декомпенсация выражается кистовидной перестройкой костной ткани суставных отростков, внутрисуставного «вакуум-феномена», подвывихами в суставах и массивными костными разрастаниями, асимметрией суставных щелей, иногда с исходом в анкилоз сустава.
Слайд 29
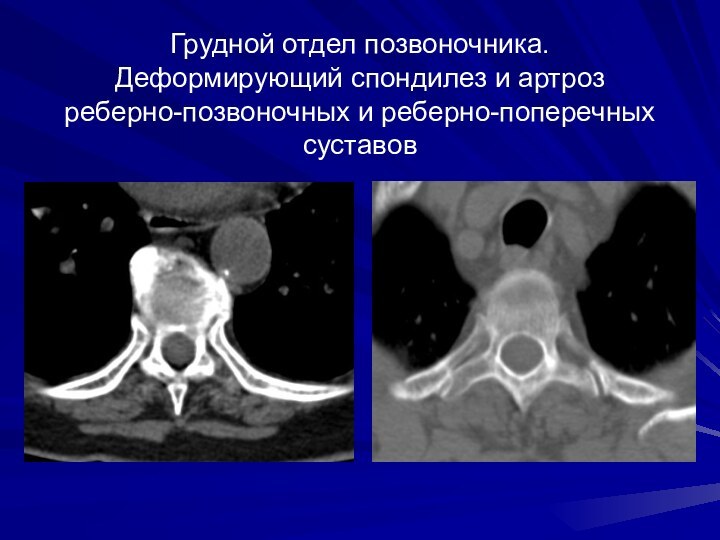
Грудной отдел позвоночника. Деформирующий спондилез и артроз реберно-позвоночных
и реберно-поперечных суставов
Слайд 30
Грудной отдел позвоночника. Остеохондроз, деформирующий спондилез. МПР
Слайд 31
Грудной отдел позвоночника. Остеохондроз, деформирующий спондилез. SSD
Слайд 33
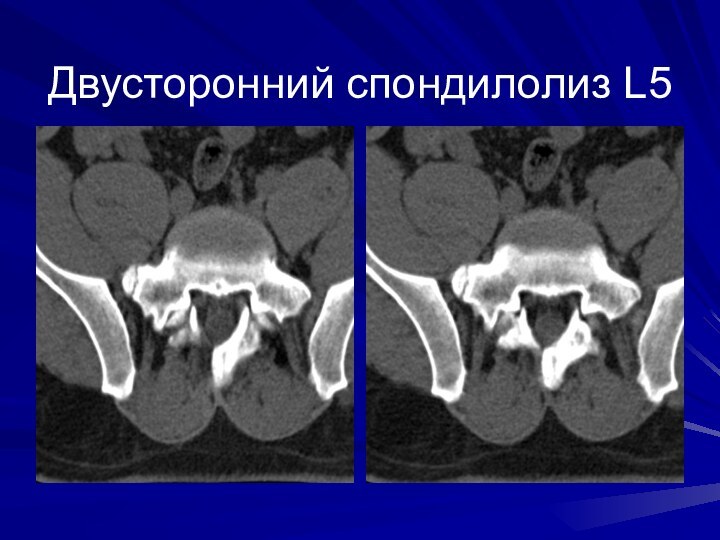
Спондилолистез -это смещение позвонка кпереди относительно нижележащего позвонка
на фоне спондилолиза (истинный) или вследствие дегенеративного процесса (псевдоспондилолистез).
Степени спондилолистеза:
I ст. - позвонок смещается на 1/4 по отношению к нижележащему;
II ст. – позвонок смещается наполовину
III ст. – позвонок смещается на ¾
IV ст. – позвонок смещается полностью, соскальзывает кпереди
Слайд 36
Стеноз позвоночного канала
Врожденный
Приобретенный
По локализации
Центральный
- относительный (сагиттальный размер 10-12 мм)
- абсолютный (сагиттальный размер менее 10 мм)
Боковой (латеральный)
Стеноз межпозвоночного отверстия
Слайд 37
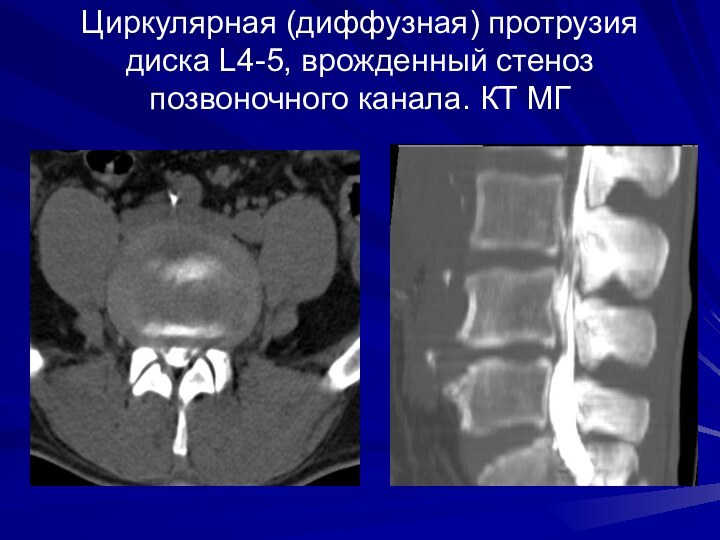
Циркулярная (диффузная) протрузия диска L4-5, врожденный стеноз позвоночного
канала. КТ МГ
Слайд 40
СПОНДИЛИТЫ – ЭТО ВОСПАЛИТЕЛЬНЫЕ
ЗАБОЛЕВАНИЯ ПОЗВОНОЧНИКА.
Все спондилиты можно разделить на
2 группы:
1) инфекционные спондилиты (туберкулезный спондилит, гнойный остеомиелит позвоночника, актиномикоз, бруцеллез, сифилис, грибковые спондилиты и т.д);
2) неинфекционные (асептические, аутоиммунные) спондилиты (спондилит Андерсена при болезни Бехтерева, при синдроме Рейтера, при ревматоидном артрите) - серонегативные спондилоартриты
Слайд 41
Острый гематогенный остеомиелит – это тяжелое гнойно-септическое поражение
кости, развивающееся на фоне измененной реактивности макроорганизма
Слайд 42
Согласно Международной классификации болезней различают
1)
острый остеомиелит (к которому отнесена и подострая форма болезни)
2) хронический остеомиелит.
Острый период заболевания может длиться до 2-х месяцев, подострый еще 2-3 месяца.
В 15-20% случаев острый остеомиелит переходит в хронические формы.
Слайд 43
По патогенезу остеомиелита позвоночника можно выделить:
Гематогенный остеомиелит;
Послеоперационный (как
осложнение после операций на позвоночнике);
Огнестрельный или раневой остеомиелит
Слайд 44
Возбудителем гематогенного остеомиелита позвоночника примерно в 60% случаев
является золотистый стафилококк, но в последние годы увеличивается число
больных гематогенным остеомиелитом, вызванным кишечной палочкой, протеем, синегнойной палочкой и т.д.
Остеомиелит позвоночника обычно развивается вследствие диссеминации из гнойного фокуса, который возник в результате заболевания или предшествующей хирургической манипуляции. Предрасполагающими факторами являются иммунодифицит, наркомания, алкогализм, сахарный диабет.
Тяжелым осложнением остеомиелита позвоночника считается развитие спинномозговых расстройств. Нередко эпидуральный воспалительный процесс и парезы развиваются раньше, чем устанавливается диагноз остеомиелита позвоночника.
Слайд 45
Периоды (стадии) развития острого гематогенного остеомиелита позвоночника
Острейший период
( длится1-2 месяца);
Подострый период (длится 2-4 месяца);
Затихание воспалительного процесса
с исходом в фиброзный или костный блок тел позвонков;
При несвоевременном выявлении и недостаточном лечении гематогенный остеомиелит позвоночника принимает хроническое течение
Слайд 46
При морфологическом исследовании в ранней фазе воспаления выявляются:
очаговые
кровоизлияния и некрозы, в дальнейшем развивается гнойное воспаление с
вовлечением паравертебральных тканей;
диффузные и очаговые лейкоцитарные скопления,
некрозы мышечных волокон, мелкие кровоизлияния и тромбоз сосудов;
щелевидные паравертебральные абсцессы, сращения паравертебральных тканей с висцеральной плеврой, абсцессы пенетрирующие в легкие, инфильтрация забрюшинной клетчатки и большой поясничной мышцы.
Диск при этом снижен, фрагментирован, частично замещен рубцовой и грануляционной тканью.
Слайд 47
На КТ в острейший период остеомиелита выявляется:
Деструкция передних
или боковых, реже центральных субхондральных отделов тел в виде
костных лакун, которая по образному выражению некоторых авторов напоминает щвейцарский сыр на разрезе (появляется через 2-3 недели от начала заболевания).
Инфильтрация паравертебральных тканей и эпидуральной клетчатки.
По мере прогрессирования деструкции разрушается и секвестрируется вся замыкающая пластинка и субхондральные отделы соседних позвонков. На поперечных срезах КТ деструкция имеет вид хаотичного скопления секвестров.
Слайд 48
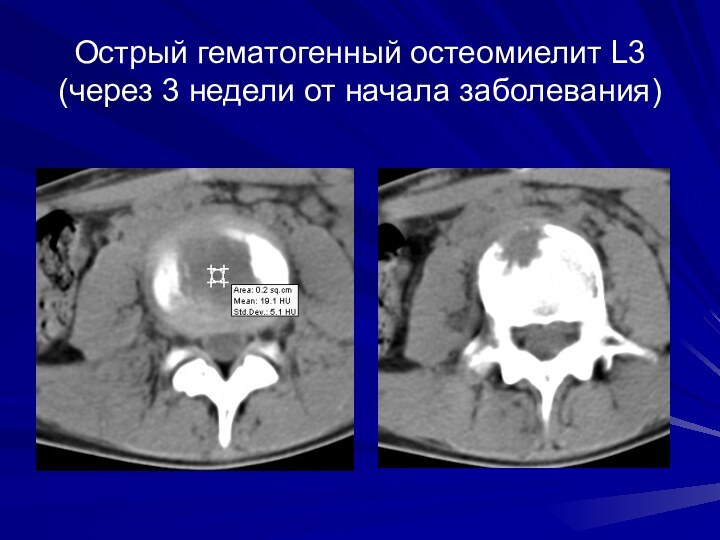
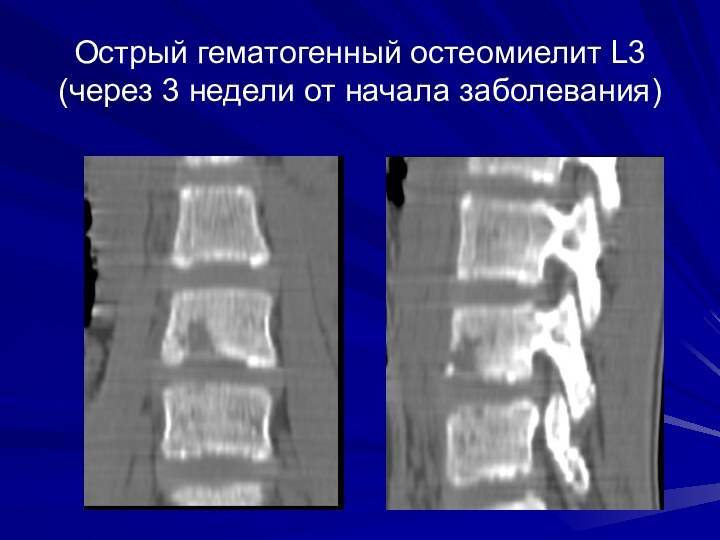
Острый гематогенный остеомиелит L3 (через 3 недели от
начала заболевания)
Слайд 49
Острый гематогенный остеомиелит L3 (через 3 недели от
начала заболевания)
Слайд 50
Типичные рентгенологические и КТ признаки остеомиелита позвоночника через
1 месяц от начала заболевания:
снижение высоты межпозвоночного диска
на
КТ отмечается снижение плотности от вовлеченного в воспалительный процесс диска,
нечеткость контуров замыкающих пластинок смежных отделов тел позвонков,
утолщение паравертебральных мягких тканей (последний признак встречается не всегда при спондилодисцитах у маленьких детей)
Слайд 51
Острый гематогенный остеомиелит С4-5 (1 месяца от начала
заболевания). КТ.
Слайд 52
Острый гематогенный остеомиелит С4-5 (1 месяца от начала
заболевания). МРТ.
Т2 ВИ
Т1 ВИ
Слайд 53
Острый гематогенный остеомиелит Th7-8
(1 месяц от начала
заболевания)
Слайд 54
Острый гематогенный остеомиелит Th7-8
(1 месяц от начала
заболевания)
Слайд 55
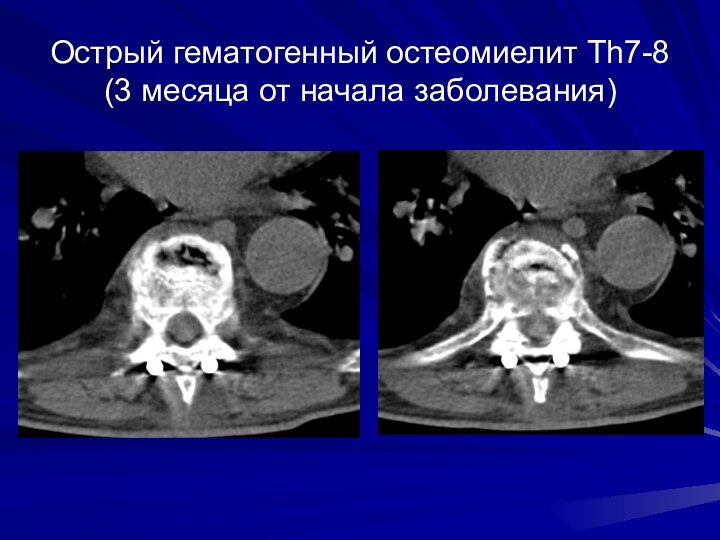
Острый гематогенный остеомиелит Th7-8
(3 месяца от начала
заболевания)
Слайд 56
Острый гематогенный остеомиелит Th7-8
(3 месяца от начала
заболевания)
Слайд 57
Подострый период остеомиелита позвоночника
Через 6-8 недель от начала заболевания на фоне антибактериальной
и противовоспалительной терапии острота воспаления идет на убыль.
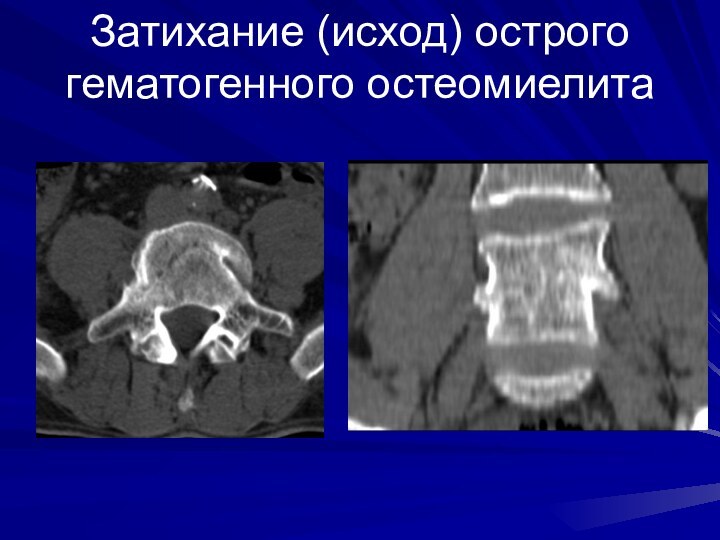
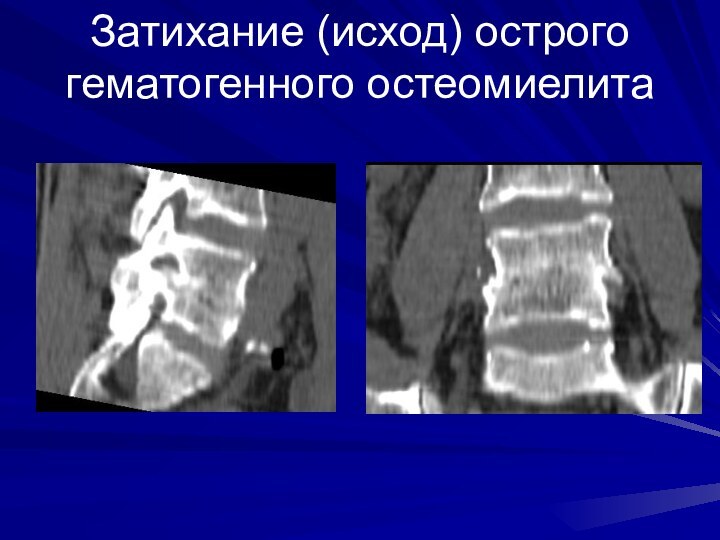
На рентгенограммах появляются признаки отграничения воспалительного процесса в телах позвонков в виде узкой зоны склероза, которая постепенно расширяется и может захватывать весь разрушенный позвонок. Секвестры в полости деструкции уменьшаются в размерах, лизируются. Подсвязочно по краям разрушенных позвонков начинают формироваться костные скобы. На КТ они образуют костный ободок вокруг разрушенного позвонка.
В оценке степени активности воспаления большое значение имеет инфильтрация мягких тканей. При затихании воспаления размеры инфильтрации паравертебральных мягких тканей уменьшаются вплоть до полного исчезновения. Расплавление мягких тканей с формированием больших абсцессов с жидким гноем при остеомиелите позвоночника встречается гораздо реже чем при туберкулезе.
Слайд 58
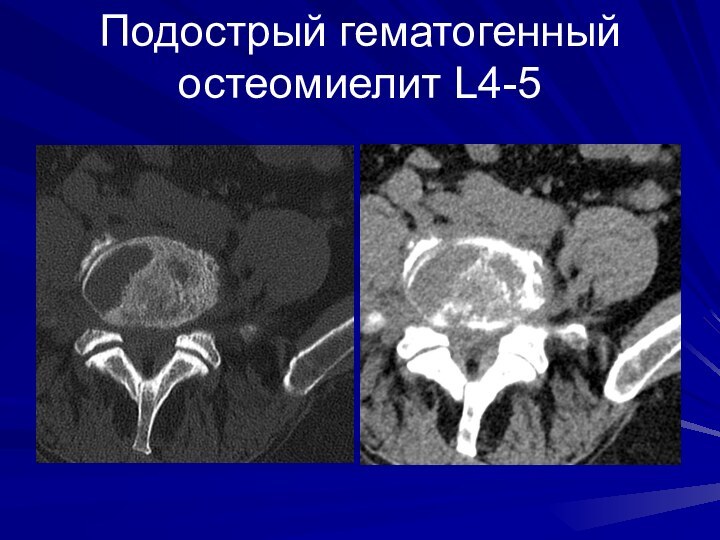
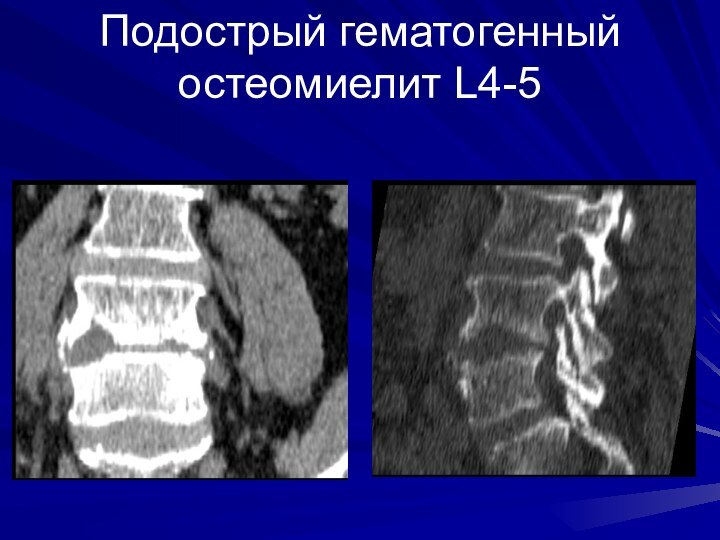
Подострый гематогенный остеомиелит L4-5
Слайд 59
Подострый гематогенный остеомиелит L4-5
Слайд 60
Формы деструкции позвонков при остеомиелите позвоночника:
1) Малодеструктивные формы

- характеризуются минимальным разрушением смежных субхондральных отделов тел позвонков,
снижением высоты межпозвонковой щели наполовину и более. Сюда же можно отнести дисциты. Эта форма чаще встречается в поясничном отделе позвоночника.
2 форма наиболее частая и типичная. Это контактное разрушение позвонков на 1/3 их высоты. Деструкция имеет плоскостной характер, некоторые участки могут быть разрушены более глубоко по типу “ковшей”. Встречается в грудном и поясничном отделах.
3) третья форма деструкции при остеомиелите - обширные контактные разрушения тел позвонков на 1\2 и более их высоты. Один из позвонков может разрушаться субтотально, в воспалительный процесс могут вовлекаться 3 и более тел позвонков. Такая форма остеомиелита чаще встречается в грудном и шейном отделах позвоночника, где тела позвонков небольших размеров и могут разрушаться наполовину и больше. В поясничном отделе деструкция более поверхностная.
Слайд 61
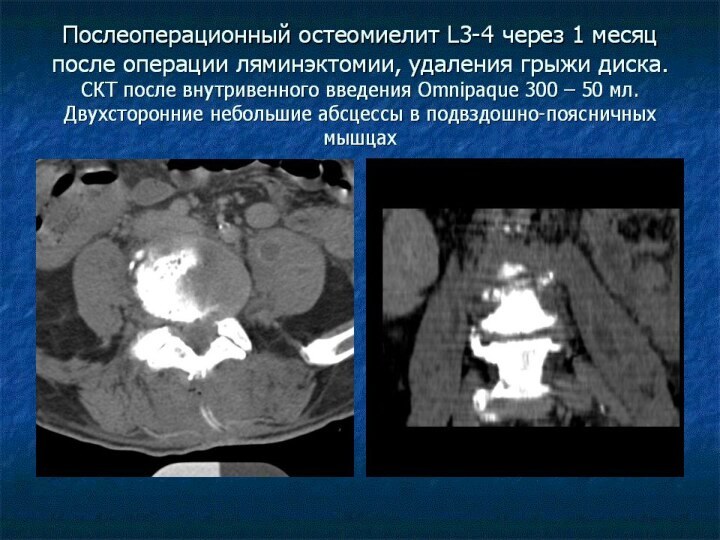
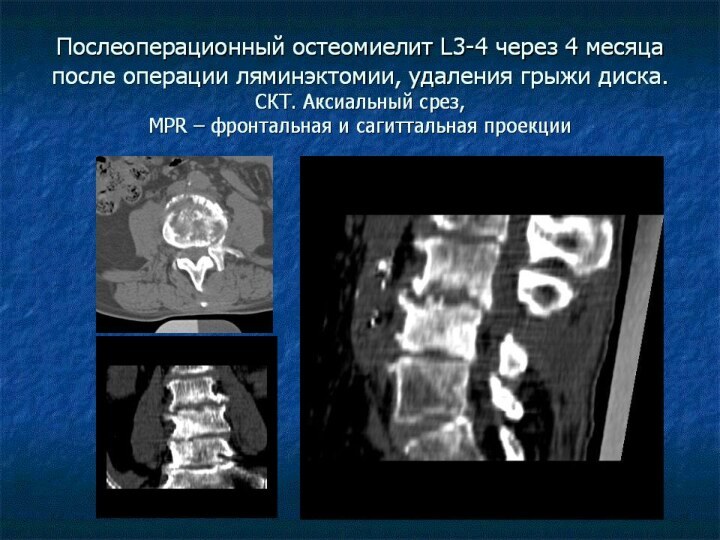
Особенности послеоперационного остеомиелита
Воспалительный процесс может начинаться в заднем
отделе диска, т.к. есть доступ инфекции, затем в процесс
вовлекаются замыкательные пластинки тел позвонков, тела и паравертебральные мягкие ткани,
Часто имеется воспалительная инфильтрация мышц и жировой клетчатки в зоне оперативного доступа
Слайд 65
Затихание (исход) острого гематогенного остеомиелита
Слайд 66
Затихание (исход) острого гематогенного остеомиелита
Слайд 67
Затихание (исход) острого гематогенного остеомиелита
Слайд 68
Затихание (исход) острого гематогенного остеомиелита
Слайд 69
Хронический остеомиелит позвоночника
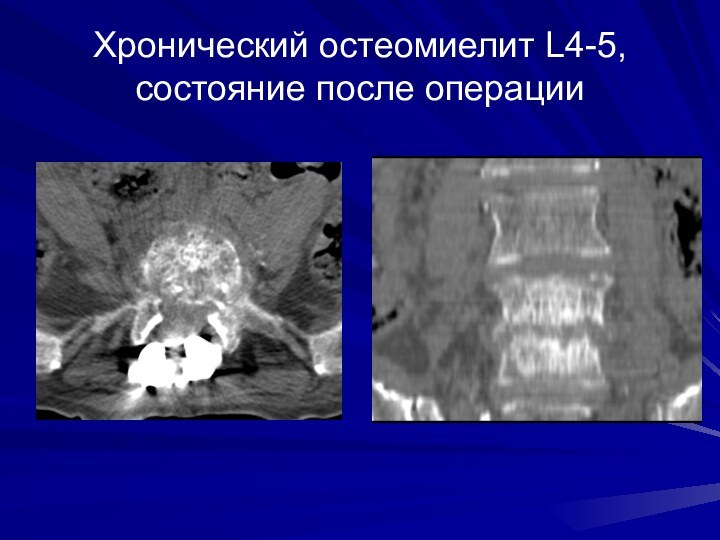
На рентгенограммах и КТ для хронического
остеомиелита характерно выраженное уплотнение позвонков при небольшой деструкции. Даже
если позвонки частично сблокировались или образовались мощные костные скобы, между телами сохраняется деструктивная полость с грануляциями, в которых сохраняются возбудители инфекции.
О переходе остеомиелита в хронический можно думать при наличии свищей, длительно сохраняющейся инфильтрации паравертебральных мягких тканей, особенно при наличии секвестров, по сохраняющейся общей реакции организма в виде субфибрилитета, ускоренной СОЭ в клиническом анализе крови.
Слайд 70
Хронический остеомиелит L4-5, состояние после операции
Слайд 71
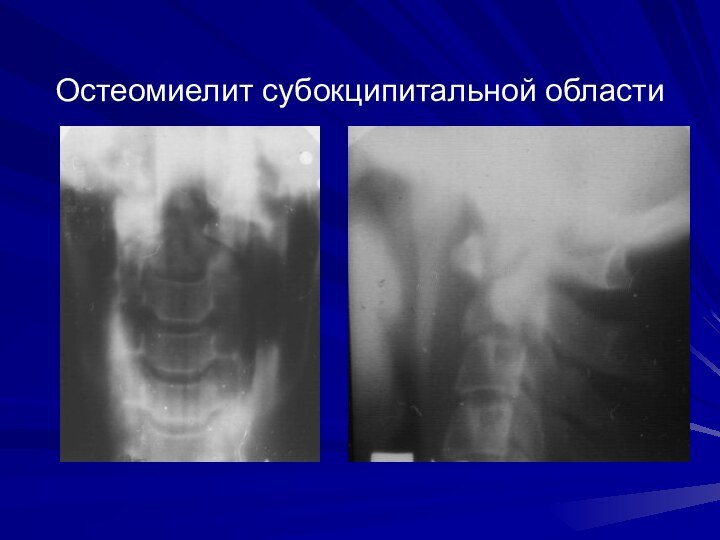
Остеомиелит субокципитальной области
характеризуется разрушением суставных поверхностей боковых масс
атланта и аксиса, реже мыщелков затылочной кости, повреждением поперечной
связки атланта, что приводит к подвывихам и дислокациям в субокципитальной области. Выявляется так же утолщение превертебральных тканей.
Слайд 72
Остеомиелит субокципитальной области
Слайд 73
Остеомиелит дуг и отростков позвонков
это редкая форма остеомиелита
позвоночника.
Остеомиелит дуг и отростков чаще осложняется свищами, нередки неврологические
нарушения.
Рентгенологическая диагностика заднего остеомиелита крайне сложна и ведущая роль отводится компьютерной и магнитно-резонансной томографии.
На поперечных срезах выявляется деструкция дуги, часто с секвестрами и инфильтрация прилежащих мягких тканей, иногда эпидурального пространства. При поражении грудного отдела позвоночника может развиться реактивный плеврит.
Слайд 74
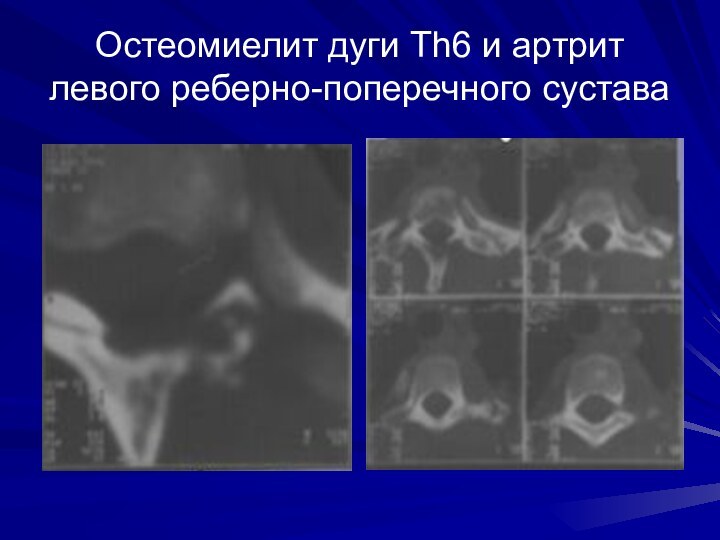
Остеомиелит дуги Th6 и артрит левого реберно-поперечного сустава
Слайд 75
Огнестрельный (раневой) остеомиелит
Характер деструкции зависит от направления и
формы раневого канала, наличия металлических осколков или пули;
Выражена склеротическая
реакция в телах позвонков, деструкция, как правило, неглубокая.
Процесс часто приобретает хроническое течение
Возможно повреждение спинного мозга и его корешков
Слайд 76
Дисциты (спондилодисциты)
встречаются у детей до 7 лет
характеризуются первичным вовлечением в воспалительный процесс межпозвоночного диска
На
КТ при дисцитах отмечается:
- снижение плотности диска до +20…+30 HU, (в норме +70…+100 HU)
- поверхностная деструкция замыкающих пластинок на ограниченном участке
- отмечается быстро прогрессирующее снижение высоты межпозвоночного диска в течение 1-2 месяцев.
Слайд 77
Актиномикоз позвоночника
Это хроническая гнойная инфекция, обусловленная актиномицетами определенных
видов.
Микроорганизмы размножаются в тканях, образуют ветвящиеся грамположительные гифы
и имеют вид плотных крупных скоплений, называемых гранулемами.
Вовлечение в процесс позвоночника происходит по контакту с соседних органов или гематогенным путем.
Слайд 78
Актиномикоз позвоночника
Чаще поражаются грудные и поясничные позвонки;
Деструкция поверхностная
(«ползучий» остеомиелит), при прогрессировании распространяется от периферии вглубь тел
позвонков;
Вокруг деструкции имеется зона склероза в телах позвонков;
Диски снижены в высоту, частично разрушены
Часто образуются свищи с узкими извитыми свищевыми ходами;
Деструкция может распространяться на дуги и отростки позвонков и ребра
Слайд 81
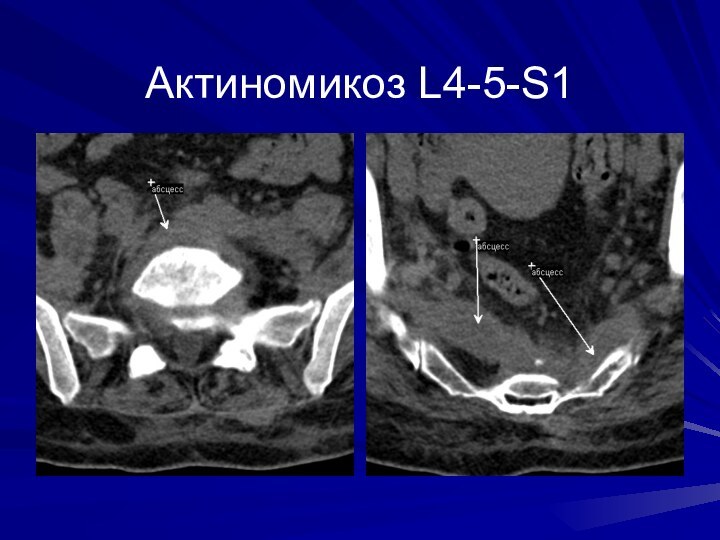
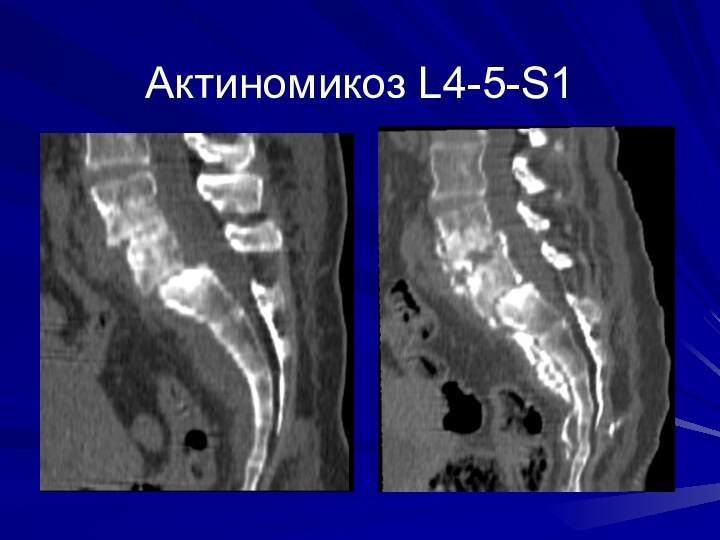
Актиномикоз L4-5-S1, через 4 месяца. КТ- фистулография
Слайд 82
Дифференциальная диагностика остеомиелита с аутоиммунными спондилитами
спондилит при болезни
Бехтерева, который впервые описал Андерсен в 1937 году, спондилит
при синдроме Рейтера и т.д.
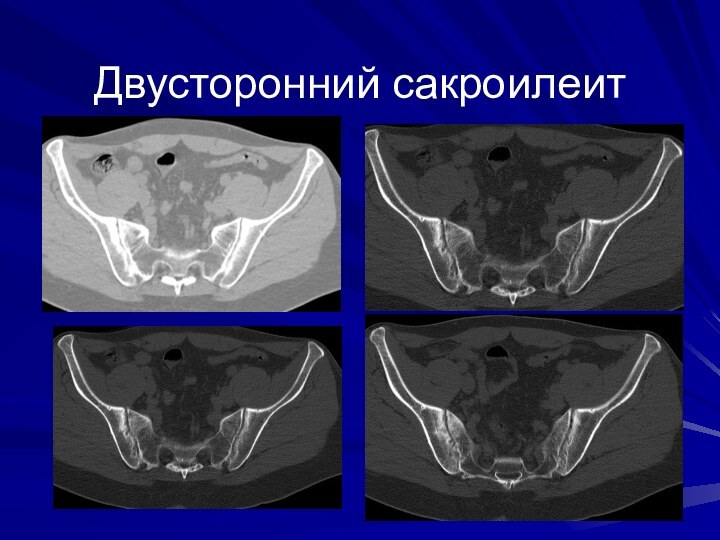
Наиболее ранним и постоянным рентгенологическим признаком болезни Бехтерева является поражение крестцово-подвздошных сочленений - двухсторонний сакроилеит, одновременно или позже развивается анкилоз дугоотростчатых суставов, оссифицируются продольные связки.
Вначале развития сакроилеита наблюдается нечеткость контуров крестцово-подвздошных сочленений и диффузное расширение суставной щели. Одновременно развивается склероз прилежащих отделов подвздошной кости и крестца.
В дальнейшем появляется эрозирование субхондральных отделов кости и края сочленения становятся неровными, в виде четок.
Постепенно суставная щель суживается вплоть до полного исчезновения и образования анкилоза.
Слайд 84
Анкилозирующий спондилоартрит, спондилит Андерсена
Слайд 85
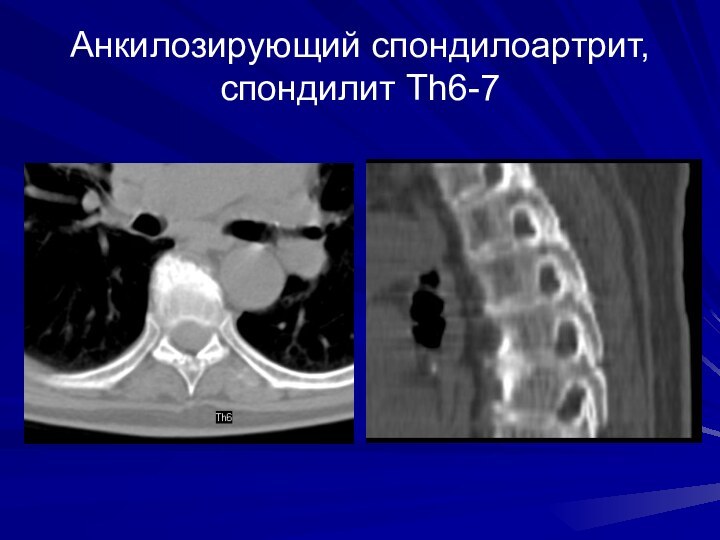
Анкилозирующий спондилоартрит, спондилит Th6-7
Слайд 86
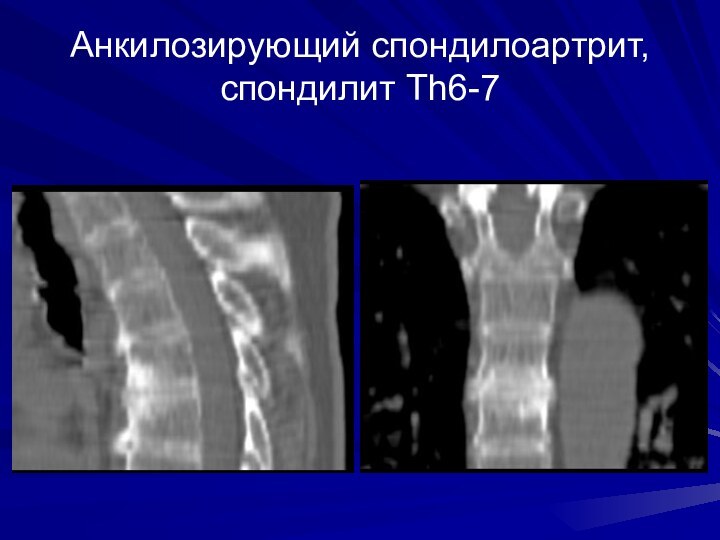
Анкилозирующий спондилоартрит, спондилит Th6-7
Слайд 87
Туберкулезный спондилит - это инфекционное заболевание, вызываемое микобактериями
туберкулеза.
Туберкулез позвоночника это лишь одно из проявлений туберкулезной болезни.
Как
у большинства инфекционных заболеваний в его развитии и течении выявляется определенная цикличность.
Слайд 88
Клиническая классификация Корнева П.Г.
1 фаза – преспондилитическая (туберкулезный
остит). Это период развития костного очага в теле позвонка,
причем процесс не выходит за пределы тела позвонка.
Клинически она характеризуется местными симптомами, жалобами на боли, дискомфорт в спине. Ее продолжительность без лечения составляет в среднем около полугода.
Слайд 89
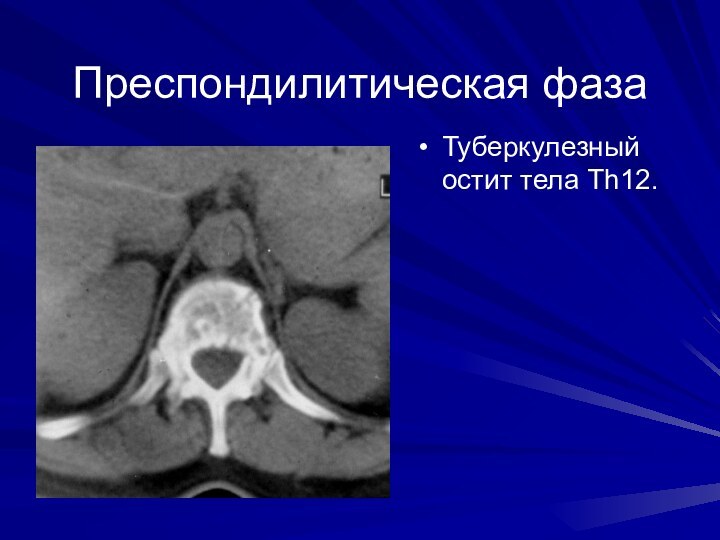
Преспондилитическая фаза
Туберкулезный остит тела Th12.
Слайд 90
2 фаза - спондилитическая.
Эта фаза характеризуется разрушением замыкающих
пластинок тела позвонка и переходом воспалительного процесса на диски,
окружающие мягкие ткани и соседние позвонки. Спондилитическая фаза может длиться несколько лет. В ней выделены 3 стадии.
Слайд 91
Стадии спондилитической фазы ТС
1) Стадия начала клинически характеризуется
болями и ограничением подвижности позвоночника, нередко появляется субфибрильная температура,
ускоряется СОЭ, может появиться лейкоцитоз.
2) Стадия разгара болезни характеризуется ухудшением обшего состояния, нарушением функции позвоночника, его искривлением, появлением натечных абсцессов или свищей, спинномозговыми расстройствами.
3) Последняя стадия - затихание воспалительных явлений. Она характеризуется улучшением общего состояния, приостановкой процессов разрушения костной ткани, отграничением туберкулезного поражения. Исчезают боли, абсцессы и свищи. Но на рентгенограммах могут выявляться остаточные полости в телах позвонков, обызвествленные казеозные массы в абсцессах
Слайд 92
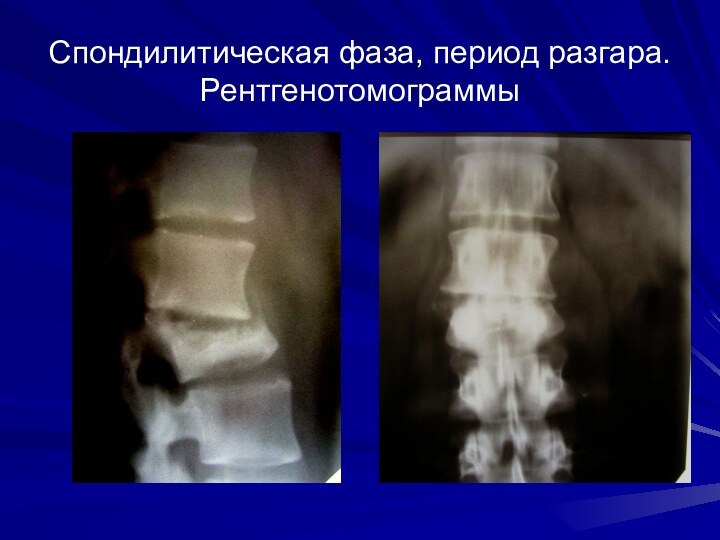
Спондилитическая фаза, период разгара.
Рентгенотомограммы
Слайд 93
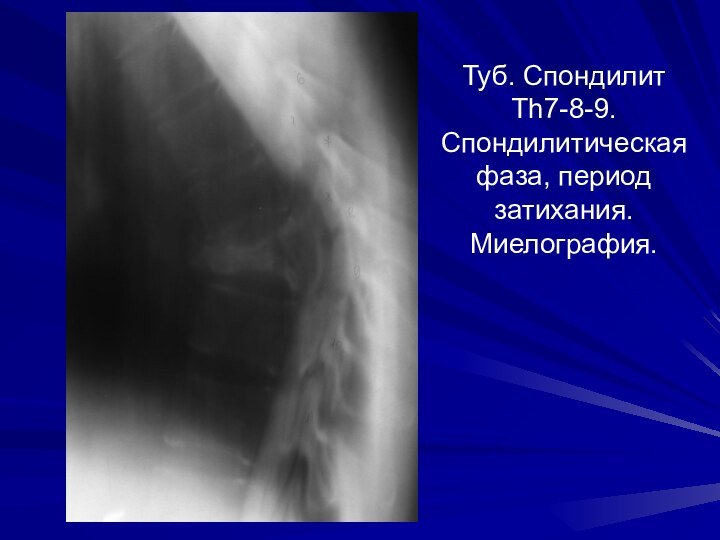
Туб. Спондилит Th7-8-9. Спондилитическая фаза, период затихания. Миелография.
Слайд 94
3 фаза - постспондилитическая.
Наступает после затихания воспаления. Для
этой фазы характерны репаративные процессы, анкилоз разрушенных позвонков, сохраняющиеся
неврологические нарушения, деформация позвоночника.
Сюда же можно отнести и торпидно текущий туберкулезный спондилит, который характеризуется волнообразным течением с периодами обострений и ремиссий. На месте разрушенных позвонков видны обызвествленные казеозные массы, в которых десятки лет могут сохраняться микобактерии туберкулеза. В период обострения формируются абсцессы с жидким гноем и свищи.
Слайд 95
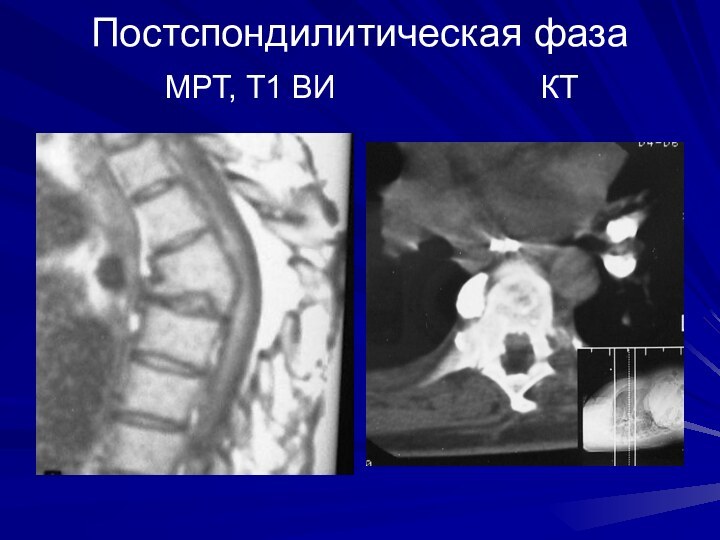
Постспондилитическая фаза
МРТ, Т1 ВИ
КТ
Слайд 96
Последствия туберкулезного спондилита перенесенного в детстве
Слайд 97
Последствия туберкулезного спондилита Th5-12
Слайд 98
Пути распространения туберкулезной гранулемы за пределы тела позвонка
Первый
путь – внедисковый. Туберкулезная гранулема отслаивает переднюю или заднюю
продольную связки позвоночника, и образуются перевертебральные натечные абсцессы, величина которых не зависит от величины первичного поражения кости. Далее туберкулезная гранулема подсвязочно распространяется на соседние позвонки, вызывая их деструкцию.
Второй - внутридисковый путь распространения характеризуется прежде всего вовлечением в процесс межпозвоночного диска. При субхондральном расположении очага распространение воспаления приводит к разобщению кости с хрящевой пластинкой. Нарушается питание хряща, в нем развивается дистрофический процесс с последующим некрозом, в результате чего воспаление переходит на пульпозное ядро, а затем на вторую хрящевую пластинку и соседний позвонок. Диск всегда вовлекается в процесс вторично, туберкулезный спондилит всегда развивается из костного очага.
Слайд 99
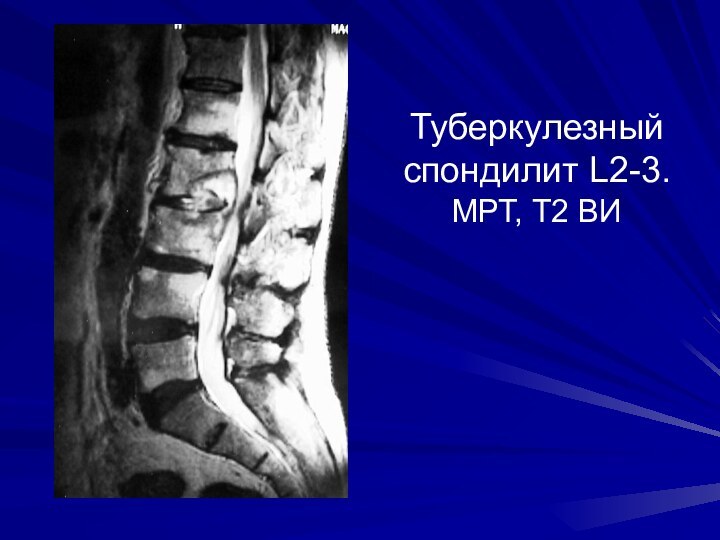
Туберкулезный спондилит L2-3. МРТ, Т2 ВИ
Слайд 100
Типы разрушения позвонков на поперечных срезах КТ
1) Очаговый тип
деструкции, который характеризуется одним или несколькими округлыми участками разрушения
костных балок с четкими склерозированными контурами и одним или несколькими плотными секвестрами внутри очага; зона склероза вокруг очага может варьироваться от узкого ободка до уплотнения всего остатка тела позвонка;
2) Тело позвонка разрушено в значительной степени и на поперечных срезах КТ представлено в виде большого количества хаотично расположенных плотных костных фрагментов, часть которых может мигрировать в прилежащие мягкие ткани;
3) Деструкция по типу кариеса, когда периферические отделы тела позвонка «изъедены» поверхностно, или более глубоко без образования секвестров.
Слайд 101
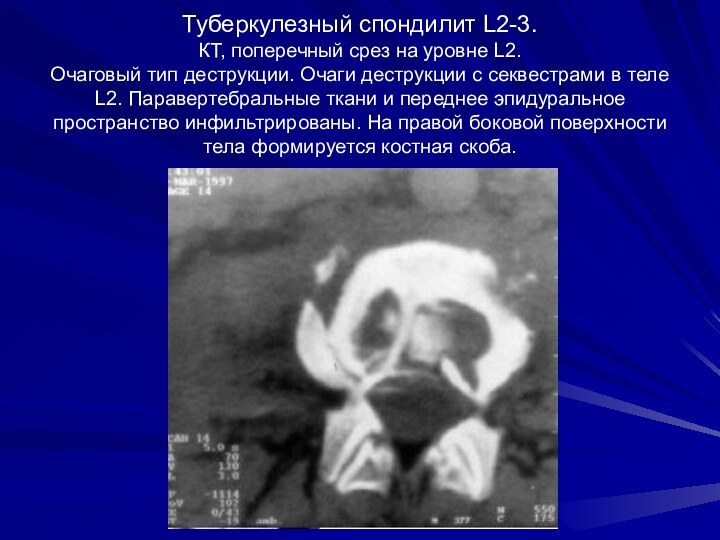
Туберкулезный спондилит L2-3.
КТ, поперечный срез на уровне
L2.
Очаговый тип деструкции. Очаги деструкции с секвестрами в
теле L2. Паравертебральные ткани и переднее эпидуральное пространство инфильтрированы. На правой боковой поверхности тела формируется костная скоба.
Слайд 102
Туберкулезный спондилит L5-S1.
2 тип деструкции. Деструкция тела
L5 с образованием множества секвестров. Эпидуральный абсцесс и абсцессы
в больших поясничных мышцах с обызвествленными казеозными массами.
Слайд 103
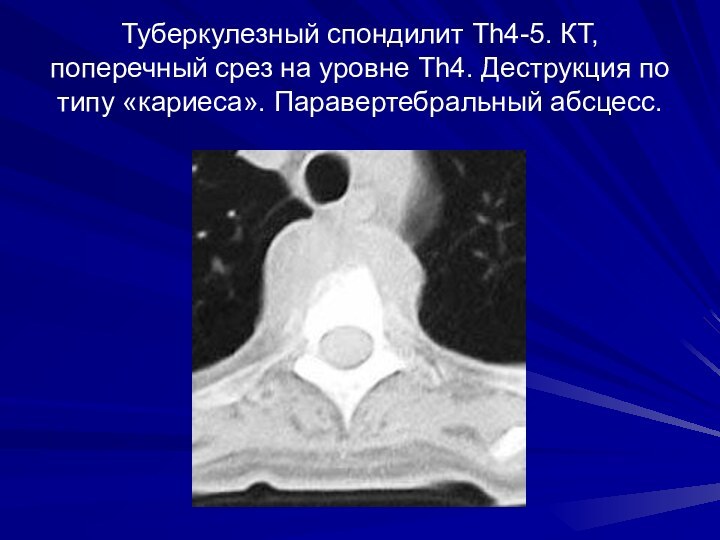
Туберкулезный спондилит Th4-5. КТ, поперечный срез на уровне
Th4. Деструкция по типу «кариеса». Паравертебральный абсцесс.
Слайд 104
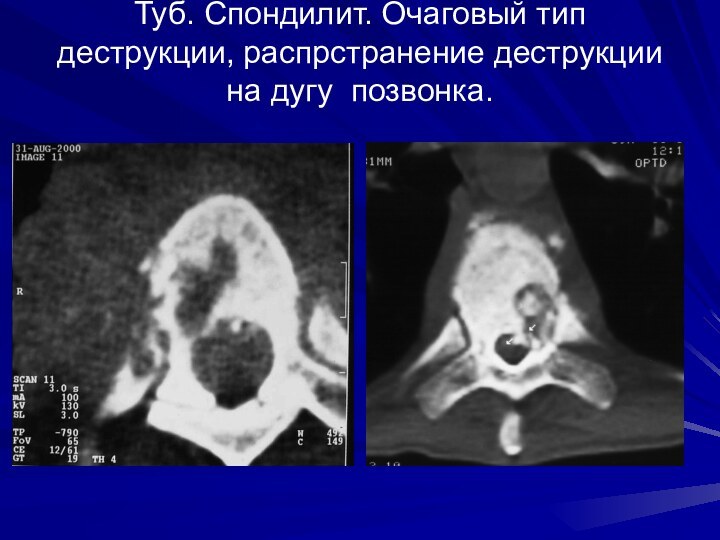
Туб. Спондилит. Очаговый тип деструкции, распрстранение деструкции на
дугу позвонка.
Слайд 105
Осложнения туберкулезного спондилита
неврологические расстройства,
натечные абсцессы,
свищи
Слайд 106
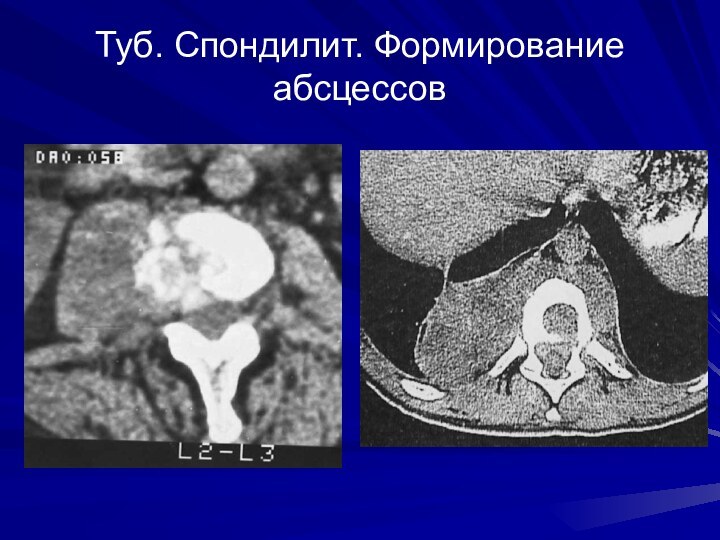
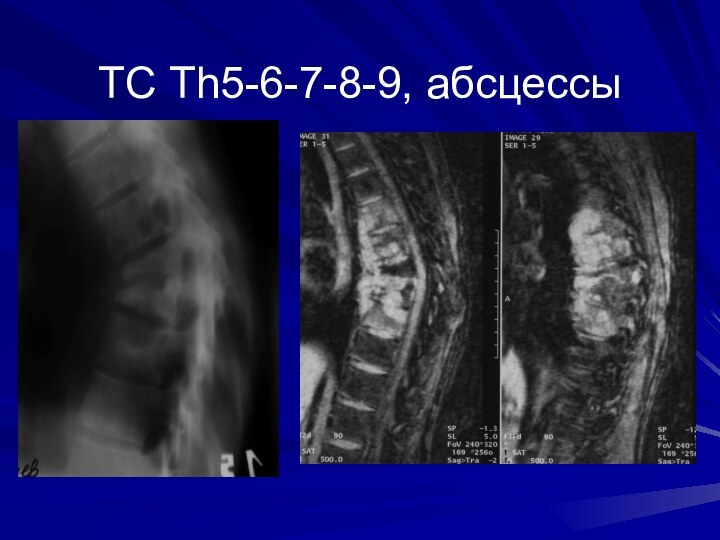
Туб. Спондилит. Формирование абсцессов
Слайд 107
Туберкулезный спондилит.
КТ. Абсцессы
Слайд 108
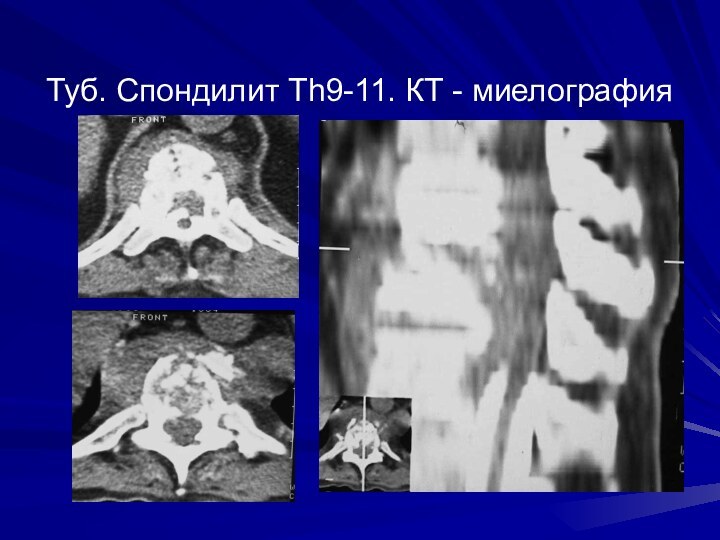
Туб. Спондилит Th9-11. КТ - миелография
Слайд 109
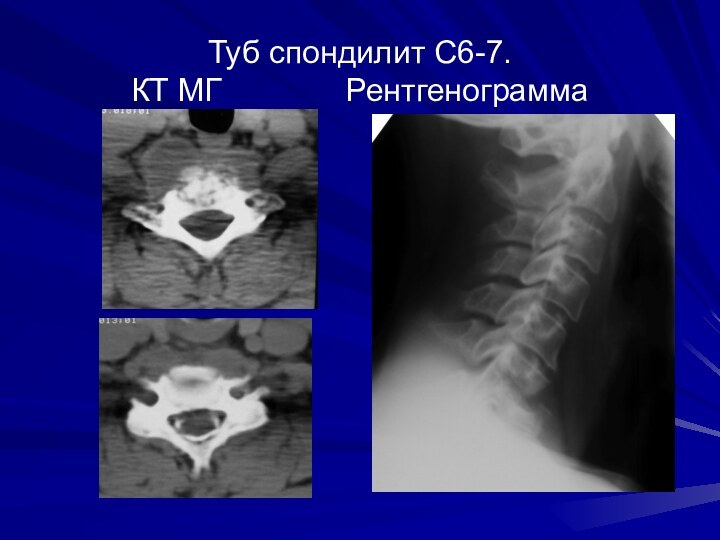
Туб спондилит С6-7.
КТ МГ
Рентгенограмма
Слайд 111
Дифференциальная диагностика остеомиелита и туберкулеза позвоночника
Диск при туберкулезном
спондилите снижается в высоту постепенно в течение 4-5 месяцев,
тогда как при остеомиелите это происходит за 3-4 недели;
Так же медленно при туберкулезном спондилите прогрессирует деструкция, появляются костные скобы и склероз в остатках разрушенных позвонков. Деструкция при туберкулезе носит преимущественно очаговый характер, а при остеомиелите тела позвонков обычно разрушаются по плоскости, начиная с замыкающих пластинок с образованием линейных кортикальных секвестров, которые не встречаются при туберкулезе