Слайд 2
САНИТАРНО-ЭПИДЕМИОЛОГИЧЕСКИЕ ТРЕБОВАНИЯ К ОРГАНИЗАЦИЯМ, ОСУЩЕСТВЛЯЮЩИМ МЕДИЦИНСКУЮ ДЕЯТЕЛЬНОСТЬ (СанПиН

2.1.3.2630 – 10)
1. Медицинская деятельность подлежит лицензированию в
соответствии законодательством Российской Федерации.
2. Администрация ООМД обязана организовать производственный контроль за соблюдением санитарно-гигиенического и противоэпидемического режимов с проведением лабораторно-инструментальных исследований и измерений в соответствии с действующими нормативными документами.
3. ЛПО располагают на территории жилой застройки, в зеленой или пригородной зонах на расстоянии от общественных, промышленных, коммунальных, хозяйственных и других организаций в соответствии с требованиями, предъявляемыми к планировке и застройке городских, поселковых и сельских населенных пунктов, а также в соответствии с гигиеническими требованиями к санитарно-защитным зонам.
4. На участке ЛПО не должны располагаться здания организаций, функционально не связанных с ней.
5. Площади земельных участков стационаров и отдельно-стоящих амбулаторно-поликлинических организаций должны определяться в соответствии с требованиями градостроительных нормативных документов.
Слайд 3
6. Территория ЛПО должна быть благоустроена с

учетом необходимости обеспечения лечебно-охранительного режима, озеленена, ограждена и освещена.
Площадь зеленых насаждений и газонов должна составлять не менее 50% общей площади участка стационара.
7. На территории стационаров выделяются зоны: лечебных корпусов для инфекционных и для неинфекционных больных, садово-парковая, патологоанатомического корпуса, хозяйственная и инженерных сооружений.
8. Структура, планировка и оборудование помещений должны обеспечивать поточность технологических процессов и исключать возможность перекрещивания потоков с различной степенью эпидемиологической опасности.
9. Подразделения (помещения) с асептическим режимом, палатные отделения, отделения лучевой диагностики и терапии, другие подразделения с замкнутым технологическим циклом (лаборатория, пищеблок, ЦСО, аптека, прачечная) не должны быть проходными.
10. В приложениях к СанПиНу изложены требования к минимальным площадям помещений.
11. Для приема, лечения и временной изоляции пациентов с инфекционными заболеваниями или подозрением на них, оборудуются приемно-смотровые боксы, боксы, боксированные палаты.
Слайд 4
12. В медицинских организациях, где проводятся парентеральные

манипуляции с применением многоразового медицинского инструмента, следует предусматривать центральные
стерилизационные отделения (ЦСО), площадь и состав которых определяется профилем и мощностью учреждения.
13. Поверхность стен, полов и потолков помещений должна быть гладкой, без дефектов, легкодоступной для влажной уборки и устойчивой к обработке моющими и дезинфицирующими средствами.
14. Покрытие пола должно плотно прилегать к основанию. Сопряжение стен и полов должно иметь закругленное сечение, стыки должны быть герметичными. При использовании линолеумных покрытий края линолеума у стен могут быть подведены под плинтуса или возведены на стены. Швы, примыкающих друг к другу листов линолеума, должны быть пропаяны.
В вестибюлях полы должны быть устойчивы к механическому воздействию (мраморная крошка, мрамор, мозаичные полы и другие).
Полы в операционных, наркозных, родовых и других аналогичных помещениях должны быть антистатическими.
15. В местах установки раковин и других санитарных приборов, а также оборудования, эксплуатация которого связана с возможным увлажнением стен и перегородок, следует предусматривать отделку последних керамической плиткой или другими влагостойкими материалами на высоту 1,6 м от пола и на ширину не менее 20 см от оборудования и приборов с каждой стороны.
Слайд 5
16. Предоперационные, перевязочные, родовые залы, реанимационные, процедурные

кабинеты, посты медсестер при палатах новорожденных, посты мед- сестер
(в строящихся и проектируемых ЛПО) и другие помещения, требующие соблюдения особого режима и чистоты рук обслуживающего медперсонала, следует оборудовать умывальниками с установкой смесителей с локтевым (бесконтактным, педальным и прочим не кистевым) управлением и дозаторами с жидким (антисептическим) мылом и растворами антисептиков.
17. В целях профилактики внутрибольничного легионеллеза в отделениях (палатах) для лечения иммунокомпрометированных пациентов (трансплантологии, онкогематологии, ожоговых и т.п.) при температуре горячей воды в точках разбора (душевые сетки) ниже 60 градусов рекомендуется применять дополнительные средства защиты (специальные фильтры). Микробиологический контроль на наличие легионелл в этих учреждениях осуществляется 2 раз в год, точка отбора - перед поступлением в распределительную сеть. При температуре горячей воды выше 65 градусов и холодной воды ниже 20 градусов микробиологический контроль не проводится.
18. Проектирование и эксплуатация вентиляционных систем должны исключать перетекание воздушных масс из "грязных" помещений в "чистые".
19. В асептических помещениях приток должен преобладать над вытяжкой. В помещениях инфекционного профиля вытяжка преобладает над притоком.
Слайд 6
20. В инфекционных, в том числе туберкулезных отделениях,

вытяжные вентиляционные системы оборудуются устройствами обеззараживания воздуха или фильтрами
тонкой очистки.
21. Воздухообмен в палатах и отделениях должен быть организован так, чтобы не допустить перетекания воздуха между палатными отделениями, между палатами, между смежными этажами. При входе в палатное отделение/секцию, операционный блок, реанимационное отделение предусматривается шлюз с устройством вентиляции.
22. Независимо от принятой системы вентиляции рекомендуется проветривание палат не менее 4 раз в сутки по 15 минут.
23. Администрацией ЛПО организуется контроль за параметрами микроклимата и показателями микробной обсемененности воздушной среды с периодичностью не реже 1 раза в 6 месяцев и загрязненностью химическими веществами воздушной среды, не реже 1 раз в год.
24. Помещения с постоянным пребыванием пациентов и персонала должны иметь естественное освещение.
25. В медицинских организациях уровень естественного и искусственного освещения должен соответствовать санитарным нормам и правилам.
Слайд 7
26. Расстояние от коек до стен с

окнами должно быть не менее 0,9 м. Расстояние между
торцами коек в четырех - коечных палатах, а также между торцами коек и стеной в 2 - 3-коечных палатах должно быть не менее 1,2 м.
Расстояние между сторонами коек должно быть не менее 0,8 м, а в детских палатах и палатах восстановительного лечения - не менее 1,2 м.
В палатах должны быть установлены тумбочки и стулья по числу коек, а также шкаф для хранения личных вещей пациентов.
27. В целях профилактики возникновении и распространения внутрибольничных инфекций (ВБИ) разрабатывается план профилактических и противоэпидемических мероприятий, который, утверждается руководителем организации.
28. При плановом поступлении на стационарное лечение пациенты на догоспитальном этапе подлежат профилактическому обследованию на:
- туберкулез (флюорография, результаты действительны в течение года)
- маркеры гепатитов В и С, сифилис (в случае оперативного лечения);
- дифтерию и кишечные инфекции (пациенты психиатрических стационаров);
- кишечные инфекции (пациенты детских стационаров до 2 лет и сопровождающие лица, результаты действительны в течении 2 недель до госпитализации)
Дети, поступающие на стационарное лечение должны иметь сведения об отсутствии контактов с инфекционными больными в течении 21 дня до госпитализации.
Слайд 8
Определение ВБИ
Внутрибольничные инфекции (ВБИ) – это любое клинически
распознаваемое инфекционное заболевание, которое поражает больного в результате его
госпитализации с целью лечения и медицинский персонал в силу осуществления им профессиональной деятельности независимо от того, проявляются ли симптомы заболевания во время нахождения данных лиц в больнице.
+ бактерионосительство
Слайд 9
Источники ВБИ
Источники: пациенты, персонал ЛПУ, животные (мыши, крысы)
Состояние
источников ВБИ: больные, бактерионосители
Слайд 10
Распространенность ВБИ
ФОН ВБИ:
- в мире 8,4% людей,
прошедших через ЛПУ.
- в России по территории 7-10%
В России:
2-2,5 млн. случаев заражения ВБИ в год;
Причина каждого 12-го смертельного случая в больнице – ВБИ;
30-35% хирургических вмешательств осложняется ВБИ;
Причина 40% случаев послеоперационной летальности – ВБИ;
Уровень бактерионосительства среди медперсонала разных отделений – от 39 до 98%;
Причина 50% случаев заболеваний медперсонала ЛПУ – ВБИ.
Слайд 11
Структура ВБИ в Москве
75% ВБИ – легкие локальные
формы (послеоперационные)
2,6% ВБИ – сепсис,
0,6% ВБИ – инфекции мочевыводящих
путей,
4% ВБИ (с 2004 г.) - пневмонии
Структура ВБИ за рубежом
Инфекции мочевыводящих путей.
Инфекции респираторного тракта.
Хирургические инфекции (абсцессы, флегмоны, нагноение швов)
Слайд 12
Возбудители ВБИ
Облигатно-патогенные микроорганизмы
Условно-патогенные микроорганизмы
Структура ВБИ
Гнойно-септическая инфекция (ГСИ) –
75%
В хирургических стационарах
в настоящее время
преобладают Gr-отрицательные,
в основном
синегнойная палочка
Pseudomonas aeruginosa (до 70% ГСИ)
Традиционные инфекции – 25%
Слайд 13
Механизмы передачи ВБИ
1. Классические (воздушно-капельный, фекально-оральный, контактно-бытовой).
2. Специфические:
Артифицированный
- медицинские парентеральные манипуляции (инъекции, гемотрансфузии, гемодиализ, гемосорбция, оперативные
вмешательства, инекологические, стоматологические, урологические процедуры, мануальные и эндоскопические исследования).
Естественный (через открытые ожоговые или травматические раны, открытые гнойно-воспалительные очаги, полости и тракты с нарушенной целостностью слизистой оболочки).
Аутоинфицирование (через дефекты кожи и слизистой оболочки из мест носительства.
Места носительства – нос и носовая часть глотки, промежность, волосы и руки)
Слайд 14
Пути передачи ВБИ
Первичные пути передачи ВБИ
контаминированный инструментарий,
медицинская
аппаратура (дыхательная и пр.),
постельные принадлежности (белье, матрацы, кровати) и
предметы ухода за больными,
"влажные" объекты (краны, раковины, душевые воронки и пр.),
контаминированные растворы антисептиков, антибиотиков, дезинфектантов, лекарственных препаратов (физиологический р-р, альбуцид и пр.),
перевязочный и шовный материал,
эндопротезы, дренажи, трансплантаты, кровь, кровезаменители,
руки и волосы пациентов и персонала,
спецодежда и обувь пациентов и персонала
Слайд 15
Вторичные пути передачи ВБИ
(очаги - резервуары размножения и
сохранения ВБИ):
Все жидкие и влажные объекты:
инфузионные жидкости,
питьевые
растворы,
дистиллированная вода,
щетки для мытья рук,
душевые установки,
трапы и водяные затворы канализации,
некоторые части лечебно-диагностических аппаратов,
увлажнители кондиционеров,
дезинфицирующие растворы с заниженной концентрацией дезинфектанта (рабочие растворы)
вода в вазах для цветов,
кремы для рук
Слайд 16
Классификация ВБИ
1. воздушно-капельные (аэрозольные),
2. водно-алиментарные,
3. контактно-инструментальные,
4. посттравматические
инфекции,
5. другие
Слайд 17
Профилактика ВБИ
Специфические меры
(лечебно-диагностические):
1.Использование антибактериальных препаратов для лечения
с учетом антибиотикорезистентности микрофлоры данного больного;
2.Внимание к иммунному статусу
больных и использование иммуномодуляторов;
3.Проведение плановой или экстренной иммунизации населения;
4.Выявление среди персонала ЛПУ бактерионосителей на профилактических медицинских осмотрах
Слайд 18
Неспецифические меры
санитарно-гигиенического характера
I. Санитарно-топографические мероприятия
II.
Архитектурно-планировочные мероприятия на стадии проектирования ЛПУ
III. Санитарно-техническое оборудование ЛПУ
IV.Санитарно-противоэпидемические
мероприятия
Слайд 19
Основные принципы профилактики ВБИ
1. Разделение всех объектов, лиц
и потоков на «чистое» и «грязное».
2. Дистанцирование и изоляция
«чистого» и «грязного» объектов, лиц и потоков
3. Неперекрещиваемость «чистого» и «грязного» потоков.
Слайд 20
I. Санитарно-топографические мероприятия
Выбор для строительства ЛПУ «чистой» территории
= исключение факторов риска ВБИ в виде потенциальных источников
инфекции (кладбищ, скотомогильников, свалок и пр.), неблагоприятного микроклимата, недостаточной инсоляции
Дистанцирование от источников загрязнения среды (промышленных предприятий, транспортных узлов и пр.), оказывающих негативное воздействие на трудоспособность и резистентность организма работающих в ЛПУ и пациентов, что косвенно способствует распространению ВБИ.
Слайд 21
II. Архитектурно-планировочные мероприятия на стадии проектирования ЛПУ
Изоляция территории
ЛПУ от внешней среды защитной полосой зеленых насаждений.
Зонирование территории
ЛПУ с разделением зон зелеными насаждениями.
Неперекрещиваемость потоков людей и транспорта (машин скорой помощи, технических машин, мусоровозов, доставки пищевых продуктов) на территории ЛПУ
Дистанцирование «грязных» и «чистых» зон и обеспечение собственными подъездными путями и воротами.
Слайд 22
Основные санитарные расстояния на территории ЛПУ
От красной линии:
Ширина
защитной полосы – 15 м,
До поликлиники ≥15 м,
До лечебного
корпуса ≥ 30 м.
Между урнами 50 м.
От лечебного корпуса до:
- лечебного корпуса ≥24 м (2h),
мусоросборника ≥25 м,
морга ≥30 м,
автостоянки ≥40 м,
вивария ≥50 м
Слайд 23
Архитектурно-планировочные мероприятия в помещениях ЛПУ
Изоляция приемного и выписного
отделения, лечебных отделений, палатных секций, оперблока и пр.
Неперекрещиваемость
потоков людей, материалов и инструментария (больных и медперсонала, персонала разных отделений; грязного и стерильного инструментария и материалов, грязного и чистого белья в лечебных и вспомогательных отделениях - прачечной, дезинфекционном отделении отходов, исходных материалов и медицинских отходов…).
Планировка приемных отделений
1) лечебных корпусов по типу санпропускника (движение потока госпитализируемых только в 1 направлении) с выделением зоны приема (грязной) и зоны санобработки (чистой).
2) инфекционных и детских отделений по типу приемно-смотровых боксов.
Планировка помещенимй для больных:
1) боксы (воздушно-капельные инфекции) и полубоксы (контактные и др. инфекции) в инфекционных отделениях.
2) боксированные палаты в детских отделениях.
Слайд 24
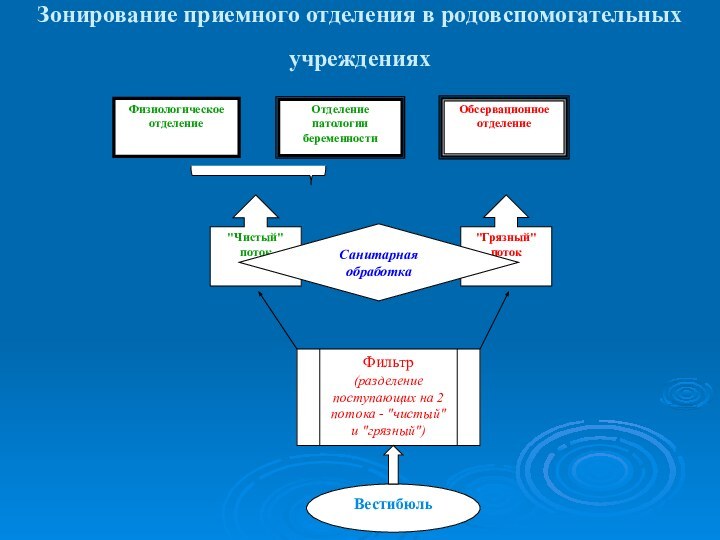
Зонирование приемного отделения в родовспомогательных учреждениях
Слайд 25
Зонирование оперблока по режиму стерильности
Зона стерильного режима
I зона:
операционная
II зона: предоперационная, стерилизационная, наркозная, аппаратная, помещение для аппарата
искусственного кровообращения
Зона строгого режима
III зона: инструментально-материальная, протокольная,
кладовая чистого белья, помещение для хранения передвижного рентгеновского аппарата, кладовая предметов уборки и дезинфекционных средств, "чистая" зона санпропускника
IV зона: другие помещения операционного блока
(фильтр для пациента, "грязная" зона санпропускника и пр.)
Слайд 26
III. Санитарно-техническое оборудование
Системы электро-, тепло-, газо- и водоснабжения,
канализация.
Сбор, удаление и утилизация отходов ЛПУ.
Независимые системы общеобменных приточно-вытяжных
систем вентиляции для каждой группы помещений с различным санитарным режимом.
Изолированная местная вытяжная вентиляция в эпидемически опасных «грязных» помещениях.
Изолированная местная приточная вентиляция с системой обеззараживания подаваемого воздуха (асептическая зона оперблока).
Внутренняя отделка помещений в соответствии с гигиеническими требованиями.
Слайд 27
Создание режима асептики в операционной
1. Автономная система

приточно-вытяжной вентиляции.
2. Многоступенчатая фильтрация подаваемого воздуха.
3. Подача воздуха
вентиляционными установками сверху (на уровне 3 м) вниз (120%) и вытяжкой снизу (со скоростью 12 м/сек) – 60% и сверху – 40%.
4. Преобладание вентиляционного притока воздуха , что создает повышенное давление воздуха в операционной, способствует движению воздушных потоков из операционной и препятствует, таким образом, заносу микроорганизмов из септических зон.
5. Воздухообмен = 30 объемов в час (оптимум) (в других помещениях ЛПУ 6-10).
6. Кондиционирование, что особенно важно для создания оптимального микроклимата (19-23°С, 50-55%, 0,1-0,2 м/сек) в теплом и жарком климатическом поясах, при обязательной очистке кондиционера не реже 1 раз в месяц. При кондиционировании желательна кратность воздухообмена по притоку – 10, по вытяжке – 8 в час.
7. Стерилизация воздуха прямыми УФ - лучами бактерицидных ламп, направленных на поверхность стен, пола и мебели, в течение 1-1,5 часа перед операцией (количество ламп определяется из расчета 3 вт на 1 кв.м пола); стерилизация воздуха отраженными от экранов УФ – лучами бактерицидных ламп во время операции.
Слайд 30
IV. Санитарно-противоэпидемические мероприятия
Слайд 31
Организационные санитарно-противоэпидемические мероприятия
1). Организация
- центрального стерилизационного отделения
(ЦСО),
- прачечной и дезинфекционного отделения,
- строгой системы
сбора, удаления и утилизации отходов.
2). Организация строгого режима посещения больных родственниками.
3). Организация санитарно-просветительной работы среди персонала, регулярная сдача персоналом санитарных норм, соблюдение каждым работником санитарных правил на рабочем месте.
4). Регистрация всех случаев ВБИ (а не только ГСИ как причин осложнений после хирургических операций).
5) Организация комиссии по контролю за ВБИ и осуществлением профилактических мер.
Слайд 32
Правила предотвращения заноса инфекции больными
1). Эпидемическая настороженность при
приеме больных.
2). Немедленная изоляция больного при установлении инфекционного
заболевания или при подозрении на него (в инфекционном отделении или изоляторе соматического при строгом выполнении всего комплекса противоэпидемических мер).
3). Санитарная обработка больного при госпитализации (мытье, смена одежды и обуви).
Дезинфекция одежды больного проводится по показаниям в отделении дезинфекии (вши, чесотка…).
4). Тщательное обследование (с привлечением не только клинических, но и микробиологических и серологических методов) температурящих больных.
5). Выписка инфекционных больных только после полного излечения и освобождения от возбудителя, при невозможности – под контроль поликлиники и служб Санэпиднадзора; при выписке больных выдача обеззараженной одежды, прием душа и переодевание перед уходом из стационара.
Слайд 33
Правила предотвращения заноса и распространения инфекции в стационаре

персоналом
Предварительный и регулярные медицинские осмотры и лабораторное обследование на
бактерионосительство вновь поступающих на работу и регулярно: в хирургии и акушерстве - золотистого стафилококка и синегнойной палочки Pseudomonas aeroginosa и определение их госпитальной принадлежности по фаго- и антибиотикотипированию. Санация бактерионосителей до полного излечения (с учетом профиля антибиотикорезистентности штамма) при обязательном бакконтроле и отстранении от операций на это время Строгое закрепление персонала за отделениями.
Смена одежды и обуви на рабочую перед входом в отделение.
Прохождение каждым работником инструктажа по проведению санитарно-противоэпидемических мероприятий на своем рабочем месте. Периодическая сдача норм санитарного минимума.
Предварительные и регулярные медосмотры, контроль состояния здоровья, знания и соблюдения санитарных норм работниками пищеблока стационара.
Эпиднастороженность в отношении студентов-медиков и посетителей стационара.