Слайд 2
Дыхательная недостаточность
Состояние организма, при котором:
-либо не обеспечивается поддержание
нормального напряжения О2 и СО2 в артериальной крови,
-либо
оно достигается за счёт повышенной работы внешнего дыхания, приводящей к снижению функциональных возможностей организма,
-либо поддерживается искусственным путём
Слайд 3
Острая дыхательная недостаточность
Быстро нарастающее тяжелое состояние, обусловленное несоответствием
возможностей аппарата внешнего дыхания метаболическим потребностям органов и тканей,
при котором наступает максимальное напряжение компенсаторных механизмов дыхания и кровообращения с последующим их истощением.
Даже при max напряжении компенсаторных механизмов не обеспечивается нормальное РаО2 и РаСО2. ОДН сопровождается нарушениями гемодинамики.
Слайд 4
Классификация
Б.Е. Вотчала,1973
1. Центрогенная ДН
2. Нервно-мышечная ДН
3. Париетальная,
или торакодиафрагмальная ДН
4. Бронхолёгочная ДН
а) обструктивная
б) рестриктивная
в) диффузионная
Слайд 5
Центрогенная ОДН
Травмы и заболевания головного мозга
Сдавление и дислокация
ствола ГМ
В раннем периоде после клинической смерти
Интоксикации – опиаты,
барбитураты
Нарушения афферентной импульсации
Слайд 6
Гаспинг, или терминальное редкое дыхание, которое проявляется судорожными
вдохами-выдохами. Оно возникает при резкой гипоксии мозга или в
период агонии.
Атактическое дыхание, т.е. неравномерное, хаотическое, нерегулярное дыхание. Наблюдается при сохранении дыхательных нейронов продолговатого мозга, но при нарушении связи с дыхательными нейронами варолиева моста.
Апнейстическое дыхание. Апнейзис - нарушение процесса смены вдоха на выдох: длительный вдох, короткий выдох и снова - длительный вдох.
Дыхание типа Чейна-Стокса: постепенно возрастает амплитуда дыхательных движений, потом сходит на нет и после паузы вновь постепенно возрастает. Возникает при нарушении работы дыхательных нейронов продолговатого мозга, часто наблюдается во время сна, а также при гипокапнии.
Слайд 7
Дыхание Биота проявляется в том, что между нормальными
дыхательными циклами "вдох-выдох" возникают длительные паузы - до 30
с. Такое дыхание развивается при повреждении дыхательных нейронов варолиева моста, но может появиться в горных условиях во время сна в период адаптации.
При дыхательной апраксии больной не способен произвольно менять ритм и глубину дыхания, но обычный паттерн дыхания у него не нарушен. Это наблюдается при поражении нейронов лобных долей мозга.
При нейрогенной гипервентиляции дыхание частое и глубокое. Возникает при стрессе, физической работе, а также при нарушениях структур среднего мозга.
Слайд 8
Центрогенная ОДН
Нарушение ритма дыхания или появление патологических ритмов
Слайд 9
Нервно-мышечная ОДН
Травмы, заболевания спинного мозга с поражением передних
рогов шейного и грудного отделов
Экзогенные интоксикации – кураре, мускарин,
ФОС
Нарушение сократимости дыхательных мышц:
-судороги
-миастения
-синдром Гийена-Барре
Слайд 10
Нервно-мышечная ОДН
Раннее развитие гиповентиляции и гиперкапнии
Сначала выраженное тахипноэ
при уменьшенном ДО
Слайд 11
Париетальная, или торакодиафрагмальная ОДН
Болевой синдром, связанный с дыхательными
движениями
Нарушение каркасности грудной клетки
Сдавление лёгкого обширным пневмотораксом
Нарушение функции диафрагмы
Слайд 12
Париетальная, или торакодиафрагмальная ОДН
Уменьшение ДО
Компенсаторное увеличение ЧД
Слайд 13
Бронхо-лёгочная ОДН
Нарушение вентиляционно-перфузионных отношений
Рефлекс фон Эйлера – перфузия
происходит в тех участках лёгких, которые в это время
вентилируются
Мёртвое пространство – вентилируется, но не кровоснабжается
Шунт – кровоснабжается, но не вентилируется
Слайд 14
Обструктивная бронхо-лёгочная ОДН
Нарушение проходимости дыхательных путей
Западение языка
Инородное тело
Ларингоспазм
Странгуляция
Бронхоспазм
Слайд 15
Рестриктивная бронхо-лёгочная ОДН
Нарушение растяжимости, эластичности
Травмы лёгких
Пневмонии
Обширные ателектазы
Гнойные заболевания
лёгких
Гематомы
Пневмониты
Слайд 16
Рестриктивная бронхо-лёгочная ОДН
Снижение продукции и активности сурфактанта
увеличение сил поверхностного натяжения спадение
альвеол ателектазы
Накопление воды в интерстиции
Слайд 17
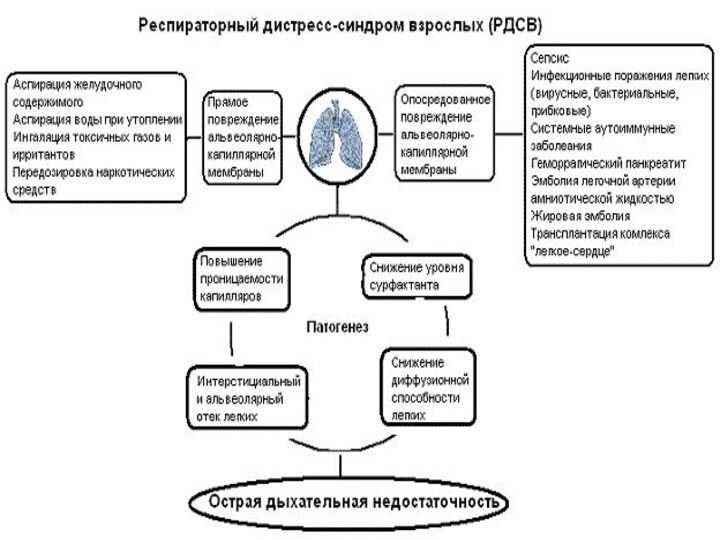
РДСВ
Сложный симптомокомплекс, развивающийся вследствие поражения легочной ткани под
влиянием экзо- и эндогенных факторов, в основе которого лежит
нарушение функции альвеолярно-каппилярной мембраны, сопровождающийся интерстициальным отеком, расстройствами микроциркуляции малого круга кровообращения, явлениями легочной гипертензии, образованием гиалиновых мембран.
Слайд 19
Патофизиология
Основу патогенеза составляет неспецифическая диссеминированная воспалительная реакция, проявляющаяся
выделением и активацией большого числа биологически активных соединений (цитокины,
протеолитические ферменты плазмы, кислородные радикалы, фактор активирующий тромбоциты, биологически активные вещества, система комплемента, нейтрофилы).
Слайд 20
Патофизиология
В механизме развития РДСВ ведущую роль играет накопление
жидкости в интерстициальном пространстве вследствие повышения проницаемости альвеолярно-капиллярной мембраны,
поступление в интерстиций осмотически активных веществ и белков плазмы. Снижение онкотического давления крови, повышение гидродинамического давления в сосудах способствует быстрому нарастанию отека интерстициального пространства, который не компенсируется лимфооттоком.
Слайд 21
Патофизиология
Пропотевание в просвет альвеол жидкости, богатой белком, сопровождается
повреждением сурфактантной системы, образование микроателектазов, гиповентиляцией, шунтированием крови, резким
снижением растяжимости легких. Нарушение соотношения вентиляции и перфузии приводит к гипоксемии, не устраняемой ингаляцией 100% О2.
Интерстициальный отек, утолщение альвеолярно-капиллярных мембран (с последующим образованием гиалиновых мембран) нарушают диффузию газов, усиливают гипоксию и метаболические расстройства.
Слайд 23
I стадия
состояние средней тяжести.
гипоксия – беспокойство, эйфория,
тахипноэ, умеренная гипертензия, нередко выраженный цианоз.
Аускультативно: жесткое дыхание
с небольшим количеством сухих хрипов.
метаболический ацидоз.
На фоне нормального сердечного выброса повышается общее периферическое и легочное сопротивление, а так же среднее давление в легочной артерии.
На рентгенограмме – усиление легочного рисунка, мелкоочаговые тени, более выраженные на периферии.
гипокапния, гипоксемия, нередко устраняемая при ингаляции О2.
Длится от нескольких часов до суток.
РО2 находится на субнормальном уровне 70 мм. рт. ст.
Слайд 24
II стадия
состояние тяжелое
При аускультации неравномерные очаги ослабления
дыхательных шумов на фоне жесткого дыхания, значительное ослабления дыхания
в задне-нижних отделах, где прослушиваются единичные влажные хрипы.
Цианоз губ, кончиков пальцев нарастает, повышается бронхиальная секреция, развивается синдром экспираторного закрытия дыхательных путей и множественные эмболии мелких сосудов, катастрофически увеличивается отек легких, возникает бактериальная пневмония.
РО2 70-50 мм рт ст, рСО2 50-70 мм рт ст.
На рентгенограмме полнокровие легких, усиление ячеистой деформации легочного рисунка, сливные тени, множественная пятнистость. «Воздушная бронхография» - на фоне затемнения содержащие воздух бронхи
Печень у края реберной дуги, болезненная при пальпации. Умеренное повышения содержания креатинина в крови.
Слайд 25
III стадия
состояние крайне тяжелое.
дальнейшее помрачение сознания
Отек легких
усиливается, появляется жидкая пенистая мокрота.
Дыхание становится частым, до
30 в минуту с участием вспомогательной мускулатуры, усиливается инспираторная одышка.
Дыхание бронхиальное, жесткое, сухие хрипы в большом количестве, в отдельных участках, чаще в задне-нижних отделах. Очаги неравномерного ослабления дыхания быстро переходят в «сливные».
АД чаще бывает повышенным, пульс – частым.
Появляются признаки нарушения периферического кровообращения: похоладание кончиков пальцев, ушей, носа и большого пальца ноги.
Отмечаются отеки нижних конечностей и кистей на фоне значительного снижения содержания белка в крови.
Слайд 26
IV стадия
состояние критическое, прогрессирует коматозное состояние.
Сердечная деятельность
полностью дезорганизована, полная декомпенсация кровообращения.
Четкие признаки нарушения периферического кровообращения:
резко выражены отеки нижних конечностей, кистей, отлогих мест, явные признаки печеночно-почечной недостаточности, нарушения метаболизма, водно-электролитного баланса, развивается полиорганная недостаточность
Слайд 27
IV стадия
Дыхание можно выслушать только в передне-верхних отделах.
При
перкуссии этих участков определяется коробочный звук, в других отделах
легких (нижне-задних вплоть до середины лопатки – резкое притупление).
При аускультации – резкое ослабление легочных шумов, в большом количестве разнокалиберные хрипы, нередко можно слышать в конце выдоха «присасывающий» шум и быструю смену дыхательных шумов и хрипов в одном и том же участке легких.
РО2 ниже 50 ммрт ст.
Слайд 28
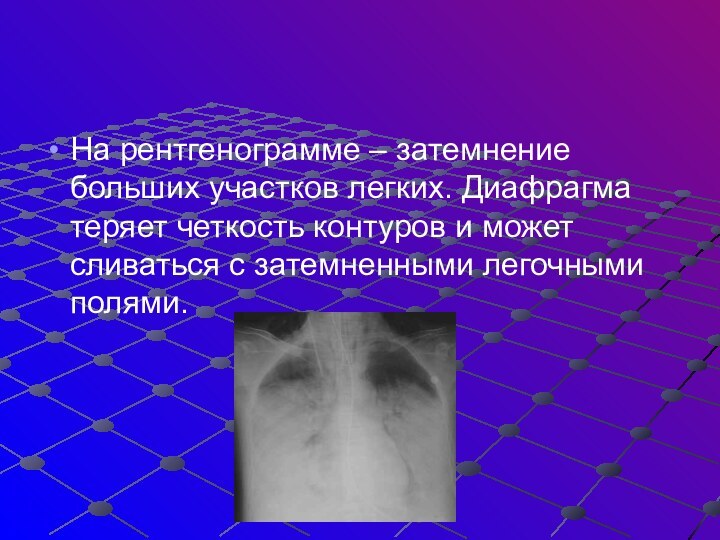
На рентгенограмме – затемнение больших участков легких. Диафрагма
теряет четкость контуров и может сливаться с затемненными легочными
полями.
Слайд 29
Механизмы компенсации ОДН
Увеличение МОД ( ДО, Чд)
Увеличение транспорта
О2 ( УО, чсс).
Расширение капиллярной сети
её пропускной способности
стаз депонирование и сгущение
крови экстравазация жидкости
нарушение ТКО
Слайд 30
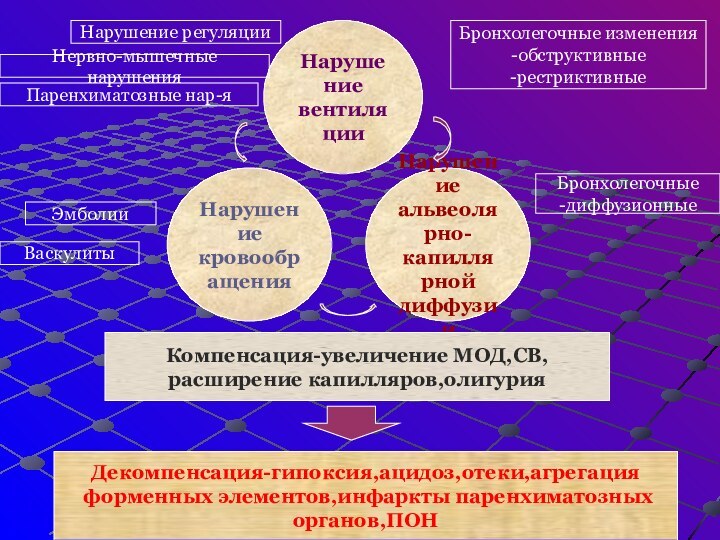
Нарушение
вентиляции
Нарушение
кровообращения
Нарушение
альвеолярно-
капиллярной
диффузии
Нарушение регуляции
Нервно-мышечные нарушения
Паренхиматозные нар-я
Бронхолегочные изменения
-обструктивные
-рестриктивные
Бронхолегочные
-диффузионные
Эмболии
Васкулиты
Компенсация-увеличение МОД,СВ,
расширение капилляров,олигурия
Декомпенсация-гипоксия,ацидоз,отеки,агрегация
форменных
элементов,инфаркты паренхиматозных
органов,ПОН
Слайд 31
Клинические критерии ОДН
частота дыхания - более 25 в
1 мин,
усиление одышки,
изменение характера кашля и мокроты,
частота
сердечных сокращений - более 110 в 1 мин,
нарастание цианоза, участие в дыхании вспомогательной мускулатуры,
нарушение уровня сознания.
Слайд 32
Клиника
Гипоксия + гипокапния
I ст. – Изменение психики. Некоторое
возбуждение, негативизм, головная боль, бессонница. Кожа холодная, бледная, влажная.
Лёгкий цианоз слизистых. Повышение АД, тахикардия
II ст. – сознание спутано. Агрессивность. Выраженный цианоз. Участие в дыхании вспомогательных мышц. Стойкое увеличение АД, чсс. Непроизвольное мочеиспускание, дефекация.
III ст. – гипоксическая кома. Сознания нет. Судороги. Зрачки широкие. Кожа синяя, мраморная. Критическое снижение АД. Аритмия. Смерть.
Слайд 33
Клиника
Гипоксия + гиперкапния
I ст. – Эйфория. Речь прерывистая,
бессонница. Кожа горячая, гиперемия, профузный пот. Повышение АД и
ЦВД, тахикардия
II ст. – Возбуждение. Кожа синюшно-багровая, обильный пот, гиперсаливация, бронхорея. Стойкая тахикардия, увеличение АД и ЦВД.
III ст. – ацидотическая кома. Сознание постепенно утрачивается, карбонаркоз. Зрачки сужены max расширение. Арефлексия. Цианоз. Снижение АД. Аритмия. Смерть.
Слайд 34
Лечение ОДН
Восстановление проходимости дыхательных путей
Нормализация общих и местных
расстройств альвеолярной вентиляции
Устранение сопутствующих нарушений гемодинамики
Слайд 35
Лечение ОДН
Антиоксиданты и антигипоксанты (цитофлавин, реамберин, мексидол)
Бронхо- и
муколитики – эуфиллин 12-20 мл/сут, амбробене 6 мл/сут, АЦЦ
Антикоагулянты
и дезагреганты
Антибиотики и иммунокорректоры (циклоферон)
Слайд 36
Лечение ОДН
Для купирования ОДН I ст. бывает достаточным
проведения оксигенотерапии увлажненным кислородом. Оптимально 35 – 40% содержание
кислорода во вдыхаемой смеси (3 -5л/мин).
Наличие ОДН I I - I I I ст. является показанием перевода больного на ИВЛ.
При разможжении лица, переломах перстневидного хряща, длительном нахождении больного на ИВЛ показано выполнение операции трахеостомии, которая значительно облегчает санацию трахеобронхиального дерева (ТБД), уменьшает рефлексогенные реакции, особенно если пациент на ИВЛ находится с частично или полностью сохраненным сознанием, оптимизирует гигиенический уход за полостью рта.
Слайд 37
Центрогенная ОДН
Перевод на ИВЛ, лечение основного заболевания
При интоксикации
опиатами и барбитуратами – реамберин, обменный плазмаферез, налоксон
Слайд 38
Нервно-мышечная ОДН
Перевод на ИВЛ, лечение основного заболевания
При отравлении
курареподобными, ФОС, миастении – антихолинэстеразные (прозерин), кортикостероиды, плазмаферез
Слайд 39
Париетальная, или торакодиафрагмальная ОДН
Напряжённый пневмоторакс – пункция и
дренирование во 2 межреберье по среднеключичной линии, вакуум-аспирация или
дренаж по Бюлау.
Массивный плеврит или гемоторакс – пункция и дренирование в 8-9 межреберье по заднеподмышечной линии
Купирование болевого синдрома, противовоспалительная терапия, сердечные гликозиды, эуфиллин, по показаниям ГКС
Слайд 40
Обструктивная бронхо-лёгочная ОДН
Инородные тела
верхних дыхательных путей – эндоскопическое удаление инородного тела, при
отсутствии возможности быстрого удаления инородного тела производится конико- или трахеостомия.
Утопление в пресной воде – кортикостероиды, диуретики (лазикс), сердечные гликозиды, коррекция электролитного баланса (гипонатриемия, гипохлоремия, гипокальциемия) и белков плазмы крови СЗП и альбумином (гипопротеинемия), ультрогемофильтрация, лечение отека легких.
Утопление в морской воде – санация ТБД, терапия ОССН, бронхиолоспазма. Необходимо восстановление ОЦК (инфузионная, реокоррегирующая, дезагрегантная терапия)
Ларингоспазм – при полном ларингоспазме - введение мышечных релаксантов на фоне медикаментозной седации с последующей вспомогательной вентиляцией или переводом на ИВЛ.
Слайд 41
Бронхиолоспазм
оксигенотерапия
прекращение контакта с аллергеном
симпатомиметики: эфедрин 5%-1,0 в/в, дробно,
на физ.растворе
новодрин, аллупент, сальбутамол, беротек – ингаляционно
в/в введение ксантинов
(эуфиллин 2,4%), из расчета 5-6 мг/кг в первый час, в последующем доза 1 мг/кг/ч, высшая суточная доза 2г.
преднизолон 90-180 мг в/в
Слайд 42
Астматический статус
в/в адреналин или эфедрин 0,3-0,5-1,0
в/в введение ксантинов
(эуфиллин 2,4%), из расчета 5-6 мг/кг в первый час,
в последующем доза 1 мг/кг/ч, высшая суточная доза 2г.
кортикостероиды (преднизолон)
а) астм.статус I ст.- 200-400 до 1500 мг/сут
б) астм.статус I I- I I I ст. – 2000-3000 мг/сут
Слайд 43
Астматический статус
разжижение мокроты во время астматического статуса рекомендуется
осуществлять парокислородными ингаляциями. От использования муколитиков (ацетилцистеин, трипсин, хемотрипсин)
лучше воздержаться, т.к их клинический эффект проявляется только в фазе разрешения статуса, т.е когда становится возможным их попадание непосредственно в сгустки мокроты.
ИВЛ: рекомендуемые параметры- ДО – 700-1000 мл, МОД – до 20л. Неплохой клинический эффект - использование методики ПДКВ
эндоскопическая санация ТБД
длительная перидуральная анестезия Т3-Т4
кратковременный фторотановый наркоз по открытому контуру
Слайд 44
Странгуляционная асфиксия
Идеально - миорелаксанты с последующей интубацией трахеи
и проведением ИВЛ.
Возможным средством купирования судорожного синдрома могут
быть 2 – 4 мл реланиума в/в на 10 -20 мл физ. раствора,
при неэффективности возможно использование 1% раствора тиопентала натрия 200 мг.
Оправдано введение спазмолитиков, диуретиков, раствора бикарбоната натрия.
Слайд 45
Странгуляционная асфиксия
введение дыхательных аналептиков при данной патологии нецелесообразно,
так как они повышают потребность клеток ГМ в кислороде,
что может углубить его ишемию и вызвать или усилить имеющийся судорожный синдром.
При наличии гипоксической энцефалопатии показано проведение ГБО.
Интенсивная терапия отека головного мозга.
Слайд 46
Аспирационный пневмонит
(синдром Мендельсона)
голову на бок
Срочная санация
ротовой полости и носоглотки, интубация трахеи, перевод на ИВЛ,
аспирационная санация трахеи и бронхов.
Проведение ИВЛ в режиме гипервентиляции (МОД – 15-20 литров) с ингаляцией 100 % кислорода в режиме ПДКВ.
Слайд 47
Аспирационный пневмонит
(синдром Мендельсона)
Аспирация желудочного содержимого.
Санационная бронхоскопия.
Симптоматическая, противоотечная
и противовоспалительная терапия (эуфиллин, кортикостероиды).
Антибактериальная терапия (особенно при аспирации
на фоне кишечной непроходимости).
Слайд 48
Рестриктивная бронхолегочная ОДН
Долевые и субтотальные пневмонии
Антибиотикотерапия с учетом
индивидуальной чувствительности.
Детоксикационная терапия (реамберин 400 – 800 мл/сут, плазмаферез).
Эуфиллин,
кортикостероиды, иммуномодуляторы, бронхо- и муколитики.
При нарастании признаков ОДН перевод больного на ИВЛ в режиме ПДКВ.
Слайд 49
РДСВ
Устранение факторов повреждения, возникающих вне легких и
приносимых в легочную ткань с кровью;
Устранение факторов повреждения, возникающих
в легких;
Устранение внутрисосудистого свертывания крови и профилактика его;
Протезирования функции дыхания – ИВЛ;
Энергетическое обеспечение до 3000 ккал/сут;
Коррекция водно-электролитных нарушений;
Профилактика гнойных и септических осложнений
Слайд 50
Шоковое легкое (РДСВ)
ИВЛ в режиме ПДКВ с сохранением
положительного давления в дыхательных путях.
Высокие дозы кортикостероидов с целью
мембраностабилизации.
Ингибиторы протеаз (гордокс, контрикал 20 – 40 тыс ЕД в сутки)
Реокоррекция и антикоагулянтная терапия.
Слайд 51
Шоковое легкое (РДСВ)
Антигипоксантная, антиоксидантная, антистрессорная медикаментозная защита.
Антибактериальная профилактика.
Инфузионно-коррегирующая
терапия под контролем КОД плазмы и ЦВД (гипопртеинемия менее
50 г/литр провоцирует развитие отека легких, ЦВД желательно сохранять на уровне 30 -60 мм водного столба.
Слайд 52
РДСВ на фоне жировой эмболии
Общие принципы терапии характерные
для РДСВ.
Гепасол 500 – 1000 мл/сут.
Спирт этиловый 1 г/кг
в виде 5 – 10% р-ра на 5% глюкозе (70 мл 95% спирта на 800 мл 5% глюкозы
Эссенциале 25 мл/сут в/в на аутокрови
Липостабил 80 – 40 мл/сут на 5% глюкозе
Слайд 53
ИВЛ
ИВЛ - обеспечение газообмена между окружающим воздухом (или
специально подобранной смесью газов) и альвеолярным пространством легких искусственным
способом.
Вспомогательная вентиляция легких (ВВЛ) - поддержание заданного (или не ниже заданного) минутного объёма вентиляции при сохраненном дыхании больного, основной задачей которой является поддержание адекватного газообмена в легких, уменьшение работы дыхания, а также облегчение перехода больного от ИВЛ к самостоятельному дыханию.
Слайд 54
Абсолютные показания
неадекватная альвеолярная вентиляция – апноэ, гиперкапния
(PaCO2 >50-55 мм рт. ст.);
угрожаемая гипервентиляция – снижение жизненной
емкости легких (ЖЕЛ)<15 мл/кг, Vd/Vt>0,6;
недостаточная артериальная оксигенация:
а) стойкий цианоз при FiO2>0,6;
б) PaO2>70 мм рт. ст. при FiO2>0,6;
в) альвеолярно-артериальный градиент по кислороду >300 мм рт. ст. при FiO2>0,6;
г) Qs/Qt>15-20%.
Слайд 55
Относительные показания
Профилактика расстройств витальных функций:
а) внутричерепная гипертензия любого
генеза при отсутствия эффекта от консервативной терапии;
б) стойкая
циркуляторная недостаточность;
С целью снижения метаболических затрат дыхания (циркуляторная недостаточность, хроническая дыхательная недостаточность в стадии обострения).
Слайд 56
Клинические показания
Все критические состояния, сопровождающиеся апноэ;
Наличие патологических ритмов
дыхания;
Стойкий (некупирующийся медикаментозными и немедикаментозными методами ) гипертермический синдром;
Для
уменьшения внутричерепного давления у больных с отеком мозга и черепномозговой травмой;
Как компонент интенсивной терапии постреанимационной болезни мозга;
Неэффективное медикаментозное лечение судорожного синдрома;
Слайд 57
Клинические показания
Все нарушения сознания, начиная с сопора при
оценке его по шкале Глазго-Питсбург;
Для купирования некардиогенного и кардиогенного
отека легких;
Острый респираторный дистресс-синдром II, III, IV стадий;
Тяжелые формы бронхиолита у детей;
Стойкая гиповолемия на фоне различных видов шока;
Больные с выраженным эндотоксикозом;
С профилактической целью (например, при интенсивной терапии ДВС-синдрома).
Слайд 58
Если на фоне ОДН и проводимой длительно ИВЛ
появляются признаки трахеобронхита с обильным отделяемым слизисто-гнойного характера, необходимы
ежедневные, а иногда и неоднократные посегментарные санации ТБД.
Рекомендуются санации с протеолитическими ферментами (трипсин, хемотрипсин), антибиотиками широкого спектра действия, эуфиллином, кортикостероидами.
Проведение ультразвуковых ингаляций с муколитиками, антибиотиками, бронходилятаторами, кортикостероидами и протеолитическими ферментами.
Замена трахеостомических и интубационных трубок производится ежесуточно.
Слайд 59
Осложнения, возникающие в процессе ИВЛ
Со стороны дыхательных путей
Со
стороны лёгких
Со стороны сердечно-сосудистой системы
Технические погрешности при проведении ИВЛ
Слайд 60
Осложнения со стороны дыхательных путей.
Отек гортани
Трахеобронхиты
Пролежни
слизистой оболочки трахеи
Трахеопищеводный свищ
Стеноз трахеи
Слайд 61
Осложнения со стороны легких.
Пневмонии
Респираторный дистресс-синдром взрослых
Ателектазы
легких
Баротравма легких
Слайд 62
Осложнения со стороны сердечно-сосудистой системы.
Снижение артериального давления
Внезапная остановка
сердца