- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Острая ревматическая лихорадка у детей
Содержание
- 2. Острая ревматическая лихорадка (ОРЛ)ОРЛ – это системное
- 3. Повторная ревматическая лихорадка рассматривается как новый эпизод
- 4. История вопроса В 1848 году Томас
- 5. Проблема ОРЛДенни назвал ревматизм «загадочным и интригующим
- 6. Предрасполагающие факторы развития ОРЛВозраст с 7
- 7. Предрасполагающие факторы развития ОРЛИндивидуальная гипериммунная реакция организма
- 8. Системность дезорганизации соединительной тканиМукоидное набухание, неспецифическое эксудативное
- 9. Системность дезорганизации соединительной ткани (Продолжение)Гранулематозная стадия (Ашофф-Талалаевские
- 10. Особенности современного течения ОРЛ у детейСнижение тяжести
- 11. Особенности современного течения ОРЛ у детей (продолжение)Значительное
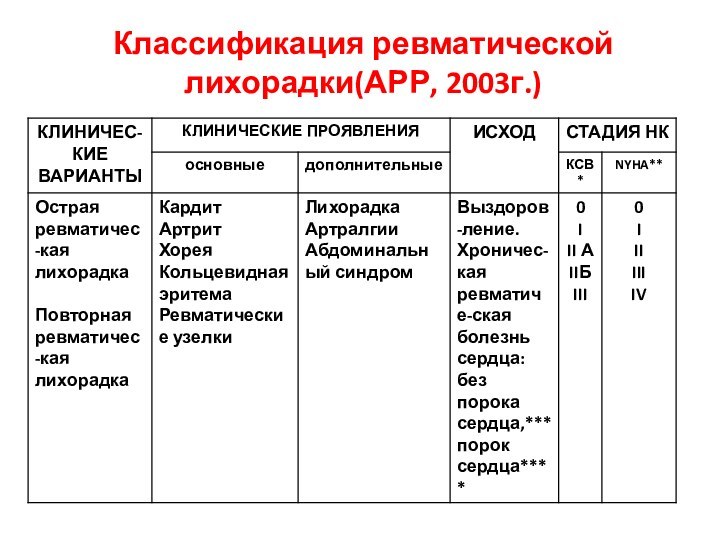
- 12. Классификация ревматической лихорадки(АРР, 2003г.)
- 13. * по классификации Ч.Д. Стражеско и В.Х.
- 14. Критерии Кисселя-Джонса, используемые для диагностики ОРЛ (в модификации АРР, 2003г.)
- 15. Наличие 2 больших критериев или 1 большого
- 16. Поражения сердцаКАРДИТ – главный синдром ОРЛ (90-95%),
- 17. Поражения сердцапризнаки митральной и/или аортальной регургитации при
- 18. частота формирования пороков сердца не более 20-25
- 19. Ревматический полиартритВедущий синдром ОРЛ, встречается у 75%
- 20. Поражение ЦНСМАЛАЯ ХОРЕЯ – типичное проявление ОРЛ
- 21. Поражение ЦНСОсновные клинические проявления:хореитические гиперкинезы;мышечная гипотония(вплоть до
- 22. Поражения кожиКожные поражения – это характерный, но
- 23. План леченияОбязательная госпитализация с соблюдением постельного режима
- 24. План леченияПатогенетическая (противовоспалительная) терапия:глюкокортикостероиды (преднизолон – 0,7
- 25. План леченияСиндромная терапия – при наличии сердечной
- 26. Первичная профилактика ОРЛПервичная профилактика – направлена на
- 27. Вторичная профилактика ОРЛНаправлена на предупреждение повторных эпизодов
- 29. Продолжительность круглогодичной профилактики Инструкция МЗ СССР от
- 30. Скачать презентацию
- 31. Похожие презентации
Острая ревматическая лихорадка (ОРЛ)ОРЛ – это системное токсико-иммуно-логическое воспалительное заболевание соединительной ткани с преимуществен-ной локализацией процесса в сердечно-сосудистой системе, развивающееся в связи с острой инфекцией β-гемолитического стрептококка группы А, у предрасположенных лиц, главным образом в возрасте




























Слайд 3 Повторная ревматическая лихорадка рассматривается как новый эпизод РЛ,
а не рецидив первого. Высокая вероятность формирования пороков сердца.
Хроническая
ревматическая болезнь сердца – это заболевание, характеризую-щееся поражением сердечных клапанов в виде поствоспалительного краевого фиброза клапанных створок или порока сердца(стеноз и/или недостаточность), сформировавшегося после перенесенной РЛ.
Слайд 4
История вопроса
В 1848 году Томас Сейденгам
(США) описал клинику ревматизма. В 1938 А.А. Кисель выделил
основные клинические критерии ревматизма и доказал роль стрептококка в его этиологии. В 1940 году Джонс выделил эти же клинические критерии. В 1955 и 1965 гг. Американской ревматической ассоциацией кардиоревматологов был введен термин острая ревматическая лихорадка и были выделены большие (абсолютные) и малые (второстепенные) критерии ревматизма. В 2003 г. на Пленуме ассоциации детских кардиоревматологов РФ предложен термин острая ревматическая лихорадка и новая классификация.
Слайд 5
Проблема ОРЛ
Денни назвал ревматизм «загадочным и интригующим заболеванием».
Иманн
отметил: «одна из ироний ревматизма состоит в том, что
он исчезает раньше, чем мы его поняли».Ротт сказал: «что ревматизм не исчезнет пока циркулирует стрептококк».
Слайд 6
Предрасполагающие факторы
развития ОРЛ
Возраст с 7 до 15
лет.
Семейно-генетическое предрасположение (в общей популяции детей после перенесенной стрептококковой
инфекции заболевает ОРЛ о,1 – 0,3 %, а в семьях с неблагоприятным анамнезом и монозиготных близнецов – до 3%). Предрасположение носит мультифакториальный характер.Сочетание острого тонзиллита с наличием в семье больных ревматическими пороками сердца – серьезный риск развития ОРЛ.
Слайд 7
Предрасполагающие факторы развития ОРЛ
Индивидуальная гипериммунная реакция организма на
стрептококковые антигены.
Связь развития ОРЛ с иммуногенетичес-ким маркером человека β-лейкоцитар-ным
аллоантигеном, с которым связан гипериммунный ответ на антиген стрептококка(фенотип HLA DR5-DR7).
Слайд 8
Системность дезорганизации соединительной ткани
Мукоидное набухание, неспецифическое эксудативное поражение
(обратимая фаза, продолжительность 2 недели).
Фибриноидное набухание (продолжительность 2 месяца):
фибриноидное набухание без фибрина (клеточно-экссудативная реакция);фибриноидное набухание с фибрином (клеточно-пролиферативное поражение);
фибриноидный некроз (клеточно-гранулематозное поражение).
Слайд 9
Системность дезорганизации соединительной ткани
(Продолжение)
Гранулематозная стадия (Ашофф-Талалаевские гранулемы) –
дезорганизация соединительной ткани (продолжительность 4 месяца).
Стадия склероза (продолжительность до
8 месяцев) .
Слайд 10
Особенности современного течения ОРЛ у детей
Снижение тяжести кардита.
Уменьшение
вовлечения в процесс сердечных оболочек.
Преобладание умеренной и минимальной активности
воспалительного процесса.Сведена до минимума диагностическая ценность кольцевидной эритемы и ревматических узелков.
Более низкая информативность лабораторных тестов .
Слайд 11
Особенности современного течения ОРЛ у детей (продолжение)
Значительное улучшение
прогноза заболевания.
Снижение процента формирования пороков сердца.
Практически отсутствие летальности в
остром периоде.
Слайд 13
* по классификации Ч.Д. Стражеско и В.Х. Василенко.
**
функциональный класс по NYHA (Нью-Йорская ассоциация кардиологов).
*** возможно наличие
поствоспалительного краевого фиброза клапанных створок без регургитации, которое уточняется с помощью ЭХОКГ.**** при наличии впервые выявленного порока сердца необходимо по возможности, исключить другие причины его формирования (инфекционный эндокардит, первичный антифосфолипидный синдром, кальциноз клапанов дегенеративного генеза и др.) .
Слайд 15 Наличие 2 больших критериев или 1 большого и
2 малых в сочетании с данными, документировано подтверждающими предществующую
инфекцию стрептококками группы А, свидетельствует о высокой вероятности ОРЛ; особые случаи: 1)изолированная (чистая) хорея - при исключении других причин (в т.ч. PANDAS);2)поздний кардит – растянутое во времени (более 2 мес.) развитие клинических и инструментальных симптомов вальвулита – при исключении других причин;
3)повторная РЛ на фоне хронической ревматической болезни сердца или без нее.
Слайд 16
Поражения сердца
КАРДИТ – главный синдром ОРЛ (90-95%), определяющий
тяжесть течения заболевания и его исход.
Симптомы кардита:
проявление
астенического синдрома;жалобы на боли в области сердца, сердцебиение;
при объективном исследовании: нарушение ритма сердца, появление шумов;
удлинение интервала PQ на ЭКГ;
Слайд 17
Поражения сердца
признаки митральной и/или аортальной регургитации при допплер-ЭхоКГ:
краевое булавовидное утолщение передней митральной створки, гипокинезия задней митральной
створки, митральная регургитация, преходящий куполообразный изгиб передней митральной створки;
Слайд 18
частота формирования пороков сердца не более 20-25 %
при ОРЛ. Структура пороков сердца: митральная недостаточность, реже- недостаточность
аортального клапана, митрально-аортальный порок и митральный стеноз;примерно у 20-25 % больных ОРЛ возможно формирование пролапса митрального клапана.
Слайд 19
Ревматический полиартрит
Ведущий синдром ОРЛ, встречается у 75% больных,
чаще всего сочетается с кардитом.
Симптомы:
припухлость суставов за
счет синовиита и поражения периартикулярных тканей;резко выраженные боли в суставах, чаще ночные;
поражение в первую очередь крупных суставов (коленных, голеностопных, локтевых);
доброкачественность и летучесть воспалительных изменений;
полное исчезновение воспалительных изменений в суставах без нарушения их функции.
Слайд 20
Поражение ЦНС
МАЛАЯ ХОРЕЯ – типичное проявление ОРЛ (12-17%),
связанное с вовлечением в патологический процесс различных структур мозга.
В
85% малая хорея встречается как изолированное проявление ОРЛ, реже в сочетании с кардитом и артритом, поражает чаще девочек в возрасте 6-15 лет.
Слайд 21
Поражение ЦНС
Основные клинические проявления:
хореитические гиперкинезы;
мышечная гипотония(вплоть до дряблости
мышц с имитацией параличей, симптом «дряблых плеч»);
стато-координационные нарушения: поза
Ромберга, пальце-носовая, коленно-пяточная пробы;нейроциркуляторная дистония;
психоэмоциональные нарушения (неустой-чивость настроения, раздражительность, плаксивость и др.)
Слайд 22
Поражения кожи
Кожные поражения – это характерный, но редкий
признак ОРЛ(4-17%), их диагностическая ценность в настоящее время сведена
до минимума.Основные клинические проявления:
кольцевидная эритема;
подкожные ревматические узелки.
Слайд 23
План лечения
Обязательная госпитализация с соблюдением постельного режима в
течение первых 2-3 недель.
Диета, богатая витаминами, белком, с повышенным
содержанием калия и ограничением соли и углеводов.Этиотропная терапия – препараты пенициллинового ряда или (по показаниям) макролиды в течение всего времени пребывания в стационаре.
Слайд 24
План лечения
Патогенетическая (противовоспалительная) терапия:
глюкокортикостероиды (преднизолон – 0,7 –
0,8 мг/кг детям до 12 лет; 20 мг детям
старше 12 лет) при ярко или умеренно выраженном кардите, хорее, максимальной или умеренной активности воспалительно-го процесса (СОЭ ≥ 30 мм/ч);НПВП (найз, диклофенак 2-3 мг/кг детям до 12 лет, 75-150 мг детям старше 12 лет) в течение 1,5-2 месяцев – при слабо выраженном кардите, артрите без кардита,минимальной активности, снижении дозы или отмены ГКС.
Слайд 25
План лечения
Синдромная терапия – при наличии сердечной недостаточности
показаны сердечные гликозиды и кардиотрофи-ческие препараты.
Симптоматическая терапия и санация
очагов инфекции.
Слайд 26
Первичная профилактика ОРЛ
Первичная профилактика – направлена на предупреждение
развития первого эпизода ОРЛ у детей из группы риска:
семейно-генетическая
предрасположенность;наличие хронических (стрептококковых) очагов инфекции;
дети с О(I) и А(II) группой крови;
наличие иммунологических маркеров системы HLA (DR5 – DR 7, Cw2 – Cw3),наличие В-лимфоцитарного аллоантигена.
Основа первичной профилактики ОРЛ – антибактериальная терапия острой или хронической рецидивирующей БГСА – инфекции.
Слайд 27
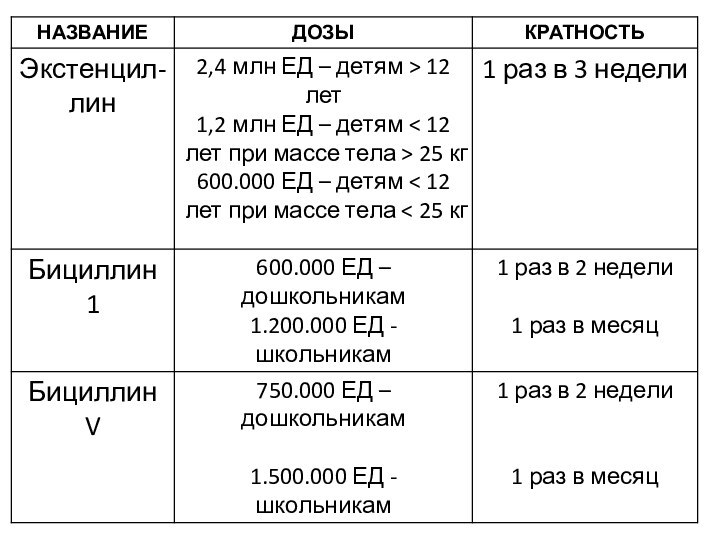
Вторичная профилактика ОРЛ
Направлена на предупреждение повторных эпизодов и
прогрессирова-ния заболевания у лиц, перенесших ОРЛ, и предусматривает регулярное,
длительное введение пенициллина пролонгированного действия (бензатин бензилпенициллин), наиболее эффективной его формой является -экстенциллин.
Слайд 29
Продолжительность круглогодичной профилактики
Инструкция МЗ СССР от 19.02.1981
г.:
детям, перенесшим ревматизм без пороков клапанов и явных сердечных
изменений – 3 года;детям с клапанными поражениями, хореей, возвратным ревмокардитом – 5 лет.
Рекомендации ВОЗ(2004 г.):
детям без кардита (артрит, хорея) – не менее 5 лет или до 18-летнего возраста (по принципу «что дольше»);
в случае излеченного кардита без порока сердца – не менее 10 лет или до 25-летнего возраста;
для больных с пороками сердца – пожизненно.