Слайд 2
Вирусные гепатиты – группа антропонозных вирусных заболеваний, объединенных
преимущественной гепатотропностью возбудителей и ведущими клиническими проявлениями – гепатоспленомегалией,
желтухой, интоксикацией (лат. – hepatites viralis, англ. – viral hepatitis).
Определение
Hepatites virosae (B15-B19)
Слайд 3
Актуальность
ВГ – одна из актуальнейших проблем здравоохранения всех
стран. Основные причины этого следующие:
– широкое распространение ВГ на
земном шаре;
– значительный рост заболеваемости ВГ с парентеральным и половым механизмом передачи (ВГВ, ВГС);
– высокий процент хронизации от 10 до 80% (ВГВ, ВГС, ВГD);
– вероятность развития первичного рака печени (ВГВ, ВГС, ВГD);
– отсутствие надежных этиотропных средств для лечения больных ВГ;
– риск профессионального инфицирования медработников.
Слайд 4
Вероятность хронизации, развития ЦП и ГЦК при инфицировании
HBV, HDV, HCV
гцк
В 27%
С 75%
Слайд 5
Вирусы гепатитов и
вирусы, претендующие на эту роль
Вирусы
с парентеральной передачей
ГЕПАТИТА В
ГЕПАТИТА D
ГЕПАТИТА С
ГЕПАТИТА G ( A, B, C)
TTV ( I – XXVIII)
SEN (A,B, C, D,E, F,G,H)
Вирусы с фекально- оральной передачей
ГЕПАТИТА А
ГЕПАТИТА Е ГЕПАТИТ F
Слайд 6
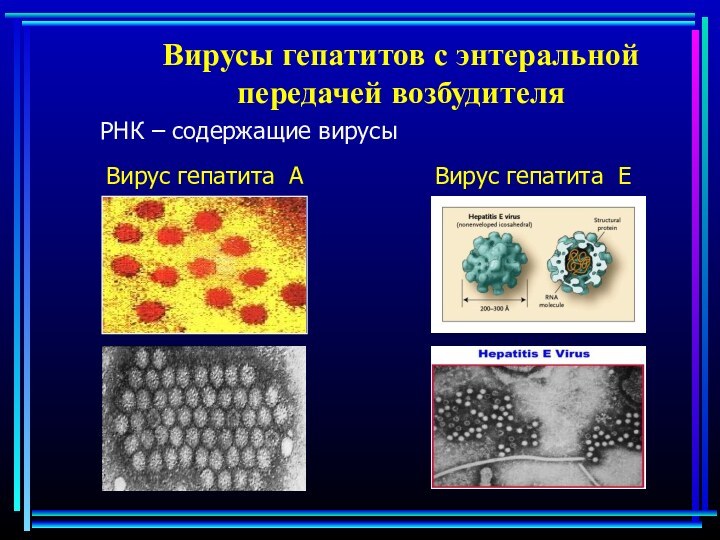
Вирусы гепатитов с энтеральной передачей возбудителя
РНК – содержащие
вирусы
Вирус гепатита А
Вирус гепатита Е
Слайд 7
Вирусы гепатитов с парентеральной передачей и вирусы, претендующие
на эту роль
ДНК – содержащие вирусы
РНК – содержащие вирусы
Вирус
гепатита В
Вирус гепатита С
Вирус гепатита D
Вирус гепатита G
Вирусы гепатитов TT и SEN
Слайд 8
Эпидемиология ВГ
Источник инфекции – больные, в том числе
субклиническими и безжелтушными формами ВГ.
Основные механизмы заражения:
ВГА, ВГЕ, ВГF
– фекально-оральный, который реализуется водным, пищевым, контактно-бытовым путями;
ВГВ, ВГС, ВГД, ВГG:
парентеральный, реализуется при переливании крови и ее компонентов, гемодиализе, оперативных вмешательствах, любых парентеральных манипуляциях (лечебных, диагностических), трансплантации органов, иглоукалывании:
половой, реализуется при гетеро- или гомосексуальных контактах;
вертикальный, реализуется трансплацентарно или во время родов, иногда – при кормлении грудью;
контактно-бытовой, реализуется при тесном контакте с инфицированными членами семьи (ВГВ).
Группы риска: наркоманы, проститутки, гомосексуалисты, больные гематологических отделений и отделений гемодиализа, медработники, дети, рожденные от инфицированных матерей.
Слайд 9
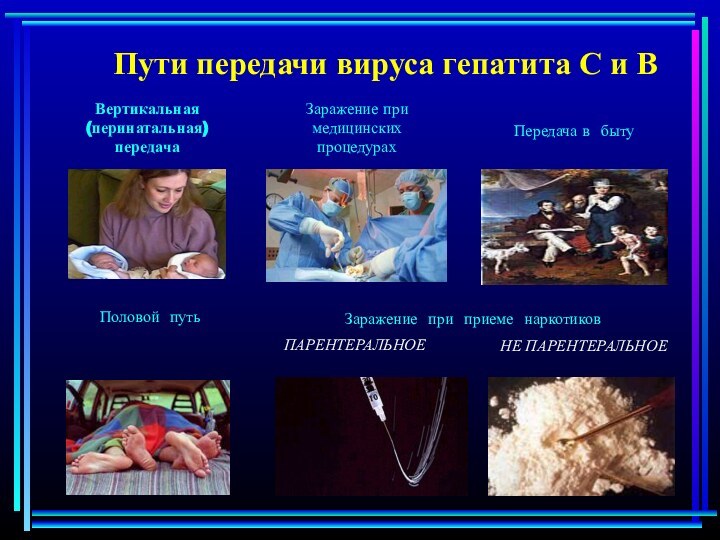
Пути передачи вируса гепатита С и В
Половой путь
Заражение
при приеме наркотиков
ПАРЕНТЕРАЛЬНОЕ
НЕ ПАРЕНТЕРАЛЬНОЕ
Вертикальная (перинатальная) передача
Передача в быту
Заражение
при медицинских процедурах
Слайд 10
Механизмы повреждения гепатоцитов при ВГ
В основе поражения
гепатоцитов при ОВГ лежит:
прямое цитопатическое действие вирусов
на клетку (ВГА, ВГЕ, ВГС);
иммунный цитолиз – Т-киллеры разрушают клетки, которые содержат HBcAg и HBsAg, если последний находится на поверхности гепатоцита (ВГВ, ВГС);
антителозависимый цитолиз – Т-лимфоциты разрушают клетки, на которых фиксирован комплекс антиген+антитело (ВГВ).
Слайд 11
Патологический процесс в печени сопровождается развитием 3-х морфо-функциональных
синдромов:
цитолитический – обусловлен поражением гепатоцитов и поступлением в кровь
различных внутриклеточных субстанций, прежде всего ферментов. Лабораторные критерии: повышение активности АЛТ, АСТ, ЛДГ и др., уровня железа, снижение содержания альбумина, протромбина и других факторов свертывания крови;
мезенхимально-воспалительный – обусловлен пролиферативно-инфильтративными процессами, проявляется повышением уровня β2- и γ-глобулинов, тимоловой пробы, снижением сулемового титра и др.;
холестатический – развивается в результате нарушения образования и оттока желчи из печени, что приводит к появлению различных ее компонентов в крови. Биохимические критерии холестаза: повышение активности ЩФ, ГГТП, уровня холестерина, прямого билирубина и др.
Слайд 12
Внепеченочная репликация HBV, HCV
Мононуклеарные клетки крови
Лимфоузлы, селезенка, костный
мозг, почки, надпочечники
Поджелудочная железа
Кишечник
Кожа, базальные кератиноциты
Эпителиальные клетки экзокринных желез
Стромальные
фибробласты
Нервные клетки
Слайд 13
Внепеченочные проявления при хронических вирусных гепатитах
поражение суставов
смешанная
криоглобулинемия
синдром Шегрена
синдром Рейно
поздняя кожная порфирия
апластическая анемия
идиопатический фиброз легких
красный плоский
лишай
Слайд 14
Классификация ВГ (Ж.И.Возианова, 2000)
Слайд 15
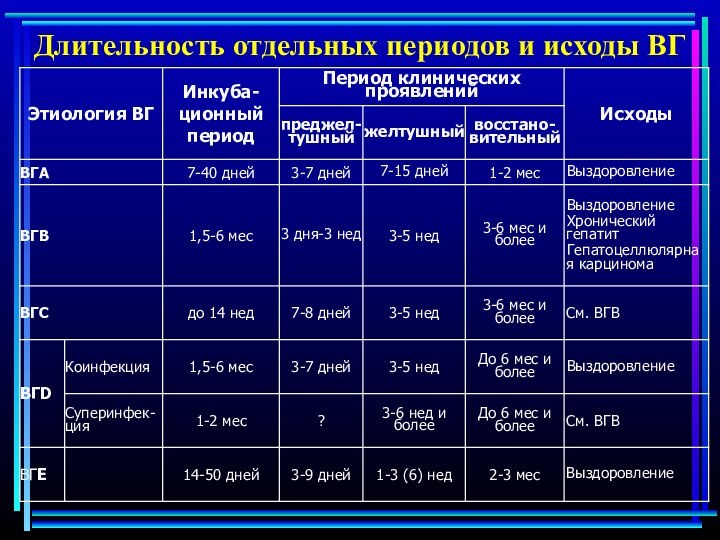
Длительность отдельных периодов и исходы ВГ
Слайд 16
Варианты течения преджелтушного периода ВГ
гриппоподобный – характерен для
ВГА и ВГЕ, проявляется повышением tº, ломотой в теле,
головной болью, редко – катаральными симптомами;
диспепсический – регистрируется при ВГ любой этиологии: снижение аппетита, тошнота, рвота, ощущение тяжести и боль в эпигастрии, правом подреберье, иногда – вздутие кишечника, понос или запор;
астено-вегетативный – характерен для всех ВГ: недомогание, слабость, снижение работоспособности, утомляемость, возможно головокружение;
артралгический – регистрируется чаще при ВГВ, ВГС, ВГД; боль в суставах, преимущественно крупных без изменения их конфигурации и цвета кожи над ними;
аллергический – встречается чаще при ВГВ, ВГС, ВГД, характеризуется появлением уртикарных высыпаний и нередко повышением tº;
смешанный – сочетаются признаки 2-3-х вариантов.
Слайд 17
Клинические формы ОВГ
Желтушная – характеризуется цикличностью клинического течения
с последовательной сменой периодов: преджелтушного, желтушного и восстановительного. Преджелтушный
период длится от 3 – 7 дней (ВГА) до 3-х недель (ВГВ) и может протекать по псевдогриппоподобному, астеновегетативному, диспепсическому, артралгическому, аллергическому или смешанному варианту. В желтушном периоде наблюдается появление, нарастание, стабилизация и угасание желтухи. Восстановительный период длится от 1-2 месяцев до 6-ти и более в зависимости от этиологии гепатита.
Безжелтушная – характеризуется отсутствием главного симптома – желтухи при наличии других клинических проявлений вирусного гепатита: псевдогриппоподобного, астеновегетативного, диспепсического синдромов, увеличения печени, селезенки, повышения активности печеночных ферментов, др.
Слайд 18
Субклиническая – выявляется чаще всего в эпидемических очагах
ВГ. Клинические проявления болезни отсутствуют, но при тщательном обследовании
может выявляться гепатомегалия, определяются энзимологические и иммунологические изменения крови (повышена активность аминотрансфераз, присутствуют антитела к вирусу гепатита). Субклинические формы ВГВ, ВГС, ВГД могут приводить к хронизации.
Холестатическая – вариант течения ВГ, при котором интоксикационный синдром, обусловленный цитолизом гепатоцитов, практически отсутствует, а на первый план выступают признаки, свидетельствующие о нарушении оттока желчи – яркая желтуха, сильный кожный зуд, повышается активность экскреторных ферментов (ЩФ, ГГТП). Холестаз сохраняется длительно ( 1-2 мес. и более).
Фульминантная – проявляется развитием острой печеночной энцефалопатии (ОПЭ).
Клинические формы ОВГ
Слайд 19
Критерии тяжести течения ОВГ
Легкое течение – характеризуется отсутствием
или слабо выраженными симптомами интоксикации: незначительная общая слабость, утомляемость,
снижение работоспособности отмечаются больными кратковременно и не постоянно. Аппетит умеренно сниженный. Возможна тошнота, рвота отсутствует. Уровень гипербилирубинемии не превышает 75-100 мкмоль/л.
Слайд 20
Течение средней тяжести – характеризуется умеренными или выраженными
симптомами интоксикации: общей слабостью, утомляемостью, периодической головной болью, диспепсическими
расстройствами в виде снижения аппетита, тошноты, рвоты. Гепатомегалия четко выражена и не зависит от проявлений интоксикации. Изменения сердечно-сосудистой системы характеризуются брадикардией, гипотонией. Уровень гипербилирубинемии колеблется в пределах 100-200 мкмоль/л.
Критерии тяжести течения ОВГ
Слайд 21
Тяжелое течение – характеризуется нарастанием выраженности симптомов интоксикации:
значительными и длительными определяются общая слабость, головная боль, потливость,
появляется анорексия, многократная рвота, головокружение, нарушается ритм сна (сонливость днем и бессонница ночью). Часто, но не обязательно, регистрируются клинико-лабораторные признаки геморрагического синдрома. Уровень гипербилирубинемии превышает 200 мкмоль/л.
Критерии тяжести течения ОВГ
Слайд 22
Осложнения острых вирусных гепатитов
острая печеночная энцефалопатия (I-IV
стадии);
обострение ВГ (клиническое, ферментативное);
функциональные и воспалительные заболевания
желчевыводящих путей.
Слайд 23
Алгоритм обследования при острых вирусных гепатитах
Обязательные:
Биохимическое исследование крови:
содержание общего билирубина и его фракций, активность АЛТ, АСТ,
показатели тимоловой пробы, протромбиновый индекс, коагулограмма.
Маркеры: ВГА – antі-HAV ІgМ.
ВГВ – HBsAg, HBeAg, anti-HBe, anti-HBs IgM, anti-HBc IgM, исследование ДНК HBV методом ПЦР.
ВГЕ – определение РНК НЕV методом ПЦР, anti-HEV IgM методом ИФА.
ВГС – определение РНК НСV методом ПЦР, anti-HСV IgM методом ИФА.
ВГD – определение РНК НDV методом ПЦР, anti-HDV IgM методом ИФА.
Клинический анализ крови развернутый.
Исследование мочи на наличие уробилина и желчных пигментов.
Исследование кала на стеркобилин.
Дополнительные:
УЗИ органов брюшной полости.
Другие исследования назначаются индивидуально.
Слайд 24
Специфическая диагностика ВГ
Определение в сыворотке крови отдельных антигенов
вируса и/или специфических антител к вирусу или его антигенам
методом иммуноферментного анализа (ИФА). В остром периоде болезни выявляются антитела класса IgM, в периоде реконвалесценции и длительно, иногда пожизненно – IgG, обеспечивая постинфекционный иммунитет.
Определение в крови вирусной РНК или ДНК методом полимеразной цепной реакции (ПЦР).
Слайд 25
ВГА, динамика маркеров
Пороговый уровень в крови
Недели после заражения
Слайд 26
Симптомы
ALT
IgG anti-HEV
IgM anti-HEV
HEV в кале
0
1
2
3
4
5
6
7
8
9
10
11
12
13
Гепатит Е
Титр
недели после заражения
Виремия
Слайд 27
Основные характеристики HBV
Семейство Hepadnaviridae
Двухоболочная частица d 40 нм
Двухнитчатая
кольцеподобная ДНК и ДНК-полимераза
Антигенное строение: HBsAg, HBcAg, HBeAg
Генотипы: А,
В, С, D
Стойкость во внешней среде
HBV
Слайд 28
Маркерная диагностика ГВ
HBsAg – появляется в крови через
3-5 недель от момента инфицирования, исчезает через 3 мес.
от начала желтухи.
anti HBsAg – появляются через 3 мес., свидетельствуют о выздоровлении.
HBeAg – антиген инфекционности, маркер активной репликации вируса.
anti HBеAg – появляются через 1-2 нед. после исчезновения HBеAg, свидетельствуют о выздоровлении.
HBсAg – сердцевинный, высокоиммуногенный определяется только в инфицированных гепатоцитах.
Слайд 29
Маркерная диагностика ГВ
anti HBсAg IgM – маркер активной
репликации вируса, исчезают через 6-8 нед. от начала острого
гепатита.
anti HBсAg IgG – появляются после anti HBсAg IgM , сохраняются в организме переболевших всю жизнь.
Слайд 30
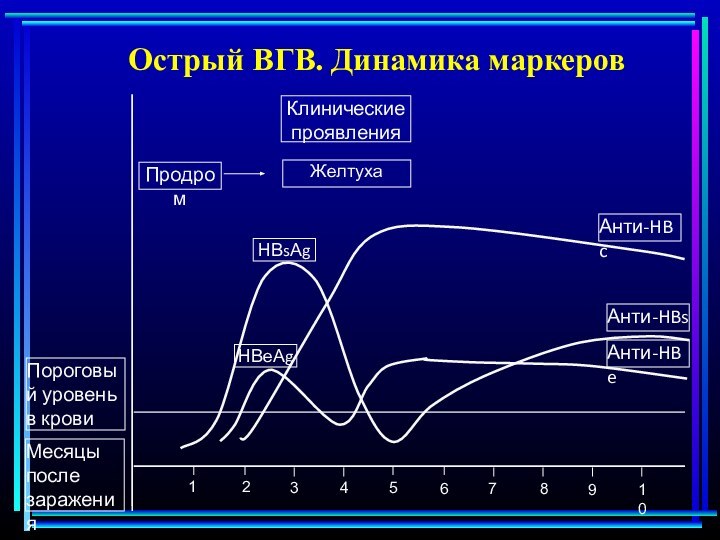
Анти-HBc
Анти-HBs
Анти-HBe
НВеАg
Пороговый уровень в крови
Месяцы после заражения
Желтуха
Клинические проявления
НВsАg
Продром
1
2
3
4
5
6
7
8
9
10
Острый
ВГВ. Динамика маркеров
Слайд 31
Специфическая диагностика ОГС
Выявление антител к структурным (C-core )
и неструктурным (NS2, NS3, NS4, NS5 ) белкам HCV
методом ИФА. Анти-HCV IgM появляются примерно через месяц после инфицирования.
Обнаружение РНК HCV методом ПЦР (определяется уже через 10-12 дней после заражения, вирусемия обычно малоинтенсивная).
Слайд 32
Серологическая диагностика ОГС
При ОГС у 50-70% больных анти
HCV выявляются в начале симптоматической фазы болезни. В среднем
сероконверсия происходит через 3-6 нед от момента инфицирования (это время может составлять 5-50 недель в зависимости от пути инфицирования). Время, предшествующее сероконверсии, когда специфические антитела в сыворотке крови еще не определяются современными тест-системами ИФА, называют периодом “окна” (серогегативное, диагностическое “окно”). Первыми в циркуляции появляются специфические анти HCV IG M к core-белку вируса. В дальнейшем определяются анти-NS 3, анти – NS 4, анти – NS 5
Слайд 34
Учитывать этиологию ВГ, период болезни, характер сопутствующих заболеваний
(возможно взаимное неблагоприятное влияние ВГ и фоновых заболеваний).
Количество назначаемых
лекарственных препаратов должно быть минимальным из-за возможного нарушения их метаболизма при ВГ и токсического действия на пораженную печень.
Соблюдать принцип индивидуального подхода к выбору лекарственных средств и способу их введения.
Лечение сопутствующих заболеваний, особенно хронических, в период разгара ВГ следует проводить лишь при наличии их обострений или невозможности прервать ранее начатый курс лечения.
Общее принципы лечения больных ОВГ
Слайд 35
Показания к назначению
специфической терапии больным ОВГ
Острый гепатит
С (высокая вероятность хронизации процесса).
Микст-гепатит В и Д.
Слайд 36
Назначение рекомбинантного интерферона альфа-2 (интрон А, ПегИнтрон, лаферон,
роферон, др.). ИФН: обладает прямым противовирусным и иммуномодулирующим действием,
действует как многофункциональный цитокин, стимулирует каскад иммунологических реакций, обеспечивая противовирусную защиту клеток, угнетает фиброз и гепатоканцерогенез.
Основной метод специфической терапии ОВГ
Слайд 37
Схема терапии ИФН острого гепатита С
5 млн. МЕ
ИФН альфа-2в (Интрон А) подкожно в течение 4-х недель
ежедневно, затем в течение 20 недель 3 раза в неделю.
Если лечение препаратами ИФН назначается не позже 3-х месяцев от момента инфицирования, стойкий вирусологический эффект может быть достигнут у 98% больных.
Слайд 38
Индукторы эндогенного интерферона в терапии острых форм вирусных
гепатитов В и С
ОГВ
циклоферон 250 мг в/м по схеме
№14: 1, 2, 4, 6, 8, 10, 12, 14, 16, 18, 20, 22, 24, 28 дни. У детей доза циклоферона – 6-8 мг/кг веса в/м (Л.Р.Шостакович-Корецкая и соавт.).
ОГС
циклоферон 250-500 мг в/м по схеме №10: 1, 2, 4, 6, 8, 11, 14, 17, 20, 23 дни. При длительно сохраняющейся гиперферментемии или вирусемии (по данным ПЦР) назначаются повторные курсы до нормализации или стабилизации указанных показателей (В.П.Малый, Д.Б.Пеньков).
Вирусологический эффект достигнут у 51,1% больных ОГС (в контрольной группе – у 20,3% больных).
Слайд 39
ОВГ, циклическая форма, легкое течение
Базисная терапия
Постельный режим (вплоть
до мочевого криза).
Диета 5а, 5 в зависимости от периода
болезни (учитывать характер сопутствующей патологии), обильное питье до 2-2, л в сутки.
Медикаментозная терапия:
антигистаминные средства (диазолин, тавегил, кетотифен, кларитин в общепринятых терапевтических дозах в течение 5-7 дней). Не рекомендуется назначение димедрола, пипольфена, учитывая их седативное и гепатотоксическое действие;
витамины – аскорбиновая кислота, аскорутин, аевит в течение 5-7 дней.
Противопоказаны в разгар желтухи любые желчегонные (усиление желтухи, болевого синдрома, интоксикации), не целесообразны – ферментные препараты (только при сопутствующей патологии ЖКТ и доказанной стеаторее), не рекомендуется – физиотерапия.
Нормализация функции кишечника (содовые очистительные клизмы).
Слайд 40
ОВГ, циклическая форма, среднетяжелое течение
Базисная терапия.
Пероральная детоксикация: обильное
питье, энтеросорбенты (энтеросгелъ, полисорб, силард) в течение 5-7 дней,
при необходимости курс можно повторить.
Парентеральная детоксикация: глюкозо-инсулино-калиевая смесь (ГИК) (50-70 мл 3% раствора хлорида калия на 300-500 мл 5% глюкозы с инсулином), “Трисолъ”, “Ацесоль”, “Лактосоль”.
Слайд 41
Коррекция нарушений гемодинамики и микроциркуляции в печени (кверцетин
2-4 г/сут., трентал 200 мг 3 раза день после
еды, троксевазин 600 мг/кг/сут – 7-10 дней).
Ферментные препараты – при сопутствующих поражениях поджелудочной железы.
Ингибиторы протеолиза (контрикал 500-700 МЕ/кг/сут.), ε-аминокапроновая кислота (5% р-р 30,0-40,0 мл 4-6 раз в сутки внутрь) – при наличии симптомов панкреатита.
ОВГ, циклическая форма, среднетяжелое течение
Нецелесообразно назначение гепатопротекторов, за исключением случаев ОВГ, возникающих на фоне хронической патологии печени другой этиологии (медикаментозной, алкогольной, др.).
Слайд 42
ОВГ, циклическая форма, тяжелое течение
Базисная терапия.
Уменьшение кишечной аутоинтоксикации:
исключить прием белков per os, промывание желудка и кишечника
2-3% раствором гидрокарбоната натрия, прием энтеросорбентов. Не оправдано профилактическое назначение антибиотиков для воздействия на кишечную микрофлору (развитие или усиление дисбактериоза).
Парентеральная дезинтоксикация: ГИК, солевые растворы, реополиглюкин 200-400 мл/сут. (№3-5), мембраностабилизирующие и антиоксидантные препараты (рибоксин 2%, аскорбиновая кислота 5%, глютаргин 40% р-р 5,0 на 250,0 мл изотонического р-ра NaCl 2 раза в сутки), ингибиторы протеолиза (контрикал 700-1000 мг/кг массы в сутки 3-4 дня, гордокс, трасилол, др.), ингибиторы фибринолиза (5% раствор ε-АКК 100-200 мл в течение 2-3 дней, затем перорально), нативная плазма или криопреципитат плазмы, сывороточный альбумин (по экстренным показаниям при выраженном нарушении белково-синтетической функции печени), мочегонные (лазикс 40-60 мг).
Слайд 43
Глюкокортикостероиды: показания к назначению – отягощенный аллергологический анамнез,
системные заболевания, быстрое прогрессирование ВГ с угрозой развития фульминантного
гепатита (ФГ). Побочные эффекты: усиление иммунодепрессии, геморрагический синдром, гипокалиемия, гипергликемия, активация бактериальной флоры, формирование затяжных и хронических форм ВГ, при дельта-гепатите – развитие ФГ.
Эфферентные методы лечения: плазмоферез (2-3 сеанса через день, объем эксфузии составляет до 25% ОЦП на каждый сеанс), гемосорбция, плазмосорбция.
ОВГ, циклическая форма, тяжелое течение
Слайд 44
ОВГ, фульминантная форма
Строгий постельный режим, минимализация энергозатрат, безбелковое
питание. При развитии комы – сочетание энтерального (через назогастральный
зонд) и парентерального питания (введение 10-20% растворов глюкозы с инсулином, аминокислотных смесей – гепастерил А, гепаферил А, нутрамин К).
Абсолютно показан плазмоферез: удаление иммунных комплексов, антител, биологически активных веществ, противовоспалительных цитокинов, уменьшение антигенной и вирусной нагрузок, дезинтоксикация. Объем эксфузии плазмы в первую операцию составляет 30-35% ОЦП и 20-25% в последующие. Дефицит ОЦП компенсируют при нормальном уровне белка после первой операции кристаллоидными растворами , в дальнейшем в зависимости от уровня общего белка и альбумина крови – дополнительно свежезамороженной плазмой, криопреципитатом плазмы.
Слайд 45
Глюкокортикостероиды – 3-5 мг/кг веса в сутки в
пересчете на преднизолон внутривенно или внутримышечно через равные промежутки
времени.
Антибиотики негепатотоксичные: пенициллины полусинтетические (ампициллин 3-4 г в сутки, амоксициллин 2 г в сутки), офлоксацин.
Альтернатива – лактулоза 40-60 г в сутки энтерально (при условии выведения из тяжелого состояния в течение 2-3 суток).
Ингибиторы протеолиза – не менее 1000 ЕД/кг веса в сутки (в пересчете на контрикал) в течение 3-4 суток.
ОВГ, фульминантная форма
Слайд 46
Дезинтоксикационная терапия: в/в введение кристаллоидных препаратов (сочетание ГИК
с полиионными растворами – “Трисоль”, “Ацесоль”, “Лактосоль”) в объеме
40-50 мл/кг/сут. При необходимости стимуляции диуреза – салуретики в сочетании а антагонистами альдостерона.
Не показаны – неогемодез, другие декстраны, опиаты, барбитураты, аминазин. Для купирования психомоторного возбуждения используют натрия оксибутират и сибазон.
Коррекция нарушений свертывания крови: свежезамороженная плазма, ингибиторы протеолиза, дезагреганты (дипиридамол), препараты кальция, этамзилат натрия, дицинон, викасол.
Лечение отека-набухания головного мозга: сочетание манитола из салуретиками при тщательном контроле КОС и уровня электролитов, дексаметазон, краниоцеребральная гипотермия, гипербарическая оксигенация.
ОВГ, фульминантная форма
Слайд 47
ОВГ, холестатическая форма
Верификация вида холестаза – внутрипеченочный или
внепеченочный: исследование биохимических показателей холестаза, УЗИ органов брюшной полости,
ФГДС, при необходимости – рентгеноскопия желудка и кишечника, КТГ.
Режим, покой, ограничение физических нагрузок, полноценное питание с ограничением сладких блюд и других продуктов, стимулирующих желчеотделение.
Энтеросорбенты курсами по 7-10 дней с перерывами между ними в 2-5 дней; спазмолитики (но-шпа при отсутствии выраженной гипотонии желчного пузыря и желчных путей); препараты нормализирующие сон (экстракт корня валерианы).
Слайд 48
Плазмоферез или гемосорбция.
Препараты урсодезоксихолевой кислоты.
Лечение возможных причин
при внепеченочном холестазе (панкреатит, дискинезия ЖВП, др.).
ОВГ, холестатическая форма
Не
показаны:
гепатопротекторы типа эссенциале (усиление холестаза), ЛИВ-52, липокаин;
желчегонные, слепые зондирования даже в периоде реконвалесценции (угроза рецидива холестаза);
физиотерапевтические процедуры.
Противопоказаны:
ГКС (усиление холестаза, развитие затяжных форм ВГ).
Слайд 49
ОВГ, период реконвалесценции
Расширение режима и диеты.
Постепенная отмена
препаратов, назначенных ранее.
При необходимости – лечение сопутствующих заболеваний пищеварительного
тракта, которые могут оказывать неблагоприятное влияние на течение ОВГ (язвенная болезнь, гастродуоденит, панкреатит, др.).