Слайд 2
XI век – папа Иннокентий VIII
XVIII век –
первое прямое переливание крови Ж. Дени
1847 г. – трактат
А.М. Филомафитского «Трактат о переливании крови как единственном средстве во многих случаях спасти угасающую жизнь»
1901 г. – К. Ландштейнер открыл свойство агглютинации (открытие 3-х групп)
1907 г. – Я.Янский повторил открытие (4-й группы)
1914 г. – Открытие А. Юстеном свойства цитрата натрия
1928 г. – В.Н. Шамов предложил переливание трупной крови
1940 г. – К. Ландштейнер и А.С. Винер открыли Резус-фактор
Слайд 3
I – Эмпирический (вампирический) период до 1628 г.
II
– Физиологический период 1628 – 1901 гг.
III – Научный
период 1901-1907 гг.
Слайд 5
Переливание крови (гемотрансфузия)
Под ним подразумевается только переливание компонентов
крови
(эритроцитарная масса, тромобоцитарная масса и т.д.), т.к. переливание цельной
крови запрещено.
Методы переливания крови:
1. Прямое переливание крови с помощью специальных аппаратов разрешается только с определения показаний к нему консилиумом врачей в исключительных случаях.
2. Непрямое переливание - переливание предварительно консервированной донорской крови.
2.1. Обратное переливание крови:
2.1.1. Реинфузия излившейся в закрытые полости
крови пациента.
2.1.2.Аутогемотрансфузия - обратное переливание
крови, предварительно взятой у этого же
больного.
Слайд 6
Аутогемотрансфузия
1. Отсутствие постгемотрансфузионных реакций
2. Экономический эффект
3. Стимулирующий эффект
Слайд 7
Реинфузия
Показания:
Острая анемия, угрожающая жизни больного
Противопоказания:
Ранение полого органа.
Давность кровотечения
свыше 12 часов
Слайд 8
Алгоритм действия врача, переливающего кровь
1. Определить показания и

противопоказания к переливанию крови.
2. Собрать гемотрансфузионный и акушерский анамнез.
3.
Определить групповую и Резус принадлежность реципиента.
4. Выбрать соответствующую донорскую кровь и определить ее годность к переливанию.
5. Определить групповую принадлежность выбранной донорской крови, независимо от данных этикетки флакона. Группа донорской крови и реципиента должна совпадать.
6. Провести пробу на индивидуальную совместимость.
7. Провести пробу на Резус совместимость с 33% раствором полиглюкина.
8. Провести пробу на биологическую совместимость.
9. Перелить донорскую. Кровь (капельно!).
10. Оставить во флаконе 5-10 мл крови и сохранить флакон не менее 2-х суток.
11. Произвести анализ мочи после переливания крови.
12. Произвести запись в историю болезни о результатах проведенных проб на
совместимость и переливания крови, № этикетки, дату заготовки, фамилию донора.
13. Вести наблюдение за состоянием больного в течение 3 часов после гемотрансфузии.
Слайд 9
Посттрансфузионные осложнения – понятие, объединяющее совокупность тяжелых патологических реакций,
развивающихся вследствие переливания крови или ее компонентов и сопровождающихся
нарушением функции жизненно важных органов.
Слайд 10
Классификация осложнений (по А.Н. Филатову)
Слайд 11
Острое расширение сердца
Развивается в результате слишком быстрого или
массивного поступления консервированной крови в венозное русло больного. При
этом правые отделы сердца не справляются с перекачиванием всего поступающего объема, следствием чего служит застой крови в правом предсердии и системе полых вен.
Клиника - проявляется затруднением дыхания, цианозом, болями в правом подреберье и в области сердца, снижением АД, повышением ЦВД, тахиаритмией, асистолией.
Первая помощь - немедленное прекращение вливания крови, проведение кровопускания в объеме 200–300 мл для разгрузки малого круга кровообращения.
Подача увлажненного кислорода, введение сердечных гликозидов (коргликон, строфантин), сосудосуживающих средств (мезатон, норадреналин), лазикса.
Слайд 12
Эмболический синдром
Воздушная эмболия является следствием попадания воздуха сначала
в периферическую вену, а затем в легочную артерию с
закупоркой ее ствола или ветвей (2-3 см3 воздуха). Посттрансфузионная тромбоэмболия - закупорка сосудов кровяными сгустками или венозными тромбами.
Клиника ТЭЛА, сопровождающаяся резкими болями в грудной клетке, сильным кашлем, одышкой, цианозом, частым нитевидным пульсом, падением АД, беспокойством и возбуждением больного.
При закупорке небольшими тромбами мелких ветвей легочной артерии развивается инфаркт легкого, признаками которого выступают боль в груди, кашель с выделением кровянистой мокроты, субфебрильная или фебрильная температура тела. Данные рентгенографии легких соответствуют картине очаговой пневмонии.
Лечение - незамедлительно прекратить вливание крови, начать ингаляции кислорода, проведение тромболитической терапии (введениегепарина, фибринолизина, стрептокиназы), при необходимости – реанимационные мероприятия.
Слайд 13
Цитратная интоксикация обусловлена как прямым токсическим воздействием

консерванта - лимоннокислого натрия (цитрата натрия), так и изменением
соотношения в крови ионов калия и кальция. Цитрат натрия связывает ионы кальция, вызывая гипокальциемию.
Клиника - артериальная гипотензия, повышение ЦВД, судорожные подергивания мышц, изменения ЭКГ (удлинение интервала Q-Т). При высоком уровне гипокальциемии возможно развитие клонических судорог, брадикардии, асистолии, апноэ.
Лечение - вливание 10 % р-ра глюконата кальция.
Калиевая интоксикация может возникнуть при быстром введении эритроцитной массы или консервированной крови, хранившейся свыше 14 суток.
Клиника - вялость, сонливость, брадикардия, аритмия. В тяжелых случаях может развиться фибрилляция желудочков и остановка сердца.
Лечение - внутривенное введение р-ра глюконата или хлорида кальция, отмену всех калийсодержащих и калийсберегающих препаратов, внутривенные инфузии физиологического раствора, глюкозы с инсулином.
Цитратная и калиевая интоксикация
Слайд 14
Причина - вливание несовместимой по AB0 или Rh-фактору
крови, приводящее к развитию острого внутрисосудистого гемолиза.
Степени гемотрансфузионного
шока: при I ст. систолическое АД снижается до 90 мм рт. ст.; при II ст.- до 80-70 мм рт. ст.; III ст. - ниже 70 мм рт. ст.
В развитии посттрансфузионного осложнения выделяют периоды: собственно гемотрансфузионного шока, острой почечной недостаточности и реконвалесценции.
Клиника - Возникает кратковременное возбуждение, общее беспокойство, боли в груди и пояснице, одышка. Развиваются циркуляторные нарушения (артериальная гипотония, тахикардия, нарушение сердечного ритма), покраснение лица, мраморность кожи. Признаками острого внутрисосудистого гемолиза служат гепатомегалия, желтуха, гипербилирубинемия, гемоглобинурия. Коагуляционные нарушения включают повышенную кровоточивость, ДВС-синдром.
ГЕМОТРАНСФУЗИОННЫЙ ШОК
Слайд 15
Период ОПН длится до 8-15 суток и включает

стадии олигоурии (анурии), полиурии и восстановления функции почек. В
тяжелых случаях развивается уремия, приводящая к гибели больного. При благоприятном сценарии происходит восстановление диуреза и функции почек. В период реконвалесценции нормализуются функции других внутренних органов, водно-электролитный баланс и гомеостаз.
Лечение - прекратить трансфузию, сохранив при этом венозный доступ. Начать проведение инфузионной терапии кровезамещающими, полионными, щелочными растворами (реополиглюкин, желатиноль, бикарбонат натрия, лактасол). Собственно противошоковая терапия включает введение преднизолона, эуфиллина, лазикса.
Одновременно осуществляется медикаментозная коррекция гемостаза, нарушений функции органов (сердечной,дыхательной недостаточности), симптоматическая терапия. С целью удаления продуктов острого внутрисосудистого гемолиза применяется плазмаферез. При тенденции к развитию уремии требуется проведение гемодиализа.
Гемотрансфузионный шок
Слайд 16
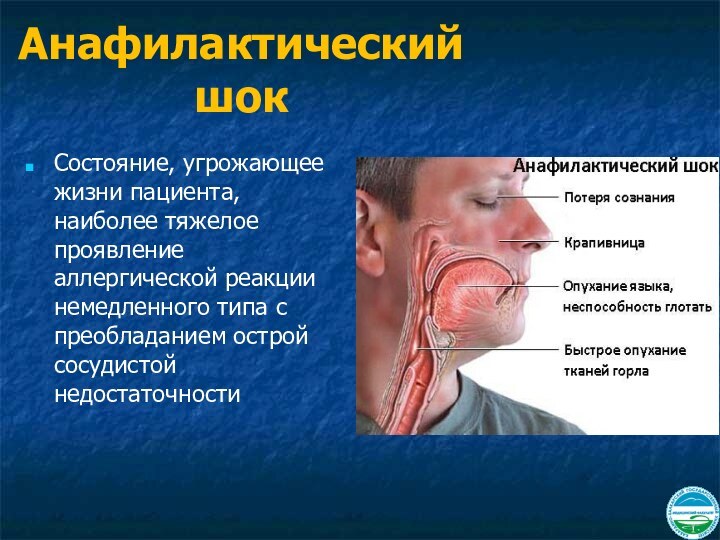
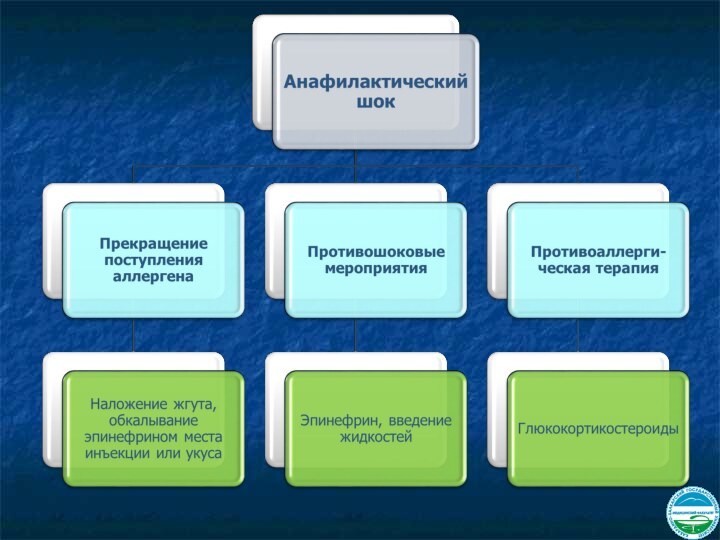
Анафилактический шок
Состояние, угрожающее жизни пациента, наиболее тяжелое
проявление аллергической реакции немедленного типа с преобладанием острой сосудистой
недостаточности
Слайд 18
Пирогенные реакции
Вследствие попадания пирогенов в кровяное русло реципиента
с трансфузионной средой. Это, как правило, неспецифические протеины, являющиеся
чаще всего продуктами жизнедеятельности микроорганизмов
Причина - нарушение инструкций по заготовке и хранению крови, приготовлению растворов, обработке посуды и систем для взятия и переливания крови, низкое качество воды (рН не соответствует ГОСТу, используется дистиллированная вода вместо бидистиллированной и др.).
Клиническая картина. Пирогенные реакции обычно наступают через 1–2 ч после переливания крови, реже во время него. У реципиента появляются озноб, температура повышается до +39…40° С. Лихорадке обычно сопутствует головная боль, миалгии, дискомфорт в грудной клетке, иногда боли в поясничной области.
Прогноз при пирогенных реакциях благоприятный и улучшение наступает быстро. Лихорадка и клинические признаки исчезают через несколько часов.
Слайд 19
Профилактика осложнений
Тщательно взвешивать показания и риски переливания крови,
строго соблюдать правила заготовки и хранения крови.
Гемотрансфузии должны
осуществляться под наблюдением врача-трансфузиолога и опытной медицинской сестры, имеющей допуск к проведению процедуры.
В течение суток после переливания крови больной подлежит наблюдению с контролем температуры тела, АД, диуреза. На следующий день больному необходимо исследовать общий анализ мочи и крови.
Слайд 20
Причины разработки альтернативных способов гемотрансфузии
Нефизиологичность гемотрансфузии, как лечебного
метода. В настоящее время представление о гемотрансфузии, как о
сравнительно безопасной процедуре многоцелевого назначения, пересмотрено.
Невозможность использования крови и ее компонентов из-за иммунной несовместимости, когда возникает выраженная иммунная реакция на трансфузию любой среды, которую просто невозможно подобрать при данном состоянии иммунореактивной системы больного.
Слайд 21
Причины разработки альтернативных способов гемотрансфузии
Отсутствие донорской крови подходящей
группы, что в настоящее время встречается не так уж
редко, а дальше будет наблюдаться все чаще из-за сокращения потенциальных доноров, в связи с возрастанием количества лиц-вирусоносителей, непригодных для сдачи крови.
Отказ больных от гемотрансфузии по причине боязни инфицирования (гепатит, СПИД и т. д.) или по религиозным убеждениям (свидетели Иеговы).
Слайд 23
Методы интраоперационного сбережения крови
Слайд 24
Оборудование для сбережения крови
Электрокоагулятор
Микроволновой нож
Ультразвуковой нож
Аргоновый лучевой коагулятор
Слайд 25
История
Переливание простых и сложных по составу солевых растворов
с целью восполнения объема крови началось в XIX в.
В 1830 г. когда в Москве свирепствовала холера, было предложено использовать для ее лечения внутривенное ведение подкисленной воды.
В 1836 г. в Англии были опубликованы результаты лечения холеры вливанием раствора поваренной соли у 150 больных.
В 1869 г. Русский физиолог И.Р.Тарханов обосновал возможность предупреждения смерти от обескровливания трансфузиями солевых растворов.
В 1916 г. Появилась идея включения в состав сложных солевых кровезамещающих растворов молочнокислого натрия для коррекции метаболического ацидоза у больных с диареей.
В 1944 г. внедрен в практику «Перистой», первый из кровезаменителей на основе синтетического коллоида поливинилпирролидона.
В 1944 г. разработаны кровезаменители на основе декстрана. Последующие четверть века были эрой безраздельного господства декстрановых кровезаменителей.
Слайд 26
История
В 1962 г. началось клиническое внедрение растворов гидроксиэтидированного
крахмала, однако рассвет эры ГЭК происходит только к концу
XX века.
В 60-х годах одновременно в США и СССР в ЛИПКе (с сотр. академика А.Н.Филатова) ведутся работы по созданию кровезаменителей на основе очищенного от стромы человеческого гемоглобина. В результате в нашей стране создается клинически доступный препарат «Эригем», успешно использованный для кровезамещения во время операций на легких.
В 1979 г. В СССР создан первый в мире, в последующем клинически апробированный, кровезаменитель на основе ПФУ «Перфортан» (Г.Р.Граменицкий, И.Л.Кунъянц, Ф.Ф.Белоярцев)
В 1992 г. Введен в клиническую практику оригинальный кровезаменитель на основе полиэтиленгликоля «Полиоксидин» (Л.А.Седова, Л.Г.Михайлова и др.)
В 1997 г. Прошел клиническое испытание созданный в Петербургском НИИ ГПК полимеризированный человеческий гемоглобин «Геленпол» (Е.А. Селиванов и сотр.). Разрешен к медицинскому применению с 1998 г.
Слайд 28
Требования к кровезаменителям
1. Физико - химические их свойства
должны быть постоянными, по возможности схожими и соответствующими свойствами
плазмы крови.
2. Полностью выводиться из организма, не повреждая тканей и не нарушая функции органов, или метаболизироваться ферментными системами.
3. Не быть анафилактогенами и не вызывать сенсибилизации организма при повторных введениях.
4. Быть нетоксичными, апирогенными, выдерживать стерилизацию автоклавированием и храниться в течение длительного времени без изменения физико - химических и биологических свойств.
Слайд 29
Волюмокоррекция –восстановление адекватного объема церкулирующей крови (ОЦК) и
нормализация ее состава при кровопотере;
Гемореокоррекция- нормализация гемостатических и реологических
свойств крови;
Инцузионная регидратация- поддержание нормальной микро- и макроциркуляции;
Нормализация электролитного баланса и кислотно-основного равновесия;
Обменкорригирующие инфузии- прямое воздействие на тканевой метаболизм за счет активных компонентов кровезаменителей.
Слайд 30
Низкообъемня гиперосмотичная волюмкоррекция
Заключается в последовательном в/введении гипертонического электролитного
раствора(например, 7,5% раствора NaCl из расчета 4 мл/кг массы
тела больного) с последующей инфузией коллоидного кровезаменителя(Например, 250мл полиглюкина или рефортана) для закрепления эффекта перемещения в сосуды интерстициальной жидкости.
Слайд 32
Гемодинамические кровезаменители
Слайд 33
Регуляторы водно-солевого и кислотно-основного состояния
Слайд 34
Препараты для парентерального питания
Слайд 35
Коллоидные кровезаменители
Растворы гидроксиэтилкрахмала (ГЭК)- инфукол,рефортан,стабизол,ХАЭС-стерил.
Они обладают высоким
непосредственным волемическим эффектом и большим периодом полувыведения при относительно
небольшом количестве побочных реакций.
Слайд 36
Кровезаменители с функцией переноса кислорода
Слайд 37
Возможные осложнения при переливании кровезаменителей
Слайд 38
Ситуационные задачи
Больной К., 27лет, доставлен с ножевым ранением
живота спустя 4ч с момента травмы. Пульс нитевидный, 120
ударов в минуту. Артериальное давление-70/40 мм рт. ст. Произведена экстренная лапаротомия. В брюшной полости много жидкой крови и сгустков. По мере аспирации крови установлен источник кровотечения: сосуды брыжейки тонкой кишки. Произведен гемостаз. Повреждений полых органов не установлено
Как поступить с собранной кровью?
Слайд 39
Ситуационные задачи
Больной С., 43лет,по поводу неполного выкидыша произведено
выскабливание полости матки. Одновременно в целях купирования анемии внутривенно
перелито 300мл крови группы В(111), тогда как у нее была определена кровь группы АВ(IV). Через сутки обнаружена олигурия, выделенная моча имела бурую окраску, содержала 1,5% белка и единичные форменные хлементы. Мочевина крови-27 ммоль/л. Гемоглобин-56 г/л.
Состояние больной тяжелое, она сонлива, адинамична, кожные покровы бледные. Жалуется на тошноту, рвоту. От больной исходит уринозный запах. Пульс-84 удара в минуту. Артериальное давление-140/85 мм рт.ст. Симптом Пастернацкого слабоположительный с обеих сторон. При контрольной перепроверке у больной оказалась группа крови 0(I).
Какое осложнение развилось у больной? Ваши действия?
Слайд 40
Тестовые задания
При переливании группа крови
проверяется перед первой гемотрансфузией
проверяется
перед каждой гемотрансфузией
не проверяется, достаточно данных в паспорте
не проверяется,
достаточно данных в истории болезни
не проверяется, достаточно данных анамнеза
Ранними симптомами осложнений, вызванных переливанием несовместимой крови, являются
гипотермия, апатия
анурия, гемоглобинурия
анизокория, брадикардия
брадипноэ
чувство жара, боли в пояснице, животе, за грудиной
Слайд 41
Тестовые задания
Абсолютными показаниями к переливанию эритроцитарной массы являются
острая
кровопотеря
дезинтоксикация
повышение давления
стимуляция кроветворения
иммунокоррекция
Переливание собственной крови больного, взятой заблаговременно, называется
…