Слайд 2
Повреждения грудной клетки относятся к тяжелым, для них
характерна высокая летальность и относительно благоприятный прогноз при своевременной
доставке пострадавшего в стационар.
В мирное время доминируют закрытые повреждения, которые встречаются в 5-6 раз чаще открытых. Летальность не превышает 5-6%.
Причины закрытых травм груди - падения, сдавления, удары и т. д. При этом бывает своеобразный вид осложнений - ушибы сердца и легких.
Слайд 4
Травма грудной клетки
Тупая травма грудной клетки происходит, когда:
движущийся
объект ударяет человека в грудь;
Движущийся объект (например, бейсбольная
бита) ударяет человека в грудь. В этом случае типичны такие травмы, как гемоторакс (скопление крови между оболочками, окружающими легкое) или ушиб легкого.
При гемотораксе могут быть сломаны ребра и разорваны крупные артерии. В легочной полости скапливается кровь.
При ушибе легкого сильный удар травмирует легочную ткань, не разрывая ее. Это вызывает отек и кровотечение.
Слайд 5
Травма грудной клетки
Тупая травма грудной клетки происходит, когда:
человек
ударяется грудью о неподвижный объект;
Когда грудная клетка с
большой силой ударяется, например, о рулевое колесо при автомобильной аварии, серьезно повреждаются внутренние органы.
При ушибе сердца повреждается сердечная мышца; сердце сдавливается грудной костью и позвоночником.
Слайд 6
Травма грудной клетки
Тупая травма грудной клетки происходит, когда:
тяжелый
предмет раздавливает грудную клетку;
В подобных ситуациях, например, при падении
автомобиля на механика, работающего под ним, кровь с силой выдавливается из сердца в вены головы, шеи и верхней части груди. Это может вызвать асфиксию и смерть.
Слайд 7
Классификация
А. 1. Проникающие 2. Тупые (тупые
травмы обычно возникают при автокатастрофах и взрывах, от удара
грудью о рулевое колесо, а также во время занятий спортом, например при столкновении на футбольном поле или при ударе бейсбольной битой)
При тупой травме грудной клетки возможны:
травмы легких;
ушиб сердца;
перелом ребер;
перелом грудной кости.
Б. По виду травмы и ранящему снаряду
В. 1.Неосложненные
2. Осложненные
повреждениями костного каркаса( одиночные, множественные переломы ребер, одно- двухсторонние, с реберным клапаном) и без него
с повреждением внутренних органов и без них
с пневмотораксом ( напряженный, клапанный)
с гемотораксом ( малый, средний, большой)
с гемопневмотораксом
Слайд 8
Клиника и диагностика
возбуждение и страх смерти у пострадавшего
боль
на стороне повреждения, усиливающаяся при движениях, с резким ограничением
экскурсии, вынужденное положение, отставание одной половины грудной клетки от другой
одышка и затруднения дыхания,цианоз
нарушения гемодинамики,частый слабый пульс
кровохаркание
эмфизема мягких тканей, смещение средостения
ускультативно : отсутствие или ослабление дыхания на стороне поражения
перкуторно: укороченный звук при гемотораксе,
пальпаторно: эмфизема, крепитация костных отломков
Обязательна пункция плевральной полости при подозрении на гемоторакс.
Ведущий метод диагностики - R-логический, который показывает повреждения костного каркаса, наличие свободных газа или жидкости в полости, смещение средостения, коллапс или ателектаз легкого, эмфизему средостения.
Слайд 9
Осложнения
Травмы грудной клетки могут привести к следующим осложнениям:
разрывы
сердечной мышцы;
сдавливание сердца кровью или лимфой, называемое тампонадой;
разрывы легочной артерии;
разрыв одной из камер сердца;
разрыв или надрыв трахеи, бронхов или пищевода;
шок.
Слайд 10
Общие принципы лечения
раннее и полноценное дренирование плевральной полости
восполнение
кровопотери
поддержание проходимости дыхательных путей
устранение боли
стабилизация грудной стенки
антимикробная и поддерживающая
терапия
Слайд 11
Травмы грудной клетки
Повреждения, потенциально опасные для жизни -
без своевременного лечения обычно приводят к летальному исходу. Однако
состояние больных позволяет в течение нескольких часов поставить точный диагноз и разработать необходимую тактику лечения.
Рассмотрим их подробнее.
Слайд 13
Ушиб легких
Легкое – это один из самых
важных органов в организме, без которого человек не сможет
жить даже несколько минут. Именно легкие снабжают весь организм кислородом, доставляя его в кровь. Любые повреждения легкого могут стать причиной серьезной травмы, вплоть до летального исхода. К частым травмам данного органа относится ушиб и сквозное ранение (чаще всего при переломе ребер). Ушиб легкого более часто преследует нас в обычные дни. Чтобы получить такого рода травму достаточно лишь неудачно упасть на область грудной клетки (ушиб грудной клетки) или на спину (ушиб спины). Очень часто это происходит при авариях ДТП, когда водитель бьется об руль передом. Также допускается падение на грудь тяжелого предмета, или сдавление грудной клетки. Поскольку это ушиб, подразумевается лишь повреждение мягких тканей без их перфорации (прорыва).
Слайд 14
Ушиб легких
Ушиб лёгких — наиболее распространённое повреждение,
сопровождающее обширные травмы грудной клетки в 30–75% случаев .
Причины.
Закрытая травма, вызывающая внутриальвеолярные кровоизлияния, отёк и обструкцию бронхиол .
Диагноз устанавливают на основании данных рентгенографии органов грудной клетки (затенение лёгочной ткани в первые часы после травмы), газового состава в артериальной крови и клинических признаков нарушения дыхания .
Лечение: ограничение приёма жидкостей, ингаляция кислорода, физиотерапевтические процедуры, адекватное обезболивание (включая эпидуральную аналгезию). При возникновении осложнений (пневмо - и гемоторакс) — экстренное дренирование грудной полости.
Слайд 15
Ушиб легких
Симптомы ушиба легочной ткани:
кашель с кровью;
одышка;
беспокойство;
возбуждение;
учащенное дыхание.
При ушибах легочной ткани снижается
приток кислорода к легким, что вызывает отеки и кровотечения в легких.
Слайд 16
Ушиб легких
В реальности, ушиб легкого – это весьма
трудная для распознания травма в ранние сроки. Более отчетливый
характер клинической картины становится видимым только через несколько часов с момента её возникновения. Не редко врач на первом этапе постановки диагноза относит жалобы пациента к ушибу грудной клетки или множественному перелому ребер. Специфические симптомы легкого: отдышка быстро нарастает, появляются влажные хрипы, резко усиливается цианоз (посинение кожных покровов), тахикардия. Если травма была очень сильной, возможно появление кровохаркания. Объем грудной клетки увеличивается, за счет скопившейся крови в мягких тканях. Естественно, ушиб легкого сопровождается сильной болью, которая усиливается при попытке сделать глубокий вдох или резкий выдох. В худшем случае функция дыхания может вовсе остановится, потому пациенту проводят реанимационные методы. В большинстве случаев при контузии легких развивается посттравматическая пневмония на стороне поврежденной доли.
Слайд 17
Ушиб легких
Чтобы ушиб легкого последствия имел минимальные, необходимо
оказать грамотную первую помощь непосредственно после травмы. Пациенту не
помешает применение холода на поврежденную сторону. Это снизит болевые ощущения и уменьшит прогресс нарастания гематомы. Холод прикладывается по 15 минут на протяжении нескольких часов. Если травмированный жалуется на ухудшение состояния, в сопровождении с кровохарканием – необходимо срочно доставить его в больницу, поскольку это указывает на внутреннее кровотечение. До приезда скорой помощи не рекомендуется самостоятельно давать какие-либо обезболивающие препараты, поскольку это смажет клиническую картину.
Слайд 19
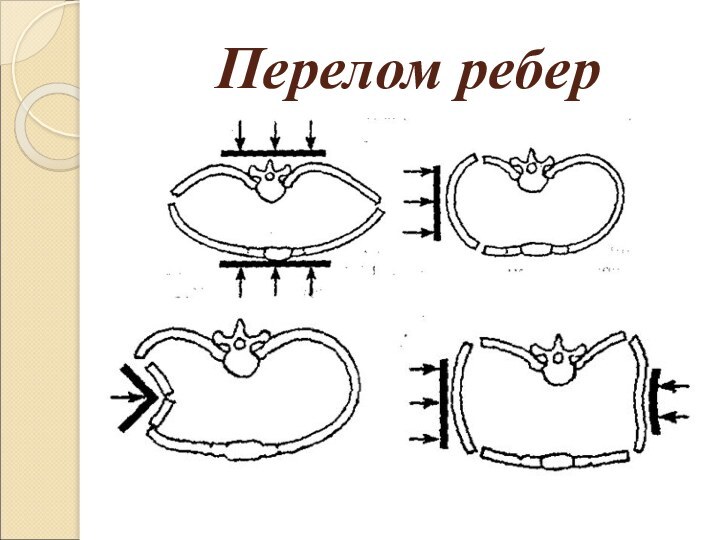
Перелом ребер
Удары в грудь, повреждающие грудную стенку,
могут вызвать переломы ребер и состояние, называемое «болтающиеся ребра».
При этом несколько рядом расположенных ребер ломаются на несколько частей, в результате чего грудная стенка становится неустойчивой и нарушается дыхание . Сломанное ребро может проткнуть или разорвать крупный кровеносный сосуд — аорту. Это почти всегда чревато немедленной смертью .
Слайд 20
Перелом ребер
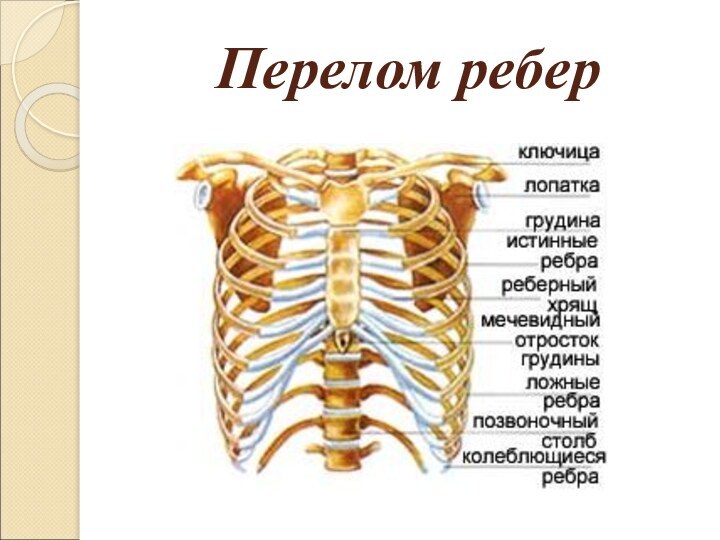
Какие ребра ломаются чаще?
У человека 12 пар
ребер. Наиболее часто ломаются 5 пар посередине грудной клетки.
Верхние 2 пары ломаются редко, так как они защищены ключицами и плечевыми костями.
Так называемые «плавающие ребра» (нижние 2 пары) тоже сопротивляются перелому. Они не прикреплены к грудной кости и свободно движутся внутрь и наружу. Подобно ивовым веткам, они скорее гнутся, чем ломаются.
Слайд 23
Прелом ребер
Симптомы тупой травмы грудной клетки различаются
в зависимости от конкретных повреждений. Например, при переломе ребра
могут пострадать одна или обе доли легкого. Сломанная грудина может вызвать постоянную боль, даже в состоянии покоя.
Симптомы перелома ребра:
чувствительность и небольшое опухание в месте перелома;
поверхностное дыхание;
боль, усиливающаяся при глубоком дыхании и движении.
Слайд 24
Перелом ребер
Тупая травма грудной клетки может привести
к состоянию, называемому «болтающиеся ребра». При этом движения грудной
клетки становятся обратно направленными, ритм дыхания нарушается. Такое явление называется парадоксальным дыханием.
При вдохе поврежденная часть грудной стенки втягивается, а неповрежденная выдвигается. При выдохе поврежденная часть выдвигается, а неповрежденная движется внутрь.
Симптомы «болтающихся ребер»:
сильнейшая боль;
синяки;
ненормальные движения грудной клетки, когда часть ее при дыхании движется в сторону, противоположную остальной части;
учащенное поверхностное дыхание;
учащенный пульс;
посинение кожи.
Слайд 25
Перелом ребер
Лечение:
На место травмы нужно
положить холод и как можно скорее показаться специалисту.
При сильных
болях, чтобы избежать застойных явлений и посттравматической пневмонии, впервые дни после травмы использую новокаиновые блокады в местах переломов.
Повязки не накладывают, потому что они ограничивает дыхательные движения, что плохо сказывается на восстановительном периоде, вследствие чего возможны осложнения в виде пневмонии и плеврита. Период реабилитации в не осложненных случаях занимает 3—4 недели.
Слайд 27
Ушиб сердца
Ушиб сердца происходит при прямых ударах в

область грудины. По тяжести проявлений контузия тканей сердца колеблется
от незначительных субэндокардиальных или субперикардиальных петехий до поражения всей толщи миокарда .
Клиническая картина: боль в области сердца, редко купирующаяся валидолом, нитроглицерином, беспокойство, страх, ощущение удушья, слабость. Кожные покровы землисто - серого цвета, холодный пот, пульс слабого наполнения, аритмичен, тахикардия до 140–150 в минуту. При аускультации — глухость тонов, аритмия, артериальная гипотензия.
Осложнения: Аритмии (включая желудочковые экстрасистолы, наджелудочковую тахикардию и фибрилляцию предсердий) . Разрывы стенок миокарда. Разрывы межжелудочковой перегородки. Левожелудочковая недостаточность .
Диагноз устанавливают по результатам ЭКГ и двухмерной ЭхоКГ.
Лечение: постоянное наблюдение за деятельностью сердца и гемодинамикой с помощью следящей аппаратуры, лечение аритмий соответствующими препаратами, при развитии кардиогенного шока — соответствующая интенсивная терапия.
Слайд 28
Ушиб сердца
При подозрении на повреждение сердца необходимо тщательное
наблюдение, чтобы заметить аритмию и предотвратить шок из-за нарушения
сердечной деятельности. Применяются кислород и лекарства, нормализующие сердечные сокращения и устраняющие сердечную недостаточность.
Разрыв сердечной мышцы и другие подобные повреждения требуют немедленного хирургического вмешательства, как и при разрыве аорты (если пациент доживет до больницы).
Слайд 30
Сдавление груди (травматическая асфиксия). При длительном и сильном

сжатии грудной клетки происходит почти полная или частичная задержка
дыхания, влекущая за собой повышение внутригрудного давления с резким повышением давления внутригрудных кровеносных сосудах. Нарушается отток венозной крови по системе верхней полой вены в правые отделы сердца .
Клиническая картина: часто нарушено сознание, больные жалуются на боль в груди, шум в ушах, осиплость голоса, нередко афонию, возможны кровотечения из носа и ушей. Характерен внешний вид больного: кожа головы, шеи, верхней половины груди имеет ярко - красную окраску с множественными мелкоточечными кровоизлияниями, распространяющимися на слизистые оболочки полости рта, барабанные перепонки, конъюнктиву и сетчатку глаз. В местах плотного прилегания одежды кровоизлияния на коже могут отсутствовать. В тяжёлых случаях — одышка, слабый частый пульс, аритмии, артериальная гипотензия. При аускультации — большое количество влажных хрипов, на рентгенограмме — различные затемнения лёгочных полей .
Лечение. При лёгкой травматической асфиксии — покой, шейная вагосимпатическая новокаиновая блокада по А.В. Вишневскому, оксигенотерапия. При тяжёлой травматической асфиксии — ИВЛ, реанимация, интенсивная терапия.
Слайд 32
Ранение диафрагмы
Ранение диафрагмы обычно происходит при открытой и
закрытой травмах грудной клетки и живота. При этом плевральная
и брюшная полости сообщаются между собой.
Диагноз устанавливают с помощью рентгенографии, выявляющей смещение желудка или толстой кишки в грудную клетку. Все проникающие ранения грудной клетки ниже уровня VII ребра опасны возможным повреждением диафрагмы. Поэтому при неясной клинической картине этим пациентам показана диагностическая торакоскопия.
Лечение. Немедленное введение назогастрального зонда (если он ранее не установлен) предупреждает значительное расширение желудка, обычно сопровождаемое тяжёлыми, угрожающими жизни расстройствами дыхания. Затем в неотложном порядке ушивают разрывы диафрагмы (трансабдоминальным доступом) и одновременно ликвидируют сочетанные повреждения органов брюшной полости. Плевральную полость дренируют.
Слайд 33
Разрыв аорты
Разрыв аорты обычно возникает при острой и

тупой травме грудной клетки или резкой остановке движения тела
(автомобильная катастрофа). При ранении крупных сосудов грудной клетки менее половины пострадавших достигают стационара: условий для тромбообразования мало, рана обычно зияет, что сопровождается обильным кровотечением. В итоге погибают около 2/3 пострадавших.
Клинические проявления: геморрагический шок, локализация травмы в верхней половине грудной клетки, напряжённая пульсирующая гематома, шум при аускультации над ней, гемопневмоторакс.
Диагностика: Рентгенография. Расширение средостения. Нечёткость контура дуги аорты. Смещение левого главного бронха вниз. Тень в области верхушки лёгкого. Отклонение трахеи вправо. Жидкость (кровь) в левой плевральной полости. Аортография: подтверждают диагноз .
Лечение. Экстренная торакотомия, восстановление целостности аорты путём ушивания ранения или интерпозиции трансплантата. Обычно проводят с использованием аппарата искусственного кровообращения.
Слайд 34
Разрыв трахеи
Разрывы трахеи и главных бронхов обычно возникают

в пределах 2 см от бифуркации трахеи. Чаще наблюдают
при тупых травмах грудной клетки. Травма трахеи и бронхов редко возникает изолированно, обычно в сочетании с повреждением других органов средостения и грудной полости .
Диагноз устанавливают клинически, при рентгенографии или бронхоскопии. Характерными признаками считают выраженное нарушение дыхания, пневмоторакс, эмфизему средостения, подкожную эмфизему, пневмоторакс, гемоторакс и кровохарканье.
Подозрение на разрыв должно возникать в следующих случаях: Коллабированное лёгкое не удалось расправить после дренирования плевральной полости (неэффективность декомпрессии). Продолжается поступление большого объёма воздуха в плевральную полость. Массивная медиастинальная и подкожная эмфизема на ранних сроках после травмы (1–2 ч).
Лечение: восстановление стенки трахеи и бронха. Если не удаётся восстановить целостность разорванного главного бронха при сохранённых сосудах, следует ушить наглухо оба конца бронха и перевести больного в специализированный центр торакальной хирургии.
Слайд 35
Угроза для жизни:
Травмы, непосредственно угрожающие жизни, могут привести

к летальному исходу за несколько минут. Несмотря на значительное
многообразие характера и интенсивности нарушений, в первую очередь к ним необходимо отнести:
расстройства внешнего дыхания (респираторные),
расстройства кровообращения (циркуляторные),
шок
Обструкция дыхательных путей быстро ведёт к гипоксии, ацидозу и остановке сердца. Необходимо немедленно обеспечить и сохранять проходимость дыхательных путей: удалить секрет, кровь, инородные тела, провести интубацию трахеи, крикотиреоидотомию или трахеостомию (по показаниям) .
Пневмоторакс и гемоторакс.
Тампонада сердца возникает при быстром накоплении крови в полости перикарда (под сердечной сорочкой), сопровождающемся сдавлением сердца, уменьшением его наполнения в диастолу и снижением сердечного выброса . Клинические проявления: артериальная гипотензия, тахикардия, резкое ослабление верхушечного толчка, расширение границ сердца, значительное расширение вен шеи.
Локализация раны в проекции сердца позволяет своевременно заподозрить ранение перикарда и миокарда.
Лечение: стернотомия или левосторонняя переднебоковая торакотомия и быстрая декомпрессия перикарда. Проводят левостороннюю переднюю торакотомию и перикардиотомию, эвакуируют излившуюся в полость перикарда кровь. Ушивают ранение миокарда. Перикард также ушивают отдельными редкими швами, чтобы обеспечить свободный отток содержимого полости перикарда в плевральную полость.
Слайд 37
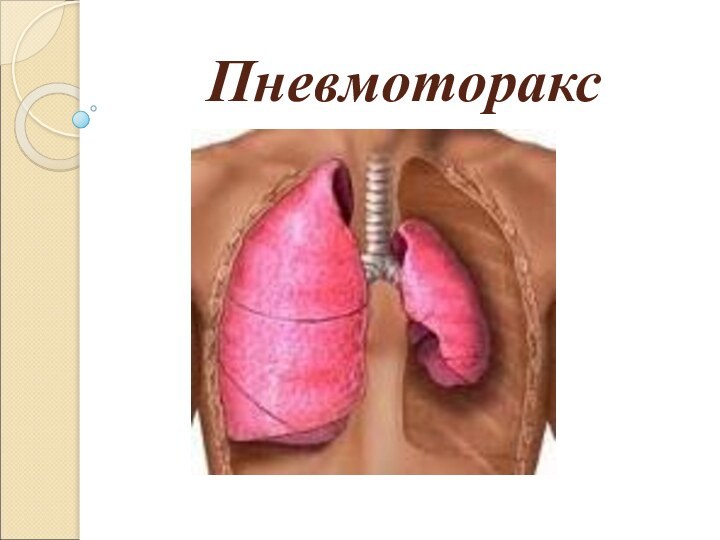
Пневмоторакс
Пневмоторакс (греч. pnéuma —воздух, thorax — грудная клетка)
– скопление газа в плевральной полости, ведущее к спадению
ткани легкого, смещению средостения в здоровую сторону, сдавлению кровеносных сосудов средостения, опущению купола диафрагмы, что, в конечном итоге вызывает расстройство функции дыхания и кровообращения. При пневмотораксе воздух может проникать между листками висцеральной и париетальной плевры через любой дефект на поверхности легкого или в грудной клетке. Проникающий в полость плевры воздух вызывает повышение внутриплеврального давления (в норме оно ниже, чем атмосферное) и приводит к спадению части или целого легкого (частичному или полному коллапсу легкого).
Слайд 39
Причины
1. Механические повреждения грудной клетки или легких:
закрытые травмы грудной клетки, сопровождающиеся повреждением легкого отломками ребер;
открытые травмы грудной клетки (проникающие ранения);
ятрогенные повреждения (как осложнение лечебных или диагностических манипуляций - повреждение легкого при постановке подключичного катетера, межреберной блокаде нерва, пункции плевральной полости);
искусственно вызванный пневмоторакс - искусственный пневмоторакс накладывается с целью лечения туберкулеза легких, с целью диагностики — при проведении торакоскопии.
2. Заболевания легких и органов грудной полости:
неспецифического характера – вследствие разрыва воздушных кист при буллезной болезни (эмфиземе) легких, прорыва абсцесса легкого в полость плевры (пиопневмоторакс), спонтанного разрыва пищевода;
специфического характера - пневмоторакс вследствие разрыва каверн, прорыва казеозных очагов при туберкулезе.
Слайд 40
Классификация
По происхождению:
1. Травматический.
Травматический пневмоторакс возникает
в результате закрытых (без повреждения целостности кожных покровов) или
открытых (огнестрельных, ножевых) травм грудной клетки, ведущих к разрыву легкого.
2. Спонтанный.
первичный (или идиопатический)
вторичный (симптоматический)
рецидивирующий
3. Искусственный.
При искусственном пневмотораксе воздух специально вводится в плевральную полость для лечебно-диагностических целей.
Слайд 41
Классификация
Спонтанный пневмоторакс возникает внезапно в результате
самопроизвольного нарушения целостности ткани легкого. Чаще спонтанный пневмоторакс встречается
у мужчин в возрасте от 20 до 40 лет. Спонтанный пневмотракс может быть первичным, вторичным и рецидивирующим.
Первичный пневмоторакс развивается, как правило, в результате буллезной болезни легких, врожденной слабости плевры, которая может легко разрываться при смехе, сильном кашле, физическом усилии, глубоком дыхании. Также к развитию идиопатического пневмоторакса может приводить ныряние, глубокое погружение в воду, полет в самолете на большой высоте.
Вторичный пневмоторакс возникает вследствие деструкции ткани легкого при тяжелых патологических процессах (абсцессе, гангрене легкого, прорыве туберкулезных каверн и др.).
В случае повторного возникновения говорят о рецидивирующем спонтанном пневмотораксе.
Слайд 42
Классификация
По объему содержащегося в плевральной полости воздуха
и степени спадения легкого:
Ограниченный (парциальный, частичный).
Полный (тотальный).
Ограниченный пневмоторакс характеризуется неполным спадением легкого, тотальный – полным поджатием.
Слайд 43
Классификация
По распространению:
Односторонний.
Двусторонний.
При одностороннем пневмотораксе
происходит частичное либо полное спадение правого или левого легкого,
при двустороннем – поджатие обоих легких. Развитие тотального двустороннего пневмоторакса вызывает критическое нарушение дыхательной функции и может привести к гибели пациента в короткие сроки.
Слайд 44
Классификация
По наличию осложнений:
Осложненный (плевритом, кровотечением, медиастинальной
и подкожной эмфиземой).
Неосложненный.
По сообщению с внешней средой:
Закрытый.
Открытый.
Напряженный (клапанный).
Слайд 45
Закрытый пневмоторакс
При закрытом пневмотораксе сообщения полости плевры

с окружающей средой не происходит, и объем попавшего в
плевральную полость воздуха не увеличивается. Клинически имеет самое легкое течение, незначительное количество воздуха может рассасываться самостоятельно.
Этот вид пневмоторакса характеризуется отсутствием сообщения с атмосферным воздухом как непосредственно — через грудную стенку, так и через бронхиальное дерево. В большинстве случаев закрытый пневмоторакс возникает в результате прободения висцеральной или париетальной плевры с последующей облитерацией перфоративного отверстия. Лишь в незначительном проценте наблюдений при некоторых инфекционных процессах газ может появиться непосредственно в плевральной полости.
Состояние спавшегося легкого, средостения и диафрагмы при закрытом пневмотораксе и изменения, происходящие при дыхании, в значительной степени зависят от количества воздуха, скапливающегося в плевральной полости, и связанного с этим внутриплеврального давления.
Слайд 47
Открытый пневмоторакс
Открытый пневмоторакс характеризуется наличием дефекта в
стенке грудной клетки, через который происходит свободное сообщение полости
плевры с внешней средой. При вдохе воздух поступает в плевральную полость, а при выдохе выходит через дефект висцеральной плевры. Давление в плевральной полости становится равным атмосферному, что приводит к коллапсу легкого и выключению его из дыхания.
Слайд 48
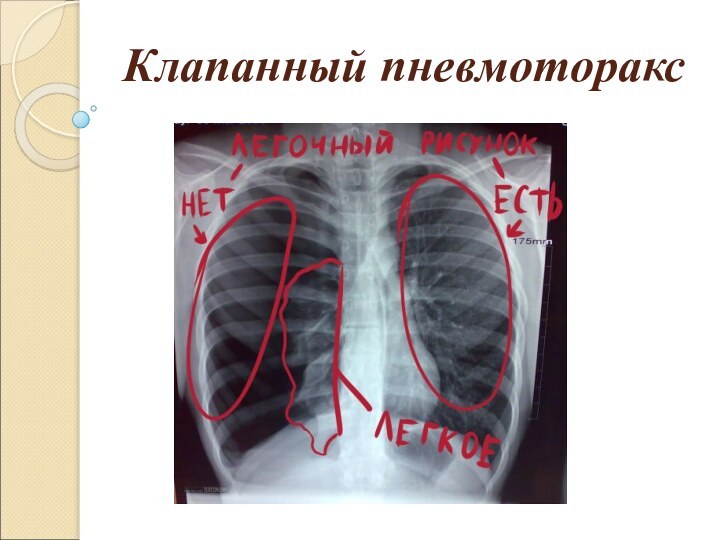
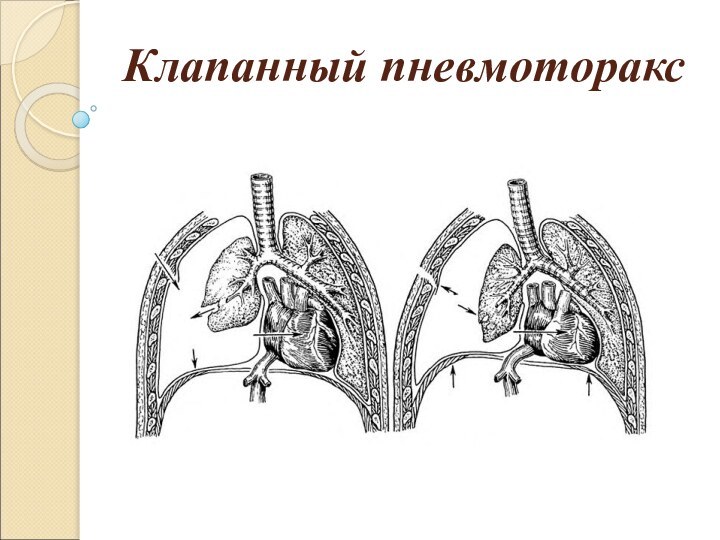
Клапанный пневмоторакс
Клапанный («напряженный») пневмоторакс прогрессирующее накопление воздуха
в плевральной полости. Возникает в случае образования клапанной структуры,
пропускающей воздух в одностороннем направлении, из лёгкого или из окружающей среды в плевральную полость, и препятствующее его выходу обратно. Воздух поступает в момент вдоха, а в момент выдоха, не находя себе выхода, остаётся в плевральной полости. Для клапанного пневмоторакса характерна триада: положительное внутриплевральное давление, приводящее к выключению лёгкого из дыхания, присоединению раздражения нервных окончаний плевры, приводящее к плевропульмональному шоку; стойкое смещение органов средостения, что нарушает их функцию, прежде всего сдавливая крупные сосуды; острая дыхательная недостаточность.
Слайд 51
Двусторонний пневмоторакс
Двусторонний полный пневмоторакс при неоказании помощи приводит
к быстрому летальному исходу из-за критического нарушения дыхательной функции.
Слайд 52
Клиника
Выраженность симптомов пневмоторакса зависит от причины заболевания
и степени сдавления легкого.
Пациент с открытым пневмотораксом
принимает вынужденное положение, лежа на поврежденной стороне и плотно зажимая рану. Воздух засасывается в рану с шумом, из раны выделяется пенистая кровь с примесью воздуха, экскурсия грудной клетки асимметрична (пораженная сторона отстает при дыхании).
Слайд 53
Клиника
Развитие спонтанного пневмоторакса обычно острое: после приступа кашля,
физического усилия либо без всяких видимых причин. При типичном
начале пневмоторакса появляется пронзительная колющая боль на стороне пораженного легкого, иррадиирующая в руку, шею, за грудину. Боль усиливается при кашле, дыхании, малейшем движении. Нередко боль вызывает у пациента панический страх смерти. Болевой синдром при пневмотораксе сопровождается одышкой, степень выраженности которой зависит от объема спадения легкого (от учащенного дыхания до выраженной дыхательной недостаточности). Появляется бледность или цианоз лица, иногда - сухой кашель.
Слайд 54
Клиника
Спустя несколько часов интенсивность боли и одышки ослабевают:
боль беспокоит в момент глубокого вдоха, одышка проявляется при
физическом усилии. Возможно развитие подкожной или медиастинальной эмфиземы – выход воздуха в подкожную клетчатку лица, шеи, грудной клетки или средостения, сопровождающийся вздутием и характерным хрустом при пальпации.
Аускультативно на стороне пневмоторакса дыхание ослаблено или не выслушивается.
Слайд 55
Клиника
Примерно в четверти случаев спонтанный пневмоторакс имеет атипичное
начало и развиваться исподволь. Боль и одышка незначительные, по
мере адаптации пациента к новым условиям дыхания становятся практически незаметными. Атипичная форма течения характерна для ограниченного пневмоторакса, при незначительном количестве воздуха в полости плевры.
Отчетливо клинические признаки пневмоторакса определяются при спадении легкого более, чем на 30-40% .
Спустя 4-6 часов после развития спонтанного пневмоторакса присоединяется воспалительная реакция со стороны плевры. Через несколько суток плевральные листки утолщаются за счет фибриновых наложений и отека, что приводит впоследствии к формированию плевральные сращений, затрудняющих расправление легочной ткани.
Слайд 56
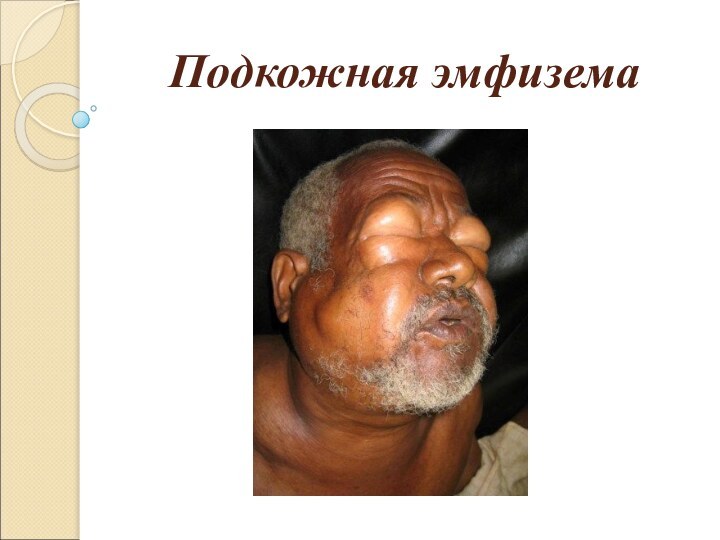
Эмфизема
Подкожная эмфизема чаще всего возникает при напряжённом

пневмотораксе и разрыве париетальной плевры, что соответствует типичной травме
— разрыву лёгкого с переломами рёбер или проникающему ранению. Возможно развитие обширной подкожной эмфиземы при закрытом разрыве бронха или лёгкого и сохранённой париетальной плевре. Следует различать ограниченную, распространённую и тотальную подкожную эмфизему, Медиастинальная эмфизема (пневмомедиастинум) возникает при разрыве бронха (реже трахеи) с сохранением целостности медиастинальной плевры (воздух распространяется по паратрахеальным и медиастинальным пространствам). Другая причина пневмомедиастинума — осложнение лапароскопии (когда инсуффлируемый газ вместо брюшной полости попадает в предбрюшинную клетчатку и далее в переднее средостение).
Клинические проявления. Симметричные припухлости в надключичных областях, быстро распространяющиеся на шею, лицо. Осиплость голоса, экстраперикардиальная тампонада сердца. При пальпации — симптом «хрустящего снега» (крепитация).
Лечение. При прогрессирующей медиастинальной эмфиземе с нарушением функций ССС и дыхательной системы показана экстренная супрастернальная медиастинотомия: анестезия местная, прокаин последовательно вводят в кожу, подкожную клетчатку и загрудинное пространство. Проводят горизонтальный разрез над рукояткой грудины и, скользя по задней стенке грудины, осторожно проникают в средостение. Затем устанавливают дренаж и накладывают наводящие швы.
Слайд 58
Диагностика
Уже при осмотре пациента выявляются характерные признаки пневмоторакса:
пациент принимает вынужденное сидячее или полусидячее положение;
кожные покровы покрыты холодным потом, одышка, цианоз;
расширение межреберных промежутков и грудной клетки, ограничение экскурсии грудной клетки на пораженной стороне;
снижение артериального давления, тахикардия, смещение границ сердца в здоровую сторону.
Слайд 59
Диагностика
Специфические лабораторные изменения при пневмотораксе не определяются.
Окончательное подтверждение диагноза происходит после проведения рентгенологического исследования. При
рентгенографии легких на стороне пневмоторакса определяется зона просветления, лишенная легочного рисунка на периферии и отделенная четкой границей от спавшегося легкого; смещение органов средостения в здоровую сторону, а купола диафрагмы книзу.
При поведении диагностической плевральной пункции получается воздух, давление в полости плевры колеблется в пределах нуля.
Слайд 60
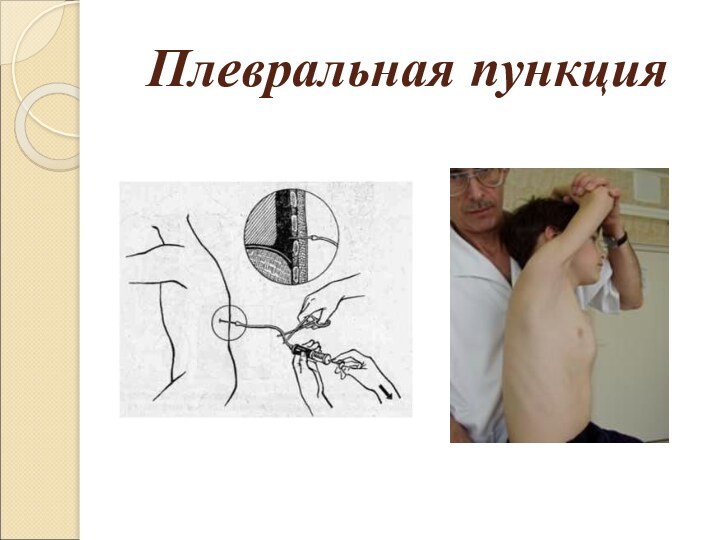
Плевральная пункция
Плевральная пункция (позднелат. pleuralis относящийся к плевре;
синоним плевроцентез, торакоцентез)
прокол грудной стенки и париетальной
плевры полой иглой или троакаром с целью диагностики (диагностическая пункция) и (или) лечения (лечебная пункция). Диагностические задачи часто сочетаются с лечебными.
Слайд 61
Плевральная пункция
Плевральную пункцию осуществляют главным образом при экссудативном
плеврите, эмпиеме плевры, гидротораксе; кроме того, ее производят при
гемотораксе, спонтанном или травматическом пневмотораксе, реже при подозрении на опухоль плевры. Она позволяет установить наличие в плевральной полости экссудата, транссудата, крови, воздуха, получить ее содержимое для бактериологического, цитологического и физико-химического исследований. С помощью плевральной пункции отсасывают патологическое содержимое плевральной полости, осуществляют промывание и вводят в нее различные лекарственные средства (антисептики, антибиотики, протеолитические ферменты, фибринолитические, гормональные и противоопухолевые средства). Плевральную пункцию выполняют также при наложении пневмоторакса с лечебной или диагностической целью.
Слайд 62
Плевральная пункция
Обычно пункцию осуществляют в положении больного сидя.
При скоплении жидкости в плевральной полости голова и туловище
больного должны быть наклонены вперед, а плечо на стороне пункции отведено вверх и вперед, что позволяет расширить межреберные промежутки; голову и руку больного следует поддерживать. При обширных рубцовых процессах в плевре пункцию безопаснее проводить в положении больного лежа на здоровом боку; головной конец перевязочного или операционного стола слегка опускают. Такое положение позволяет предотвратить воздушную эмболию сосудов головного мозга в случае ранения вены легкого и попадания в нее воздуха.
Слайд 63
Плевральная пункция
Плевральную пункцию проводят с соблюдением правил асептики,
как правило, под местной анестезией 0,5% раствором новокаина (10—15
мл). Для удаления жидкости из плевральной полости прокол делают в седьмом или восьмом межреберье между средней подмышечной и лопаточной линиями; для отсасывания воздуха — во втором или третьем межреберье по среднеключичной линии. Место прокола уточняют с помощью перкуссии, аускультации и рентгеноскопии. Грудную стенку прокалывают по верхнему краю ребра во избежание повреждения межреберных сосудов и нерва, расположенных вдоль его нижнего края. Содержимое плевральной полости отсасывают обычным шприцем, шприцем Жане или различными специальными отсасывающими аппаратами.
Слайд 64
Плевральная пункция
При отсасывании воздуха или жидкости из плевральной
полости перед тем как отсоединить шприц, на трубку накладывают
зажим или закрывают кран, что позволяет предотвратить попадание воздуха в плевральную полость. По мере удаления плеврального содержимого иногда несколько изменяют направление иглы. Эвакуация большого количества воздуха или жидкости из плевральной полости должна проводиться медленно, чтобы не вызвать быстрого смещения средостения. Пробы жидкости для лабораторного исследования собирают в стерильные пробирки, остальную жидкость — в мерную колбу. Отверстие в коже после пункции заклеивают коллодием.
Слайд 65
Плевральная пункция
При проведении пункции возможны осложнения: прокол легкого,

диафрагмы, печени, селезенки, желудка , внутриплевральное кровотечение, воздушная эмболия
сосудов головного мозга. При проколе легкого появляется кашель, а в случае введения в ткань легкого лекарственных средств ощущается их вкус во рту. При возникновении внутриплеврального кровотечения в шприц проникает алая кровь, а при наличии бронхоплеврального свища возникает кровохарканье. Воздушная эмболия сосудов головного мозга может проявляться остро возникающей слепотой на один или оба глаза, в более тяжелых случаях — потерей сознания, судорогами . При попадании иглы в желудок через диафрагму в шприце могут быть обнаружены воздух и желудочное содержимое. При всех осложнениях во время пункции необходимо фазу же извлечь иглу из плевральной полости, уложить больного на спину в горизонтальное положение, вызвать хирурга, а при воздушной эмболии сосудов головного мозга — невропатолога и реаниматолога.
Профилактика осложнений включает тщательное определение места пункции и направления иглы, строгое соблюдение методики и техники манипуляции.
Слайд 66
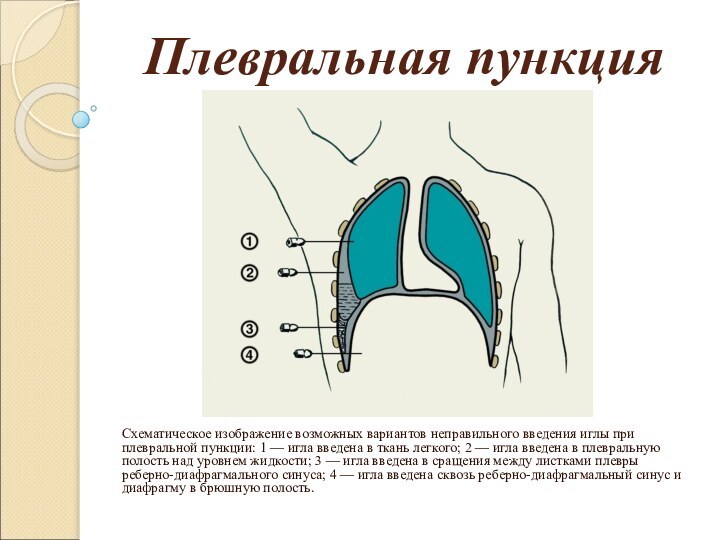
Плевральная пункция
Схематическое изображение возможных вариантов неправильного введения иглы
при плевральной пункции: 1 — игла введена в ткань
легкого; 2 — игла введена в плевральную полость над уровнем жидкости; 3 — игла введена в сращения между листками плевры реберно-диафрагмального синуса; 4 — игла введена сквозь реберно-диафрагмальный синус и диафрагму в брюшную полость.
Слайд 68
Лечение
Первая помощь
Пневмоторакс является неотложным состоянием, требующим
немедленной медицинской помощи.
Любой человек должен быть готов
оказать экстренную помощь пациенту с пневмотораксом: успокоить, обеспечить достаточный доступ кислорода, немедленно вызвать врача.
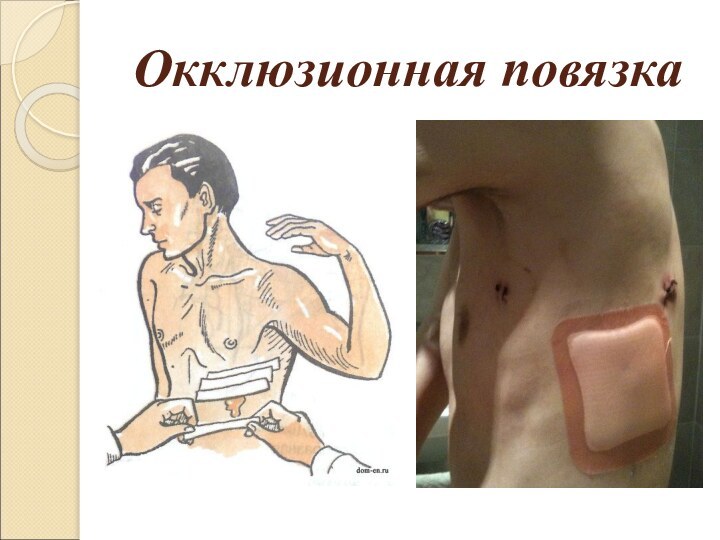
При открытом пневмотораксе первая помощь состоит в наложении окклюзионной повязки, герметично закрывающей дефект в стенке грудной клетки. Не пропускающую воздух повязку можно сделать из целлофана или полиэтилена, а также толстого ватно-марлевого слоя.
При наличии клапанного пневмоторакса необходимо срочное проведение плевральной пункции с целью удаления свободного газа, расправления легкого и устранения смещения органов средостения.
Слайд 70
Лечение
Квалифицированная помощь
Пациенты с пневмотораксом госпитализируются в
хирургический стационар (по возможности в специализированные отделения пульмонологии). Врачебная
помощь при пневмотораксе состоит в проведении пункции плевральной полости, эвакуации воздуха и восстановлении в полости плевры отрицательного давления.
При закрытом пневмотораксе проводится аспирация воздуха через пункционную систему (длинную иглу с присоединенной трубкой) в условиях малой операционной с соблюдением асептики. Плевральная пункция при пневмотораксе проводится на стороне повреждения во втором межреберье по среднеключичной линии, по верхнему краю низлежащего ребра. При тотальном пневмотораксе во избежание быстрого расправления легкого и шоковой реакции пациента, а также при дефектах легочной ткани, в плевральную полость устанавливается дренаж с последующей пассивной аспирацией воздуха по Бюлау, либо активной аспирацией посредством электровакуумного аппарата.
Слайд 71
Лечение
Квалифицированная помощь
Лечение открытого пневмоторакса начинается с

его перевода в закрытый путем ушивания дефекта и прекращения
поступления воздуха в полость плевры. В дальнейшем проводятся те же мероприятия, что и при закрытом пневмотораксе. Закрытый пневмоторакс протекает доброкачественно и постепенно рассасывается. Но иногда необходима плевральная пункция для удаления воздуха.
Клапанный пневмоторакс с целью понижения внутриплеврального давления сначала превращают в открытый путем пункции толстой иглой, затем проводят его хирургическое лечение.
Важной составляющей лечения пневмоторакса является адекватное обезболивание как в период спадения легкого, так и в период его расправления. С целью профилактики рецидивов пневмоторакса проводят плевродез тальком, нитратом серебра, раствором глюкозы или другими склерозирующими препаратами, искусственно вызывая спаечный процесс в плевральной полости.
При рецидивирующем спонтанном пневмотораксе, вызванном буллезной эмфиземой, показано хирургическое лечение (удаление воздушных кист).
Слайд 74
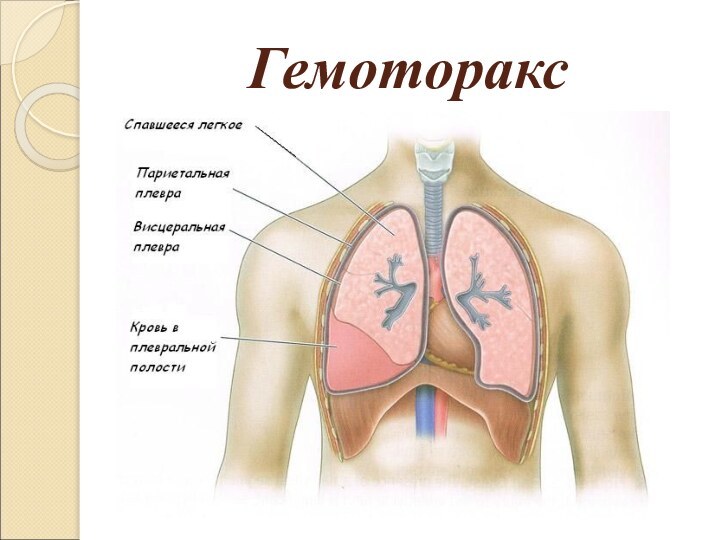
Гемоторакс
Гемоторакс - скопление крови в плевральной
полости. Возникает при нарушении целостности или увеличении проницаемости сосудов
легких, плевры, стенки грудной клетки, средостения. Причина травматического гемоторакса - закрытая или открытая травма грудной клетки различной этиологии с повреждением межреберных и внутренней грудной артерии, органов (легких, сердца, диафрагмы), внутригрудные ветви крупных сосудов (аорта, полые вены), оперативные вмешательства.
Слайд 76
Гемоторакс
Патогенез - внутреннее кровотечение, приводит к
накоплению крови в плевральной полости, сдавлению легкого на стороне
поражения, с возможным смещением средостения. Вследствие этого происходит уменьшение дыхательной поверхности легкого и усугубление расстройства дыхания и кровообращения. Смещение средостения со сдавлением полых вен и легочных сосудов в свою очередь оказывает неблагоприятное влияние на гемодинамику. Возникает клиника острой дыхательной и сердечной недостаточности.
Слайд 77
Гемоторакс
Классификация
1. По этиологии: травматический, патологический (следствие
различных заболеваний), послеоперационный
2. По величине кровопотери:
малый - уровень
крови в пределах реберно-диафрагмального синуса, кровопотеря до 500 мл (синусный гемоторакс),
средний - уровень достигает нижнего угла лопатки, кровопотеря до 1 л,
большой - до нижнего края II ребра, кровопотеря более 1 л,
тотальный - кровь в плевральной полости равномерно сжимает все легкое;
3. По динамике: нарастающий, стабильный;
4. По наличию осложнений: свернувшийся, инфицированный.
Слайд 78
Гемоторакс
Клиника зависит от интенсивности внутреннего

кровотечения, сдавления или смещения легких и средостения. Прикорневые и
глубокие разрывы легкого сопровождаются массивным кровотечением, поверхностные повреждения – незначительным.
Малый гемоторакс до 200 мл. в большинстве случаев клинически не распознается. Симптоматика сводится к болям в области повреждения и некоторому ограничению дыхательных движений. В дальнейшем обычно рассасывается с формированием плевральных сращений.
При среднем гемотораксе отмечаются кашель, одышка, боли в груди, бледность, отставание в акте дыхания грудной клетки с пораженной стороны, ослабление дыхания и притупление перкуторного звука. Лучевая диагностика выявляет затемнение на уровне угла лопатки, иногда с горизонтальным уровнем.
В тяжелых случаях на первый план выступают симптомы массивного внутриплеврального кровотечения: слабость, бледность кожных покровов и слизистых, тахикардия, одышка, падение артериального давления, Что затушевывает картину основного повреждения. Отмечается беспокойство, боли в груди, , цианоз кожи, выбухание межреберных промежутков, кашель, иногда с кровью, затруднение дыхания, притупление перкуторного звука, заметное отставание в акте дыхания грудной клетки, перкуторно определяется тупой звук, дыхание не прослушивается. Степень анемии зависит от величины кровопотери. Пострадавшие с ранениями груди даже без объективных признаков проникающего характера ранения осматриваются в положении сидя и должны быть госпитализированы.
Слайд 79
Первая помощь
усадить пострадавшего;
освободить от стесняющей одежды (расстегнуть воротник,
ремень);
обеспечить свободный доступ воздуха;
охладить место травмы (пузырь со льдом,
бутылка с холодной водой);
обезболить, если есть возможность (ненаркотические анальгетики);
отправить пострадавшего в травматологический пункт.
Первая помощь при гемотораксе аналогична помощи при пневмотораксе, но транспортировка пациента при большом гемотораксе осуществляется в горизонтальном положении.
Слайд 80
Лечение
Пострадавшие с гемотораксом должны немедленно
направляться в стационар для выполнения плевральной пункции.
Пункция плевральной
полости при гемотораксе производится в 6-7 межреберье между средне- и заднеподмышечной линиями (в положении сидя) или ближе к задней подмышечной линии (в положении лежа) при строгом соблюдении правил асептики. Кровь из плевральной полости полностью удаляется и вводятся антибиотики широкого спектра действия. Большие возможности современных многопрофильных лечебных учреждений предопределяют использование четких диагностических и тактических программ. Решение вопросов выбора тактики зависит от конкретных условий оказания квалифицированной помощи.
Общее лечение: гемостатическая, дезагрегантная, иммунокорригирующая, симптоматическая терапия, общая и местная антибиотикотерапия для профилактики и лечения инфицирования, введение фибринолитических препаратов для профилактики и лечения свернувшегося гемоторакса.
Слайд 82
Легочное кровотечение
Кровотечение легочное – излияние значительного количества крови
в просвет бронхов. Жидкую или смешанную с мокротой кровь
больной, как правило, откашливает.
В клинической практике условно различают легочное кровотечение и кровохарканье. Отличие легочного кровотечения от кровохарканья в основном количественное.
Кровохарканье – это наличие прожилок крови в мокроте или слюне, выделение отдельных плевков жидкой или частично свернувшейся крови.
При легочном кровотечении кровь откашливается в значительном количестве одномоментно, непрерывно или с перерывами.
Слайд 83
Причины
Причины и источники легочного кровотечения весьма многообразны. Они
зависят от структуры легочных заболеваний и совершенствования методов их
лечения.
Относительно недавно, 40–50 лет назад, большинство легочных кровотечений наблюдалось у больных деструктивными формами туберкулеза, абсцессом, гангреной и распадающимся раком легкого. Источниками кровотечения считали в основном сосуды малого круга кровообращения – аррозированные ветви легочной артерии.
В настоящее время легочные кровотечения чаще происходят из сосудов большого круга кровообращения при хронических неспецифических заболеваниях легких, в первую очередь при хроническом бронхите. У больных туберкулезом легочное кровотечение чаще осложняет инфильтративные формы, казеозную пневмонию, фиброзно-кавернозный туберкулез.
Профузное легочное кровотечение может произойти в случае прорыва аневризмы аорты в левый главный бронх.
Слайд 84
Клиника
Легочное кровотечение наблюдается чаще у мужчин
среднего и пожилого возраста. Оно начинается с кровохарканья, но
может возникнуть внезапно, на фоне хорошего состояния. Предусмотреть возможность и время кровотечения, как правило, нельзя. Алая или темная кровь откашливается через рот в чистом виде или вместе с мокротой. Кровь может выделяться и через нос. Обычно кровь бывает пенистой и не свертывается.
Сами больные редко чувствуют, из какого легкого или из какой его области выделяется кровь. Субъективные ощущения больного часто не соответствуют действительности, и оценивать их следует с осторожностью.
Слайд 85
Диагностика
Всегда важно установить характер основного патологического процесса и
определить источник кровотечения. Такая диагностика нередко бывает весьма сложной
даже при использовании современных рентгенологических и эндоскопических методов.
При выяснении анамнеза обращают внимание на болезни легких, сердца, крови. Получаемая от больного, его родственников или наблюдавших его врачей информация может иметь важное диагностическое значение. Так, при легочном кровотечении в отличие от кровотечения из пищевода или желудка кровь всегда выделяется с кашлем и бывает пенистой. Алый цвет крови свидетельствует о ее поступлении из бронхиальных артерий, а темный – из системы легочной артерии. Кровь из сосудов легкого имеет нейтральную или щелочную реакцию, а кровь из сосудов пищеварительного тракта – обычно кислую.
Слайд 86
Первая помощь
Первая помощь при лёгочном кровотечении заключается в
принятии мер по уменьшению потока крови, поступающего к органам
дыхания. С этой целью нужно уложить больного так, чтобы его голова находилась выше уровня ног, охладить область груди при помощи льда в грелке, можно дать проглотить лёд или попить холодной воды – глотать осторожно. При сильных болях показан анальгин (внутримышечно). Безусловно, вызов врача на дом обязателен. Больного транспортируют в больницу для установления диагноза.
При транспортировке необходимо помочь врачу сохранить положение головы, способствующее оттоку крови от лёгких. Большинство случаев лёгочного кровотечения вызваны туберкулёзом – болезнью, названной «чумой» двадцатого века.
Слайд 87
Первая помощь
Для того, чтобы сгладить возникающие
эмоциональные нагрузки у человека (особенно ребенка), страдающего кровохарканьем или
легочным кровотечением, рекомендуется к использованию постельное и нижнее белье, а также носовые платки и одежда темных цветов, на которых не сильно заметна кровь. Не желательно использовать перечисленные вещи белого цвета, на которой кровь выглядит особенно отчетливо и пугающе.
Слайд 88
Первая помощь
Вне лечебного учреждения у больного с легочным
кровотечением важно правильное поведение медицинских работников, от которых пациент
и его окружение требуют быстрых и результативных действий. Эти действия должны заключаться в экстренной госпитализации больного. Параллельно больного стараются убедить не бояться кровопотери и инстинктивно не сдерживать кашель. Наоборот – важно откашливать всю кровь из дыхательных путей. С целью лучших условий для откашливания крови положение больного во время транспортировки должно быть сидячим или полусидячим.
Во всех случаях показана госпитализация ввиду непрогнозируемости исхода. Обязательна рентгенография органов грудной клетки в двух проекциях, при показаниях компьютерная томография, иногда ангиография бронхиальных артерий. Обязательна бронхоскопия как диагностический метод и при необходимости паллиативно-лечебный-тампонада бронха.
Слайд 89
Лечение
Лечебные мероприятия должны быть направлены прежде всего на

предупреждение обтурации бронхов сгустками крови, а при нарушении дыхания
— на восстановление проходимости дыхательных путей.
Если бронхиальная проходимость не восстанавливается при кашле, кровь отсасывают через катетер или, что более эффективно, через бронхоскоп. Сопутствующий обтурации бронхов бронхоспазм купируют введением м-холинолитиков (сульфат атропина по 0,5—1 мл 0,1% раствора подкожно) и b-адреномиметиков (алупент, салбутамол, беротек ингаляционно).
Легочное кровотечение, вызывающее постгеморрагическую анемию, является показанием к заместительной трансфузии эритроцитной массы (переливания консервированной крови следует избегать). Для устранения гиповолемии, возникшей после большой кровопотери, рекомендуется введение нативной плазмы, полиглюкина, реополиглюкина или желатиноля.
При отсутствии гемостатического эффекта от медикаментозных методов показана бронхоскопия, во время которой проводят окклюзию бронха кровоточащего сегмента. В случае неэффективности бронхоскопии может быть выполнена бронхиальная артериография с последующей эндоваскулярной окклюзией бронхиальных артерий. Эти способы позволяют остановить легочное кровотечение у большинства больных.
Слайд 91
Послеоперационный период
Показания к неотложному вмешательству
разнообразны. К ним относятся проникающие ранения и тупые травмы
груди, сопровождающиеся кровотечением или острой дыхательной недостаточностью, ранения сердца, легкого, повреждения пищевода, кровотечения из варикозно-расширенных вен пищевода при портальной гипертензии в случае безуспешного неоперативного лечения, острые гнойные заболевания плевры и легких. Специализированные торакальные операции и малые вмешательства, не требующие помощи ассистента (торакоцентез, дренирование плевральной полости или пункция перикарда).
Слайд 92
Послеоперационный период
Торакотоми́я (от др.-греч. θώραξ — грудь и
τομή — разрез, рассечение) — хирургическая операция, заключающаяся во
вскрытии грудной клетки через грудную стенку для обследования содержимого плевральной полости или выполнения хирургических вмешательств на легких, сердце или других органах, расположенных в грудной клетке (рис. 1). Входит в число торакальных доступов в торакальной хирургии, предусматривающих проникновение к органам грудной клетки через грудную стенку (в отличие от внеторакальных и комбинированных доступов).
Торакоцентез представляет собой пункцию грудной стенки для аспирации плевральной жидкости. Он используется для определения этиологии плеврального выпота (диагностический плевроцентез), уменьшения одышки, вызванной плевральной жидкостью (терапевтический плевроцентез) и, иногда, выполнения плевродеза.
Слайд 94
Послеоперационный период
Показания к неотложному вмешательству
разнообразны. К ним относятся проникающие ранения и тупые травмы
груди, сопровождающиеся кровотечением или острой дыхательной недостаточностью, ранения сердца, легкого, повреждения пищевода, кровотечения из варикозно-расширенных вен пищевода при портальной гипертензии в случае безуспешного неоперативного лечения, острые гнойные заболевания плевры и легких. Специализированные торакальные операции и малые вмешательства, не требующие помощи ассистента (торакоцентез, дренирование плевральной полости или пункция перикарда), здесь рассматриваться не будут.
Слайд 95
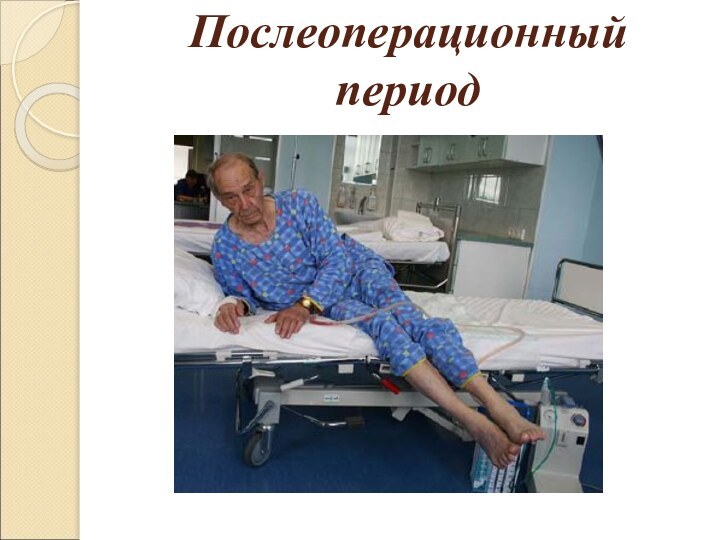
Послеоперационный период
После операции в полость грудной клетки оставляют
1 или 2 дренажа для выведения воздуха и жидкости.
После операции присутствует боль в области раны. Чрезвычайно важно, чтобы пациент не терпел боль. Из-за боли временно невозможно глубоко и свободно дышать, в следствии чего может возникнуть ситуация, в которой часть легкого не заполняется полностью воздухом, так же затруднено выкашливание мокроты. В результате может возникнуть воспаление легких, что существенно продлевает нахождение в больнице.
Дренаж плевры используется после большинства операций на грудкую клетку; в этом случае дрен устанавливают во время операции и удаляют на 3-5 день после операции, когда из него перестает выходить воздух или плевральная жидкость.
Восстановление после операции занимает в среднем от 6 до 8 недель.
Слайд 96
Послеоперационный период
Физиотерапия играет важную воль при восстановлении после
операции. Для того, чтобы ускорить процесс выздоровления, улучшить самочувствие
и избежать возникновения послеоперационных осложнений, необходимо осуществить физиотерапию грудной клетки.
Физиотерапия грудной клетки включает в себя:
раннюю активность,
глубокие дыхательные упражнения,
эффективное выкашливание,
упражнения для грудной клетки, плечевого пояса и позвоночника.
Слайд 97
Послеоперационный период
Ранняя активность
Для достижения быстрого выздоровления очень
важна ранняя активность – для того, чтобы избежать возникновения
воспаления легких, поправить деятельность кишечника, предотвратить возникновение тромбов в венах на ногах и поправить общее самочувствие.
В то время, когда пациент в кровати, чаще меняйте положение тела, чтобы улучшить подвижность/динамичность грудной клетки, следовательно дыхание станет так же легче. Предпочтительные положения тела в кровати – на животе и на боку. Избегайте «продавленного» положения (когда изголовье кровати приподнято)!
Слайд 99
Послеоперационный период
Ранняя активность
В операционный день вечером или
в первый день после операции разрешается сесть на краю
кровати или на стуле, чтобы сделать дыхание более глубоким. Садятся из положения на боку (лежа полностью на одном боку), ноги перенесите через край кровати и руками помогите себе сесть. Если необходима дополнительная помощь, в изголовье кровати поместить «трапецию».
После операции важно начать передвигаться как можно быстрее. Хождение превосходный способ сделать дыхание более глубоким и очистить дыхательные пути. Хождение так же помогает улучшить самочувствие. В последующие дни с каждым разом продлевается время хождения, желательно ходить каждый час.
Слайд 101
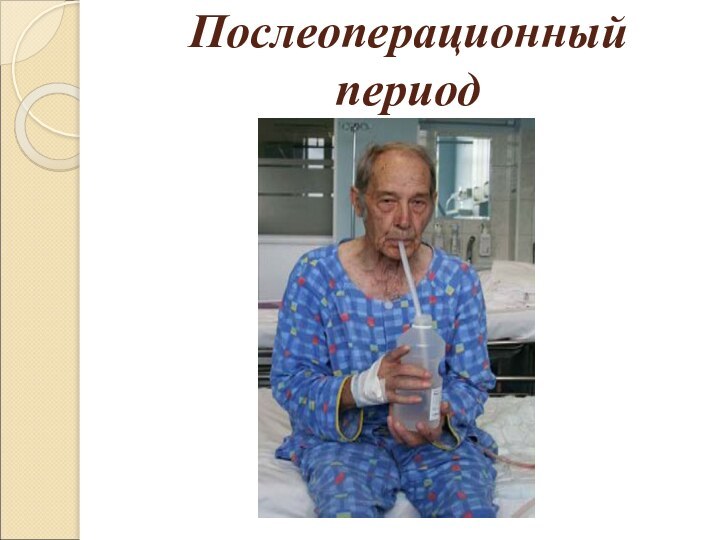
Послеоперационный период
Глубокие дыхательные упражнения и выкашливание
Хирургическая операция,

наркоз, боль и малоподвижность делают дыхание поверхностным и становятся
причиной задержания мокроты в дыхательных путях. Для того, чтобы улучшить дыхание и общее самочувствие, необходимо делать глубокие дыхательные упражнения и тщательно/исправно выкашливать. Для упрощения подобных упражнений можно использовать различные вспомогательные средства:
Возьмите конец трубки в рот, посторайтесь вдохнуть как можно глубже через нос и выдохнуть как можно продолжительнее через трубку в бутылку так, чтобы вода в бутылке забурлила. Проделайте это мин 10 раз подряд, не вынимая трубку изо рта. Повторяйте упражнение хотя бы каждый час.
Respiflo
Возьмите наконечник Respiflo в рот и попробуйте тихонько вдохнуть, чтобы приподнялся первый шарик, вдохните пока шарик полностью не поднимется. Задержите дыхание на 5 секунд, прежде чем выдохните. Пока Вы задержали дыхание, шарик упадет вниз.
Теперь попробуйте дышать немного интенсивнее, чтобы поднялись два шарика. Задержите вновь дыхание. В конце попытайтесь вдохнуть резко и сильно, чтобы поднялись сразу три шарика и задержите дыхание.
Если боль не позволяет Вам глубоко дышать, незамедлительно дайте знать об этом медицинской сестре. Попытайтесь дышать спокойно, но глубоко через нос, задержите дыхание на 5 секунд и выдохните через рот (губы сложены трубочкой). Повторите такое дыхание хотя бы 10 раз и делайте упражнение каждый час.
После глубоких вдохов попробуйте сильно откашляться, если чувствуете боль, руками или подушкой поддержите болевую область
Слайд 103
Послеоперационный период
Возьмите наконечник в рот и попробуйте тихонько
вдохнуть, чтобы приподнялся первый шарик, вдохните пока шарик полностью
не поднимется. Задержите дыхание на 5 секунд, прежде чем выдохните. Пока Вы задержали дыхание, шарик упадет вниз.
Теперь попробуйте дышать немного интенсивнее, чтобы поднялись два шарика. Задержите вновь дыхание. В конце попытайтесь вдохнуть резко и сильно, чтобы поднялись сразу три шарика и задержите дыхание.
Если боль не позволяет Вам глубоко дышать, незамедлительно дайте знать об этом медицинской сестре. Попытайтесь дышать спокойно, но глубоко через нос, задержите дыхание на 5 секунд и выдохните через рот (губы сложены трубочкой). Повторите такое дыхание хотя бы 10 раз и делайте упражнение каждый час.
После глубоких вдохов попробуйте сильно откашляться, если чувствуете боль, руками или подушкой поддержите болевую область
Слайд 105
Послеоперационный период
Упражнения для грудной клетки, плечевого пояса и
позвоночника
Из-за операционной раны и/или дрена грудной клетки, тело
наклоняется на болевую сторону и рука на этой стороне остается без движения, что может показаться удобным положением, но на самом деле подобное положение вызывает затруднение дыхания, боль в различных местах тела, чрезмерную напряженность мышц, неподатливость суставов. Необходимо сохранять правильную осанку и делать упражнение для грудной клетки и плечевого пояса. Упражнения важны так же для того, чтобы мышцы грудной клетки не были напряжены, что в свою очередь мешает двигаться грудной клетке и ухудшает дыхание.
Слайд 107
Послеоперационный период
Рекомендации домой
1. Главная цель скорейшим образом
вернуться в привычный темп жизни и быть вновь активным.
2. Ходьба лучшее упражнение для того, чтобы поправиться. Ходите столько сколько сможете и постепенно увеличивайте скорость и протяженность ходьбы. Выбирайте такой темп, при котором Вы могли бы и говорить.
3. Ходьба по ступенькам так же могла бы быть частью Вашей каждодневной активности, чтобы повысить выносливость. Если устаете – отдыхайте.
4. Продолжайте делать дома дыхательные упражнения и выкашливание после них.
5. Не поднимайте тяжести 6–8 недель.
6. Принимайте по предписанию врача обезболивающие. Боль не должна мешать глубоко дышать и выкашливать.