- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
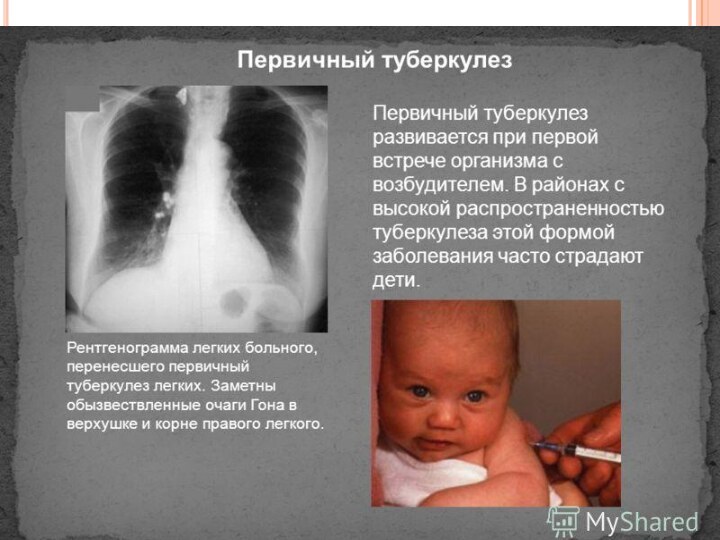
Презентация на тему Туберкулез у детей
Содержание
- 2. Туберкулез(от латин. tuberculum - бугорок) Хроническое инфекционное
- 4. С 1995г. в Украине был превышен эпидемический
- 6. В 1882г. немецкий бактериолог Роберт КОХ открыл возбудителя туберкулеза, который был назван бациллой Коха
- 8. Группы риска по заболеванию и заражению Люди
- 9. Возбудителем туберкулеза являются микобактерии туберкулеза Mycobacterium tuberculosis
- 11. Источник заражения в большинстве случаев - больной
- 12. Пути передачи инфекции: воздушно-капельный (94%). Механизмы передачи
- 13. Этапы и методы диагностики туберкулеза:выяснить : -
- 14. Этапы и методы диагностики туберкулеза:Второй шаг заключается
- 15. Этапы и методы диагностики туберкулеза:Третий шаг диагностика
- 16. Методы выделения Mycobacterium tuberculosis: Бактериологический метод. Материал:
- 17. Методы выделения Mycobacterium tuberculosis: Бактериоскопический метод –
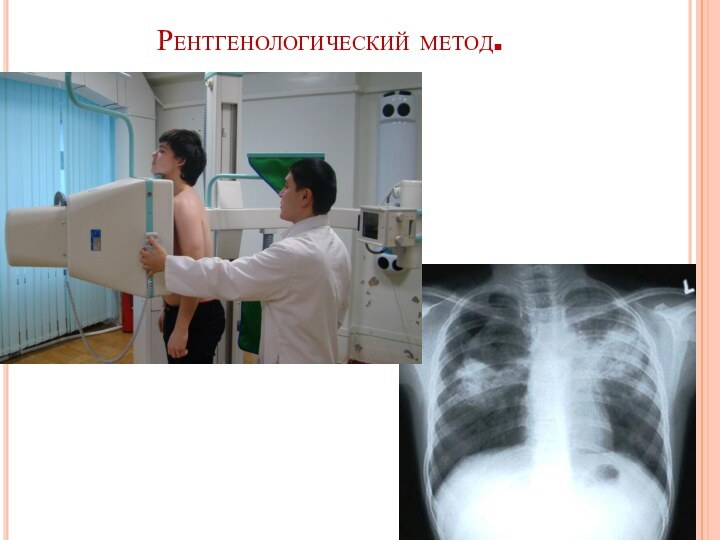
- 18. Рентгенологический метод.
- 19. Бронхоскопия с получением бронхосмывов и бактериологического, цитологического
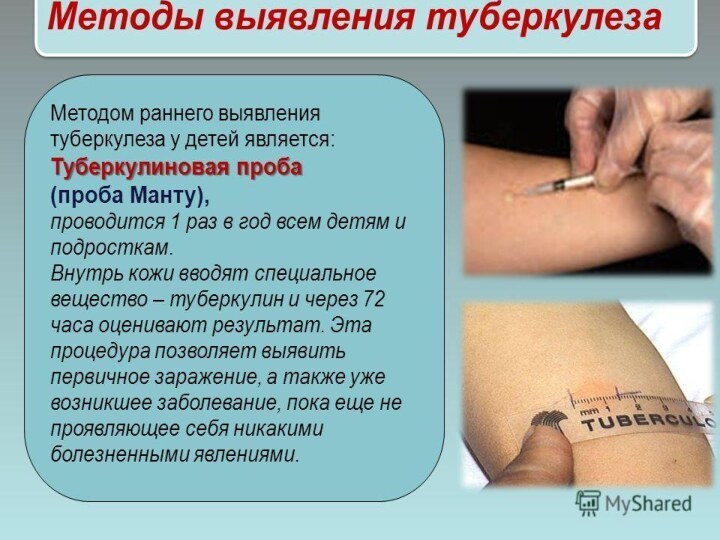
- 20. Диагностика (туберкулодиагностика) - метод изучения инфицированности микобактериями
- 21. Идею использовать туберкулин для выявления инфицированных предложил
- 23. Проба Манту ставится с целью: выявление
- 25. Проба Манту более безопасна, ставится на границе
- 27. Течение туберкулеза у человека принято разделять на
- 31. В дошкольном и особенно школьном возрасте первичный
- 34. Первичное инфицирование туберкулезом вызывает иммунобиологическую перестройку, организм
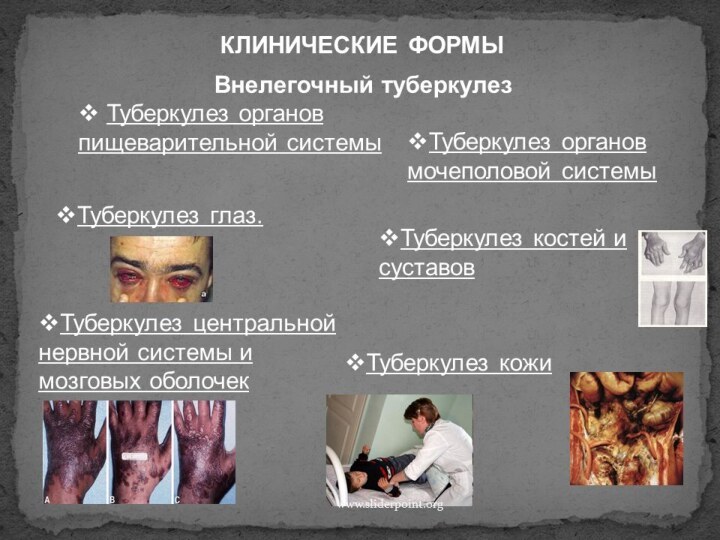
- 35. КЛИНИЧЕСКИЕ ФОРМЫ ВНУТРИГРУДНОГО ТУБЕРКУЛЕЗА Первичный комплекс в
- 37. В дальнейшем после отложения солей кальция, первичный
- 38. В других случаях в очаге происходит отложение
- 41. Туберкулез внутригрудных лимфатических узловПоражение лимфатических узлов корня
- 43. Изменения крови заключаются в нейтрофильном лейкоцитоз и
- 44. Туберкулез бронхов. Основную роль в поражении трахеи
- 46. Крупноочаговая диссеминация нередко выявляется у детей трудного
- 48. Диагностика в начале заболевания нередко бывает затруднительной.
- 50. Диагностика вторичного туберкулеза Группы повышенного риска: дети
- 51. Туберкулезный менингит Туберкулезный менингит – это
- 52. Симптомы туберкулезного менингита Чаще заболевание начинается постепенно,
- 53. Симптомы туберкулезного менингитаЗатем головная боль становится
- 54. Симптомы туберкулезного менингитаЧерез 2 недели, если лечение
- 55. Анализы при подозрении на туберкулезный менингит В
- 56. Диагностические признаки туберкулезного менингита при анализе спинно-мозговой
- 57. Диагностические признаки туберкулезного менингита при анализе спинно-мозговой
- 58. Диагностические признаки туберкулезного менингита при анализе спинно-мозговой
- 60. ЛЕЧЕНИЕ Дети, больные активным туберкулезом, должны лечиться
- 61. Антибактериальная терапия. Основными принципами антибактериальной терапии являются
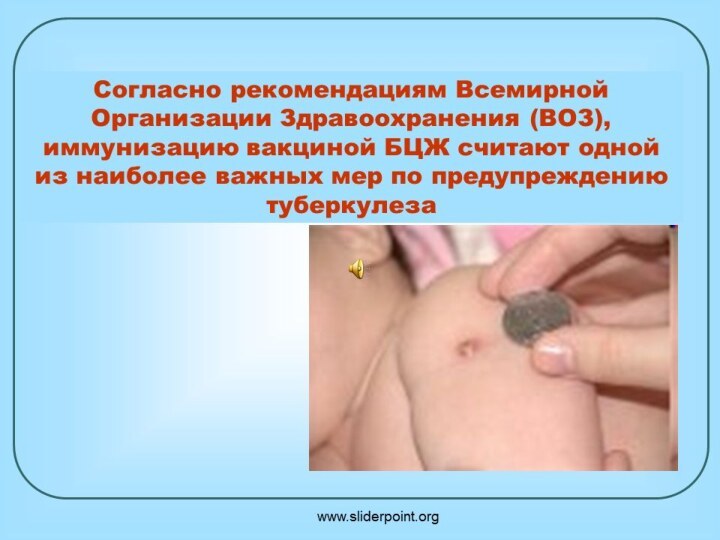
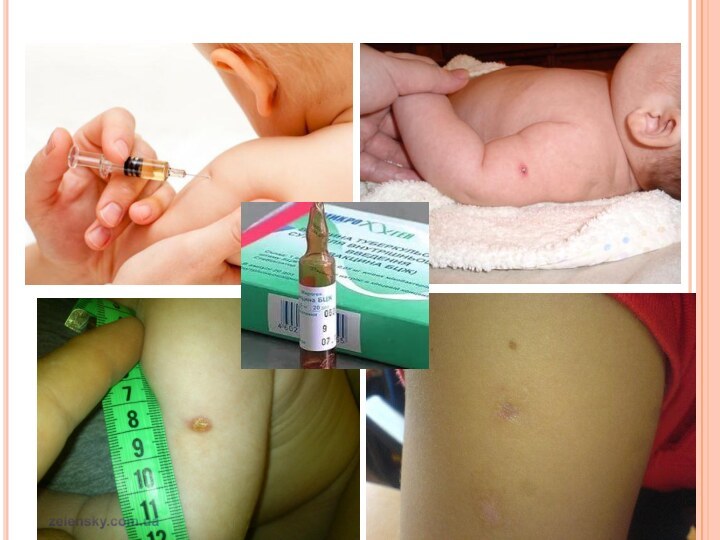
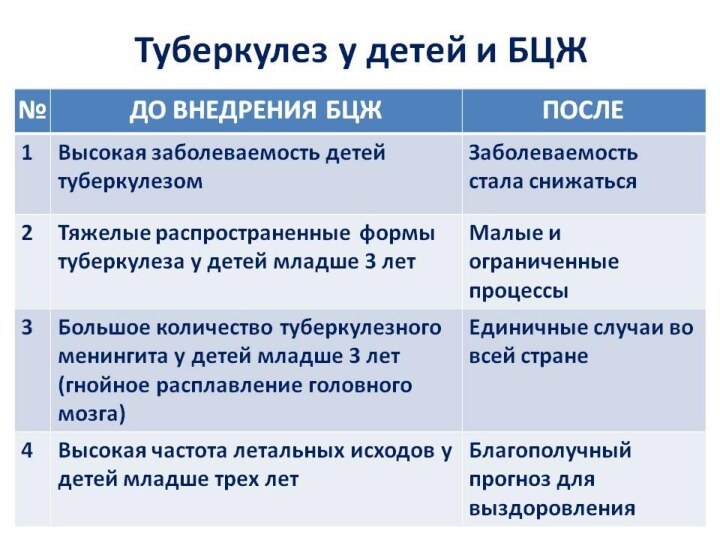
- 62. ПРОФИЛАКТИКА туберкулезаРазличают защиту ребенка от заражения (экспозиционная
- 69. Скачать презентацию
- 70. Похожие презентации
Туберкулез(от латин. tuberculum - бугорок) Хроническое инфекционное и социально значимое заболевание, которое вызывается возбудителем – микобактерией туберкулеза и характеризуется образованием специфических гранулем в разных органах и тканях (специфическим тубвоспалением)















































Слайд 4
С 1995г. в Украине был превышен эпидемический порог
– 50 случаев на 100 тысяч населения и объявлена
эпидемия туберкулеза
Слайд 6
В 1882г. немецкий бактериолог Роберт КОХ открыл возбудителя
туберкулеза, который был назван бациллой Коха
Слайд 8
Группы риска по заболеванию и заражению
Люди без
определенного места жительства
заключенные
наркоманы, проститутки, алкоголики
мигранты
(семьи военнослужащих, беженцы, строители и т.д.). Люди, обслуживающие тюрьмы, лагеря.
Члены неполных семей.
Священнослужители, верующие.
Медицинские работники.
Слайд 9
Возбудителем туберкулеза являются микобактерии туберкулеза
Mycobacterium tuberculosis humans (человеческий
тип)
Mycobacterium bovinum (бычий тип).
Mycobacterium avium (птичий тип,
им инфицируются больные СПИДом).Наиболыпее значение для человека имеют человеческий и бычий типы микобактерий. Они вызывают классический туберкулез.
Слайд 11
Источник заражения
в большинстве случаев - больной туберкулезом
человек или, значительно реже, больное животное, обычно корова, которая
передает инфекцию через молоко. Возбудитель туберкулеза проникает в организм человека чаще-аэрогенным путем.Входными воротами инфекции могут быть слизистая оболочка рта, миндалины, слизистая оболочка кишечника, реже другие органы. Соответственно этому первичный очаг имеет различную локализацию, но чаще обнаруживается в легких.
Слайд 12
Пути передачи инфекции: воздушно-капельный (94%). Механизмы передачи -
аэрогенный (во время кашля, с мокротой; пылевой. Может длительно
(до 1 года) сохраняться в окружающей среде, в местах влажных, не подверженных солнечному излучению.Алиментарный путь (через мясо, молоко зараженных животных) - 5%.
Контактный путь - попадание инфекта через поврежденную кожу. Риск инфицирования этим путем у ветеринарных врачей, работников мясокомбинатов, патологоанатомов, суд.мед.экспертов.
Транспланцентарный путь с развитием врожденного туберкулеза. Впервые описан ученым Киселем.
Слайд 13
Этапы и методы диагностики туберкулеза:
выяснить :
- болел ранее
пациент туберкулёзом - есть родственникии больные туберкулёзом - не было контакта
с больным туберкулёзом - был пациент в заключении при возникновении подозрения на туберкулёз, направить больного в туберкулёзный диспансер для более точного обследования.Первый шаг диагностики туберкулеза состоит в выявлении основных симптомов болезни: длительный кашель, кровохарканье, длительное повышение температуры, ночные поты и пр.
Слайд 14
Этапы и методы диагностики туберкулеза:
Второй шаг заключается в
клиническом осмотре больного.
При осмотре больного врач обращает внимание
на похудание, наличие увеличенных лимфатических узлов, нарушение движения грудной клетки во время дыхания.
Слайд 15
Этапы и методы диагностики туберкулеза:
Третий шаг диагностика туберкулеза
проводится в случае сохранения подозрения на туберкулез после первых
двух шагов диагностики. В таком случае больного направляют в специализированное медицинское учреждение, занимающееся диагностикой и лечением туберкулеза.Для подтверждения диагноза туберкулеза проводят микроскопическое исследование мокроты (мазки) на наличие Кислотоустойчивых Микобактерий (КУМ) – которые и являются возбудителями туберкулеза (необходимо исследовать минимум три мазка).
Также проводится рентгенологическое обследование грудной клетки.
Слайд 16
Методы выделения Mycobacterium tuberculosis:
Бактериологический метод.
Материал: мокрота,
моча, фекалии, отделяемое костных секвестров, плевральная жидкость, промывные воды
бронхов, спинномозговая жидкость, мазок из зева, конъюнктивы c посевом на среды Левенштайна – Енсена, Школьниковой и др.Возможность выявления Mycobacterium tuberculosis при содержании в 1 мл 100 клеток (у больного с открытой формой в 1 мл - 1 млрд. Микробов.)
Окончательный результат –
через 3 месяца.
Слайд 17
Методы выделения Mycobacterium tuberculosis:
Бактериоскопический метод – прямая
бактериоскопия мазков из патологического материала с окраской по Цилю
- Нильсену.Биологический метод- заражение лабораторных животных химически обработанной мокротой.
Слайд 19
Бронхоскопия с получением бронхосмывов и бактериологического, цитологического исследований.
Вираж туберкулиновой чувствительности. Под виражом понимают изменение чувствительности к
туберкулину, которое свидетельствует о свежем, недавнем инфицировании организма и проявляется переходом ранее отрицательных проб в положительные или усиление чувствительности к туберкулину, если инфицирование происходит на фоне поствакцинной аллергии.Дети с виражом подлежат тщательному клинико- рентгенологическому обследованию вираж может свидетельствовать о раннем периоде первичной туберкулезной инфекции без симптомов интоксикации и клинико-инструментальных симптомов локального туберкулеза.
Слайд 20
Диагностика (туберкулодиагностика) -
метод изучения инфицированности микобактериями туберкулеза,
а также реактивности инфицированных или вакцинированных людей, основанный на
применении туберкулиновых проб. Первый туберкулин получен в 1890 году Кохом. Представлял собой водно-глицериновую вытяжку туберкулезный культур, полученную из 6-8 недельной культуры микобактерий.
Слайд 21
Идею использовать туберкулин для выявления инфицированных предложил Пирке.
Он предполагал, что введение антигена (туберкулезной палочки) может сопровождаться
реакцией организма.Проба Пирке - это накожное введение туберкулина, путем насечек.
Более информативно оказалась проба Манту - внутрикожное введение 0.1 мл (2 ТЕ) туберкулина.
Проба Коха - подкожное введение (высок риск инфицированности, переход в активный процесс).
Слайд 23
Проба Манту ставится с целью:
выявление инфицированности ребенка
ранняя диагностика туберкулеза
подбор детей на ревакцинацию
для дифференциальной
диагностики
Слайд 25
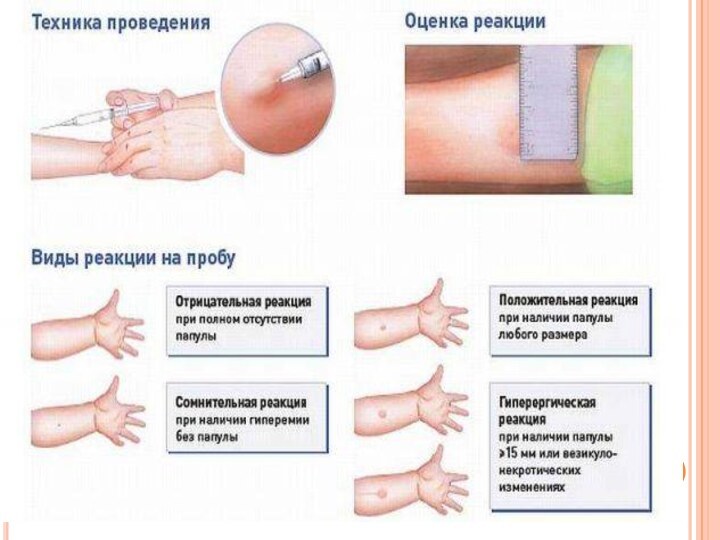
Проба Манту более безопасна, ставится на границе верхней
и средней трети предплечья. При этом разыгрывается иммунноаллергическая реакция
по типу гиперчувствительности замедленного типа, результат которой читается через 72 часа. Врач должен обращать внимание на диаметр папулы (не ареолы).Реакция считается положительной, если диаметр папулы не менее 5 мм (нормоэргическая реакция). Если диаметр более 17 мм, то реакция гиперергическая. это означает, что либо ребенок находится в очаге инфекции (в постоянном контакте с больным открытой формой), либо он высоко инфицирован.
Иногда в области папулы можно видеть элементы некроза везикулы, лимфангаит (воспалительные изменения лимфатических сосудов). В этом случае реакция оценивается как гиперергическая, несмотря на диаметр папулы. 3% популяции даже при наличии инфицированности, дают отрицательную пробу Манту.
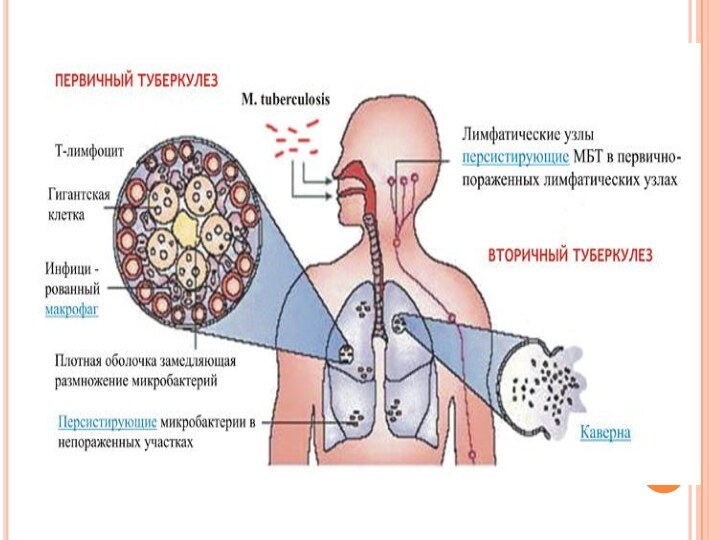
Слайд 27 Течение туберкулеза у человека принято разделять на два
периода:
первичный и вторичный.
Первичный туберкулез развертывается в организме,
впервые встретившемся с туберкулезным возбудителем,Вторичный туберкулез возникает у лиц, перенесших первичную инфекцию и обладающих определенным противотуберкулезным иммунитетом.
Слайд 31
В дошкольном и особенно школьном возрасте первичный -туберкулез
протекает благоприятно, генерализация процесса и тяжелые формы наблюдаются редко,
и на первый план, особенно в настоящее время, выступают так называемые мало выраженные 'формы туберкулеза. Неблагоприятная тенденция у детей раннего возраста связана -с незрелостью защитных механизмов, формирующих противотуберкулезный иммунитет.
Слайд 34
Первичное инфицирование туберкулезом вызывает иммунобиологическую перестройку, организм становится
чувствительным к: туберкулину, т. е. появляется туберкулиновая аллергия. Ранний
период первичной туберкулезной инфекции занимает-6—12 мес от момента заражения туберкулезом, в это время наиболее высок риск развития заболевания.Различают бессимптомный предаллергический период — время от проникновения; микобактерии туберкулеза в организм ребенка до появления положительной туберкулиновой реакции ( 6—8 нед.),
а также «вираж» туберкулиновых реакций — переход отрицательной реакции в положительную. Если ребенок заболевает туберкулезом, то это происходит в периоде, близком к «виражу» (3—12 мес), если не заболевает, то ранний период туберкулезной инфекции протекает без интоксикации.
Слайд 35
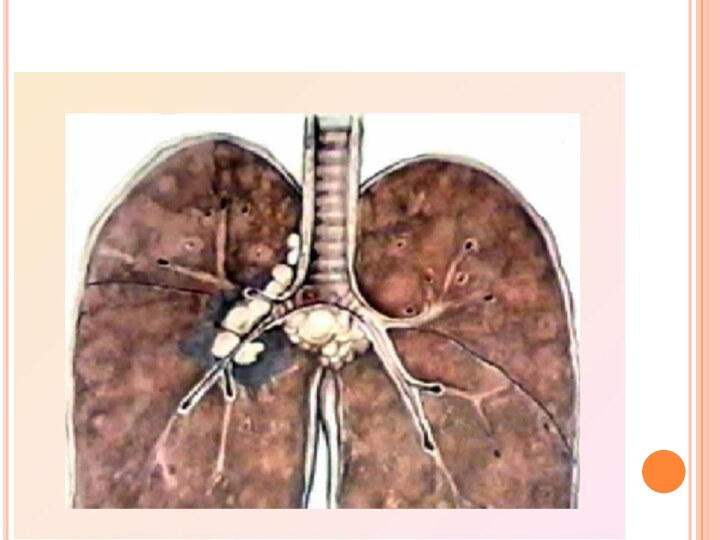
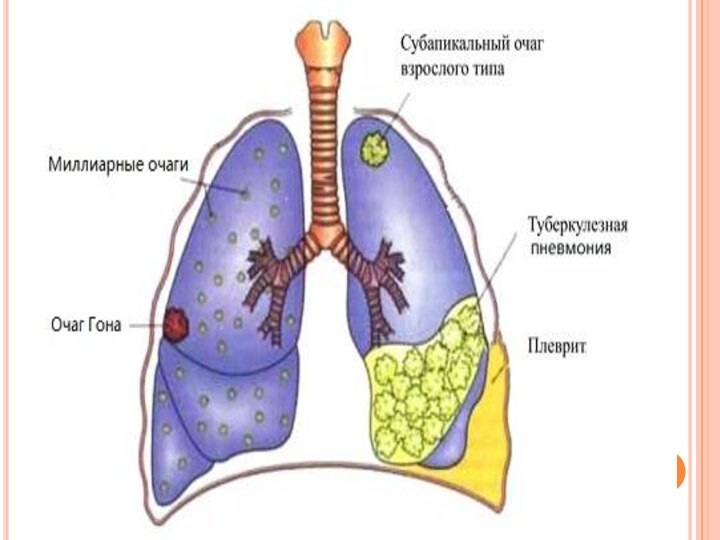
КЛИНИЧЕСКИЕ ФОРМЫ ВНУТРИГРУДНОГО ТУБЕРКУЛЕЗА
Первичный комплекс в легких
представляет собой очаг специфического воспаления на месте внедрения микобактерии
туберкулеза, лимфангит и поражение регионарных лимфатических узлов.В ряде случаев-первичный легочный очаг в ранние сроки заболевания не выявляется ввиду его малых размеров или потому, что он расположен в: зоне сегментарного или долевого бронхолегочного поражения. В этих случаях диагностируется бронхоаденит или бронхоаденит, осложненный бронхолегочным поражением.
Слайд 37
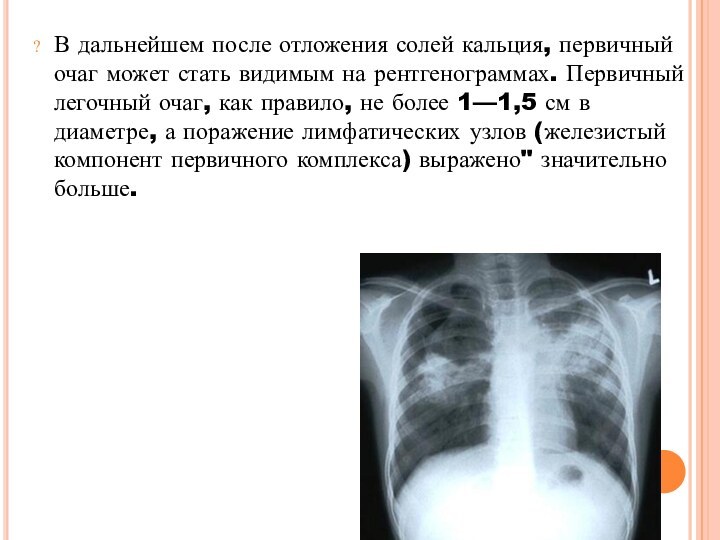
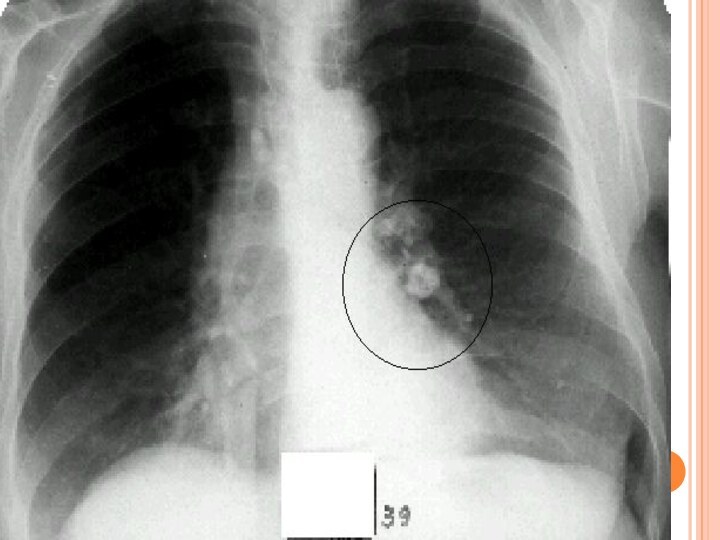
В дальнейшем после отложения солей кальция, первичный очаг
может стать видимым на рентгенограммах. Первичный легочный очаг, как
правило, не более 1—1,5 см в диаметре, а поражение лимфатических узлов (железистый компонент первичного комплекса) выражено" значительно больше.
Слайд 38
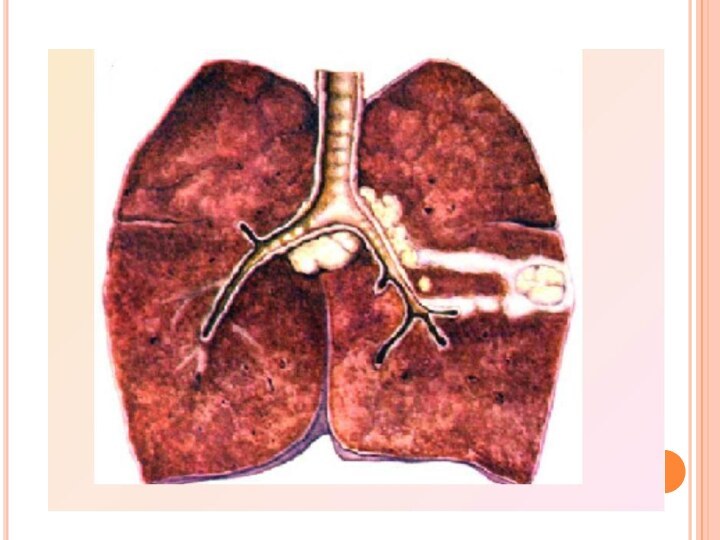
В других случаях в очаге происходит отложение извести
с образованием так называемого очага Гона.
Сроки кальцинации в
элементах первичного комплекса могут колебаться в широких пределах: от нескольких месяцев до 5 лет и более.В редких случаях у детей грудного и раннего возраста наблюдаются рост первичного очага, его казеозный распад и образование первичной каверны («первичная фтиза»).
Слайд 41
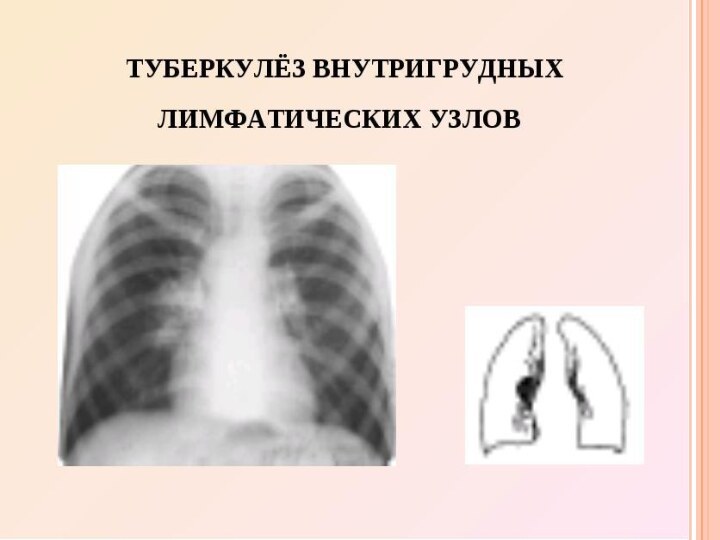
Туберкулез внутригрудных лимфатических узлов
Поражение лимфатических узлов корня легкого
и средостения является наиболее частой и по существу основной
формой внутригрудного туберкулеза у детей. В основе большинства осложнений первичного туберкулеза лежит распространение процесса из пораженных лимфатических узлов.У детей грудного и раннего возраста чаще, чем в другом возрасте, в процесс вовлекаются несколько групп лимфатических узлов с их казеозным поражением. С возрастом увеличивается число маловыраженных и стертых форм.
Слайд 43
Изменения крови заключаются в нейтрофильном лейкоцитоз и повышенной
СОЭ.
Течение туберкулезного бронхоаденита отличается длительностью и склонностью к
прогрессированию. Повторные вспышки обусловлены вовлечением новых групп лимфатических узлов. Процесс распространяется в отдаленные от первичного очага лимфатические узлы.
Слайд 44
Туберкулез бронхов.
Основную роль в поражении трахеи и
бронхов при первичном туберкулезе у детей играет бронхоаденит. Наиболее
часто у детей раннего возраста встречается язвенная форма туберкулеза бронха (лимфобронхиальные свищи). Бронхоскопически при этом выявляются свищи с выделением казеозных масс или с разрастанием грануляций, а также язвы. Наиболее частым клиническим симптомом туберкулеза бронхов является кашель, который бывает приступообразным, битональным, коклюшеподобным.
Слайд 46
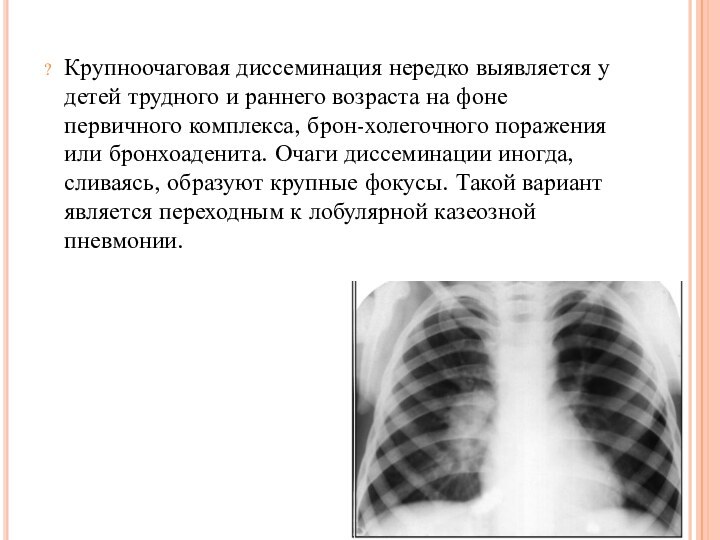
Крупноочаговая диссеминация нередко выявляется у детей трудного и
раннего возраста на фоне первичного комплекса, брон-холегочного поражения или
бронхоаденита. Очаги диссеминации иногда, сливаясь, образуют крупные фокусы. Такой вариант является переходным к лобулярной казеозной пневмонии.
Слайд 48
Диагностика
в начале заболевания нередко бывает затруднительной.
Туберкулиновые
пробы в тяжелых случаях милиарного туберкулеза могут быть слабо
выраженными.Диссеминация в легких выявляется лишь с помощью рентгенографии.
Диагностике помогают исследование глазного дна, обнаружение туберкулидов на коже, наличие контакта с больными туберкулезом в анамнезе.
Слайд 50
Диагностика вторичного туберкулеза
Группы повышенного риска:
дети и
подростки, перенесшие первичный туберкулез и особенно имеющие остаточные изменения
в виде кальцинатов в легких и бронхиальных лимфатических узлах, посттуберкулезного пневмосклероза, плевральных спаек и др.;дети из бациллярного контакта;
дети и подростки с гиперергическими туберкулиновыми пробами;
инфицированные туберкулезом дети и подростки,
перенесшие тяжелые инфекционные болезни, а также леченные кортикостероидными препаратами по поводу нетуберкулезных заболеваний.
Слайд 51
Туберкулезный менингит
Туберкулезный менингит – это преимущественно вторичное
туберкулезное поражение (воспаление) мозговых оболочек (мягкой, паутинной и реже
твердой), возникающее у больных с различными формами туберкулеза других органов.Туберкулезное воспаление мозговых оболочек возникает при непосредственном проникновении микобактерии в нервную систему вследствие нарушения сосудистого барьера.
Слайд 52
Симптомы туберкулезного менингита
Чаще заболевание начинается постепенно, но встречаются
и остро прогрессирующие случаи (чаще у детей).
Заболевание начинается с
недомогания, головной боли, периодического повышения температуры (не выше 38С), ухудшения настроения. В течении первой недели появляется вялость, аппетит снижен, постоянная головная боль, повышенная температура.
Слайд 53
Симптомы туберкулезного
менингита
Затем головная боль становится интенсивней, появляется
рвота, отмечается повышенная возбудимость, беспокойство, похудание, запоры. Появляются парезы
лицевого, глазодвигательного и отводящего нервов.Характерны: брадикардия (замедленный пульс - менее 60 ударов в минуту), аритмия (нарушения ритма сердца), светобоязнь.
Появляются изменения в глазах: неврит (воспаление) зрительных нервов, туберкулезные бугорки, которые видит фтизиатр).
Слайд 54
Симптомы туберкулезного менингита
Через 2 недели, если лечение не
начато, температура повышается до 40, головная боль сохраняется, появляется
вынужденная поза, затемнение сознания. Имеют место: параличи, парезы (нарушение двигательной активности конечностей, лица), судороги, сухость кожи, тахикардия (учащение пульса - более 80 в минуту), кахексия (похудание).Через 3-5 недель без лечения наступает смерть в результате паралича дыхательного и сосудодвигательных центров.
Слайд 55
Анализы при подозрении на туберкулезный менингит
В общем анализе
крови отмечается повышение скорости оседания эритроцитов, лейкоцитоз, лимфопения, сдвиг
лейкоцитарной формулы влево.Основным методом диагностики туберкулезного менингита является исследование цереброспинальной жидкости после проведения спинномозговой пункции.
Слайд 56
Диагностические признаки туберкулезного менингита при анализе спинно-мозговой жидкости
Давление
в спинно-мозговом канале обычно повышено (жидкость вытекает частыми каплями
или струей).Внешний вид СМЖ: вначале прозрачная, позднее (через 24 ч) может формироваться пленка или сеточка фибрина. При наличии блокады спинного мозга имеет желтоватый цвет.
Клеточный состав: 200-800 мм3 (норма 3-5).
Содержание белка повышено (0,8-1,5-2,0 г/л), норма 0,15-0, 45 г/л.
Положительны реакции Панди и Нонне-Аппельта.
Слайд 57
Диагностические признаки туберкулезного менингита при анализе спинно-мозговой жидкости
Сахар:
содержание его понижено на 90%, но может быть нормальным
в ранней стадии болезни или при СПИДе.Этот показатель важен для дифференциальной диагностики с вирусным менингитом, при котором содержание сахара в спинальной жидкости нормальное.
Слайд 58
Диагностические признаки туберкулезного менингита при анализе спинно-мозговой жидкости
Бактериологическое
исследование СМЖ: МБТ обнаруживаются только у 10%, если объем
спинальной жидкости достаточен (10-12 мл).Флотация с помощью центрифугирования в течение 30 мин на больших оборотах может выявить МБТ в 90% случаев.
Так же проводят ПЦР - до 26% случаев выявляются микобактерии туберкулеза.
Методом ИФА удается обнаружить антитела к микобактериям туберкулеза.
Слайд 60
ЛЕЧЕНИЕ
Дети, больные активным туберкулезом, должны лечиться в
специализированном стационаре, санатории, а затем в санаторных детских учреждениях
вплоть до полного выздоровления.Все специальные методы лечения проводятся при обеспечении гигиено- диетического режима (лечение воздухом и солнцем, рациональное питание, водные процедуры с развитием гигиенических навыков, оптимальный режим и воспитательно-педагогическая работа).
Слайд 61
Антибактериальная терапия.
Основными принципами антибактериальной терапии являются раннее
ее начало, длительность и непрерывность, применение комбинации туберкулостатических препаратов.
ранняя
туберкулезная интоксикация - 2 противотуберкулезных препарата в течение 6-8 мес. (тубазид +фтивазид или тубазид+этамбутол). Хроническая туберкулезная интоксикация - 2 препарата в течение 8-12 месяцев. Первичный туберкулезный комплекс - 3 препарата первые 3 месяца, далее 2 препарата последующие 7-10 мес.