Слайд 2
Анатомия желчевыводящей системы
Слайд 3
Анатомия желчевыводящей системы
Слайд 4
Анатомия желчевыводящей системы
1.сфинктер Одди
2. фатеров сосочек
3. желчный проток
4.
панкреатический проток
5. поджелудочная железа
6. слизистая оболочка 12-перстной кишки
7. мышечная
оболочка 12-перстной кишки
8. просвет 12-перстной кишки
Слайд 5
Анатомия желчевыводящей системы
Слайд 6
Хронический панкреатит
Хронический панкреатит – хроническое воспалительно-дистрофическое
заболевание ПЖ, вызывающее при прогрессировании патологического процесса нарушение проходимости
ее протоков, склероз паренхимы и значительное нарушение экзо- и эндогенной функции
Слайд 7
Хронический панкреатит
Различают первичный и вторичный хронический
панкреатит.
При первичном панкреатите воспалительный процесс изначально
локализуется в ПЖ.
Вторичный (сопутствующий) панкреатит развивается на фоне каких-либо других заболеваний, чаще всего органов пищеварения (язвенная болезнь желудка, 12-перстной кишки, воспалительные заболевания ЖВП и др.) (А.Л. Гребенев, 1996)
Слайд 8
Хронический панкреатит (причины развития)
1. Злоупотребление алкоголем (40-95% всех
форм заболевания)
2. Заболевания ЖВП и печени (63%)
3. Заболевания 12-перстной
кишки и большого дуоденального соска.
4. Алиментарный фактор
5. Генетически обусловленные нарушения белкового обмена
Слайд 9
Хронический панкреатит (причины развития)
6. Влияние лекарственных препаратов
7. Вирусная
инфекция
8. Нарушение кровообращения в ПЖ
9. Гиперлипопротеинемия
10. Гиперпаратиреоз
11. Генетическая
предрасположенность
12. Перенесенный острый панкреатит
13. Идиопатический хронический панкреатит
Слайд 10
Патогенез хронического панкреатита
Под влиянием различных этиологических
факторов развиваются дистрофические, а затем атрофические изменения слизистой оболочки
12-перстной кишки, снижается ее регенераторная способность. Дистрофия и атрофия слизистой ведут к нарушению продукции секретина и холецистокинина-панкреозимина. Секретин регулирует объем панкреатического сока, количество в нем бикарбонатов, уменьшает дуоденальную моторику, моторику желудка, кишечника, снижает давление в 12-перстной кишке и панкреатическом протоке, снимает спазм сфинктера Одди
Слайд 11
Патогенез хронического панкреатита
Дефицит секретина приводит
к:
- повышению давление в 12-перстной кишке;
- спазму сфинктера Одди;
- увеличению давление в панкреатическом протоке;
- снижению объема панкреатического сока (в основном, за счет жидкой его части);
- снижению секреции бикарбонатов;
- сгущению панкреатического сока и повышению концентрации в нем белка
Слайд 12
Патогенез хронического панкреатита
- увеличению вязкости панкреатического
сока, снижению скорости его оттока, что усугубляется спазмом сфинктера
Одди, повышением давления в панкреатическом протоке. Замедление оттока содержимого в сочетании с повышением его вязкости и содержания белка приводит к его преципитации, образуются белковые пробки, которые закупоривают различные отделы панкреатических протоков
Слайд 13
Патогенез хронического панкреатита
По патогенезу различаются формы
хронического панкреатита:
- триптическая форма
- нетриптическая
форма
Слайд 14
Патогенез хронического панкреатита
В патогенезе хронического панкреатита
также имеет значение активация калликреин-кининовой, свертывающей и фибринолитической систем.
Это обусловливает развитие тромбозов, кровоизлияний, некрозов, нарушений микроциркуляции в ПЖ
Слайд 15
Патогенез хронического панкреатита
В последние годы обсуждается
роль аллергических и иммунологических механизмов, придается значение развитию реакции
замедленного типа, уменьшению количества Т-лимфоцитов, повышению функции Т-лимфоцитов-хелперов, появлению антител к ПЖ (44,5% случаев). Иммунологические процессы могут обусловить внутрипанкреатическую активность трипсина. Хронический панкреатит с иммунологическими нарушениями встречается чаще у женщин и протекает более тяжело по сравнению с формой без выраженных иммунологических нарушений.
Слайд 17
Морфологическая классификация
Интерстициальный (подострый) хронический панкреатит, по выраженности клинических
симптомов приближается к острому. Основные симптомы: интенсивная боль, тошнота,
рвота. У 80-90% больных в первые дни болезни повышается активность амилазы в сыворотке крови и в моче. Частота осложнений 30-40%.
Слайд 18
Морфологическая классификация
2. Паренхиматозный (рецидивирующий) хронический панкреатит
(в 50% случаев в стационаре), клинические проявления менее выражены.
Амилазная активность отмечается у 75-80% больных. Частота осложнений 10-12%
Слайд 19
Морфологическая классификация
3. Фиброзно-склеротический
(индуративный) хронический панкреатит (в 15% случаев стационарных больных), выражены
болевой и диспепсический синдромы, при этом небольшое и непостоянное повышение амилазы не соответствует выраженности этих синдромов. Частота осложнений 50%
Слайд 20
Морфологическая классификация
4. Кистозный хронический панкреатит (в 6-10% случаев
стационарных больных), выражен болевой синдром, имеют место явления общей
интоксикации и самая выраженная из всех клинических вариантов гиперамилаземия. Частота осложнений 60%
Слайд 21
Морфологическая классификация
5. Гиперпластический хронический панкреатит (в
4-6% случаев стационарных больных) в большинстве случаев протекает с
незначительно или умеренно выраженными клиническими проявлениями, у части больных может быть выражен болевой синдром, уменьшение массы тела. Частота осложнений 70%
Слайд 22
Клинические синдромы
Клинические синдромы:
болевой синдром
диспепсический синдром
синдром экзогеннной
недостаточности
синдром эндогенной недостаточности
синдром билиарной гипертензии
Слайд 23
Клинические синдромы
Клинические формы:
1. Латентная
(безболевая) 5%
2. Хроническая рецидивирующая (болевая) 55-60%)
3. Псевдоопухолевая (желтушная) 10%
4. С постоянным болевым синдромом
5. Склерозирующая
Слайд 24
Классификация хронического панкреатита по А.Л.Гребеневу
По клиническому
течению:
- полисимптомная форма (в том числе хронический
рецидивирующий панкреатит)
- болевая форма
- псевдоопухолевая форма
- диспептическая форма
- латентная (длительно бессимптомно протекающая) форма
Слайд 25
Классификация хронического панкреатита по А.Л.Гребеневу
По течению
заболевания:
- Легкой степени тяжести (1 стадия
заболевания – начальная)
- Средне - тяжелого течения (2 стадия)
- Тяжелой степени (3 стадия–терминальная, кахектическая)
Слайд 26
Классификация хронического панкреатита по А.Л.Гребеневу
При 1
стадии признаки нарушения внешне- и внутрисекреторной функции ПЖ не
выявляются, обострения редкие (1-2 раза в год) и непродолжительные, быстро купируются.
При 2 и особенно 3 стадии имеются нарушения внешне- и/или внутрисекреторной функции ПЖ (вторичный сахарный диабет), обострения наблюдаются 3-4 раза в год, протекают с типичным длительным болевым синдромом
Слайд 27
Классификация хронического панкреатита по А.Л.Гребеневу
В 3
стадии заболевания наблюдаются упорные «панкреатические» или «панкреатогенные» поносы, прогрессирующее
истощение, полигиповитаминоз, характерны частые и длительные обострения с упорным болевым и выраженным диспептическим синдромами
Слайд 28
Классификация хронического панкреатита по А.Л.Гребеневу
По фазе болезни:
- обострение
- затухающее обострение
- ремиссия
Слайд 29
Классификация хронического панкреатита по А.Л.Гребеневу
По характеру
нарушения функции:
- с преимущественным нарушением внешнесекреторной функции
(панкреатическая диарея)
- с преимущественным нарушением внутрисекреторной функции (панкреатический диабет),
- с сочетанной внешне- и внутрисекреторной недостаточностью
Слайд 30
Этапы развития заболевания
Начальный этап болезни
продолжается в среднем 1-5 лет.
Развернутая картина болезни выявляется чаще позднее и продолжается в большинстве случаев 5-10 лет.
Основные проявления заболевания:
- наиболее частое проявление заболевания - боль
- признаки внешнесекреторной недостаточности
- элементы инкреторной недостаточности (гипергликемия, гипогликемия)
Слайд 31
Этапы развития заболевания
Стихание активного патологического процесса
или развитие осложнений, чаще возникает через 7-15 лет от
начала заболевания. У двух третей больных наблюдается стихание активности патологического процесса за счет адаптации больного к хроническому панкреатиту (алкогольная абстинеция, санация билиарной системы и соблюдение диеты), у одной трети–развитие осложнений
Слайд 32
Осложнения хронического панкреатита
Холестаз 15-20%
Инфекционные осложнения 12-15%
Хронические псевдокисты 10-20%
Кровотечения
(эрозивный эзофагит, синдром Мэллори - Вейса, гастродуоденальные язвы) 3-5%
Тромбоз
портальной и селезеночных вен 3-5%
Выпотной плеврит 3-4%
Обструкция 12-перстной кишки 2-4%
Слайд 33
Осложнения хронического панкреатита
Гипогликемические кризы 2-3%
Рак ПЖ 1,5–2%
Панкреатический
асцит 1–2%
Абдоминальный ишемический синдром 1–2%
Панкреатогенные
поносы и синдромы недостаточности пищеварения и всасывания
Похудание.
Инкреторная недостаточность проявляется сахарным диабетом или нарушенной толерантностью к глюкозе
Слайд 34
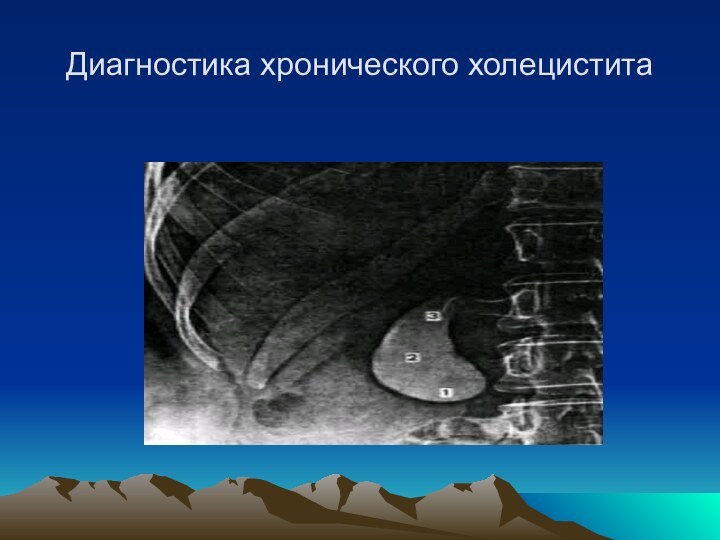
Диагностика хронического панкреатита
К основным клиническим признакам
относятся:
1) повышение активности панкреатических ферментов в
крови и моче;
2) уменьшение объема, содержания бикарбонатов и активности панкреатических ферментов в дуоденальном содержимом при проведении стимуляционных проб;
3) визуализация характерных изменений в ПЖ (при УЗИ, компьютерной томографии, ангиографии, эндоскопической ретроградной панкреатографии)
Слайд 35
Клиническая картина
Объективный осмотр:
- вынужденная
поза,
- симптом «красных капелек» на коже живота,
груди, спины,
- коричневатая окраска кожи над областью ПЖ,
- желтушность склер и кожи (процесс в головке ПЖ),
- локальное увеличение живота (псевдокиста),
- выраженный метеоризм (парез кишки вследствие острого панкреатита),
- признак Грота (атрофия подкожной жировой клетчатки в области проекции ПЖ)
Слайд 36
Клиническая картина
При пальпации при поражении головки
ПЖ выявляется болезненность в:
зоне Шоффара (в холедохопанкреатическом треугольнике),
зоне
Губергрица-Скульского (аналогичной зоне Шоффара, расположенная слева), или более локально (в точке Дежардена, Губергрица, Мейо-Робсона).
Перкусия передней стенки живота дает болезненность в левом верхнем квадрате (синдром Менделя)
Слайд 37
Диагностика хронического панкреатита
ОАК:
ускорение СОЭ, лейкоцитоз со сдвигом влево при обострении.
ОАМ: наличие билирубина, отсутствие уробилина при псевдотуморозном (желтушном) варианте; повышение а-амилазы при обострении, снижение – при склерозирующей форме с нарушением внешнесекреторной функции ПЖ,
БАК: при обострении увеличение содержания а-амилазы, липазы, трипсина, γ-глобулинов, сиаловых кислот, серомукоида, билирубина за счет конъюгированной фракции при желтушной форме; глюкозы при нарушении инкреторной функции ПЖ (склерозирующая форма); снижение уровня альбумина при длительном течении склерозирующей формы панкреатита
Слайд 38
Диагностика хронического панкреатита
- Амилазный тест (наиболее
распространенный диагностический тест), но отмечена его невысокая чувствительность, связанная
с кратковременностью гиперамилаземии и гиперамилазурии при панкреатитах. Так уровень амилазы в крови начинает повышаться через 2-12 часов от начала обострения, достигает максимума через 20-30 часов, нормализуется через 2-4 суток. В первый день заболевания или его обострения амилаза повышена у 85-90%, во второй день у 60-70%, в третий у 40-50%. Длительная гиперамилаземия наблюдается преимущественно при кистозной форме панкреатита.
Слайд 39
Диагностика хронического панкреатита
Определение липазы иммуноферментным, а также титрометрическим
методом (более чувствительным при остром панкреатите)
Определение фосфолипазы А2
Общей
амилазы
Секретин - панкреозиминовый (секретин -церулеиновый) тест
Слайд 40
Диагностика хронического панкреатита
Определение панкреатической эластазы – 1 в
сыворотке крови иммуноферментным методом. Повышается в первые 48 часов
почти у 100% больных и сохраняется в течение 8-10 дней (в сравнении уровень липазы у 85%, иммуннореактивного трипсина у 58%, панкреатической изоамилазы у 43% Степень возрастания активности эластазы не зависит от формы панкреатита и в целом не соответствует степени деструкции ткани ПЖ
Слайд 41
Диагностика хронического панкреатита
Определение С реактивного белка (иммунохимическим методом),
ИЛ-1, ИЛ-6, TNF-а.
Исследование кала. Тест с фекальной эластазой
– 1 (в норме более 200 мкг/г кала). Фермент не разрушается при прохождении по кишечному тракту и прием полиферментных лекарственных препаратов не влияет на его уровень. Снижение его уровня наблюдается у больных с хроническим панкреатитом у 75%, с острым панкреатитом – у 100%
Слайд 42
Диагностика хронического панкреатита
Исследование внешнесекреторной
функции ПЖ:
Определение ферментов (липазы, а-амилазы, трипсина), бикарбонатной щелочности
в дуоденальном содержимом до и после введения в 12-перстную кишку 30 мл 0.5% раствора соляной кислоты,
Проба Ласуса (исследование мочи на гипераминоацидурию),
Гликоамилаземическая проба,
Прозериновый тест,
Секретин - холецистокининовый тест,
Химические методы оценки креатореи и стеатореи (бентираминовый, панкреалауриновый тесты)
Слайд 43
Диагностика хронического панкреатита
Прямая количественная оценка содержания панкреатических ферментов
в кале (эластазный тест)
Радионуклидные методы (тест с меченным
триолеином и масляной кислотой)
Копроцитограмма: мазеподобная консистенция, непереваренная клетчатка, креаторея, стеаторея, амилорея при выраженной внешнесекреторной недостаточности
Йодолиполовый тест
Панкреозиминовый тест
Слайд 44
Диагностика хронического панкреатита
Исследование инкреторной функции ПЖ: тест на
толерантность к глюкозе, толерантность снижена при длительном течении заболевания,
особенно при склерозирующем варианте
Слайд 45
Диагностика панкреатита
Инструментальные исследования
Обзорная рентгенография органов
брюшной полости
Ультразвуковое исследование
Рентгенологическое исследование (дуоденография в условиях гипотонии)
Эндоскопическая ретроградная
панкреатохолангиография (ЭРХПГ)
Компьютерная и магнитнорезонансная томография
Радиоизотопное сканирование ПЖ с использованием метионина, меченого селеном-75
Слайд 46
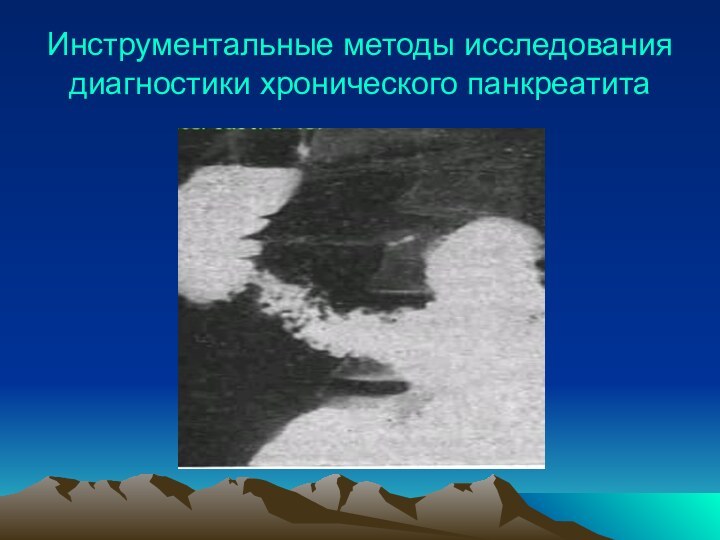
Инструментальные методы исследования диагностики хронического панкреатита
Обзорная
рентгенография органов брюшной полости – признаком хронического панкреатита является
рассеянный кальциноз ПЖ с характерной локализацией вблизи II поясничного позвонка
Слайд 47
Инструментальные методы исследования диагностики хронического панкреатита
Слайд 48
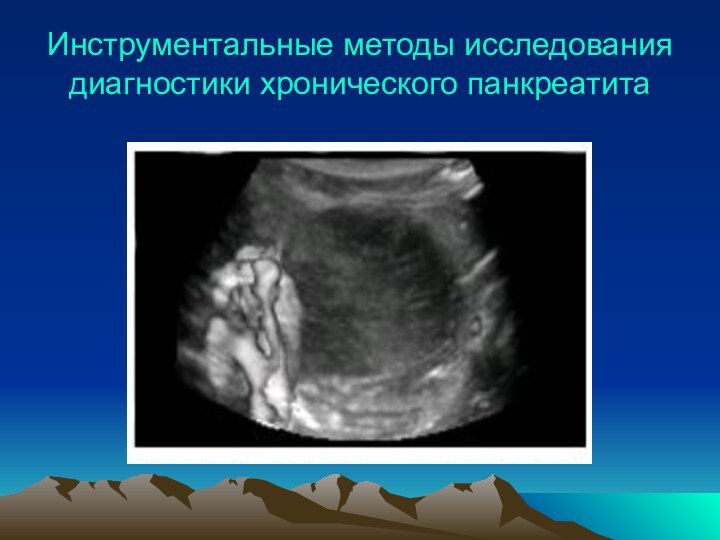
Инструментальные методы исследования диагностики хронического панкреатита
Ультразвуковое
исследование ПЖ выявляет изменение у 75% больных хроническим панкреатитом.
На УЗИ определяется:
- неоднородность структуры ПЖ с участками повышенной эхоплотности,
- кальциноз ПЖ и камни панкреатического протока,
- неравномерно расширенный вирсунгов проток
Слайд 49
Инструментальные методы исследования диагностики хронического панкреатита
-
увеличение и уплотнение головки ПЖ при псевдотуморозной форме,
- неровный контур ПЖ,
- увеличение/уменьшение размеров ПЖ,
- диффузное увеличение эхогенности,
- ограничение смещения ПЖ при дыхании, ригидность ее при пальпации, болезненность при эхоскопически контролируемой пальпации в области проекции ПЖ,
- отсутствие изменений УЗИ на ранних стадиях заболевания
Слайд 50
Инструментальные методы исследования диагностики хронического панкреатита
Слайд 51
Инструментальные методы исследования диагностики хронического панкреатита
Рентгенологическое исследование (дуоденография в условиях гипотонии) позволяет выявить:
- обызвествление ткани ПЖ,
- развернутость дуги 12-перстной кишки или ее стенозирование,
- вдавление на внутренней стенке нисходящей части 12-перстной кишки,
- признак Фростберга – деформация внутреннего контура 12-перстной кишки в виде зеркально отраженной цифры 3,
- двухконтурность задней стенки («симптом кулис»),
- зазубренность внутреннего контура 12-перстной кишки,
- увеличение ретроградного пространства, рефлюкс контраста в проток ПЖ
Слайд 52
Инструментальные методы исследования диагностики хронического панкреатита
Слайд 53
Инструментальные методы исследования диагностики хронического панкреатита
Эндоскопическая
ретроградная панкреатохолангиография (ЭРХПГ) определяет:
- неравномерное расширение
вирсунгова протока, его изломанный характер,
- деформация контура, камни в протоке, неоднородность контрастирования сегментов ПЖ, нарушение опорожнения главного протока
Слайд 54
Инструментальные методы исследования диагностики хронического панкреатита
Слайд 55
Инструментальные методы исследования диагностики хронического панкреатита
Компьютерная
и магнитнорезонансная томография ПЖ выявляют уменьшение или увеличение размеров,
изменения плотности ПЖ, кальцинаты и псевдокисты
Слайд 56
Инструментальные методы исследования диагностики хронического панкреатита
Слайд 57
Инструментальные методы исследования диагностики хронического панкреатита
Радиоизотопное
сканирование ПЖ с использованием метионина, меченого селеном-75 определяет увеличение
или уменьшение размеров ПЖ, диффузное неравномерное накопление изотопа в ее паренхиме
Слайд 58
Инструментальные методы исследования диагностики хронического панкреатита
Слайд 59
Инструментальные методы исследования диагностики хронического панкреатита
Биопсия ПЖ
Магнито-резонансовая
холангио-панкреатография
Ангиография ПЖ дает изменение размеров и конфигурации органа, участки
гиперваскуляризации, признаки затрудненного оттока крови по селезеночной вене, сдавленной увеличенной ПЖ
Слайд 60
Инструментальные методы исследования диагностики хронического панкреатита
Слайд 61
Инструментальные методы исследования диагностики хронического панкреатита
Эндоскопическое исследование 12-перстной кишки, желудка и пищевода позволяет выявить
ряд признаков, свидетельствующих о возможных изменениях в ПЖ:
экзогастральная деформация задней стенки тела желудка,
признаки воспаления слизистой и дискинезии постбульбарного отдела 12-перстной кишки
дуоденальный папиллит,
болезненность при проведении дуоденоскопа в постбульбарную часть 12-перстной кишки
Эндоскопическая ретроградная панкреатохолангиография- чувствительность 90%, специфичность 100%
Слайд 62
Кембриджская шкала диагностики хронического панкреатита, основанная на данных
РХПГ, КТ, УЗИ
Нормальная ПЖ: нормальные размеры (30 ммХ20ммХ10мм), ровные
контуры, гомогенная паренхима, главный панкреатический проток = 2 мм
Сомнительные структурные изменения ПЖ: главный панкреатический проток без патологии, менее 3 измененных боковых протоков, размеры ПЖ в пределах нормы, неоднородная паренхима
Слайд 63
Кембриджская шкала диагностики хронического панкреатита, основанная на данных
РХПГ, КТ, УЗИ
Небольшие структурные изменения ПЖ: главный панкреатический проток
без патологии, более 3 измененных боковых протоков, два или более признаков: главный панкреатический проток 2-4 мм, незначительное увеличение органа, неоднородная паренхима, нечеткие контуры
Слайд 64
Кембриджская шкала диагностики хронического панкреатита, основанная на данных
РХПГ, КТ, УЗИ
Умеренные структурные изменения ПЖ: главный панкреатический проток
и боковые ветви протока изменены, мелкие кисты (менее 10 мм), неровные контуры органа, повышение эхогенности стенки главного панкреатического протока
Слайд 65
Кембриджская шкала диагностики хронического панкреатита, основанная на данных
РХПГ, КТ, УЗИ
Значительные структурные изменения ПЖ: главный панкреатический проток
изменен, изменены 3 боковых протока, один или более следующих признаков: кисты более 10 мм в диаметре, обструкция или стриктуры главного панкреатического протока, значительная неровность или дилатация главного панкреатического протока
Слайд 66
Лечение хронического панкреатита
Терапия хронического панкреатита состоит
из 3 этапов:
1. Оказание неотложной помощи с тяжелым обострением
отечно-интерстициального панкреатита, приближающегося по симптомам к острому
2. Оказание помощи при обострении, не достигшем степени острого
3. Поддерживающая терапия после стихания явлений обострения
Слайд 67
Лечение хронического панкреатита
Принципы неотложной терапии:
1. Уменьшить до минимума функциональную активность ПЖ: голод
(в первые 3 дня, разрешается пить минеральную воду, чай с мёдом, белковые омлеты на пару, объём жидкости должен обеспечивать потребности организма 1,5-2 литра/сутки), удаление содержимого желудка с помощью постоянного отсоса через назогастральный зонд, прием антацидов и Н2-гистаминовых блокаторов 2-5 поколения, ингибиторов протоновой помпы, сандостатина
Слайд 68
Лечение хронического панкреатита
В последующем в диету
включаются протёртые вегетарианские супы, кисели, картофельное и морковное пюре,
жидкие каши на воде с ограничением животных жиров. По мере исчезновения диспептических явлений и уменьшения болей пищевой рацион расширяется – белые сухари, мясные блюда из варенного мяса, отварная нежирная рыба, обезжиренный творог с сахаром, крупяные пудинги.
По показаниям применяется парентеральное питание.
После купирования болевого синдрома или с 4-го дня от начала лечения дробное питание с ограничением животного жира
Слайд 69
Лечение хронического панкреатита
Медикаментозное лечение основано на
сочетании холино - и спазмолитических препаратов с антацидами и
Н2-блокаторами, анальгетиками и ферментными:
α-аминокапроновая кислота по 150-200 мл 5% раствора в/в, 10-15 вливаний;
Ранитидин по 150 мг в/в каждые 8 часов,
Фамотидин по 40 мг в/в каждые 12 часов;
Борьба с отёком ПЖ и парапанкреатической клетчатки (маннитол, фуросемид и др.)
Слайд 70
Лечение хронического панкреатита
Уменьшение интенсивности болей (растворы парацетамола, анальгина,
промедола в сочетании со спазмолитиками): 50% -2 мл раствора
анальгина + 2%-2 мл раствора папаверина; 5 мл баралгина; при выраженном и резистентном болевом синдроме – ненаркотические анальгетики (трамал, дипидолор), реже промедол. Морфин противопоказан
Слайд 71
Лечение хронического панкреатита
Спазмолитический эффект может оказать эуфиллин, нитроглицерин
Коррекция
водно-электролитного баланса
Предупреждение инфекционных осложнений (антибиотики-амоксициллин, цефобид)
При тяжелых болевых приступах
как эффективные препараты показали себя глицерил-тринитрат и амилнитрит, бутилскополамин-бромид
дротаверин хлорид (аналог папаверна), мебеверин (миотропный спазмолитик), пинаверин бромид (новый блокатор кальциевых каналов), Одестон (гимекромон)
Слайд 72
Лечение хронического панкреатита
Октреотид (сандостатин) – синтетический аналог соматостатина,
оказывает влияние на активность ацинарных клеток, уменьшает захват аминокислот
из плазмы крови, что приводит к снижению синтеза ферментов ПЖ, стимулирует высвобождение кальцитонина, который тормозит выход кальция из костей. Наиболее оправданно применение этого препарата при остром деструктивном панкреатите, однако он эффективен и при профилактике осложнений – кист, ферментативных серозитов, панкреатических свищей. Назначают по 100 мкг 3 раза в сутки в п/к первые 5 дней (выпускается в ампулах по 1 мл (50, 100, 500 мкг)
Слайд 73
Лечение хронического панкреатита
При упорном болевом синдроме у больных
с обструктивными формами панкреатита – эндоскопическая сфинктеротомия, дренирование и
удаление конкрементов из главного панкреатического протока
Слайд 74
Лечение хронического панкреатита
Заместительная ферментная терапия необходима,
если ежедневное выведение жира превышает 15 г и у больного постоянно уменьшается масса тела.
Применяются полиферментные препараты (креон, панцитрат по 1-2 капсулы 3 раза в сутки), постепенная отмена анальгетиков, инфузионной терапии, с продолжением приёма блокаторов секреции на протяжении 2-3 месяцев; прокинетики (мотилиум, координакс по 10 мг 3-4 раза в день)
Слайд 75
Лечение хронического панкреатита
Классификация ферментных
препаратов
I. Препараты, содержащие амилазу, липазу, протеазы:
1) Панкреатин: Креон, Мезим форте, Панцитрат, Трифермент, Фестал Н
2) Панкреолипаза
II. Препараты, содержащие панкреатин и желчегонный компонент: Панкурмен
III. Препараты, содержащие панкреатин, гемицеллюлозу и компоненты желчи: Дигестал, Инетал, Мезим, Фестал, Энзистал
IV. Препараты, содержащие панкреатин, желчные кислоты, аминокислоты, соляную кислоту: Панзинорм форте
Слайд 76
Лечение хронического панкреатита
При развитии перипанкреатита
применяются антибактериальные средства (полусинтетические пенициллины, фторхинолоны, тетрациклин и др.)
2-3 курса лечения продолжительностью 5-7 дней с чередованием препаратов. Если имеет место синдром избыточного бактериального роста в кишечнике целесообразно использовать следующие схемы лечения: интетрикс – 1 капсула 4 раз в день 1 нед, затем септрин по 2 таб 2 раз в день в течение 5-7 дней, затем энтерол по1-2 капсулы 2 раз в день до 10 дней. После проведения антибактериальной терапии больному назначают биологические препараты (лактобактерин, бификол и др.) по 10-15 доз в день в течение 3 –х недель.
Слайд 77
Лечение хронического панкреатита
Показания к хирургическому лечению:
1. Осложнения хронического панкреатита (псевдокиста, абсцесс, панкреатический стеноз
общего желчного протока, механическая желтуха)
2. Интенсивные боли, требующие повторного введения наркотиков
3. Наличие конкрементов в ЖВП и дуктальной системе ПЖ
4. Прогрессирование основного заболевания на фоне активной комплексной консервативной терапии
Слайд 78
Хронический холецистит
Хронический холецистит - это заболевание,
связанное с наличием воспалительных изменений в стенке желчного пузыря.
Хронический холецистит может возникнуть после острого, но чаще развивается самостоятельно. При хроническом холецистите воспалительно-рубцовый процесс охватывает все слои стенки желчного пузыря. Она постепенно склерозируется, утолщается, местами в ней отлагается известь. Спайки деформируют желчный пузырь и нарушают его функцию, что создает условия для поддержания воспалительного процесса и его периодических обострений
Слайд 79
Хронический холецистит
Хронический холецистит - хроническое полиэтиологическое
воспалительное заболевание желчного пузыря, сочетающееся c функциональными нарушениями (дискинезиями
желчного пузыря и сфинктерного аппарата ЖВП), изменениями физико-химических свойств и биохимической структуры желчи (дисхолией). В развитии этого заболевания основную роль играют два фактора: инфекция и застой желчи. Они действуют одновременно
Различают хронический бескаменный (некалькулезный) и хронический калькулезный холецистит.
Слайд 80
Хронический холецистит (этиология)
Хронический бескаменный холецистит вызывается
чаще условно патогенной микрофлорой: кишечной палочкой, стрептококком, стафилококком, реже
протеем, синегнойной палочкой, энтерококком. Изредка встречаются хронические бескаменные холециститы, обусловленные патогенной микрофлорой (шигеллы, брюшнотифозные палочки), вирусной и протозойной инфекцией. Микробы проникают в желчный пузырь гематогенным (через кровь), лимфогенным (через лимфу) и контактным (из кишечника) путем
Слайд 81
Хронический холецистит (этиология)
Инфекция может попасть в
желчный пузырь по общему желчному и пузырному протокам из
желудочно-кишечного тракта (восходящая инфекция). Распространение инфекции из 12-перстной кишки в желчевыводящую (билиарную) систему чаще наблюдается при пониженной кислотообразующей функции желудка, недостаточности сфинктера Одди и наличии дуоденита и дуоденостаза.
Возможно нисходящее распространение инфекции из внутрипеченочных желчных ходов
Слайд 82
Хронический холецистит (этиология)
Развитию воспалительного процесса в
желчном пузыре способствуют изменения химических свойств желчи, сенсибилизация организма
к аутоинфекции. Хронические воспалительные изменения в стенке желчного пузыря в фазе обострения могут иметь различный характер от катаральной до гнойной (флегмонозной, флегмонозно-язвенной и гангренозной) формы.
Вне выраженного обострения холецистит может быть представлен вялотекущим воспалением в стенке желчного пузыря. Исходом воспалительного процесса в желчном пузыре могут быть водянка и эмпиема его, перихолецистит с постоянным очагом инфекции
Слайд 83
Хронический холецистит
Хронический холецистит сопровождается вовлечением в
патологический процесс других органов пищеварения (ПЖ, печени, желудка, кишечника),
нервной и сердечно - сосудистой систем. Воспалительные заболевания желчного пузыря часто сопровождаются образованием в нем камней
Слайд 84
Хронический холецистит (этиология)
Воспаление желчного пузыря может
быть связано с инвазией паразитов. Поражение желчного пузыря встречается
при лямблиозе, описторхозе, аскаридозе, стронгилоидозе. Паразитарные инвазии желчного пузыря обычно сопровождаются его воспалением и приводят к многообразным осложнениям: холангиту, гепатиту, вторичному билиарному циррозу, панкреатиту, при отсутствии своевременной адекватной терапии
Слайд 85
Клиническая картина хронического холецистита
Клиническая картина хронического бескаменного холецистита характеризуется длительным прогрессирующим течением
с периодическими обострениями.
Боль при хроническом бескаменном холецистите может быть интенсивной приступообразной (печеночная колика); менее интенсивной, постоянной, ноющей, боль иррадиирует в правую руку, правую лопатку, приступообразная боль может сочетаться с постоянной. У многих при обострении имеется постоянное чувство тяжести в верхних отделах живота. Иногда боль возникает в подложечной области, вокруг пупка, в правой подвздошной области. Интенсивность боли зависит от степени развития и локализации воспалительного процесса, наличия спазма мускулатуры желчного пузыря, сопутствующих заболеваний
Слайд 86
Клиническая картина хронического холецистита
При хроническом бескаменном
холецистите, проявляющемся гипертонической дискинезией, боль обычно интенсивная, приступообразная, а
при гипотонической дискинезии - менее интенсивная, но более постоянная, тянущая. Возникновение боли и ее усиление чаще связано с нарушением диеты, после приема жирных и жареных блюд, холодных и газированных напитков, вина, пива, острых закусок, яиц, а также под влиянием нервно-психического и физического напряжения, интеркурентной инфекции
Слайд 87
Клиническая картина хронического холецистита
Нередко возникает острая схваткообразная
боль, которая обусловлена обострением воспаления в желчном пузыре.
Обострению болевого приступа обычно сопутствуют повышение температуры тела, тошнота, рвота, отрыжка, понос или чередование поносов и запоров, вздутие живота, чувство горечи во рту
Слайд 88
Клиническая картина хронического холецистита
Рвота не обязательный симптом хронического бескаменного холецистита и наряду
с другими диспепсическими расстройствами (тошнота, отрыжка горечью или постоянный горький вкус во рту) может быть связана не только с основным заболеванием, но и с сопутствующей патологией - гастритом, панкреатитом, перидуоденитом, гепатитом. Часто в рвотных массах обнаруживают примесь желчи, при этом они окрашиваются в зеленый или желто-зеленый цвет. Вне обострения рвота возникает при нарушении диеты, после употребления жирной пищи, копченостей, острых приправ, алкоголя.
Наблюдаются раздражительность, нервозность, слабость, нарушение сна
Слайд 89
Клиническая картина хронического холецистита
Иногда при
повышении температуры возникает озноб, который, однако, чаще служит признаком
холангита или острого холецистита.
Желтуха не характерна для хронического бескаменного холецистита. Чаще она встречается при калькулезном холецистите, что связано с обтурацией общего желчного протока камнем. Однако преходящая желтушная окраска склер и кожных покровов, слизистых оболочек может наблюдаться и при хроническом бескаменном холецистите при нарушении желчевыделения в связи с затруднением оттока желчи из-за скопления слизи, эпителия или паразитов (в частности, лямблий) в общем желчном протоке и при развившемся холангите
Слайд 90
Клиническая картина хронического холецистита
Пациенты жалуются на
металлический привкус или ощущение горечи во рту, отрыжку воздухом,
вздутие живота, тошноту, усиленное отделение газов. Недостаток желчных кислот в кишечнике приводит к нарушению всасывания жиров, холестерина, солей кальция и возникновению запоров, которые могут сменяться поносами. Аппетит у пациентов сохранен, и часто бывает повышен
Слайд 91
Клиническая картина хронического холецистита
Типичный пальпаторный
симптом хронического холецистита - болезненность в области желчного пузыря,
особенно на вдохе. Часто наблюдается также болезненность при поколачивании в правой подреберной области, особенно на высоте вдоха, при выпячивании живота. Нередко болезненность при пальпации области желчного пузыря выявляется больше в сидячем положении больного. При длительно текущем хроническом холецистите желчный пузырь может сморщиваться из-за развития соединительной ткани и в этом случае даже при гнойном холецистите его пальпировать не удается
Слайд 92
Диагностика хронического холецистита
При хроническом холецистите в
фазе обострения часто ускоряется СОЭ, обнаруживается избыточное количество лейкоцитов
со сдвигом лейкоцитарной формулы влево, большое количество эозинофилов. Для диагностики осложненных форм хронического холецистита значительный интерес представляют биохимические исследования, в частности определение в сыворотке крови билирубина, холестерина, щелочной фосфатазы, печеночных цитолитических ферментов, С-реактивного белка и др
Слайд 93
Диагностика хронического холецистита
При дуоденальном зондировании при
хроническом бескалькулезном холецистите нередко выявляются дискинетические расстройства. Часто даже
при многократном зондировании пузырную желчь (порция В) получить не удается, что может быть связано с облитерацией и сморщиванием желчного пузыря, изменением его формы, с перихолециститом
Слайд 94
Диагностика хронического холецистита
Мутная, с хлопьями пузырная
желчь (порция В) с примесью слизи и клеточных элементов
косвенно указывает на воспалительный процесс. Однако перечисленные воспалительные элементы не являются патогномоничными для холецистита, а свидетельствуют в основном о сопутствующем дуодените. Желчь является достаточно агрессивной средой и лейкоциты в ней быстро разрушаются, в хлопьях слизи они сохраняются дольше и потому их наличие в препарате свидетельствует о воспалительном процессе
Слайд 95
Диагностика хронического холецистита
Обнаружение большого
количества эозинофилов при микроскопическом исследовании желчи может косвенно указывать
на паразитарную инвазию. Посев желчи, исследование состава микрофлоры и чувствительности ее к антибиотикам помогают установить причину воспалительного процесса и правильно назначить противовоспалительное лечение. Однако это исследование можно провести лишь при уменьшении обострения болезни
Слайд 96
Диагностика хронического холецистита
Инструментальные методы исследования:
- рентгенологический метод исследования (холеграфия, которую проводят после перорального или в/в введения контрастного вещества). Желчный пузырь и протоки в этом случае хорошо контрастируются и на рентгенограссах выявляются различные симптомы поражения желчного пузыря: удлинение, извитость, неравномерность заполнения (фрагментированность) пузырного протока, его перегибы и т. д
Слайд 97
Диагностика хронического холецистита
В последние годы все
чаще стали использовать комплексную методику, в которую, кроме обычной
холецистографии, включают холецистохолангиографию, ультразвуковое и радионуклидное сканирование, компьютерную томографию, лапароскопию, а также исследование других органов и систем
Слайд 98
Диагностика хронического холецистита
Слайд 99
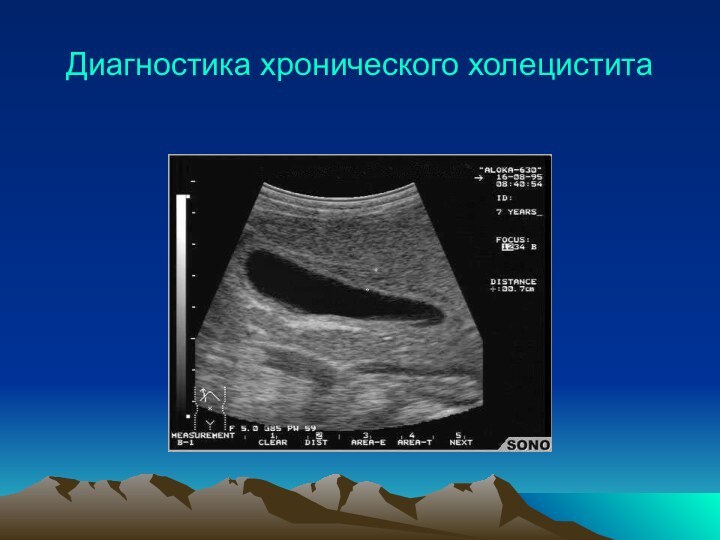
Диагностика хронического холецистита
Слайд 100
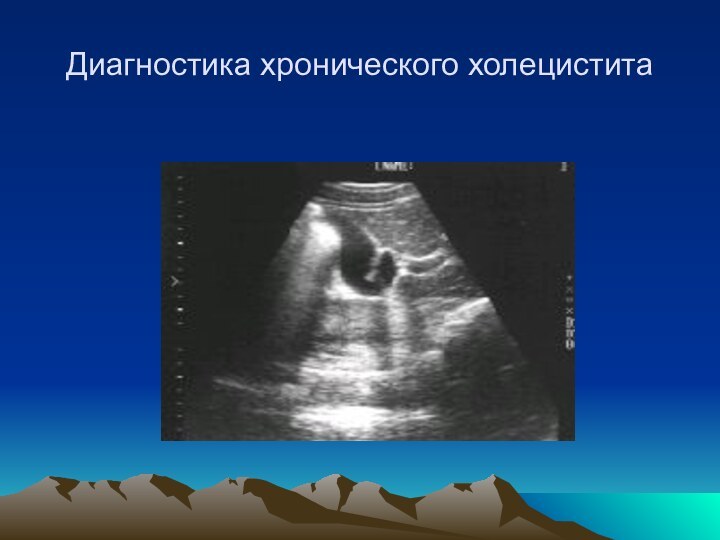
Диагностика хронического холецистита
Слайд 101
Диагностика хронического холецистита
Слайд 102
Диагностика хронического холецистита
Слайд 103
Диагностика хронического холецистита
Слайд 104
Диагностика хронического холецистита
Слайд 105
Диагностика хронического холецистита
В ряде случаев по
особым показаниям проводят лапароскопическую холецистографию. Применение этого метода позволяет
осмотреть различные отделы желчного пузыря, отметить степень его наполнения, наличие спаек и сращений, деформаций, состояние стенки желчного пузыря
Слайд 106
Лечение хронического холецистита
Больным ограничивают прием пищи,
разрешая лишь щелочное питье, так как кислое желудочное содержимое,
белки и жиры стимулируют выделение кишечных гормонов, усиливающих моторную деятельность желчного пузыря и секреторную активность ПЖ
Слайд 107
Лечение хронического холецистита
Для уменьшения болей применяют
ненаркотические анальгетики. Наркотические анальгетики (промедол, морфин, фентанил) за счет
выраженного аналгезирующего действия могут значительно уменьшить болевые ощущения и объективные признаки воспалительного процесса (мышечную защиту, перитонеальные симптомы), что может создать впечатление о стихании воспалительного процесса и таким образом "смазать" клиническую картину болезни, несмотря на продолжающиеся деструктивные изменения в желчном пузыре
Слайд 108
Лечение хронического холецистита
Наркотические анальгетики, вызывая спазм
сфинктера Одди, способствуют развитию желчной гипертензии и нарушению оттока
панкреатического сока, что крайне нежелательно при остром холецистите. Болевые ощущения могут быть уменьшены путем применения холинолитиков и спазмолитиков (атропин, платифиллин, но-шпа и др.). Местно на область правого подреберья кладут пузырь со льдом
Слайд 109
Лечение хронического холецистита
Для подавления активности микробной
флоры назначают антибиотики широкого спектра действия, за исключением препаратов
тетрациклинового ряда, обладающих гепатотоксическими свойствами.
Для дезинтоксикации назначают инфузионную терапию не менее 2–2,5 л растворов в сутки
Слайд 110
Лечение хронического холецистита
При упорном течении воспалительного
процесса сопровождающимся переходом воспаления на окружающие желчный пузырь ткани
(перихолецистит), при отключении желчного пузыря, при присоединении воспаления ПЖ возникает необходимость в хирургическом лечении
Слайд 111
Дискинезия желчевыводящих путей
Дискинезия желчных путей в современном понимании - это доброкачественное
заболевание, проявляющееся дисфункцией сфинктера Одди, при котором не происходит достаточного расслабления этого сфинктера. Как известно, сфинктер Одди - это мышца-клапан, закрывающая выход желчного протока и протока ПЖ в кишечник. Функция этого сфинктера состоит в том, чтобы открыться, когда необходимо поступление желчи и панкреатического сока в кишечник, и закрыться, когда поступление прекращается
Слайд 112
Дискинезия желчевыводящих путей
Дискинезия желчного пузыря и сфинктеров
ЖВП представляет собой неполное, чрезмерное или несвоевременное сокращение мышц
желчного пузыря и сфинктеров ЖВП, которое приводит к нарушению нормального оттока желчи. Сфинктер плохо открывается, при этом желчь и панкреатический сок не могут свободно изливаться в кишечник, происходит повышение давления в желчном протоке и протоке ПЖ. Повышенное давление вызывает боли
Слайд 113
Эпидемиология дискинезии желчевыводящих путей
Дискинезии желчных путей
относятся к часто встречающимся заболеваниям. Женщины болеют в 10
раз чаще, чем мужчины. Чаще болеют люди старшего возраста.
Причины возникновения дискинезий желчных путей до настоящего времени окончательно не выяснены
Слайд 114
Дискинезия желчевыводящих путей (этиопатогенез)
Биопсия (то есть
прижизненное микроскопическое исследование) сфинктера в 60% случаев показывает наличие
воспаления, мышечной гипертрофии (избыточного развития мышечной ткани), фиброза (избыточного развития соединительной ткани) или аденомиоза (избыточного развития железистой ткани) в зоне сосочка. В 40% гистология нормальная. Вероятно, при этом основой заболевания являются моторные нарушения
Слайд 115
Классификация дискинезии желчевыводящих путей
По происхождению выделяют
дискинезии желчного пузыря и желчевыводящих путей:
- первичную
- вторичную
Слайд 116
Классификация дискинезии желчевыводящих путей
Первичная дискинезия возникает
в связи с нарушением нервно-мышечной регуляции двигательной активности желчного
пузыря и сфинктеров желчных путей. Считается, что такой вид дискинезий возникает у пациентов астенического телосложения, имеющих невротические или психоэмоциональные нарушения
Слайд 117
Классификация дискинезии желчевыводящих путей
Таким пациентам кроме
диагноза дискинезии ЖВП, часто устанавливают диагнозы нейроциркуляторной дистонии или
вегетососудистой дисфункции. Причинами возникновения дискинезий становятся заболевания эндокринной системы, в частности, заболевания щитовидной железы
Слайд 118
Классификация дискинезии желчевыводящих путей
Вторичная дискинезия желчного
пузыря и ЖВП возникает у пациентов с заболеваниями других
органов желудочно-кишечного тракта (хронический гастрит, дуоденит, энтерит, колит). Особенно часто дискинезии возникают при заболеваниях 12-перстной кишки, когда в связи с поражением клеток слизистой оболочки 12-перстной кишки, нарушается выброс ими холецистокинина. Вторичные дискинезии возникают и у больных желчнокаменной болезнью или хроническим холециститом
Слайд 119
Клиническая картина дискинезии желчевыводящих путей
Главным клиническим симптомом дискинезии ЖВП является боль, возникающая
в области правого подреберья. Боль сопровождается чувством тяжести в области печени и иррадиирует под правую лопатку или в правую часть шеи
Слайд 120
Клиническая картина дискинезии желчевыводящих путей
Часто при
этом наблюдается тошнота или даже рвота желчью, метеоризм, диарея
или, наоборот, запоры. Область правого подреберья при ощупывании умеренно болезненна, печень может быть увеличена в размерах
Слайд 121
Клиническая картина дискинезии желчевыводящих путей
По
характеру нарушений двигательной функции ЖВП дискинезии делятся на:
гипертонически-гиперкинетическую
гипотонически-гипокинетическую
смешанную
Слайд 122
Клиническая картина дискинезии желчевыводящих путей
Гипертонически-гиперкинетическая дискинезия
встречается реже. Она характерна для людей с возбудимой нервной
системой, астенического телосложения, сочетается с неврозами. Преобладает молодой возраст пациентов. Считается, что развитию гипертонической дискинезии способствует питание с большим количеством специй, приправ, острых блюд
Слайд 123
Клиническая картина дискинезии желчевыводящих путей
Гипертонически-гиперкинетическая дискинезия
желчного пузыря проявляется болью. Болевые ощущения появляются в области
желчного пузыря, в правом подреберье. Боли отдают в правую половину грудной клетки, правую лопатку, ключицу, плечо, правую половину шеи или нижней челюсти. Интенсивность боли может быть различной. Часто боли бывают достаточно сильными. Продолжительность боли до получаса. Провоцируется болевой приступ приемом жирной или острой пищи, психо-эмоциональным напряжением
Слайд 124
Клиническая картина дискинезии желчевыводящих путей
Гипотонически-гипокинетическая дискинезия
желчного пузыря и ЖВП встречается чаще и наблюдается в
основном у лиц, которые ведут малоподвижный образ жизни.
Причиной возникновения гипотонии желчных путей могут стать хронические воспалительные заболевания слизистой оболочки желудка или 12-перстной кишки. Нарушения пищеварения способствуют ожирению, нарушениям обмена веществ. При длительном течении процесса в желчном пузыре и протоках могут образовываться камни или развиваться воспалительный процесс
Слайд 125
Клиническая картина дискинезии желчевыводящих путей
Боли при
этом виде дискинезий выражены незначительно. Обычно они тупые, ноющие,
тянущего характера, неинтенсивные, но практически непрекращающиеся (что связано с постоянным растяжением стенок желчного пузыря и желчных сосудов). Сопровождаются чувством распирания в правой подложечной области. У пациентов возникают нарушения пищеварения, так как при гипотонии желчного пузыря выделение желчи в кишечник замедлено
Слайд 126
Диагностика дискинезий желчевыводящих путей
В самом начале
обследования назначается полный биохимический анализ крови и УЗИ. Биохимический
анализ берут по возможности во время болевого приступа. Может быть повышение печеночных ферментов (не более чем двухкратное). Более высокие цифры могут быть подозрительными в плане таких заболеваний, как камни, опухоли, гепатит.
Диагностику дискинезий желчного пузыря и ЖВП осуществляют при помощи дуоденального зондирования
Слайд 127
Диагностика дискинезий желчевыводящих путей
При гипертонической форме дискинезий введение стимулятора желчеотделения (магнезии сульфат)
часто вызывает болевой приступ и фракция пузырной желчи выделяется быстро или прерывисто, фаза сокращения желчного пузыря может быть ускорена.
При гипокинетической дискинезии – количество желчи в желчном пузыре достигает 150-200 мл и более, но выделяется она значительно медленнее, чем в норме, вытекает через большой промежуток времени после стимуляции
Слайд 128
Диагностика дискинезий желчевыводящих путей
В норме введение
холецистокинина, секретина, или прием жирной пищи приводят к тому,
что сфинктер Одди расслабляется, одновременно из пузыря выбрасывается желчь. Если имеется патология сфинктера в виде дисфункции, такие пробы приводят к повышению давления в желчных путях (так как сфинктер нормально не пропускает желчь), что регистрируется в виде расширения диаметра желчного протока на УЗИ. Расширение должно быть 2 мм или более, так как изменение диаметра 1 мм находится в пределах ошибки измерения
Слайд 129
Диагностика дискинезий желчевыводящих путей
Проводятся инструментальные методы
исследования: холецистография и внутривенная холеграфия, радиохолецистография. Эти исследования выявляют
изменения наполнения и опорожнения желчного пузыря и позволяют исключить другие заболевания желчных путей и желчного пузыря
Слайд 130
Диагностика дискинезий желчевыводящих путей
Манометрия считается наиболее
достоверным диагностическим тестом в отношении дисфункции сфинктера. Однако следует
учесть, что этот метод исследования является инвазивным, то есть выполняется путем введения в область сфинктера специального датчика давления. Процедура эта достаточно трудная и для врача и для больного. Поэтому считается, что делать манометрию целесообразно только в том случае, если в дальнейшем предполагается выполнение эндоскопической сфинктеротомии
Слайд 131
Диагностика дискинезий желчевыводящих путей
Одновременно следует
проводить выявление имеющейся сопутствующей гастроэнтерологической патологии (например, язва, рефлюкс).
Если в процессе обследования подозрение на наличие камня, опухоли снято, или если нет эффекта от одновременного лечения других заболеваний, в таком случае диагноз дискинезии становится более обоснованным. В таком случае обследование продолжают, назначая тесты, специализированные для выявления дискинезии
Слайд 132
Лечение дискинезии желчевыводящих путей
Рекомендуется диета
с низким содержанием жиров для уменьшения билиопанкреатической стимуляции. Применяются
спазмолитики. Назначается физиотерапевтическое и санаторно-курортное лечение, лечебная физкультура. При гипокинетическом варианте дискинезий диета несколько расширяется. Применяются препараты, стимулирующие двигательную активность желчных путей (ксилит, сорбит, сульфат магния)
Слайд 133
Лечение дискинезии желчевыводящих путей
Рекомендуется проведение дуоденальных
зондирований с освобождением желчного пузыря от желчи или «закрытых
тюбажей», когда пациенту рекомендуется специальная методика, по которой он может самостоятельно проводить стимуляцию сокращения желчного пузыря
Слайд 134
Лечение дискинезии желчевыводящих путей
Если такое лечение
эффекта не дает, следует подумать о выполнении манометрии сфинктера
для окончательного уточнения диагноза и принятия решения о выполнении эндоскопической сфинктеротомии, которая в большинстве случаев приводит к излечению этого заболевания