Слайд 2
Об «опасности»
постельного режима
По данным российских авторов:
частота развития
пролежней у госпитализированных больных составляет до 9%;
Частота развития
пролежней у больных, находящихся на постельном режиме и получающих лечение на дому, - от 2,6 до 24%.
По данным американских специалистов:
частота возникновения пролежней у госпитализированных больных в среднем составляет от 2,7 до 29%, достигая 40-60% у пациентов, перенесших позвоночно-спинномозговую травму.
Стоимость лечения пролежневой раны варьирует от 2000 до 40000 долларов США.
Слайд 3
Об «опасности»
постельного режима
Основные проблемы и осложнения, сопровождающие
пролежни:
боль,
депрессия,
инфекции (абсцессы, септические артриты, бактериемия, сепсис).
у 26%
больных с незаживающими пролежнями развивается остеомиелит, а риск летального исхода возрастает в 4-5 раз [Staas W., 1982].
Слайд 4
ПРОЛЕЖНИ
Пролежни (decubitus, ед. ч.) – это дистрофические, язвенно-некротические
изменения кожи, подкожной клетчатки и других мягких тканей, развивающиеся
вследствие их длительного сдавления, нарушения местного кровообращения и нервной трофики.
Слайд 5
Пролежни. Причины их возникновения и профилактика
Что происходит, когда блокируется кровообращение?
Слайд 6
Пролежни. Причины возникновения
В
каких частях тела чаще всего образуются пролежни?
Там, где выступающие части костей вжимают мягкие ткани в поверхность кровати или кресла.
Так как давление веса тела концентрируется на небольшом участке поверхности кожи, обусловливая сильное сдавление кровеносных сосудов и блокируя кровоток.
Подтверждением этому может служить следующий пример.
Слайд 7
Места наиболее частого
образования пролежней
Пролежни могут образовываться везде,
где
есть костные выступы.
Место образования пролежней зависит от положения больного:
в положении на спине: затылок, лопатки, локти, крестец, пятки;
в положении сидя: лопатки, седалищные бугры, стопы ног;
в положении на животе: ребра, гребни подвздошных костей, колени, пальцы ног с тыльной стороны;
в положении на боку: область тазобедренного сустава (область большого вертела).
Слайд 8
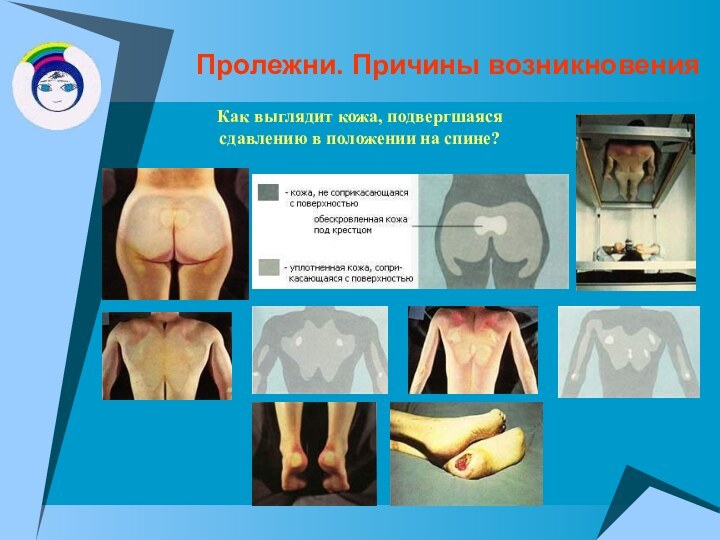
Пролежни. Причины возникновения
Как выглядит кожа, подвергшаяся сдавлению в
положении на спине?
Слайд 9
Пролежни. Причины возникновения
Как выглядит кожа, подвергшаяся сдавлению в
положении «на животе», «на боку» или в положении «сидя»?
Слайд 10
Пролежни.
Факторы патогенеза
Патомеханические факторы:
нарушение подвижности/неподвижность;
сдавление тканей и сосудов;
трение;
смещение;
мацерация
кожных покровов.
Патофизиологические факторы:
лихорадка;
сопутствующие инфекции;
анемия;
гипоксемия;
неполноценное питание и снижение массы тела;
поражение
спинного мозга и периферических нервов и др.
Слайд 11
Шкала риска оценки пролежней Ватерлоу
Слайд 12
Классификация пролежней
Экзогенные пролежни.
В возникновении экзогенных пролежней основную роль играет фактор длительного
и интенсивного сдавления мягких тканей. Фактор ослабления организма при этом виде пролежней лишь создает условия, при которых они развиваются быстрее и распространяются шире и глубже, чем у лиц без отягощающих сопутствующих заболеваний.
Наружные экзогенные пролежни возникают при сдавливании мягких тканей (особенно в тех местах, где близко расположены костные выступы: в области лодыжек, бугра пяточной кости, мыщелков и вертелов бедренной кости и т.п.) между костью и каким-либо внешним предметом (поверхность матраца, гипсовая повязка, шина и т.д.).
Внутренние экзогенные пролежни возникают в стенках раны, слизистой оболочки органа, стенке сосуда в результате длительного пребывания в их полостях жестких дренажных трубок, плотного тампона, катетера и т.д.
Слайд 13
Классификация пролежней
Эндогенные пролежни.
В
возникновении эндогенных пролежней главную роль играет фактор ослабления организма,
глубокого нарушения его основных жизненных функций и трофики тканей. Их в свою очередь делят на смешанные и нейротрофические.
Эндогенные смешанные пролежни возникают у истощенных тяжелобольных с глубокими циркуляторными нарушениями, нередко страдающих сахарным диабетом, вынужденных в течение длительного времени лежать в постели неподвижно, не имея сил самостоятельно изменить положение тела или отдельных его частей.
Эндогенные нейротрофические пролежни возникают у больных с органическими нарушениями нервной системы (разрыв и контузия спинного мозга, кровоизлияние в мозг, повреждение крупных нервных стволов, например седалищного нерва и т.д.). Основную роль в возникновении этого вида пролежней играют резкие нейротрофические расстройства.
Слайд 14
Стадии развития
пролежневого процесса
I стадия – стадия циркуляторных
расстройств.
Характеризуется побледнением соответствующего участка кожи, которое быстро сменяется венозной
гиперемией, затем синюшностью без четких границ; ткани приобретают отечный вид, на ощупь холодные.
Слайд 15
Стадии развития
пролежневого процесса
II стадия: стадия некротических изменений
и нагноения.
Характеризуется развитием некротического процесса. Помимо кожи, некрозу
могут подвергаться подкожная клетчатка, фасции, сухожилия и костная ткань.
Слайд 16
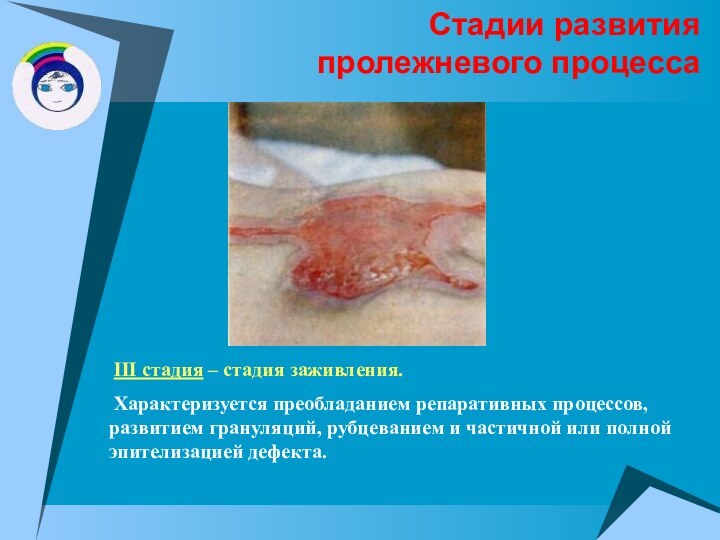
Стадии развития
пролежневого процесса
III стадия – стадия
заживления.
Характеризуется преобладанием репаративных процессов, развитием грануляций, рубцеванием и
частичной или полной эпителизацией дефекта.
Слайд 17
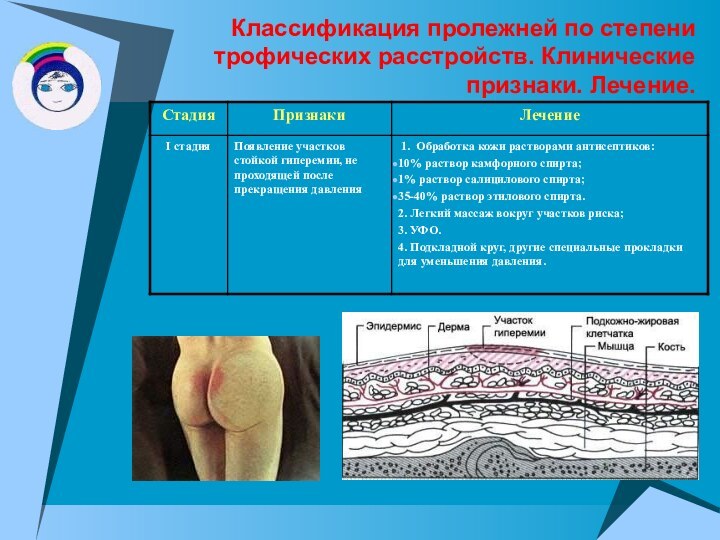
Классификация пролежней по степени трофических расстройств. Клинические признаки.
Лечение.
Слайд 18
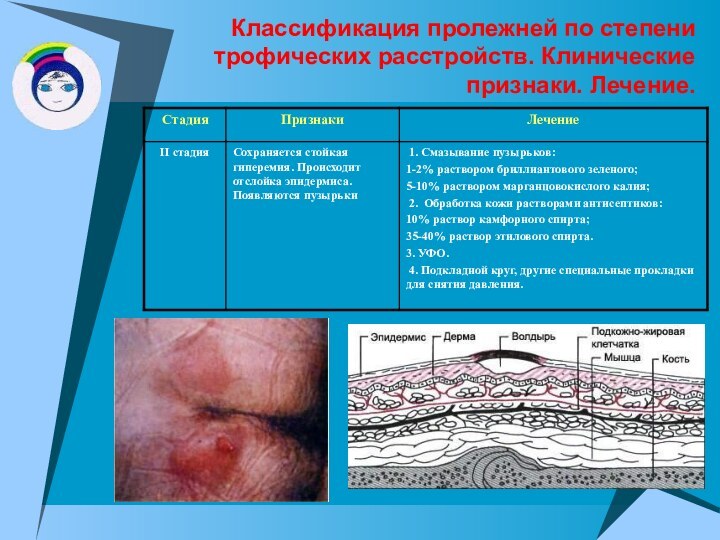
Классификация пролежней по степени трофических расстройств. Клинические признаки.
Лечение.
Слайд 19
Классификация пролежней по степени трофических расстройств. Клинические признаки.
Лечение.
Слайд 20
Классификация пролежней по степени трофических расстройств. Клинические признаки.
Лечение.
Слайд 21
Организация ухода за больными и профилактика пролежней.
Создание постельного
комфорта.
Слайд 22
Организация ухода за больными и профилактика пролежней.
Создание постельного
комфорта.
Слайд 23
Общие подходы
к профилактике пролежней.
Общие подходы к профилактике
пролежней сводятся к следующему:
своевременная диагностика риска развития пролежней;
своевременное начало
выполнение всего комплекса профилактических мероприятий;
адекватная техника выполнения простейших медицинских вмешательств по уходу;
мониторинг динамики состояния больного с повторной оценкой риска вплоть до снятия наблюдения.
Слайд 24
Общие подходы
к профилактике пролежней.
Профилактические мероприятия должны быть
направлены на:
уменьшение степени и длительности сдавления кожных покровов;
предупреждение трения
и сдвига тканей во время перемещения больного при его неправильном размещении («сползание» с подушек в положении «сидя» в кровати или кресле);
обеспечение больного полноценным питанием с достаточным содержанием белков, витаминов и калорий;
поддержание чистоты кожи и ее умеренной влажности; наблюдение за кожей над костными выступами;
обучение и мотивация больного к самостоятельному изменению положения тела;
обучение социально значимых лиц правилам наблюдения за больным и профилактики пролежней.
Слайд 25
Уменьшение степени и длительности сдавления.
Слайд 26
Обеспечение полноценного питания и питьевого режима.
Питье и
питание должны быть полноценными с учетом ограничений, если таковые
имеются. Пища должна содержать не менее 120г белка (около 20% от общего рациона). Следует отдавать предпочтение куриному бульону, рыбе, бобам, крупам и молочным продуктам для покрытия потребностей в белке.
Следует выбирать продукты, в которых содержится много микроэлементов - железа и цинка, витамина С, а также использовать кисломолочные продукты, зелень, овощи, фрукты.
Пациент в течение суток должен получать достаточное количество жидкости: не менее 1,5л, если нет противопоказаний со стороны сердечно-сосудистой системы, почек и других органов (в данном случае объем жидкости следует согласовать с врачом). Не рекомендуется употребление сладких и газированных напитков, а также сублимированных продуктов, т.е. продуктов быстрого приготовления из сухих веществ путем растворения в воде.
Слайд 27
Поддержание чистоты кожи и ее умеренной влажности.
Слайд 28
Обучение и мотивация пациента и социально значимых лиц.
Пациент
должен иметь информацию:
о факторах риска развития пролежней;
о
целях всех профилактических мероприятий;
о необходимости выполнения всей программы профилактики, в т.ч. манипуляций, выполняемых пациентом и/или его близкими;
о последствиях несоблюдения всей программы профилактики.
Пациент должен быть обучен:
технике изменения положения тела на плоскости с помощью вспомогательных средств (поручней кровати, подлокотников кресла, устройств для приподнимания больного);
технике дыхательных упражнений.
Слайд 29
Обучение и мотивация пациента и социально значимых лиц
Социально
значимые для пациента лица должны быть обеспечены следующей дополнительной
информацией:
типичные места образования пролежней;
основные правила биомеханики при перемещении пациента;
особенности размещения пациента в различных положениях;
диетический и питьевой режим;
правила выполнения основных гигиенических процедур;
наблюдение за состоянием кожных покровов и правила поддержания умеренной влажности кожи;
основы мотивации пациента с самостоятельному перемещению в постели/кресле;
мотивация пациента к выполнению дыхательных упражнений.
Обучение пациента и/или социально значимых лиц, осуществляющих уход, рекомендуется сопровождать демонстрацией и комментариями рисунков, плакатов или методических пособий.
Слайд 30
Наблюдение
за больным.
Мониторинг ухода.