- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Врожденные пороки сердца и крупных сосудов
Содержание
- 2. Определение понятий Врожденные пороки сердца – аномалии развития
- 3. Частота Частота ВПС у новорожденных в Европе составляет
- 4. Этиология В большинстве случаев установить ее не удается. Пороки
- 5. Факторы, приводящие к развитию врожденных пороков сердца: Физические: рентгеновские лучи; ионизирующая радиация; вибрация; шум.
- 6. Факторы, приводящие к развитию врожденных пороков сердца: Химические:алкоголь;наркотики;лекарства;вредности лакокрасочной промышленности;вредности химических предприятий.
- 7. Факторы, приводящие к развитию врожденных пороков сердца: Биологические
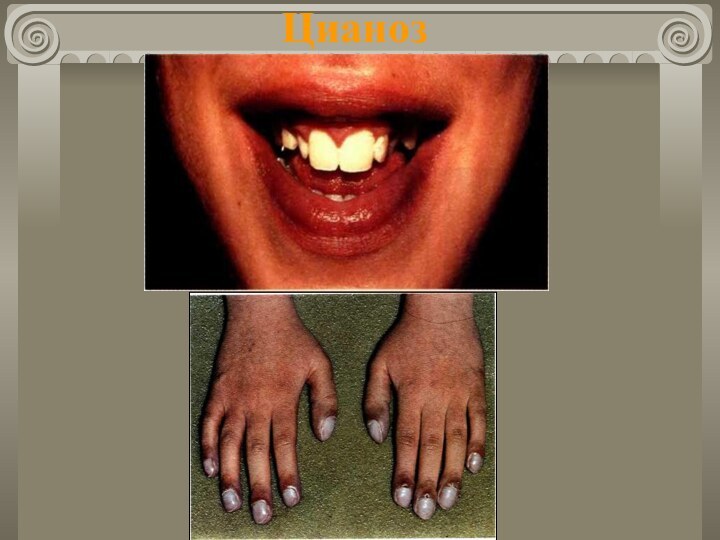
- 8. Общие принципы диагностики ВПС Шум над областью сердца. Цианоз (постоянный, периодический, приступообразный).
- 9. Цианоз
- 10. Одышечно-цианотический приступ
- 11. Общие принципы диагностики ВПС Кардиомегалия. Одышка.Сердечная недостаточность.
- 12. Классификация (патофизиологическая, Моргана-Мардера)ВПС с обогащением малого
- 13. Классификация (патофизиологическая, Моргана-Мардера)2. ВПС с
- 14. Классификация (патофизиологическая, Моргана-Мардера)3. ВПС с обогащением
- 15. Классификация (патофизиологическая, Моргана-Мардера)4. ВПС без нарушений гемодинамики:Декстрапозиция сердца;Аномалии положения аорты;Болезнь Толочинова-Роже.
- 16. Фазы течения ВПСПервичная адаптация (организм приспосабливается к
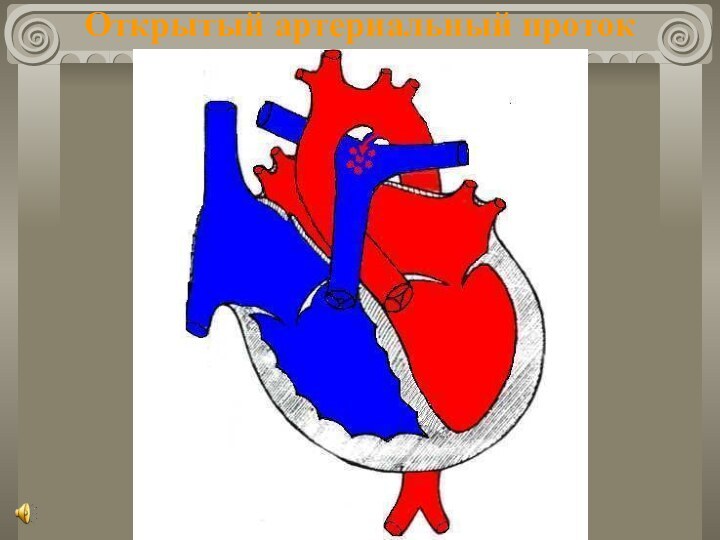
- 17. Открытый артериальный протокЧастота составляет 10 ÷ 20%
- 18. Открытый артериальный проток
- 19. Открытый артериальный проток КлиникаЧаще встречается у девочек
- 20. Открытый артериальный проток КлиникаГраницы сердца расширены влево
- 21. Открытый артериальный проток КлиникаІІ тон на легочной
- 22. Открытый артериальный проток КлиникаСпецифических УЗ признаков нет.Катетеризация
- 23. Открытый артериальный проток ЛечениеКонсервативное – индометацин (ингибитор
- 24. Дефект межжелудочковой перегородкиЧастый порок – 20-30% случаев
- 25. Дефект межжелудочковой перегородки а) ДМЖП в мышечной части б) ДМЖП перимембранозный
- 26. Дефект межжелудочковой перегородки КлиникаПри дефектах в мембранозной
- 27. «Сердечный горб»
- 28. Дефект межжелудочковой перегородки КлиникаПри дефектах в мембранозной
- 29. Дефект межжелудочковой перегородки КлиникаПри дефектах в мембранозной
- 30. Дефект межжелудочковой перегородки КлиникаПри дефектах в мембранозной
- 31. Дефект межжелудочковой перегородки Варианты теченияСпонтанное закрытие дефекта
- 32. Дефект межжелудочковой перегородки Лечение Средняя продолжительность жизни без
- 33. Дефект межжелудочковой перегородки Лечение До операции:Диуретики;Сердечные гликозиды;Витамины;Лечение сопутствующих заболеваний.
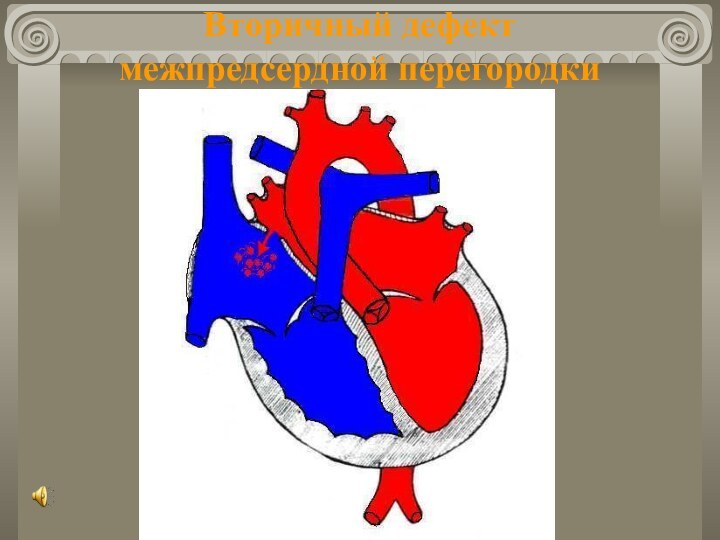
- 34. Дефект межпредсердной перегородки Частота 5 ÷ 15%
- 35. Вторичный дефект межпредсердной перегородки
- 36. Дефект межпредсердной перегородки Клиника Соотношение мальчиков и
- 37. Дефект межпредсердной перегородки Клиника Шум:Систолический, негрубый ІІ-ІІІ
- 38. Дефект межпредсердной перегородки Клиника R-логически:Увеличение поперечника за
- 39. Дефект межпредсердной перегородки Клиника УЗИ:Уточняет диагноз.Катетеризация сердца:↑
- 40. Дефект межпредсердной перегородки Течение Возможно спонтанное закрытие дефекта
- 41. Дефект межпредсердной перегородки Лечение Показания к операции: Сброс
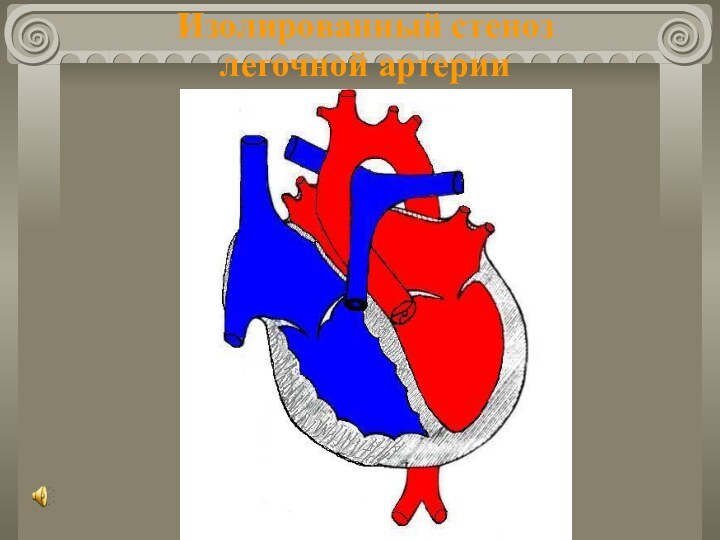
- 42. ВПС с обеднением малого круга кровообращения ИСЛА Частота
- 43. Изолированный стеноз легочной артерии
- 44. ВПС с обеднением малого круга кровообращения ИСЛА Клиника:R-логически:Увеличение
- 45. ВПС с обеднением малого круга кровообращения ИСЛА Лечение: Без
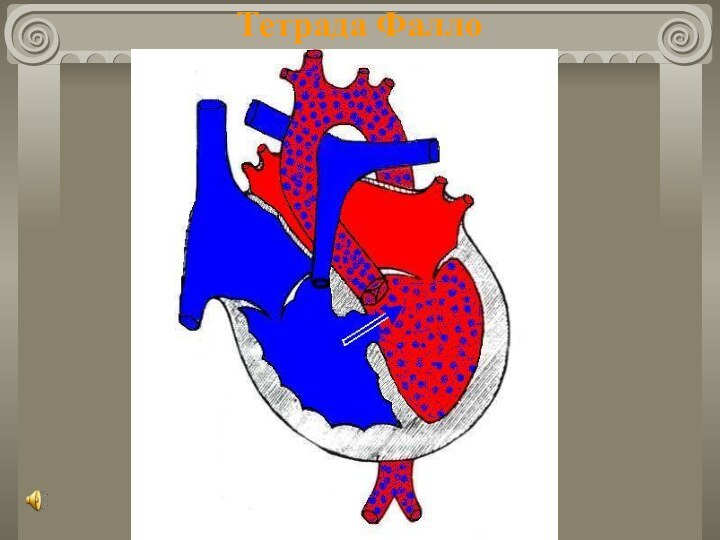
- 46. Болезнь Фалло Частота: около 10% всех ВПС; около
- 47. Тетрада Фалло
- 48. Болезнь Фалло Клиника:цианоз;одышка;отставание в физическом развитии;снижение толерантности к физической нагрузке;деформации пальцев и ногтей («барабанные палочки», «часовые стекла»).
- 49. Одышечно-цианотический приступ
- 50. «Часовые стекла»
- 51. Болезнь Фалло Клиника Одышечно-цианотические приступы:возникают чаще в возрасте
- 52. Болезнь Фалло Клиника границы сердца нормальны или незначительно
- 53. Болезнь Фалло Клиника ЭКГ:смещение электрической оси вправо;гипертрофия правых
- 54. Болезнь Фалло Лечение Без хирургической коррекции средняя продолжительность
- 55. ВПС с обеднением большого круга кровообращения Коарктация
- 56. ВПС с обеднением большого круга кровообращения Коарктация
- 57. Коарктация аорты
- 58. Коарктация аорты Клиника Соотношение мальчиков и девочек =
- 59. Коарктация аорты Клиника Расширение границы сердца влево;Грубый систолический
- 60. Коарктация аорты Клиника ЭКГ:смещение электрической оси влево;гипертрофия левого
- 61. Коарктация аорты Лечение Без хирургической коррекции средняя продолжительность
- 62. Транспозиция магистральных сосудов
- 63. Стеноз аорты а) клапанный б) подклапанный мембранозный
- 64. Скачать презентацию
- 65. Похожие презентации
Определение понятий Врожденные пороки сердца – аномалии развития органа, при котором имеются сообщения между камерами сердца или препятствия кровотоку, отсутствующие в норме во внеутробной жизни.



























































Слайд 3
Частота
Частота ВПС у новорожденных в Европе составляет около
1% 60-70% из них без хирургической коррекции погибает на
1-ом году жизни.Более 30% погибает на 1-ом месяце жизни.
Слайд 4
Этиология
В большинстве случаев установить ее не удается.
Пороки формируются
вследствие нарушений эмбриогенеза на 2-ой ÷ 8-ой неделях беременности
(сроки очень ранние, даже при тщательном расспросе выяснить что-либо весьма сложно.
Слайд 5
Факторы, приводящие к развитию врожденных пороков сердца:
Физические:
рентгеновские
лучи;
ионизирующая радиация;
вибрация;
шум.
Слайд 6
Факторы, приводящие к развитию врожденных пороков сердца:
Химические:
алкоголь;
наркотики;
лекарства;
вредности лакокрасочной
промышленности;
вредности химических предприятий.
Слайд 7
Факторы, приводящие к развитию врожденных пороков сердца:
Биологические (самые
многочисленные):
генетические (хромосомные аберрации, генные мутации и т.п.);
инфекционные и вирусные
агенты (краснуха, корь, ветряная оспа, герпес …);«пожилая» первородящая: ВПС, хроническая ревматическая болезнь и т.п..
Слайд 8
Общие принципы
диагностики ВПС
Шум над областью сердца.
Цианоз (постоянный, периодический, приступообразный).
Слайд 12
Классификация (патофизиологическая,
Моргана-Мардера)
ВПС с обогащением малого круга кровообращения:
а) без цианоза:
ОАП
ДМПП
ДМЖП
А\В коммуникация
б) с цианозом:
Общий артериальный
стволТранспозиция магистральных сосудов
С-м Эйзенменгера
Слайд 13
Классификация (патофизиологическая,
Моргана-Мардера)
2. ВПС с обеднением малого
круга кровообращения:
а) без цианоза:
ИСЛА
б) с цианозом:
Болезни
Фалло (триада, тетрада, пентада);Транспозиция магистральных сосудов (со стенозом легочной артерии);
С-м Эбштейна.
Слайд 14
Классификация (патофизиологическая,
Моргана-Мардера)
3. ВПС с обогащением большого круга
кровообращения.
Это пороки без цианоза:
Изолированный аортальный стеноз;
Коарктация аорты.
Слайд 15
Классификация (патофизиологическая,
Моргана-Мардера)
4. ВПС без нарушений
гемодинамики:
Декстрапозиция сердца;
Аномалии положения аорты;
Болезнь Толочинова-Роже.
Слайд 16
Фазы течения ВПС
Первичная адаптация (организм приспосабливается к нарушениям
гемодинамики, вызванным пороком; возможности компенсации невелики; больной может погибнуть).
Относительная
компенсация (субъективные жалобы отсутствуют; улучшаются физическое развитие и моторная активность; это лучшее время для коррекции).Декомпенсация (терминальная фаза) (развиваются дистрофические изменения сердца и внутренних органов; чем больше сопутствующей патологии, тем быстрее истощаются возможности.
Слайд 17
Открытый артериальный проток
Частота составляет 10 ÷ 20% всех
ВПС.
В 5 ÷ 10% случаев сочетается с другими пороками.
Во
внутриутробной жизни обеспечивает поступление крови из легочного ствола в аорту (минуя легкие плода).Функциональное закрытие в норме в течение 15-20 часов.
Окончательная облитерация в течение 2 ÷ 10 недель.
Слайд 19
Открытый артериальный проток
Клиника
Чаще встречается у девочек (3-2:1).
Течение различно
(от бессимптомных до крайне тяжелых вариантов – диаметр протока).
Клинические
проявления чаще обнаруживают на 2-3 году жизни.
Слайд 20
Открытый артериальный проток
Клиника
Границы сердца расширены влево и вверх.
Шум
(вначале систолический, затем «машинный») слева от грудины во ІІ
межреберье; проводится на верхушку, аорту, шейные сосуды, в межлопаточную область.
Слайд 21
Открытый артериальный проток
Клиника
ІІ тон на легочной артерии усилен.
Исчезновение
шума – плохой прогностический признак.
А/Д max – N; А/Д
min - ↓; РД - ↑↑.R-логически:
увеличение левых отделов сердца;
усиление кровенаполнения легких.
R-логически при развитии легочной гипертензии:
увеличение правых отделов сердца;
выбухание дуги легочной артерии.
ЭКГ:
гипертрофия левого желудочка;
отклонение электрической оси сердца влево;
гипертрофия обоих желудочков.
Слайд 22
Открытый артериальный проток
Клиника
Специфических УЗ признаков нет.
Катетеризация сердца:
проведение катетера
из легочной артерии в аорту;
увеличение давления в легочной артерии;
повышение
насыщения крови О2 в легочной артерии.
Слайд 23
Открытый артериальный проток
Лечение
Консервативное – индометацин (ингибитор простагландинов Е2,
L2).
Радикальное – хирургическое (оптимальный возраст 6 ÷ 12 лет),
но можно и раньше, и позже.Средняя продолжительность жизни без операции ≈ 40 лет.
Слайд 24
Дефект межжелудочковой перегородки
Частый порок – 20-30% случаев всех
ВПС.
Гемодинамические нарушения определяются:
сбросом крови слева направо;
величиной сброса
(d дефекта);наличием легочной гипертензии;
гипертрофией сердца.
Выделяют две формы порока:
низкие малые дефекты (мышечной части перегородки);
высокие дефекты в мембранозной части.
Слайд 26
Дефект межжелудочковой перегородки
Клиника
При дефектах в мембранозной части:
Одышка.
Утомляемость.
Кашель.
Отставание в
физическом развитии.
Бронхолегочные поражения.
Частые ОРВИ.
Расширение границ сердца в поперечнике и
вверх.Деформация грудной клетки («сердечный горб»).
Слайд 28
Дефект межжелудочковой перегородки
Клиника
При дефектах в мембранозной части:
Систолическое дрожание
в ІІІ-ІV межреберье слева от грудины.
Пансистолический шум.
Короткий диастолический шум
на верхушке.Ритм «галопа».
Усиление и расщепление ІІ тона на легочной артерии.
Появление шума Грехема-Стила при легочной гипертензии (протодиастолический на легочной артерии).
А/Д max – ↓; А/Д min - N; РД - ↓.
Слайд 29
Дефект межжелудочковой перегородки
Клиника
При дефектах в мембранозной части:
R-логически
Усиление сосудистого
рисунка легких.
Обеднение сосудистого рисунка легких по периферии при развитии
легочной гипертензии.Увеличение размера левых, а затем – правых отделов сердца.
ЭКГ
Перегрузка и гипертрофия левого желудочка.
Перегрузка и гипертрофия обоих желудочков.
Перегрузка правых отделов (легочная гипертензия).
УЗИ
Определяют локализацию и размер дефекта
Слайд 30
Дефект межжелудочковой перегородки
Клиника
При дефектах в мембранозной части:
Катетеризация сердца
Прохождение
зонда из правых отделов в аорту (патогномоничный признак);
↑ давления
и оксигенации в правом желудочке;При разнице давления в правом желудочке ↑ и легочной артерии ↓ более 40 мм рт. ст. развивается стеноз легочной артерии.
Слайд 31
Дефект межжелудочковой перегородки
Варианты течения
Спонтанное закрытие дефекта (15-20-30% случаев).
Развитие
синдрома Эйзенменгера:
склеротические изменения легочных сосудов;
дилятация легочной артерии;
гипертрофия правого желудочка.
Трансформация
в «белую» форму тетрады Фалло:подклапанный стеноз легочной артерии;
изменяется направление сброса (справа → налево);
гипертрофируется правый желудочек;
аорта смещается вправо.
Слайд 32
Дефект межжелудочковой перегородки
Лечение
Средняя продолжительность жизни без хирургической коррекции
≈ 25 лет.
Показания к операции:
нарушения гемодинамики;
легочная гипертензия;
рецидивирующие пневмонии;
гипотрофия.
Лучше оперировать
до 2-х лет.Старше 3-х лет:
Пневмонии;
Ограничение физической нагрузки;
Сброс > 40%.
Слайд 33
Дефект межжелудочковой перегородки
Лечение
До операции:
Диуретики;
Сердечные гликозиды;
Витамины;
Лечение сопутствующих заболеваний.
Слайд 34
Дефект межпредсердной перегородки
Частота 5 ÷ 15% всех ВПС.
Анатомически:
Вторичные
дефекты (открытое овальное окно, дефект устий полых вен, полное
отсутствие перегородки);Первичный дефект (неполная А/В коммуникация – ДМПП + расщепление передней створки митрального клапана).
Гемодинамика:
А/В сброс слева направо;
Перегрузка малого круга кровообращения;
Перегрузка и дилятация правого желудочка.
Слайд 36
Дефект межпредсердной перегородки
Клиника
Соотношение мальчиков и девочек ≈ 1:3
Одышка
(умеренная);
Утомляемость;
Боли в сердце;
Частые ОРВИ, бронхиты, пневмонии.
Границы сердца:
Расширены в поперечнике
и вправо;Расширен сосудистый пучок (легочная артерия.
Слайд 37
Дефект межпредсердной перегородки
Клиника
Шум:
Систолический, негрубый ІІ-ІІІ межреберье слева;
ІІ тон
на легочной артерии усилен и расщеплен;
Может появляться шум Грэхема-Стилла.
А/Д
(min, max, РД) – N.
Слайд 38
Дефект межпредсердной перегородки
Клиника
R-логически:
Увеличение поперечника за счет правых отделов
и легочной артерии;
Увеличение амплитуды пульсации легочной артерии;
ЭКГ:
Смещение электрической оси
вправо;Блокада правой ножки пучка Гиса (полная, неполная);
Замедление А/В проводимости;
Гипертрофия правого предсердия и желудочка.
Слайд 39
Дефект межпредсердной перегородки
Клиника
УЗИ:
Уточняет диагноз.
Катетеризация сердца:
↑ насыщение крови О2
в правом предсердии;
Прохождение зонда из правого предсердия в левое.
Слайд 40
Дефект межпредсердной перегородки
Течение
Возможно спонтанное закрытие дефекта (до 10%)
в первые 5 лет жизни.
Средняя продолжительность жизни без хирургической
коррекции ≈ 40 лет.
Слайд 41
Дефект межпредсердной перегородки
Лечение
Показания к операции:
Сброс более 40%;
Неэффективность медикаментозной терапии;
Сохраняющиеся признаки сердечной недостаточности.
Оптимальный возраст –
5-10 лет.Консервативно:
Диуретики;
Сердечные гликозиды;
Витамины;
Лечение сопутствующих заболеваний.
Слайд 42
ВПС с обеднением малого круга кровообращения
ИСЛА
Частота 6 ÷
9% от всех ВПС
Гемодинамика:
препятствие к выбросу крови из правого
желудочка;повышение давления в правом желудочке (до 200 ! мм рт. ст.);
при сочетании с ДМПП – «синий» порок (триада Фалло).
Слайд 44
ВПС с обеднением малого круга кровообращения
ИСЛА
Клиника:
R-логически:
Увеличение правых отделов
сердца;
Увеличение легочной артерии (после стеноза);
Обеднение легочного сосудистого рисунка.
ЭКГ:
Смещение электрической
оси сердца вправо;Гипертрофия правого желудочка;
Гипертрофия правого предсердия;
Блокада правой ножки пучка Гиса.
Катетеризация сердца:
Повышение давления в правом желудочке;
Снижение давления в легочной артерии.
Слайд 45
ВПС с обеднением малого круга кровообращения
ИСЛА
Лечение:
Без хирургической коррекции
до 50 лет доживает не более 10% больных.
Показания к
операции:Кардиомегалия;
Сердечная недостаточность;
Градиент давления между правым желудочком и ЛА > 50 мм рт. ст.
Предпочтительный возраст до 16 лет.
Слайд 46
Болезнь Фалло
Частота:
около 10% всех ВПС;
около 75%
«синих» пороков.
«Классическим» вариантом считается тетрада Фалло:
стеноз ЛА;
ДМЖП;
декстрапозиция аорты;гипертрофия правого желудочка.
Гемодинамика:
Кровь в аорту и легочную артерию во время систолы поступает из обоих желудочков;
Выраженность гипоксемии зависит от величины стеноза.
Слайд 48
Болезнь Фалло
Клиника:
цианоз;
одышка;
отставание в физическом развитии;
снижение толерантности к физической
нагрузке;
деформации пальцев и ногтей («барабанные палочки», «часовые стекла»).
Слайд 51
Болезнь Фалло
Клиника
Одышечно-цианотические приступы:
возникают чаще в возрасте 3 мес.
÷ 2 года;
развиваются внезапно;
появляется беспокойство;
усиливаются одышка, цианоз;
возможна потеря сознания
(гипоксическая кома);судороги;
появление гемипареза.
Слайд 52
Болезнь Фалло
Клиника
границы сердца нормальны или незначительно расширены в
поперечнике слева;
грубый систолический шум вдоль грудины слева;
ослаблен ІІ тон
на легочной артерии;АД max ↓; АД min – N; РД ↓.
R-логически:
Обеднение сосудистого рисунка легких;
Небольшие размеры сердца;
Сердце в виде «сапожка» (талия выражена, верхушка приподнята).
Слайд 53
Болезнь Фалло
Клиника
ЭКГ:
смещение электрической оси вправо;
гипертрофия правых отелов сердца.
УЗИ:
метод
уточняет величину дефекта, степень стеноза, смещение аорты.
Катетеризация сердца:
↑ давление
в правом желудочке;↓ насыщения артериальной крови О2;
катетер проходит из правого желудочка в аорту.
Слайд 54
Болезнь Фалло
Лечение
Без хирургической коррекции средняя продолжительность жизни ≈
12 лет.
Метод выбора – радикальная операция.
При невозможности – паллиативная
(создание межартериальных анастомозов). Отдаленные результаты радикальных операций – 20-летняя выживаемость более чем у 90% больных.
Слайд 55
ВПС с обеднением большого круга кровообращения
Коарктация аорты
Врожденное сужение
на ограниченном участке ниже левой подключичной артерии.
Частота:
6 ÷ 15
от всех ВПС.КА может сочетаться с ОАП и располагаться до протока (предуктально) или после постдуктально).
Слайд 56
ВПС с обеднением большого круга кровообращения
Коарктация аорты
Гемодинамика:
гипертензия выше
сужения;
гипотензия ниже сужения;
при сужении ниже ОАП → сброс
в легочную артерию и рано развивается легочная гипертензия.
Слайд 58
Коарктация аорты
Клиника
Соотношение мальчиков и девочек = 3÷5:1.
В младшей
возрастной группе:
бледность; одышка;
застойные хрипы;
головная боль;
В старшей возрастной группе:
носовые кровотечения;
отставание
в физическом развитии нижней части тела.
Слайд 59
Коарктация аорты
Клиника
Расширение границы сердца влево;
Грубый систолический шум на
основании сердца или межлопаточно.
R-логически:
Увеличение левых отделов сердца;
Узуры III-IV ребер;
Обогащение
малого круга (постдуктальный тип).
Слайд 60
Коарктация аорты
Клиника
ЭКГ:
смещение электрической оси влево;
гипертрофия левого желудочка.
УЗИ:
ускорение потока;
турбулентность
ниже места сужения.
Катетеризация аорты (применяется очень редко!)
градиент давления ↑
и ↓ сужения.
Слайд 61
Коарктация аорты
Лечение
Без хирургической коррекции средняя продолжительность жизни ≈
35 лет.
Показания к операции:
Градиент давления на верхних и
нижних конечностях > 50 мм рт. ст.;При нетяжелом течении оптимальный возраст 10-14 лет (уменьшение риска рекоарктации).
При сохраняющейся в послеоперационном периоде артериальной гипертензии – гипотензивная терапия.