Слайд 2
План лекции
Современная теория кроветворения.
Возрастные особенности кроветворения у детей.
Анемии (железодефицитная, постгеморрагическая, мегалобластная, гипо- и апластическая, гемолитическая).
Лейкемия.
Геморрагические заболевания: геморрагический васкулит, идиопатическая тромбоцитопеническая пурпура, гемофилия.
Гломерулонефрит. Пиелонефрит.
Острая и хроническая почечная недостаточность.
Сахарный диабет
Слайд 3
Кроветворение, или гемопоэз, — это процесс возникновения и
последующего созревания форменных элементов крови в так называемых органах
кроветворения. Клетки крови проходят целый ряд стадий в органах кроветворения перед тем как покинуть их навсегда.
Слайд 4
В период внутриутробной жизни плода выделяют 3
периода кроветворения. Однако различные его этапы не строго разграничены,
а постепенно сменяют друг друга.
Впервые кроветворение (первый его этап) обнаруживается у 19-дневного эмбриона в кровяных островках желточного мешка. Появляются начальные примитивные клетки, содержащие гемоглобин и ядро, — мегалобласты. Этот первый кратковременный период гемопоэза, преимущественно эритропоэза, носит название внеэмбрионального кроветворения.
Слайд 5
Второй (печеночно-селезеночный) период начинается после 6 нед. и
достигает максимума к 5-му месяцу внутриутробного развития человека. Сначала
гемопоэз происходит в печени. Выражен эритропоэз и слабее — лейко- и тромбоцитопоэз. Мегалобласты постепенно замещаются эритробластами. На 3—4-м месяце внутриутробной жизни в гемопоэз включается селезенка. Наиболее активно она функционирует с 5-го по 7-й месяц развития. В ней осуществляется эритроцито-, гранулоцито- и мегакариоцитопоэз. Активный лимфоцитопоэз возникает в селезенке позднее — с конца 7-го месяца внутриутробного развития.
Слайд 6
На 4—5-м месяце внутриутробного развития начинается третий
(костномозговой) период кроветворения, который постепенно становится определяющим в продукции
форменных элементов крови у плода.
Слайд 7
К моменту рождения ребенка прекращается кроветворение в
печени, а селезенка утрачивает функцию образования клеток красного ряда,
гранулоцитов, мегакариоцитов, сохраняя функцию образования лимфоцитов. Кроветворение происходит почти исключительно в костном мозге.
Слайд 8
Кроветворение после рождения человека.
Основным
источником образования всех видов клеток крови, у новорожденного является
костный мозг. В это время и плоские, и трубчатые кости заполнены красным, активным в отношении гемопоэза, костным мозгом. Однако уже с первого года жизни начинает намечаться частичное превращение красного костного мозга в большинстве трубчатых костей в жировой (желтый), а к 12—15 годам, как и у взрослых лиц, кроветворение сохраняется в костном мозге только плоских костей.
Слайд 12
Особенности крови новорожденного.
Общее количество
циркулирующей крови у новорожденных детей не является строго постоянной
величиной и зависит от массы тела, времени перевязки пуповины, степени доношенности ребенка. В среднем, у новорожденного объем крови составляет около 80 мл на 1 кг массы тела, (у взрослого для сравнения - 50—60 мл/кг).
В периферической крови здорового новорожденного значительно содержание гемоглобина - 145—200 г/л, 10 - 55% которого составляет HbA. Содержание эритроцитов соответствует 4,5 • 10Е12/л — 7 • 10Е12/л. Гематокрит, то есть соотношение форменных элементов (в основном эритроцитов) к плазме крови после центрифугирования, может составлять в норме 42 - 60%. В этих условиях цветовой показатель колеблется от 0,9 до 1,3.
Слайд 13
Диапазон нормальных колебаний общего числа лейкоцитов при
рождении довольно широкий и составляет 10х10Е9/л - 30х10Е9/л. В
последующие дни и недели жизни количество лейкоцитов постепенно снижается до 10 – 15х10Е9/л.
Слайд 14
Лейкоцитарная формула у новорожденных имеет особенности. В первые
дни после рождения среди лейкоцитов в процентном отношении преобладают
нейтрофилы, число которых достигает примерно 60% от общего числа белых кровяных телец. Таким образом, лейкоцитарная формула крови в момент рождения человека напоминает таковую у взрослых людей. Этот возрастной (физиологический) нейтрофилез, отмечаемый при рождении, начинает быстро снижаться, в то время как процентное число лимфоцитов нарастает.
Слайд 15
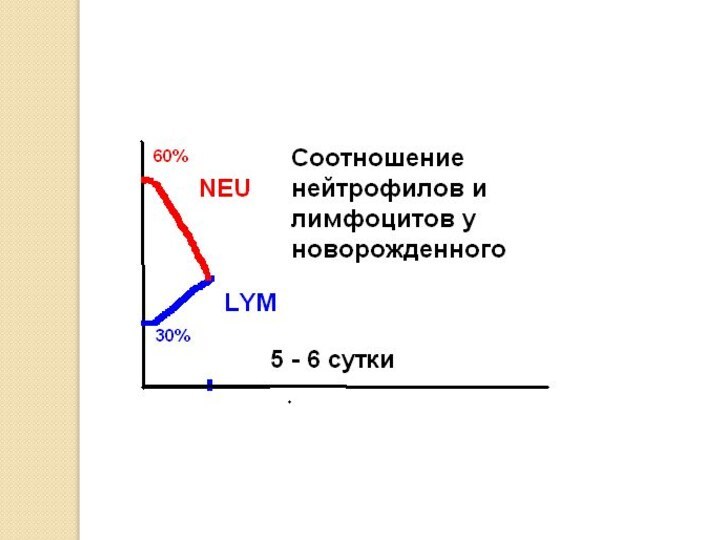
На 5 — 6-й день жизни процентное содержание
нейтрофилов и лимфоцитов в крови уравнивается. Если графически отобразить
этот процесс, то можно определить, что графики содержания нейтрофилов и лимфоцитов перекрещиваются (первый физиологический нейтрофильно-лимфоцитарный перекрест). С этого времени лимфоцитоз (до 50-60% в составе лейкоцитарной формулы) становится нормальным явлением для детей первых 5 лет жизни.
Слайд 17
Содержание остальных элементов белой крови сравнительно мало
отличаются от показателей крови взрослых людей. Число тромбоцитов в
период новорожденности в среднем составляет 150 • 109/л — 400 • 109/л.
Продолжительность кровотечения не отличается от таковой в другие периоды детства и равна 2—4 мин. Время свертывания крови у новорожденных может быть удлинено, особенно у детей с выраженной желтухой.
СОЭ не высока в сравнении с показате- лями взрослых и составляет 1 — 3 мм/ч.
Слайд 18
Кровь детей первого года жизни.
Главной особенностью состава периферической крови детей грудного возраста
является постепенное снижение числа эритроцитов, их размеров, гематокрита, уровня общего гемоглобина крови и содержание гемоглобина в одном эритроците. К 2-6 месяцам жизни доношенных младенцев наблюдаются наиболее низкие значения этих показателей, не свойственные никакому другому возрастному периоду жизни человека.
Слайд 19
У многих детей в течение первых месяцев жизни
содержание общего гемоглобина снижается до средних значений 115 г/л
и ниже. Нормальный, минимально допустимый уровень в 2 месяца жизни – 95 г/л. Одновременно гематокрит составляет 30-35%, количество эритроцитов может составить 3,5 • 10Е12/л. Средний объем одного эритроцита у детей в этот возрастной период равняется 75 - 100 fl. Среднее содержание гемоглобина в 1 эритроците составляет 25-30 пикограммов, что соответствует цветовому показателю меньше 1.
Слайд 20
Второй и последующие годы жизни ребенка
С начала второго года жизни до пубертатного периода морфологический
состав периферической крови ребенка постепенно приобретает черты, характерные для взрослых. Общий гемоглобин составляет у мальчиков и юношей 135-165 г/л, у девочек и девушек – 115- 145 г/л. Содержание эритроцитов 4.2-5.5 и 3.7 – 5.0 х 10Е12/л. Гематокрит 36-48%. Объем эритроцита – 80 -100 фл. Среднее содержание гемоглобина в эритроците – 28 – 35 пикограммов. В лейкоцитарной формуле в возрасте после 3 — 4 лет выявляется тенденция к постепенному нарастанию процентного числа нейтрофилов и уменьшению количества лимфоцитов.
Слайд 21
Между пятым и шестым годом жизни наступает 2-й
перекрест числа нейтрофилов и лимфоцитов – содержание их в
периферической крови статистически выравнивается. Дальнейшее нарастание числа нейтрофилов продолжается после 5 лет до стабильного, соответствующего взрослым уровня, и лейкоцитарная формула становится таковой как у взрослых.
Слайд 23
Исследование клеточного состава крови. Красная кровь (система
эритроцитов и гемоглобина).
Содержание гемоглобина (Hb) в крови,
измеряется в г/л. Цельная кровь перед определением содержания общего гемоглобина проходит процедуру разрушения эритроцитов. Пограничным значением нормального содержания гемоглобина в литре крови, ниже которого появляются анемические симптомы и можно диагностировать анемию (малокровие) является 110 г/л. Этот показатель необходимо увеличить до 135 г/л у новорожденных и уменьшить до 95 г/л у детей 2-3 месяцев, проходящих этап «физиологического железодефицита».
Слайд 24
Среднее содержание гемоглобина в одном эритроците может
быть также измерено методом проточной цитометрии. Если среднее содержание
Hb в одном эритроците меньше 25 пг – этот симптом называется гипохромией эритроцитов, 25-35 пг – нормохромией, более 35 пг – гиперхромией.
Современный проточный цитометр
Слайд 25
Средний объем эритроцита может быть также измерен методом
проточной цитометрии. Обычно он составляет 80 – 100 ft.
Эритроциты с таким объемом называются нормоцитами. Эритроциты объемом менее 80 ft называются микроцитами. При применении микроскопической техники микроциты в мазке крови характеризуются феноменами анизоцитоза (разнообразием размеров) и пойкилоцитоза (разнообразием формы). Эритроциты, имеющие средний объем более 100 fl называются макроцитами.
Слайд 26
А. Нормоциты
Б. Макроциты при дефиците В12 и фолиевой
кислоты.
В. Гипохромные микроциты, анизоцитоз, пойкилоцитоз при дефиците железа.
Г. Мишеневидные эритроциты (Hb SS – врожденная гемолитическая анемия).
Д. Шизоциты – разрушающиеся эритроциты (гемолитико-уремический синдром).
А
Б
В
Г
Д
Слайд 27
Существует внесистемный показатель эритрона – цветовой показатель. Он
в какой-то мере отражает содержание гемоглобина в эритроците, но
без учета его величины или объема. Вычисляется путем деления содержания гемоглобина на количество эритроцитов. До настоящего времени используется в рутинной практике. Величина менее 0.9 называется гипохромией эритроцитов, 0.9 – 1.1 - нормохромией, более 1.1 - гиперхромией.
Слайд 28
Семиотика поражения эритроцитарной системы.
Анемия
– патологическое состояние, характеризующееся параллельным уменьшением против физиологической нормы
количества гемоглобина и эритроцитов, либо уменьшение в превалирующей степени количества одного из них в определенном объеме крови.
Синдром анемии определяется гипоксией мозга и компенсаторными механизмами со стороны сердечно-сосудистой и дыхательной систем
Слайд 29
Классификация анемий
(по происхождению):
1. Постгеморрагические (острые и хронические).
2.
Гемолитические (врожденные и приобретенные)
3. Вследствие нарушения кровообразования:
а) железодефицитные;
б) В12-фолиеводефицитные;
в) гипопластические
г) белководефицитные.
Слайд 30
Анемия в связи с нарушением кровообразования
Железодефицитные анемии составляют
88% всех анемий в Украине
По данным ВОЗ каждый пятый
житель земного шара страдает железодефицитной анемией
различают врожденные и приобретенные.
Слайд 31
Железодефицитные анемии
Врожденные или ахрестические обусловлены нарушением синтеза гемоглобина,
носят семейнонаследственный характер, характеризуются анемией гипохромной, резистентной к заместительной
терапии препаратами железа.
Количество эритроцитов обычно нормальное, а количество гемоглобина низкое, низкий цветной показатель (0,5-0,6). Как и врожденная гемолитическая анемия может наследоваться.
Слайд 32
Приобретенная железодефицитная анемия
развивается при нарушении всасывания железа
в желудочно-кишечном тракте, недостаточном поступлении железа с пищей, повышенной
потребности организма в железе (в пубертатном периоде.
Клиника определяется симптомами анемии и дефицита железа: бледность и сухость кожи и видимых слизистых, тонкие тусклые волосы, утомляемость, головокружения, извращение вкуса, тахикардия, затяжной субфебрилитет, мышечная слабость, недостаточность мышечных сфинктеров, снижение иммунитета, атрофический гастрит.
Слайд 33
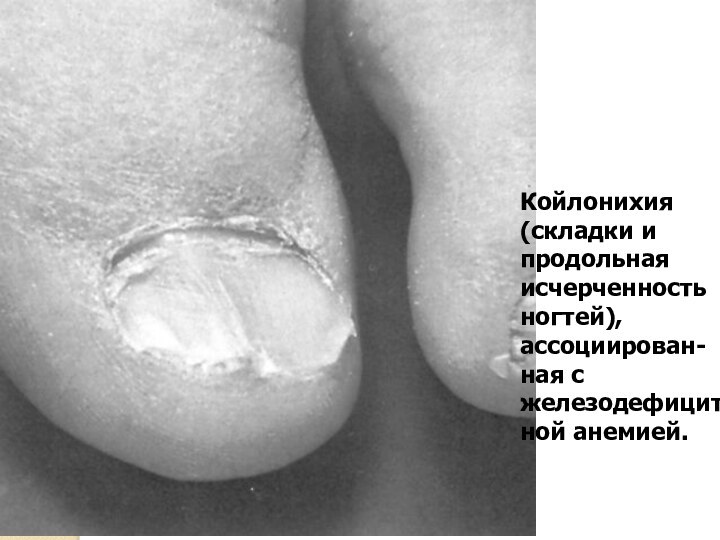
Койлонихия (складки и продольная исчерченность ногтей), ассоциирован-ная с
железодефицитной анемией.
Слайд 34
Анализ крови:
анемия гипохромная (ЦП
пойкилоцитоз
Количество лейкоцитов и тромбоцитов обычно не изменено, в
тяжелых случаях – лейкопения и тромбоцитопения.
Снижение уровня сывороточного железа крови (норма 12-30 мкмоль/л)
Общая железосвязывающая способность сыворотки крови. В норме 1/3 трансферрина насыщена железом, а 2/3 его свободные и могут присоединять железо. В норме – 30,6 -84,6 мкмоль/л, при ЖДА – повышается.
Ферритин периферической крови: норма для девочек от 16 до 150 мкг/л, для мальчиков – 30-330 мкг/л
Слайд 35
Постгеморрагическая анемия может быть острая и хроническая
При
острой кровопотери наблюдается бледность, падение артериального давления, обморок.
Компенсаторные
механизмы следующие: 1) сужение сосудистого русла;
2) выброс крови из депо;
3) приток тканевой жидкости;
4) увеличение скорости кровотока и минутного объема, что клинически проявляется тахикардией,
падением артериального давления,
сухостью языка.
Слайд 36
Лабораторные данные:
анемия нормоцитарная, нормохромная, гиперрегенераторная.
Тромбопения в
первые часы острой кровопотери сменяется к концу суток тромбоцитозом
(до 1 млн. тромбоцитов в 1 мм3).
Повышается свертываемость крови.
Отмечается лейкоцитоз до 20 тыс. в 1 мм3.
Слайд 37
В12-фолиеводефицитная анемия
характеризуется мегалобластическим (эмбриональным) кроветворением.
Причины дефицита
В12:
Отсутствие фактора Кастла (при атрофическом гастрите, субтотальной резекции
желудка);
Нарушение внешнесекреторной функции поджелудочной железы;
Конкурентное поглощение В12 в кишечнике (инвазия широким лентецом, синдром “слепой” кишки при резекции кишечника);
Отсутствие рецепторов для присоединения фактора Кастля (хронические энтериты, глутеновая энтеропатия и др.);
Строгое вегетарианство;
Снижение транскобаламина II, что ведет к нарушению транспорта В12 в костный мозг.
Дефицит фолиевой кислоты может развиваться при:
1) назначении противосудорожных препаратов; 2) хроническом алкоголизме (особенно у женщин); 3) строгом вегетарианстве; 4) применении цитостатиков; 5) в период беременности при отсутствии овощей и фруктов.
Слайд 38
Анализ крови при В12-фолиеводефицитной анемии:
гиперхромная, мегалоцитарная,
гипорегенераторная.
Отмечается также гиперсегментация нейтрофилов,
относительная лимфопения, моноцитопения.
Анэозинофилия.
Содержание билирубина обычно повышено, как и выделение стеркобилина и уробилина.
Слайд 39
Апластическая (гипопластическая анемия)
Полиэтиологический синдром. Характеризуется снижением эритромиелопоэза:
при норме миелокариоцитов 40-150 тыс. в 1 мм3, из
которых эритропоэз составляет 25%, в патологии снижается как количество миелокариоцитов, так и % эритропоэза. Это анемия нормохромная, гипорегенераторная (арегенераторная!), обычно снижено количество лекоцитов за счет нейтрофилов, отмечается тромбопения.
Слайд 40
Хроническая постгеморрагическая анемия
является железодефицитной.
Клиника определяется анемией
(слабость, головокружение, шум в ушах, потемнение в глазах при
быстром переходе из горизонтального положения в вертикальное, тахикардия, одышка при физической нагрузке) и симптомами дефицита железа (ломкость ногтей, волос).
Слайд 41
В анализе крови:
анемия гипохромная, нормоцитарная,
есть анизоцитоз
и пойкилоцитоз.
Умеренный ретикулоцитоз и тромбоцитоз.
Лейкопения за счет
гранулоцитопении, относительный лимфоцитоз.
Слайд 42
Гемолитическая анемия (ГА)
Врожденная ГА носит семейнонаследственный характер. Характеризуется
внутриклеточным гемолизом в органах ретикулоэндотелиальной системы (печени, селезенке, костном
мозге, лимфоузлах) и увеличением некоторых из них (селезенки, печени).
Клиника. Первые симптомы заболевания появляются в детском возрасте. О таких детях говорят, что они больше желтушны, чем больны. Жалобы могут быть обусловлены анемией, а также давлением увеличенных печени и селезенки. Течение заболевания волнообразное, ремиссии сменяются гемолитическими кризами с ознобом, повышением температуры, болями в костях, увеличением желтухи, селезенки.
Анализ крови: анемия нормохромная, гиперрегенераторная, микросфероцитарная (или серповидноклеточная, или другие аномальные формы эритроцитов). Осмотическая резистентность эритроцитов снижена (норма – 0,34-0,48). Повышен свободный билирубин.
Слайд 43
Приобретенная ГА
характеризуется внутрисосудистым гемолизом. По течению чаще
острая. Причина ее – инфекции, интоксикации, медикаменты, переливание несовместимой
крови. Клиника подобна гемолитическому кризу при врожденной ГА. Но увеличение печени и селезенки не характерно.
Анализ крови: анемия нормохромная, гиперрегенераторная. Лейкоцитоз. Повышен непрямой билирубин. Есть гемоглобинурия, возможная острая почечная недостаточность.
Слайд 44
Лечение анемий
Этиологическое, патогенетическое. Должно выполняться под контролем врача-гематолога.
В лечении анемий роль трансфузий эритромассы практически сведена к
нулю и показана может быть только при гипопластической (апластической) анемии.
При лечении железодефицитной анемии восстановление красной крови наблюдается к концу второго месяца, при В12-фолиеводефицитной анемии – ретикулоцитарный криз через 4-7 дней, нормализация крови через 4-6 недель.
Слайд 45
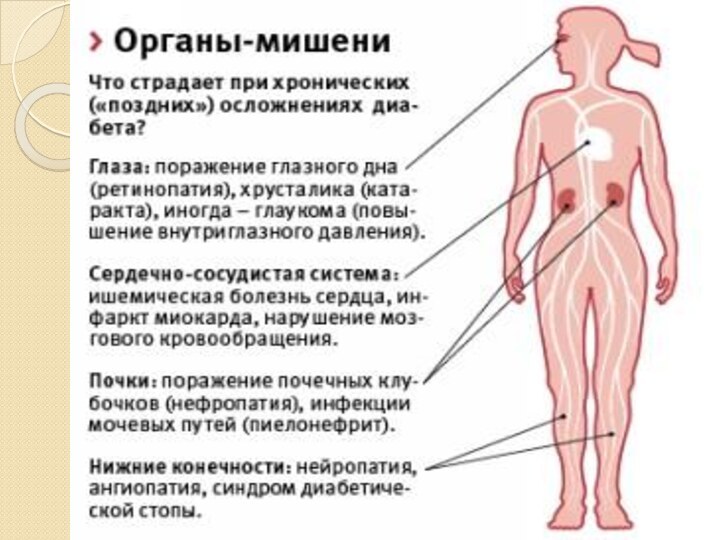
Семиотика увеличения числа
эритроцитов и Нв
1.Увеличение числа эритроцитов в периферической крови отмечается при
всех видах хронической гипоксии, в первую очередь при врожденных пороках сердца.
2. Развитие кажущегося эритроцитоза возможно при обезвоживании из-за сгущения крови. Сгущение крови проявляется повышением других, так называемых концентрационных показателей – например, уровня общего белка сыворотки крови и соответствующими симптомами дегидратации.
3. Истинная полицитемия (эритремия) связана с опухолевой пролиферацией эритроцитарного ростка костного мозга. У детей встречается редко.
Слайд 46
Лейкоцитоз
Общим лейкоцитозом называется
содержание лейкоцитов всех видов, выходящее за пределы возрастной нормы.
За исключением случаев, рассмотренных в связи с обсуждением периодов новорожденности и грудного детства, во все остальные периоды принято называть лейкоцитозом значения, превышающие 13.5 х 10Е9/л.
Слайд 47
Лейкоцитоз, превышающий 20 х 10Е9/л называется гиперлейкоцитозом или
лейкемоидной реакцией, так как это состояние может напоминать лейкоз.
Истинную лейкемию от лейкемоидной реакции в сложных случаях можно отличить лишь на основании данных, полученных при исследовании костномозгового пунктата. Кроме того при лейкемоидной реакции не бывает той степени омоложения костного мозга, как при лейкемии (бластные клетки).
Слайд 48
Нейтрофильный лейкоцитоз и лейкемоидная реакция нейтрофильного типа возникают
при гнойно-воспалительных процессах. Облегчают суждение о микробно-воспалительном характере лейкоцитоза
появление молодых форм нейтрофилов – палочкоядерных и юных форм, а также токсической зернистости их цитоплазмы.
NEU
Слайд 49
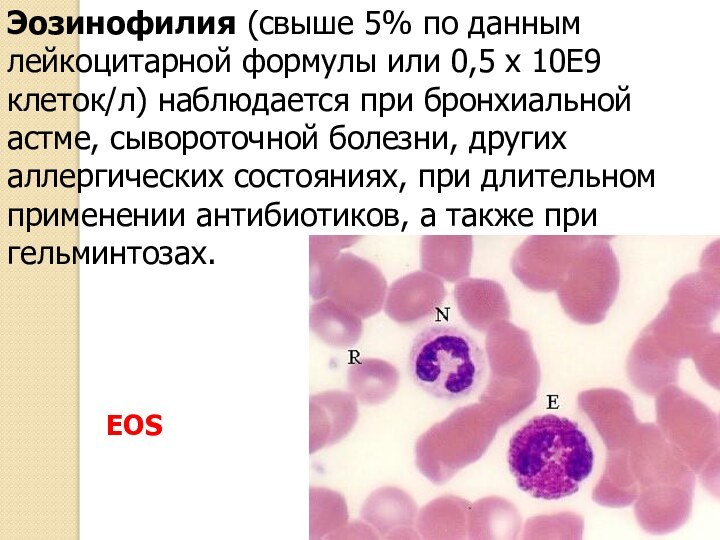
Эозинофилия (свыше 5% по данным лейкоцитарной формулы или
0,5 х 10Е9 клеток/л) наблюдается при бронхиальной астме, сывороточной
болезни, других аллергических состояниях, при длительном применении антибиотиков, а также при гельминтозах.
EOS
Слайд 50
Лимфоцитоз. Количество лимфоцитов значительно возрастает при вирусных заболевания:
инфекционном лимфоцитозе и коклюше. При лейкемоидной лимфоцитарной реакции следует
подумать и о лимфобластном лейкозе, который является типичным злокачественным заболеванием у детей и, к счастью, может считаться побежденным.
LYM
Слайд 51
Моноцитоз характерен для инфекционного мононуклеоза, вызываемого вирусом Эпштейн-Барр.
MON
Слайд 52
Острый лейкоз (ОЛ)
это неконтролируемая пролиферация бластных клеток
с нарушением их созревания, это злокачественное новообразование системы кроветворения,
характеризующееся системной гиперплазией кроветворной ткани, развитием очагов экстрамедуллярного кроветворения и продуцированием патологических форм лейкообразования.
ОЛ впервые был описан Вирховым (1845) и назван лейкемией (белокровием), т.к. кровь в сосудах погибшего имела белесоватый цвет. Значительно позже, соответственно представлению об этом заболевании, оно было названо «лейкоз», что подчеркивало подобие его злокачественным опухолям.
Слайд 53
Классификация ОЛ.
Различают лимфобластные ОЛ и нелимфобластные (миелобластные, монобластные,
миело-монобластные, промиелоцитарные, мегакариобластные, острый эритромиелоз), а также острые недифференцируемые
лейкозы.
Слайд 54
Клиника в начальном периоде
Боль в костях и суставах,
иногда с припухлостью суставов
Нарастающая бледность, увеличение периферических лимфоузлов
Периодическая лихорадка
с длительным субфебрилитетом
Ангина
Боль в животе
Общая слабость, повышенная утомляемость, снижение аппетита
Геморрагические проявления
Слайд 55
Клиника ОЛ
характеризуется гиперпластическим синдромом, геморрагическим, анемическим, букко-фарингиальным
(язвенно-некротическим) и интоксикационным.
Гиперпластический проявляется увеличением гемопоэтических органов: лимфатических
узлов, печени, селезенки, хотя размеры их меньше, чем при хронических лейкозах. Выражена гиперплазия костного мозга.
Слайд 56
Клиника ОЛ
Геморрагический синдром обусловлен тромбопенией, значительно выражен
при ОЛ и характеризуется не только кожными проявлениями, но
и кровоточивостью слизистых оболочек, кровоизлияниями в различные органы.
В основе анемического синдрома лежит уменьшение плацдарма эритропоэза и кровотечения.
Язвенно-некротический синдром обусловлен выраженной гранулоцитопенией и локализуется преимущественно в ротовой полости (язвенно-некротический смоматит).
Слайд 57
Клиника ОЛ
Интоксикация определяется как инфекцией, так и
продуктами распада бластов. Высокая температура также характерна для ОЛ.
Течение ОЛ определяется следующими факторами риска: цитологическим вариантом, возрастом пациента (плохой прогноз в возрасте до года и после 15 лет), количеством лейкоцитов на момент диагностики заболевания (плохо, если Л более 25 тыс. в 1 мм3), поздней диагностикой (более 3-х месяцев от начала заболевания), наличием нейролейкимии, поражением лимфоузлов средостения, органомегалией.
Слайд 58
Диагностика ОЛ
определяющим является: исследование крови и
костного мозга, а для адекватной терапии обязательным является исследование:
цитологическое, цитогенетическое, гистохимическое и иммунофетипирование.
В анализе крови характерно изменение лейкоцитарной формулы, наличие так называемого лейкемического провала: наличие бластов (до 90%) и единичных зрелых клеток при отсутствии промежуточных клеток лейкопоэза. Общее количество лейкоцитов обычно повышено, выражена тромбопения и анемия. Миелопоэз представлен также, в основном, бластами (до 90%), значительно увеличено количество миелокариоцитов (в норме 40 тыс.-150 тыс. в 1 мм3).
Слайд 59
Лечение ОЛ
используются различные схемы, но все препараты направлены
на подавление агрессивного роста. Терапия высокотоксична и выполнение ее
возможно только в условиях специализированного гематологического отделения.
Лечение ОЛ проводится непрерывно на протяжении 5 лет и предусматривает индукцию ремиссии, консолидацию её, профилактику нейролейкемии, терапию поддержания ремиссии. Некоторые варианты ОЛ, при отсутствии факторов риска, на сегодняшний день могут быть излечены.
Слайд 60
Под геморрагическим диатезом (кровоточивостью)
в широком смысле слова
следует понимать склонность к повторным кровоизлияниям или кровотечениям, наступающим
самопроизвольно или под влиянием условий, которые при физиологическом состоянии организма кровоизлияний и кровотечений не вызывают.
Слайд 61
По патогенетическому принципу они чрезвычайно разнообразны, потому условно
могут быть представлены следующими группами:
Тромбоцитопатии: болезнь Верльгофа, симптоматическая тромбопения
(лейкозы, панмиелофтиз), тромбастения Гланцмана.
Коагулопатии: гемофилии, геморрагические гипопротромбинемии (авитаминоз К, при применении антикоагулянтов).
Васкулиты: геморрагический васкулит – болезнь Шенляйн – Геноха, гемолитико-уремический синдром.
Синдром диссеминированного внутрисосудистого свёртывания (ДВС- синдром, тромбогеморрагический синдром).
Нарушение гемостаза сосудистого и смешанного генеза
Слайд 62
ГЕМОРРАГИЧЕСКИЙ ВАСКУЛИТ (ГВ) –или болезнь Шенляйн-Геноха
– одно
из самых распространенных геморрагических заболеваний, в основе которого лежит
асептическое воспаление и дезорганизация стенок микрососудов, множественное микротромбообразование, поражающее как сосуды кожи, так и сосуды внутренних органов. Чаще встречается у детей в возрасте до 14 лет. Этиология неизвестна. Возможна связь со стрептококковой и вирусной инфекцией. Провоцирующими факторами наряду с инфекцией, могут быть прививки, пищевая и лекарственная аллергия, охлаждение и пр.
Доказана принадлежность ГВ к иммуннокомплексным заболеваниям, при которых микрососуды подвергаются асептическому воспалению с более или менее глубокой деструкцией стенок, тромбированием и образованием экстравазатов вследствие повреждающего действия циркулирующих низкомолекулярных иммунных комплексов и активированных компонентов системы комплемента.
Слайд 63
Клиника геморрагического васкулита
Основные синдромы: кожный, суставной, абдоминальный
с коликой и кишечными кровотечениями, почечный, протекающий как острый
гломерулонефрит, иногда с нефротическим синдромом, злокачественный ГВ с молниеносным течением (чаще у детей). В процесс могут быть вовлечены сосуды любой области, в т.ч. легких, мозга и его оболочек.
Суставной синдром подобен ревматическому полиартриту: поражаются крупные суставы, характерна летучесть поражения. Абдоминальный синдром – чаще у детей, нередко предшествует кожному синдрому. Клиника подобна острому животу и обусловлена субсерозными и в брыжейку кровоизлияниями, что может проявляться кровавой рвотой, меленой, коллапсом, анемией.
Слайд 64
Кожный синдром
характеризуется симметричным появлением на конечностях, ягодицах
и, реже на туловище, папулёзно – геморрагической сыпи, иногда
с уртикарными элементами. Высыпания мономорфны, имеют воспалительную основу, часто пальпируемую.
Слайд 65
Диагностика:
клинические данные - характер и локализация геморрагического
синдрома; повышение температуры до 38 – 390 С, лабораторные
показатели: лейкоцитоз, ускоренная СОЭ, повышенные фибриноген, α1-, α2- и γ - глобулины.
Не изменены: количество тромбоцитов, длительность кровотечения и время свертывания.
Слайд 66
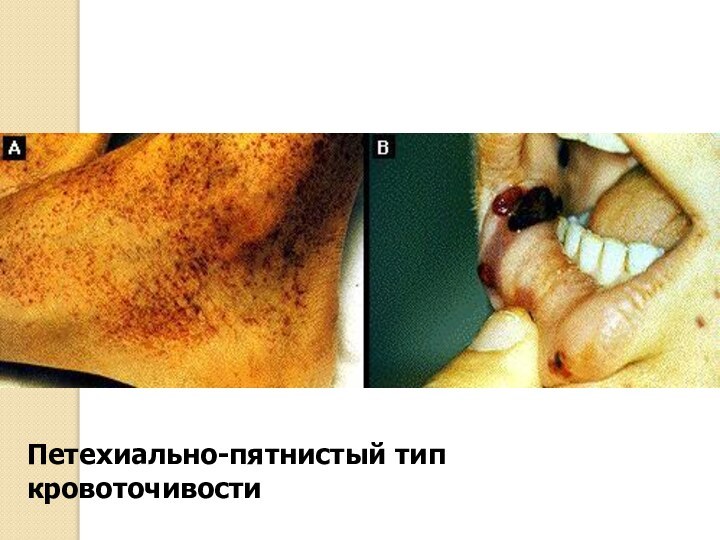
БОЛЕЗНЬ ВЕРЛЬГОФА (тромбопеническая пурпура
Верльгоф описал впервые в
1740 г. заболевание, характеризующееся кровоточивостью и кровоизлияниями без видимых
причин, и назвал его morbus maculosus hemorrhaqicus.
Клиника характеризуется кровоизлияниями различной величины, от петехий до крупных, величиной с ладонь, разной давности. Локализация кровоизлияний на конечностях, туловище, реже – на лице, ладонях, стопах.
Заболевание начинается иногда внезапно кровотечением из слизистых оболочек, реже – кровоизлиянием в мозг, сетчатую оболочку глаза и др. локализаций.
Слайд 67
Петехиально-пятнистый тип кровоточивости
Слайд 68
БОЛЕЗНЬ ВЕРЛЬГОФА
Характерным является тромбопения, увеличение длительности кровотечения при
нормальном времени свертывания крови. В миелограмме отмечается увеличение количества
мегакариоцитов, но почти все они не функционируют. Повышена проницаемость сосудистой стенки.
Механизм кровоточивости: тромбопения и повышение проницаемости сосудистой стенки.
Слайд 69
ГЕМОФИЛИИ
Особенность ГС заключается в том, что проявление
его всегда связано с травмой и даже самые легкие
повреждения могут привести к тяжелым кровотечениям или обширным кровоизлияниям. Склонность к ГС выявляется иногда уже в первые моменты жизни ребёнка: при перерезе пуповины, при прорезывании зубов. При гемофилии кровоизлияния не являются множественными, чаще они имеют характер более или менее обширных кровоподтёков или гематом. Особенно характерны кровоизлияния в полость суставов (гемартрозы), чаще коленных и локтевых. Пораженный сустав увеличивается, резко болезнен, часто повышается температура за счет резорбции крови. Повторные кровоизлияния в один и тот же сустав ведут к анкилозам, контрактуре и атрофии мышц. Течение заболевания хроническое, с периодами обострения и ремиссий.
Слайд 71
гемофилия
. В диагностике важен анамнез (гемофилия А передаётся
через женщин, болеют только мужчины). Лабораторные показатели: свертываемость крови
резко замедлена (до нескольких часов вместо 5-7 мин. в норме), длительность кровотечения, проницаемость сосудистой стенки и количество тромбоцитов не изменены. Отсутствует антигемофилический глобулин (фактор VIII).
При гемофилии В отсутствует IX фактор. Она не является наследственной.
При гемофилии С отсутствует X фактор, болеют мужчины и женщины.
Слайд 72
Мочевая система
система органов, формирующих, накапливающих и выделяющих мочу.
К мочевой системе относятся: почки-мочеобразующий орган,
мочевыводящие пути:
почечные лоханки и чашечки,
мочеточники;
мочевой пузырь;
мочеиспускательный канал
Слайд 73
Мочевая система – почки и органы мочевыделения.
К мочевыводящим
путям относятся собирательные трубочки мозгового вещества почек, лоханки, мочеточники,
мочевой пузырь и мочевыносящий канал (уретра).
Слайд 74
ОСТРЫЙ ПОСТСТРЕПТОКОККОВЫЙ ГЛОМЕРУЛОНЕФРИТ - аутоиммунное заболевание, которое следует
за стрептококковой инфекцией органов дыхания или кожи, вызванной бета-гемолитическим
стрептококком группы А.
К заболеванию предрасположены дети старше 3 лет, мальчики больше чем девочки.
Заболевание начинается через 1-3 недели после стрептококковой инфекции.
Жалобы: на темную мочу (гематурия) и
урежение мочеиспусканий.
Слайд 75
ОСТРЫЙ ПОСТСТРЕПТОКОККОВЫЙ ГЛОМЕРУЛОНЕФРИТ
Интоксикационный синдром:
- головная боль
снижение аппетита
повышение Т тела (субфибрилитет)
тошнота, рвота
Болевой синдром:
- ноющие, тянущие
боли в поясничной области или животе
Слайд 76
ОСТРЫЙ ПОСТСТРЕПТОКОККОВЫЙ ГЛОМЕРУЛОНЕФРИТ
НЕФРОТИЧЕСКИЙ СИНДРОМ
С ГЕМАТУРИЕЙ И
ГИПЕРТЕНЗИЕЙ
ИЗОЛИРОВАННЫЙ МОЧЕВОЙ СИНДРОМ:
умеренная гематурия;
НЕФРИТИЧЕСКИЙ СИНДРОМ:
артериальная гипертензия
гематурия (моча цвета мясных помоев)
НЕФРОТИЧЕСКИЙ СИНДРОМ:
гипопротеинемия - гиперлипидемия
отеки - протеинурия
Слайд 77
Лабораторные данные
Кровь: нормохромная анемия, иногда умеренный лейкоцитоз
с лимфопенией. эозинофилия, ускорение СОЭ до 30-40 мм/ч и
выше, гипо – и диспротеинемия, гиперхолестеринемия и гиперлипидемия, повышение титра АСЛ-О, повышение уровня фибриногена, умеренная гиперазотемия, повышение уровня креатинина, возможно снижение клубочковой фильтрации.
Слайд 78
ПИЕЛОНЕФРИТ –
микробно-воспалительное поражение чашечно-лоханочной системы и интерстициальной
ткани почки (осложненная форма инфекции мочевой системы)
Дети могут болеть
с грудного возраста (чаще –вторичный П., как осложнение пороков развития)
Слайд 79
ИНТОКСИКАЦИОННЫЙ СИНДРОМ (повышение Т тела, слабость, головная
боль, снижение аппетита, тошнота, рвота)
БОЛЕВОЙ СИНДРОМ (боли в
животе и поясничной области)
МОЧЕВОЙ СИНДРОМ (бактериурия, лейкоцитурия (пиурия), слабо выраженная гематурия)
ДИЗУРИЧЕСКИЙ СИНДРОМ (не ведущий – больше характерен для поражения мочевого пузыря или уретры)
ПИЕЛОНЕФРИТ
Слайд 80
ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ
- патологическое состояние, при котором почки
частично или полностью утрачивают способность поддерживать постоянство химического состава
внутренней среды организма, (гомеостаза).
Почечная недостаточность –
критическое состояние, возникающее при нарушении почечного кровотока или основных почечных функций: клубочковой фильтрации, канальцевой реабсорбции и секрециии сопровождающееся нарушением
водно-электролитного обмена,
ацидозом, азотемией,
расстройством деятельности
сердца, органов дыхания, печени,
центральной нервной системы,
других органов и систем
Слайд 81
У детей почечная недостаточность наблюдается относительно часто в
связи с воздействием патогенных факторов или развитием прогрессирующего патологического
процесса на фоне:
недостаточной морфологической и функциональной зрелости почек большой лабильностью водно-минерального обмена
высокой частотой аномалий почек и мочевыводящих путей
высокой частотой наследственных и приобретенных нефропатий
Слайд 82
Острая почечная недостаточность (ОПН) характеризуется бурным началом, сравнительно
коротким циклическим течением и часто полным обратным развитием.
Острая
почечная недостаточность (ОПН)
- это синдром внезапного снижения скорости гломерулярной фильтрации, который сопровождается задержкой в крови продуктов азотистого обмена (мочевина, креатинин), нарушением водно-электролитного баланса, кислотно-основного состояния и других гомеостатических констант организма.
Слайд 84
У детей раннего возраста в начальной стадии часто
отмечается рвота, боли в животе, пояснице, высокая температура, беспокойство,
помрачнение сознания.
Общим для всех видов ОПН в начальной стадии является уменьшение диуреза, снижение относительной плотности мочи.
Олигоанурическая стадия:
Нарастает уремическая интоксикация, гипергидратация на фоне снижения диуреза (до 50-100 мл в сутки).
Общее состояние больного тяжелое, вплоть до прострации.
На фоне вялости, сонливости возникают мышечные подергивания, судороги.
Длительность стадии – от 1-3 до 7-10 дней
Стадия восстановления характеризуется увеличением количества мочи, перестройкой электролитного баланса, склонностью к гипоэлектролитемии. В этой стадии возможно появление
кровотечений, присоединение септических осложнений.
Состояние больного по-прежнему остается тяжелым.
Продолжительность стадии 1 – 2 месяца.
Стадия выздоровления условно начинается с момента, когда уровень мочевины становится нормальным и продолжается 6-12
месяцев.
Слайд 85
ХРОНИЧЕСКАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Задержка физического развития
Нарушения водно-электролитного баланса и
КЩР.
Нарушение фосфорно-калыщевого обмена.
Вторичный гиперпаратиреоз.
Гиперинсулинизм, инсулинорезистентность тканей
и нарушение толерантности к глюкозе, т.е. так называемый уремический псевдодиабет
Прогрессирующая периферическая полинейропатия: нарушением вибрационной чувствительности, парестезиями, чувством жжения кожи конечностей, синдромом "беспокойных ног". В дальнейшем присоединяются мышечная слабость, мышечные подергивания, тремор рук, судороги в икроножных мышцах.
Слайд 86
ХРОНИЧЕСКАЯ ПОЧЕЧНАЯ НЕДОСТАТОЧНОСТЬ
Анемия
Экхимозы, кровоподтеки, внутренние кровотечения – геморрагический
диатез
ЦНС: от быстрого утомления, снижения памяти, нарушений сна до
выраженной заторможенности и возбуждения, острых психозов, эпилептиформных припадков, нарушений мозгового кровообращения, комы
Синдром злокачественной артериальной гипертонии
Перикардит
Снижение аппетита или анорексию, тошноту, рвоту, запах изо рта, развитие эрозивно-язвенного гастроэнтероколита
Нарушение иммунитета.
Слайд 87
Хроническая почечная недостаточность (ХПН) начинается обычно постепенно и
имеет прогрессирующее течение; в конечной стадии ХПН для сохранения
жизни больного применяют методы очищения крови или проводят трансплантацию почки.
Слайд 88
Сахарный диабет
- это заболевание, обусловленное абсолютной или относительной
недостаточностью инсулина и характеризующееся нарушением обмена углеводов с повышением
количества глюкозы в крови и моче, а также другими нарушениями обмена веществ.
Слайд 89
1 тип (ИЗСД):
Данный тип диабета связан с
дефицитом инсулина, поэтому он называется инсулинозависимым (ИЗСД). Поврежденная поджелудочная
железа либо вообще не вырабатывает инсулин, либо вырабатывает его в таких скудных количествах, что он не может переработать даже минимальный объем поступающей глюкозы, в результате чего возникает повышение уровня глюкозы в крови.
Больные обычно худые и, как правило , отмечают внезапное появление признаков и симптомов. Людям с данным типом диабета приходится дополнительно вводить инсулин для предотвращения кетоацидоза (повышенное содержание кетоновых тел в моче) и для поддержания жизни.
Слайд 90
2 тип (ИНСД):
Данный тип диабета называется инсулиннезависимым
(ИНСД), так как при нем вырабатывается достаточное количество инсулина,
иногда даже в больших количествах, но он может быть совершенно бесполезен, потому что ткани теряют к нему чувствительность.
Этот диагноз ставится больным обычно старше 30 лет. Они тучные и с относительно не многими классическими симптомами. У них нет склонности к кетоацидозу, за исключением периодов стресса. Они не зависимы от экзогенного инсулина. Для лечения используются таблетированные препараты, снижающие резистентность (устойчивость) клеток к инсулину или препараты, стимулирующие поджелудочную железу к секреции инсулина.
Слайд 91
Другие типы сахарного диабета и нарушения толерантности к
глюкозе:
Вторичные, после:
заболеваний поджелудочной железы (хронический панкреатит, муковисцидоз, гемохроматоз,
панкреатектомия);
эндокринопатий (акромегалия, синдром Кушинга, первичный альдостеронизм, глюкагонома, феохромоцитома);
применения лекарственных препаратов и химических веществ (некоторые гипотензивные средства, тиазид-содержащие диуретики, глюкокортикоиды. Эстроген-содержащие препараты. Психотропные средства, катехоломины).
Слайд 92
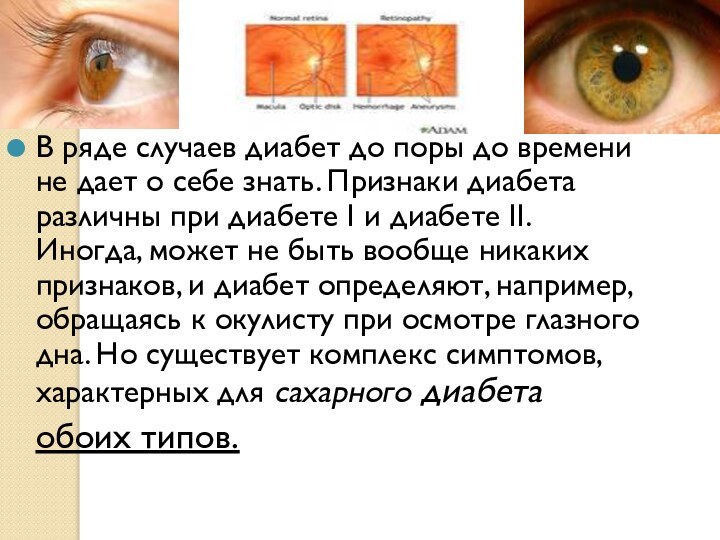
В ряде случаев диабет до поры до времени
не дает о себе знать. Признаки диабета различны при
диабете I и диабете II. Иногда, может не быть вообще никаких признаков, и диабет определяют, например, обращаясь к окулисту при осмотре глазного дна. Но существует комплекс симптомов, характерных для сахарного диабета обоих типов.
Слайд 93
. Выраженность признаков зависит от степени снижения секреции
инсулина, длительности заболевания и индивидуальных особенностей больного:
быстрая потеря веса,
зачастую несмотря на постоянное чувство голода;
ощущение слабости или усталости;
частое мочеиспускание и чувство неутолимой жажды, приводящие к обезвоживанию организма;
неясность зрения ("белая пелена" перед глазами);
онемение и покалывание в онемевших конечностях;
ощущение тяжести в ногах;
головокружения;
медленное излечивание инфекционных заболеваний;
медленное заживление ран;
падение температуры тела ниже средней отметки;
быстрая утомляемость;
судороги икроножных мышц;
кожный зуд и зуд в промежности;
фурункулез;
боль в области сердца.
Слайд 94
ФАКТОРЫ РИСКА:
Основное значение имеет наследственная предрасположенность! Считается, что
если диабетом болели ваши отец или мать, то вероятность
того, что вы тоже заболеете, около 30%. Если же болели оба родителя, то – 60%.
Слайд 95
Следующая по значимости причина диабета – ожирение, являющееся
наиболее характерным для пациентов с ИНСД (2 тип). Если
человек знает о своей наследственной предрасположенности к данном заболеванию. То ему необходимо строго следить за своей массой тела в целях снижения риска возникновения заболевания. В то же время очевидно, что далеко не каждый, кто страдает ожирением даже в тяжелой форме, заболевает диабетом.
Слайд 96
Некоторые заболевания поджелудочной железы, в результате которых происходит
поражение бета-клеток. Провоцирующим фактором в этом случае может быть
травма.
Слайд 97
Нервный стресс, являющийся отягчающим фактором. Особенно необходимо избегать
эмоционального перенапряжения и стрессов людям с наследственной предрасположенностью и
избыточной массой тела.
Слайд 98
Вирусные инфекции (краснуха, ветряная оспа, эпидемический гепатит и
другие заболевания, включая грипп), играющие пусковую роль в развитии
заболевания для лиц с отягченной наследственностью.
Слайд 99
Точный диагноз можно установить на основании анализа содержания
глюкозы в крови
Слайд 100
Диагностика сахарного диабета
В основе диагностики лежат:
1. наличие классических
симптомов диабета: повышенное потребление и выделение жидкости с мочой,
выделение кетоновых тел с мочой, снижение массы тела, повышение уровня глюкозы в крови;
2. повышение уровня глюкозы натощак при неоднократном определении (в норме 3,3-5,5 ммоль/л.);
Слайд 102
Вторичная профилактика диабета
сахарного диабета - ранний контроль заболевания,
предупреждающий его прогрессирование. Вторичная профилактика предусматривает мероприятия, направленные на
предупреждение осложнений заболевания.
Слайд 104
Гипогликемия – понижение уровня сахара в крови ниже
3,3 ммоль/л.
Симптомы:
1 фаза: чувство голода; слабость, сонливость, учащенное сердцебиение,
головная боль, нарушение координации поведения, дрожь, потливость.
2 фаза: двоение в глазах, бледная и влажная кожа, иногда онемение языка, неадекватное поведение (больной начинает «пороть чушь»), появляется агрессивность.
3 фаза: заторможенность, потеря сознания, кома.
Слайд 105
Причины:
-передозировка сахароснижающего препарата;
-пропуск еды или меньшее количество
углеводов (хлебных единиц) в приеме пищи, большой интервал между
инъекцией инсулина и едой;
-большая по сравнению с обычной физическая активность (особенно спортивная);
-прием алкоголя.
Слайд 106
Гипергликемия – повышение уровня сахара в крови выше
5,5-6,7 ммоль/л.
Признаки, по которым можно установить, что сахар крови
повышен:
1. Полиурия ( частое мочеиспускание), глюкозурия (выделение сахара с мочой), большая потеря воды с мочой;
2. Полидипсия (сильная постоянная жажда);
3. Пересыхание рта, особенно ночью.
4. Слабость, вялость, быстрая утомляемость;
5. Потеря веса;
6. Возможны тошнота, рвота, головная боль.
Слайд 107
Причина гипергликемии – недостаток инсулина, и, как следствие,
повышенный сахар. Высокое содержание глюкозы в крови вызывает опасное
острое нарушение водно-солевого метаболизма и гипергликемическую (гиперосмолярную) кому.
Слайд 108
кетоацидоз
Кетоацидоз – это клиническое нарушение, обусловленное влиянием
кетоновых тел и тканевой гипоксии (кислородное голодание) на клетки
центральной нервной системы, является следствием гипергликемии. Данное состояние приводит к возникновению кетоацидотической комы.
Слайд 109
Симптомы:
1. Запах ацетона изо рта (похож на запах
прокисших фруктов);
2. Быстрое утомление, слабость;
3. Головная боль;
4. Снижение аппетита, а затем – отсутствие аппетита, отвращение к пищи;
5. Боли в животе;
6. Возможны тошнота, рвота, понос;
7. Шумное, глубокое, учащенное дыхание.
Слайд 110
Лечебные процедуры для больных ИЗСД
1. Ежедневные инъекции инсулина!!!
2. Диета – более разнообразная, чем при ИНСД, но
с некотором ограничением на некоторые виды продуктов. Количество пищи пересчитывается в хлебные единицы (ХЕ) и должно быть строго определенным, при чем режим питания определяет схему инъекций инсулина (т.е.когда и сколько вводить). Режим питания может быть жестким или более свободным.
3. Универсальные физические нагрузки – для поддержания тонуса мышц и понижения уровня сахара.
4. Контроль сахара в крови 3-4 раза в день, лучше чаще.
5. контроль сахара и холестерина в моче.