Слайд 2
НЕФРОТИЧЕСКИЙСИНДРОМ
Может развиваться при любых заболеваниях почек (не является
самостоятельной нозологической формой)
?альбуминурия более 3,0 г/сутки(селективная протеинурия)
?гипоальбуминемия
?диспротеинемия (гиперα2-глобулинемия)
?гиперхолестеринемия, гипертриглицеридемия
?липоидурия
(обнаружение при микроскопии двоякопреломляющих кристалловлипидов)
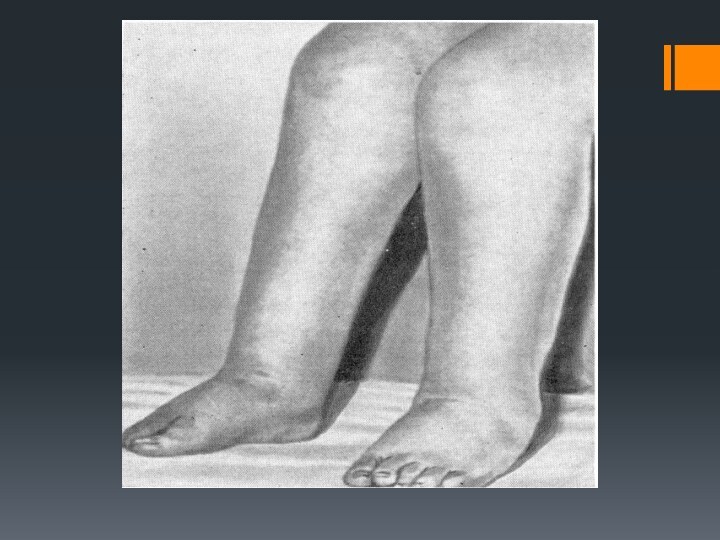
?отечный синдром (отсутствует в протеинурическую стадию, появляется в отечную стадию)
?АД не повышено (или повышено незначительно)
Слайд 3
Нефротический синдром -
клинико-лабораторный симптомокомплекс, характеризующийся
протеинурией (>1г/м²/сут или>3г/с,
или ≥ 40 мг/м²/час);
гипоальбуминемией (менее 25 г/л);
гиперлипидемией
отёками вплоть
до степени анасарки
Диагнозобразующими критериями являются два первых признака
Слайд 6
КЛИНИКА
Больные жалуются на общую слабость, сухость во рту,
плохой аппетит, уменьшение диуреза,
головные боли, вздутие живота и
жидкий стул (при асците). При наличии гидроторакса и гидроперикарда отмечается одышка не только при физической нагрузке, но и в покое.
При осмотре : больные малоподвижны, иногда адинамичны, кожные покровы бледные, сухие, дистрофичные При больших отеках в боковых и нижних отделах брюшной стенки видны бледные полосы растяжения кожи – стрии.
Отеки могут развиваться медленно или бурно за ночь, достигая степени анасарки.Особенностью отеков является то, что они рыхлые, легко перемещаются, оставляя ямку при надавливании.
Слайд 7
Клиника (продолжение)
Границы сердца обычно в пределах нормы, однако
при наличии транссудата в полости перикарда, смещаются во все
стороны. Тоны сердца приглушены, а при гидроперикарде – глухие .Артериальное давление обычно нормальное, может быть понижено.
Над легкими при больших отеках определяется укорочение перкуторного звука, ослабление дыхания и нередко выслушиваются влажные мелкопузырчатые хрипы над нижними отделами легких, которые расценивают как застойные.
Язык часто обложен, живот увеличен, иногда пальпируется увеличенная печень. У некоторых больных НС может сопровождаться так называемой нефротической диареей с потерей через желудочно-кишечный тракт большого количества белка.
У больных с НС наблюдается снижение основного обмена веществ, что связывают со снижением функции щитовидной железы.
Слайд 8
Лабораторные исследования
Биохимический анализ крови:
Гипопротеинемия (содержание общего белка
крови снижается до 40-30 г/л)
Гиперлипидемия: холестерина, триглицеридов; дислипопротеинемия
Гипоальбуминемия (менее
25 г/л) и диспротеинемия ( альбумина и содержания α2 - и β-глобулинов)
Иммунологическое исследование: IgG, IgA и IgM
Коагулограмма: фибриногена и антитромбина III (гиперкоагуляция)
Слайд 9
Лабораторные исследования (продолжение)
Общий анализ крови: СОЭ —
признак активности НС; лейкоцитоз как следствие приёма ГК, бактериальной
инфекции.
Дополнительные лабораторные исследования:
Определение маркёров вирусов гепатита В, С, D.
Определение IgG, IgM к цитомегаловирусу, вирусу герпеса, токсоплазме.
ПЦР (кровь, моча) для обнаружения цитомегаловируса, токсоплазмы, вируса герпеса.
Иммунологическое исследование крови: AT к ДНК, АНФ, СЗ компонент комплемента, АСТЛ-О, криоглобулины, антикардиолипиновые AT (для исключения системных заболеваний).
Слайд 10
Инструментальные исследования
УЗИ почек (с допплерографией внутрипочечных сосудов).
ЭхоКГ
(оценка морфометрических параметров сердца при отёках, АГ, выявление гидроперикарда).
ЭКГ
(выявление электролитных нарушений).
Денситометрия поясничного отдела позвоночника или рентгенография трубчатых костей (оценка степени деминерализации костной ткани).
Пункционная биопсии почки с последующей световой и электронной и иммунофлюоресцентной микроскопией почечной ткани для уточнения морфологической основы заболевания.
Слайд 12
ОСОБЕННОСТИ ИССЛЕДОВАНИЯ АЛЬБУМИНУРИИ / ПРОТЕИНУРИИ
Для скрининговых исследований могут
использоваться тест-полоски, дающие качественное или полуколичественное определение альбумина/общего белка
в моче, существенно снижающие стоимость исследования.
При обследовании лиц с высоким риском ХБП обычно начинают с анализа на протеинурию. Если он дает отрицательные результаты, назначают тест на микроальбуминурию.
При проведении скрининговых исследований среди условно здорового населения в качестве начального теста целесообразно использовать тест- полоски для выявления микроальбуминурии
Слайд 13
ОСОБЕННОСТИ ИССЛЕДОВАНИЯ АЛЬБУМИНУРИИ/ПРОТЕИНУРИИ
Больным с положительными результатами исследования при
помощи тест- полосок необходимо провести точное количественное определение выделение
белка.
Более точную картину дает исследование суточной мочи. Однако оно требует от пациента пунктуальности и связано с риском ошибки, обусловленной неправильным сбором мочи или неточным измерением ее объема, поэтому не идеально подходит для амбулаторных обследований.
Анализ разовых порций мочи (например, общий анализ мочи) дает приблизительный результат, поскольку на концентрацию белка влияют случайные факторы (водный режим). Исследование утренней пробы мочи дает более воспроизводимые результаты, чем случайной порции, взятой в течение суток.
Слайд 14
ОСОБЕННОСТИ ИССЛЕДОВАНИЯ АЛЬБУМИНУРИИ/ПРОТЕИНУРИИ
Методом, повышающим точность оценки степени альбуминурии/протеинурии
по разовой случайной (т.е. необязательно утренней) порции мочи является
поправка на уровень креатинина мочи (не крови!), которая нивелирует искажения результатов, связанные с водным режимом. Чем концентрированней моча, тем больше там уровень креатинина.
Деление уровня альбумина/белка на величину креатинина мочи позволяет получить величину, не зависящую от того, сколько больной выпил перед исследованием жидкости, и наиболее точно отражающую степень повреждения почек.
Слайд 15
ОСОБЕННОСТИ ИССЛЕДОВАНИЯ АЛЬБУМИНУРИИ/ПРОТЕИНУРИИ
Необходимо учитывать внепочечные факторы, влияющие на
уровень альбуминурии/протеинурии.
Он повышается после интенсивных физических нагрузок, у
лихорадящих больных, при злоупотреблении белковой пищей.
Слайд 16
ОСОБЕННОСТИ ИССЛЕДОВАНИЯ АЛЬБУМИНУРИИ/ПРОТЕИНУРИИ
Впервые выявленная микроальбуминурия/протеинурия нуждается в подтверждении
1-2 повторными анализами с интервалом в 2 недели
Больным с
впервые выявленной протеинурией пожилого и старческого возраста и всем с изменениями периферической крови, заставляющими подозревать гемобластоз, необходимо провести гематологическое обследование, в т.ч. определение в моче белка Бенс-Джонса, иммуноэлектрофоретическое исследование крови и мочи для исключения миеломной нефропатии.
Слайд 17
ОСОБЕННОСТИ ИССЛЕДОВАНИЯ АЛЬБУМИНУРИИ/ПРОТЕИНУРИИ
Иногда значительная протеинурия может быть вызвана
опущением почки (нефропротоз), аномалиями строения и расположения почечных сосудов
(например, синдром аорто-мезентериального пинцета, связанный с ущемлением сосудистой ножки левой почки между брюшной аортой и верхней брыжеечной артерией; как правило, протеинурия сочетается с гематурией). В то же время наличие нефроптоза не исключает его сочетание с хроническим гломерулонефритом, требующим активного лечения.
Слайд 18
ОСОБЕННОСТИ ИССЛЕДОВАНИЯ АЛЬБУМИНУРИИ/ПРОТЕИНУРИИ
Впервые выявленная протеинурия, превышающая 1 г/сут,
служит обязательным показанием к консультации нефролога.
Когда массивная протеинурия (3
г/сут и более) приводит к снижению общего белка и альбумина крови, диагностируется нефротический синдром. При этом могут также отмечаться отеки, анасарка, водянка полостей, гиперлипидемия, однако наличие этих признаков необязательно для выявления нефротического синдрома.
Нефротический синдром - показание к госпитализации в нефрологический стационар с целью дифференциальной диагностики и лечения. Он связан с высоким риском крайне опасных осложнений (тромбофилия, иммунодефицит, гиперкатаболизм, нефротический криз).
Слайд 19
Суточная протеинурия
Содержание белка в порциях мочи, собранных в
разное время суток может колебаться в значительных пределах. Днем
у больного выделяется больше белка с мочой, чем ночью. Определение содержания белка в суточном количестве мочи дает более правильное представление о заболевании и должно быть обязательным при обследовании больного с любой патологией почек.
Определение белка ведется по какому-нибудь количественному методу, в результате которого определяется концентрация белка в г/л. Чтобы определить суточную протеинурию, нужно сделать пересчет, учитывая суточное количество мочи.
Слайд 20
Формула расчета суточной протеинурии
А = n * v
мг/сутки,
где n – количество белка в г/л
v – объем суточной мочи в мл
Например: больной доставил в лабораторию 2567 мл мочи. При определении белка по методу с сульфосалициловой кислотой был получен результат 0,098 г/л. составляем пропорцию:
В 1000 мл мочи - 0,098 г белка
В 2567 мл мочи - Х г белка
Находим Х=0,251566 г/сутки.
Показатель суточной протеинурии в бланке анализа записывают обычно в
мг/сутки, поэтому граммы переводи в миллграммы и х=251,566 мг/сутки.
Показатели суточной протеинурии в норме составляет 150 мг/сутки.
Слайд 21
КЛАССИФИКАЦИЯ
Первичный НС развивается при заболеваниях собственно клубочков почек
Вторичный
НС может быть обусловлен обширной группой заболеваний, вызывающих формирование
специфической нефропатии с преимущественным поражением клубочков
Врождённый НС:
врождённый НС финского типа;
диффузный мезангиальный склероз (французский тип)
Слайд 22
Этиология
Нефротический синдром развивается при различных заболеваниях, которые
могут быть объединены в несколько групп:
1. Болезни почек -
острый и хронический гломерулонефриты.
2. Общие и системные заболевания - амилоидоз, системные заболевания соединительной ткани, диабетический гломерулосклероз, опухоли.
3. Инфекционные заболевания - бактериальный эндокардит, сифилис.
Слайд 23
4. Токсические агенты - тяжелые металлы, соединения ртути,
висмут, золото.
5. Аллергические влияния - вакцинация, лечебные сыворотки.
6. Нарушения
кровообращения - тромбоз почечных вен, слипчивый перикардит, врожденные пороки сердца.
Этиология (продолжение)
Слайд 24
Острый гломерулонефрит – острое диффузное иммуно-воспалительное заболевание почек
с преимущественным поражением клубочков, при котором в клубочках наблюдаются
изменения экссудативно-пролиферативного характера.
Распространенность – 0,1 - 0,2% .
Слайд 25
Этиология
Стрептококки и их роль («нефритогенные», β-гемолитические, группы
А, типы 1, 2, 4, 12, 49, 55 и
др
Другие инфекции: туберкулез, брюшной тиф, грипп и т.д.;
Вакцинация (чаще R2, R1);
Слайд 27
Клиника
Мочевой синдром «нефритический» - типичный ОПСГН.
↑ уровень
белка в моче (1-3 г/л);
↑ число эритроцитов в
моче;
↑ число цилиндров;
олигурия;
может быть лимфоцитурия.
Слайд 28
Клиника
Экстраренальные проявления.
отеки умеренные (пастозность);
↑ АД изменения
ССС – тахи- или брадикардия;
Начало острое:
головная боль;
тошнота,
рвота;
ухудшение общего состояния;
снижение аппетита;
изменение цвета мочи («мясные помои»);
боли в пояснице;
Слайд 29
Клиника
Анализ крови общий.
анемия (умеренная)
лейкоцитоз;
нейтрофилез;
эозинофилия;
ускоренная СОЭ.
Анализ крови биохимический:
умеренное снижение альбуминов;
незначительное повышение
α2 и γ–глобулинов.
Слайд 30
Клиника
Мочевой синдром – «нефротический» вариант:
высокая плотность мочи;
олигурия;
протеинурия ↑ 3 г/л или ↑ 40 мг/м2
х час или ↑ 1 г/м2 х сутки;
цилиндрурия (гиалиновые);
нормальный осадок мочи (Эр., L).
Слайд 31
Клиника
Экстраренальные проявления:
нормальное АД;
отеки (выраженные);
асцит;
анасарка;
гидроторакс;
гидроперикард;
отеки наружных половых органов.
Слайд 32
Клиника
Общий анализ крови:
↑ уровня гемоглобина;
↑ ↑
СОЭ (50-70 мм/час);
Биохимический
анализ крови:
↓ общего белка;
↓ ↓ ↓ содержания альбумина;
↑ концентраций α2 глобулина и холестерина, липидов;
гиповолемия.
Слайд 33
Клиника
Нефротический синдром с гематурией/гипертензией:
Сочетает в себе клинические проявления
нефритического и нефротического вариантов заболевания, но:
отеки менее выражены,
но более упорные;
повышение АД;
гематурия;
анемия;
повышение уровня γ – глобулинов.
Слайд 34
Хронические гломерулонефриты
ПАТОГЕНЕТИЧЕСКОЕ ЛЕЧЕНИЕ
ГЕМАТУРИЧЕСКИЙ ВАРИАНТ
КОРТИКОСТЕРОИДЫ (ЭФФЕКТ СОМНИТЕЛЕН)
ЦИТОСТАТИКИ
АМИНОХИНОЛИНОВЫЕ ПРЕПАРАТЫ
АНТИКОАГУЛЯНТЫ?
ИНГИБИТОРЫ АПФ
ТРЕНТАЛ,

КУРАНТИЛ
НЕФРОТИЧЕСКАЯ ФОРМА
КОРТИКОСТЕРОИДЫ
ПОЛИКОМПОНЕНТНЫЕ ПРОТОКОЛЫ (КС+ЦС+…+…)
АНТИКОАГУЛЯНТЫ (В СОЧЕТАНИИ)
ИНГИБИТОРЫ АПФ
«ПУЛЬС»-ТЕРАПИЯ
ПЛАЗМОФЕРЕЗ
ИММУНОМОДУЛЯТОРЫ
ТРЕНТАЛ, КУРАНТИЛ
СМЕШАННАЯ ФОРМА
ПОЛИКОМПОНЕНТЫЕ
ПРОТОКОЛЫ
АНТИКОАГУЛЯНТЫ (В СОЧЕТАНИИ)
ИНГИБИТОРЫ АПФ
«ПУЛЬС»-ТЕРАПИЯ (С ЦИТОСТАТИКАМИ)
ЭФФЕРЕНТНЫЕ МЕТОДЫ
АУТОТРАНСПЛАНТАЦИЯ КОСТНОГО МОЗГА (ВТОРИЧНЫЕ ГН)
МЕМБРАНОЗНОПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ (МЕЗАНГИОКАПИЛЛЯРНЫЙ)
- В БОЛЬШИНСТВЕ СЛУЧАЕВ ОТСУТСТВИЕ ЭФФЕКТА НА СТАНДАРТНУЮ КС-ТЕРАПИЮ
- ДЛИТЕЛЬНАЯ (БОЛЕЕ 3-Х ЛЕТ) АЛЬТЕРНИРУЮЩАЯ (≈40 мг/м2) ТЕРАПИЯ ЭФФЕКТИВНА У
60% БОЛЬНЫХ
- ПУЛЬС-ТЕРАПИЯ (≈5-6 РАЗ ЧЕРЕЗ ДЕНЬ 30 мг/кг) С ПОСЛЕДУЮЩИМ АЛЬТЕРНИРУЮЩИМ
ЛЕЧЕНИЕМ В ТЕЧЕНИЕ 1-5 ЛЕТ
- ЧЕТЫРЕХКОМПОНЕНТНАЯ СХЕМА (по Kincaid-Smith) В НАСТОЯЩЕЕ ВРЕМЯ ИСПОЛЬЗУЕТСЯ РЕДКО (ЭФФЕКТИВНОСТЬ НИЗКА, ПОБОЧНЫХ ЭФФЕКТОВ МНОГО)
- ЭФФЕРЕНТНЫЕ МЕТОДЫ (ПЛАЗМОФЕРЕЗ) В СОЧЕТАНИИ С ПУЛЬС-ТЕРАПИЕЙ И ПЕРЕХОДОМ НА ЧЕТЫРЕХКОМПОНЕНТНУЮ СХЕМУ
МЕЗАНГИАЛЬНОПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ
(ВКЛЮЧАЯ БОЛЕЗНЬ БЕРЖЕ)
- ГЛЮКОКОРТИКОИДЫ В АЛЬТЕРНИРУЮЩЕМ РЕЖИМЕ (60-30-15 мг/м2) С ДЛИТЕЛЬНОСТЬЮ ЛЕЧЕНИЯ 3-5 ЛЕТ
- ДВУХКОМПОНЕНТНЫЕ СХЕМЫ (ИЗ ЦИТОСТАТИКОВ ЧАЩЕ ЛЕЙКЕРАН ИЛИ ЦИКЛОФОСФАМИД)
- ТРЕХКОМПОНЕНТНЫЕ ПРОТОКОЛЫ (КС+ЦИКЛОФОСФАМИД И КУАРНТИЛ)
- ПУЛЬС-ТЕРАПИЯ
- ДЛИТЕЛЬНОЕ ЛЕЧЕНГИЕ ИММУНОГЛОБУЛИНАМИ (JMJG) В ВЫСОКИХ ДОЗАХ (2÷0,35 мл/кг КАЖДЫЕ 15 ДНЕЙ В ТЕЧЕНИЕ 9-12 МЕСЯЦЕВ) ПРИ БОЛЕЗНИ БЕРЖЕ.
ПРИНЦИПЫ ЛЕЧЕНИЯ (В ЗАВИСИМОСТИ ОТ КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ И ФАЗЫ БОЛЕЗНИ)
- В ПЕРИОДЕ ПОЛНОЙ КЛИНИКО-ЛАБОРАТОРНОЙ РЕМИССИИ:
ЩАДЯЩИЙ РЕЖИМ;
ИСКЛЮЧЕНИЕ ФИЗИЧЕСКОГО ПЕРЕНАПРЯЖЕНИЯ;
ИСКЛЮЧЕНИЕ ПЕРЕОХЛАЖДЕНИЙ И ПЕРЕГРЕВАНИЙ;
УЧЕТА (ПРИ СОХРАННОЙ ФУНКЦИИ ПОЧЕК) В СООТВЕТСТВИИ С ВОЗРАСТНЫМИ ПОТРЕБНОСТЯМИ;
ИСКЛЮЧЕНИЕ ПИЩЕВЫХ АЛЛЕРГЕНОВ;
КОСТНЫХ, РЫБНЫХ, ГРИБНЫХ БУЛЬОНОВ;
ЖИДКОСТЬ С УЧЕТОМ ДИУРЕЗА;
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ ТОЛЬКО В СЛУЧАЯХ ИНТЕРКУРРЕНТНЫХ ИНФЕКЦИЙ;
- «БАЗИСНАЯ» ТЕРАПИЯ В ФАЗЕ ОБОСТРЕНИЯ ПО ОБЩИМ ПРИНЦИПАМ ЛЕЧЕНИЯ ГН.
ЛЕЧЕНИЕ ХРОНИЧЕСКОГО ГЛОМЕРУЛОНЕФРИТА (В ЗАВИСИМОСТИ ОТ МОРФОЛОГИЧЕСКОГО ВАРИАНТА)
МЕМБРАНОЗНЫЙ ГЛОМЕРУЛОНЕФРИТ
- ЛЕЧИТЬ ИЛИ НЕ ЛЕЧИТЬ?
(ПРОГРЕССИРОВАНИЕ В ХПН В ТЕЧЕНИЕ 5 ЛЕТ ≈5%; 10-ЛЕТНЯЯ ВЫЖИВАЕМОСТЬ – 90%, ЧАСТЫ СПОНТАННЫЕ РЕМИССИИ;
- ПРИ НАЛИЧИИ ПРИЗНАКОВ АКТИВНОСТИ И ПРОГРЕССИРОВАНИЯ ПРОЦЕССА;
- ДЛИТЕЛЬНОЕ ПРИМЕНЕНИЕ АЛЬТЕРНИРУЮЩЕЙ СХЕМЫ КС-ТЕРАПИИ (ГОДАМИ);
МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ
ХРОНИЧЕСКИХ ГЛОМЕРУЛОНЕФРИТОВ
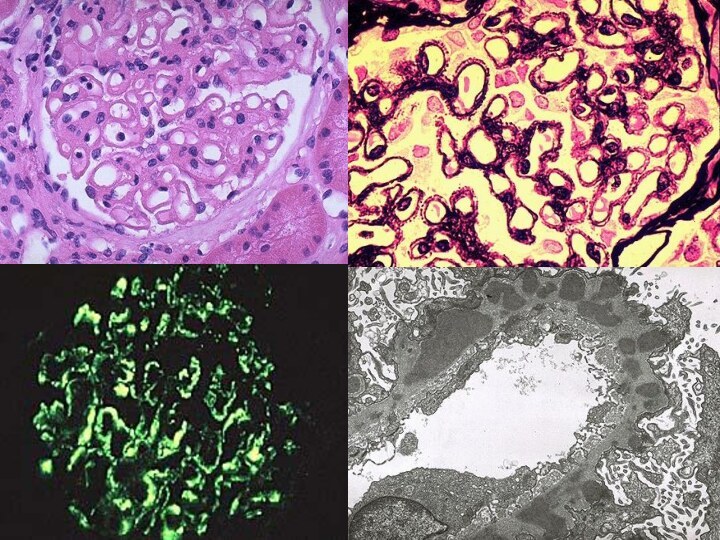
Мембранозный гломерулонефрит (клинически: изолированная протеинурия, гематурический вариант ГН, реже нефротическая или смешанная формы ГН)
Слайд 36
Хронические гломерулонефриты
ПАТОГЕНЕТИЧЕСКОЕ ЛЕЧЕНИЕ
ГЕМАТУРИЧЕСКИЙ ВАРИАНТ
КОРТИКОСТЕРОИДЫ (ЭФФЕКТ СОМНИТЕЛЕН)
ЦИТОСТАТИКИ
АМИНОХИНОЛИНОВЫЕ ПРЕПАРАТЫ
АНТИКОАГУЛЯНТЫ?
ИНГИБИТОРЫ АПФ
ТРЕНТАЛ,

КУРАНТИЛ
НЕФРОТИЧЕСКАЯ ФОРМА
КОРТИКОСТЕРОИДЫ
ПОЛИКОМПОНЕНТНЫЕ ПРОТОКОЛЫ (КС+ЦС+…+…)
АНТИКОАГУЛЯНТЫ (В СОЧЕТАНИИ)
ИНГИБИТОРЫ АПФ
«ПУЛЬС»-ТЕРАПИЯ
ПЛАЗМОФЕРЕЗ
ИММУНОМОДУЛЯТОРЫ
ТРЕНТАЛ, КУРАНТИЛ
СМЕШАННАЯ ФОРМА
ПОЛИКОМПОНЕНТЫЕ
ПРОТОКОЛЫ
АНТИКОАГУЛЯНТЫ (В СОЧЕТАНИИ)
ИНГИБИТОРЫ АПФ
«ПУЛЬС»-ТЕРАПИЯ (С ЦИТОСТАТИКАМИ)
ЭФФЕРЕНТНЫЕ МЕТОДЫ
АУТОТРАНСПЛАНТАЦИЯ КОСТНОГО МОЗГА (ВТОРИЧНЫЕ ГН)
МЕМБРАНОЗНОПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ (МЕЗАНГИОКАПИЛЛЯРНЫЙ)
- В БОЛЬШИНСТВЕ СЛУЧАЕВ ОТСУТСТВИЕ ЭФФЕКТА НА СТАНДАРТНУЮ КС-ТЕРАПИЮ
- ДЛИТЕЛЬНАЯ (БОЛЕЕ 3-Х ЛЕТ) АЛЬТЕРНИРУЮЩАЯ (≈40 мг/м2) ТЕРАПИЯ ЭФФЕКТИВНА У
60% БОЛЬНЫХ
- ПУЛЬС-ТЕРАПИЯ (≈5-6 РАЗ ЧЕРЕЗ ДЕНЬ 30 мг/кг) С ПОСЛЕДУЮЩИМ АЛЬТЕРНИРУЮЩИМ
ЛЕЧЕНИЕМ В ТЕЧЕНИЕ 1-5 ЛЕТ
- ЧЕТЫРЕХКОМПОНЕНТНАЯ СХЕМА (по Kincaid-Smith) В НАСТОЯЩЕЕ ВРЕМЯ ИСПОЛЬЗУЕТСЯ РЕДКО (ЭФФЕКТИВНОСТЬ НИЗКА, ПОБОЧНЫХ ЭФФЕКТОВ МНОГО)
- ЭФФЕРЕНТНЫЕ МЕТОДЫ (ПЛАЗМОФЕРЕЗ) В СОЧЕТАНИИ С ПУЛЬС-ТЕРАПИЕЙ И ПЕРЕХОДОМ НА ЧЕТЫРЕХКОМПОНЕНТНУЮ СХЕМУ
МЕЗАНГИАЛЬНОПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ
(ВКЛЮЧАЯ БОЛЕЗНЬ БЕРЖЕ)
- ГЛЮКОКОРТИКОИДЫ В АЛЬТЕРНИРУЮЩЕМ РЕЖИМЕ (60-30-15 мг/м2) С ДЛИТЕЛЬНОСТЬЮ ЛЕЧЕНИЯ 3-5 ЛЕТ
- ДВУХКОМПОНЕНТНЫЕ СХЕМЫ (ИЗ ЦИТОСТАТИКОВ ЧАЩЕ ЛЕЙКЕРАН ИЛИ ЦИКЛОФОСФАМИД)
- ТРЕХКОМПОНЕНТНЫЕ ПРОТОКОЛЫ (КС+ЦИКЛОФОСФАМИД И КУАРНТИЛ)
- ПУЛЬС-ТЕРАПИЯ
- ДЛИТЕЛЬНОЕ ЛЕЧЕНГИЕ ИММУНОГЛОБУЛИНАМИ (JMJG) В ВЫСОКИХ ДОЗАХ (2÷0,35 мл/кг КАЖДЫЕ 15 ДНЕЙ В ТЕЧЕНИЕ 9-12 МЕСЯЦЕВ) ПРИ БОЛЕЗНИ БЕРЖЕ.
ПРИНЦИПЫ ЛЕЧЕНИЯ (В ЗАВИСИМОСТИ ОТ КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ И ФАЗЫ БОЛЕЗНИ)
- В ПЕРИОДЕ ПОЛНОЙ КЛИНИКО-ЛАБОРАТОРНОЙ РЕМИССИИ:
ЩАДЯЩИЙ РЕЖИМ;
ИСКЛЮЧЕНИЕ ФИЗИЧЕСКОГО ПЕРЕНАПРЯЖЕНИЯ;
ИСКЛЮЧЕНИЕ ПЕРЕОХЛАЖДЕНИЙ И ПЕРЕГРЕВАНИЙ;
УЧЕТА (ПРИ СОХРАННОЙ ФУНКЦИИ ПОЧЕК) В СООТВЕТСТВИИ С ВОЗРАСТНЫМИ ПОТРЕБНОСТЯМИ;
ИСКЛЮЧЕНИЕ ПИЩЕВЫХ АЛЛЕРГЕНОВ;
КОСТНЫХ, РЫБНЫХ, ГРИБНЫХ БУЛЬОНОВ;
ЖИДКОСТЬ С УЧЕТОМ ДИУРЕЗА;
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ ТОЛЬКО В СЛУЧАЯХ ИНТЕРКУРРЕНТНЫХ ИНФЕКЦИЙ;
- «БАЗИСНАЯ» ТЕРАПИЯ В ФАЗЕ ОБОСТРЕНИЯ ПО ОБЩИМ ПРИНЦИПАМ ЛЕЧЕНИЯ ГН.
ЛЕЧЕНИЕ ХРОНИЧЕСКОГО ГЛОМЕРУЛОНЕФРИТА (В ЗАВИСИМОСТИ ОТ МОРФОЛОГИЧЕСКОГО ВАРИАНТА)
МЕМБРАНОЗНЫЙ ГЛОМЕРУЛОНЕФРИТ
- ЛЕЧИТЬ ИЛИ НЕ ЛЕЧИТЬ?
(ПРОГРЕССИРОВАНИЕ В ХПН В ТЕЧЕНИЕ 5 ЛЕТ ≈5%; 10-ЛЕТНЯЯ ВЫЖИВАЕМОСТЬ – 90%, ЧАСТЫ СПОНТАННЫЕ РЕМИССИИ;
- ПРИ НАЛИЧИИ ПРИЗНАКОВ АКТИВНОСТИ И ПРОГРЕССИРОВАНИЯ ПРОЦЕССА;
- ДЛИТЕЛЬНОЕ ПРИМЕНЕНИЕ АЛЬТЕРНИРУЮЩЕЙ СХЕМЫ КС-ТЕРАПИИ (ГОДАМИ);
МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ ХРОНИЧЕСКИХ ГЛОМЕРУЛОНЕФРИТОВ
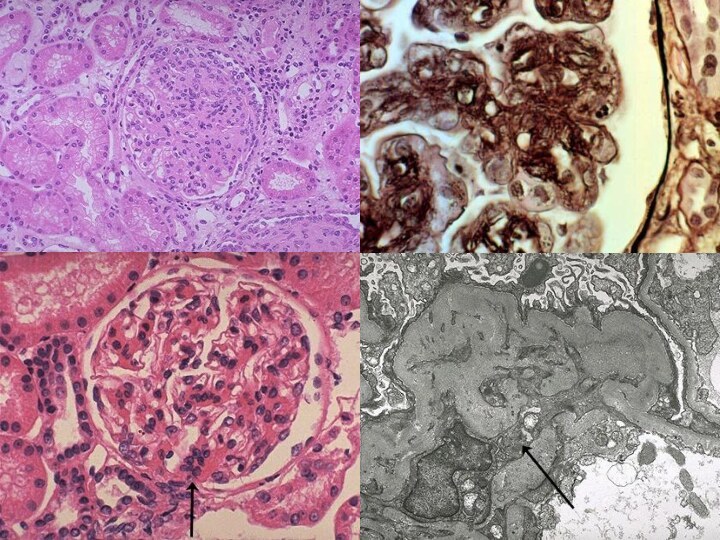
Мембранопролиферативный гломерулонефрит (мезангиокапиллярный)
I тип – субэндотелиальные депозиты
I I тип – «плотные» депозиты
I I I тип – трансмембранные депозиты
Клинических отличий между тремя типами не выявляется (клинически: отеки в сочетании с гематурией и/или гипертензией, гематурический вариант, изолированный мочевой синдром).
Слайд 38
Хронические гломерулонефриты
ПАТОГЕНЕТИЧЕСКОЕ ЛЕЧЕНИЕ
ГЕМАТУРИЧЕСКИЙ ВАРИАНТ
КОРТИКОСТЕРОИДЫ (ЭФФЕКТ СОМНИТЕЛЕН)
ЦИТОСТАТИКИ
АМИНОХИНОЛИНОВЫЕ ПРЕПАРАТЫ
АНТИКОАГУЛЯНТЫ?
ИНГИБИТОРЫ АПФ
ТРЕНТАЛ,

КУРАНТИЛ
НЕФРОТИЧЕСКАЯ ФОРМА
КОРТИКОСТЕРОИДЫ
ПОЛИКОМПОНЕНТНЫЕ ПРОТОКОЛЫ (КС+ЦС+…+…)
АНТИКОАГУЛЯНТЫ (В СОЧЕТАНИИ)
ИНГИБИТОРЫ АПФ
«ПУЛЬС»-ТЕРАПИЯ
ПЛАЗМОФЕРЕЗ
ИММУНОМОДУЛЯТОРЫ
ТРЕНТАЛ, КУРАНТИЛ
СМЕШАННАЯ ФОРМА
ПОЛИКОМПОНЕНТЫЕ
ПРОТОКОЛЫ
АНТИКОАГУЛЯНТЫ (В СОЧЕТАНИИ)
ИНГИБИТОРЫ АПФ
«ПУЛЬС»-ТЕРАПИЯ (С ЦИТОСТАТИКАМИ)
ЭФФЕРЕНТНЫЕ МЕТОДЫ
АУТОТРАНСПЛАНТАЦИЯ КОСТНОГО МОЗГА (ВТОРИЧНЫЕ ГН)
МЕМБРАНОЗНОПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ (МЕЗАНГИОКАПИЛЛЯРНЫЙ)
- В БОЛЬШИНСТВЕ СЛУЧАЕВ ОТСУТСТВИЕ ЭФФЕКТА НА СТАНДАРТНУЮ КС-ТЕРАПИЮ
- ДЛИТЕЛЬНАЯ (БОЛЕЕ 3-Х ЛЕТ) АЛЬТЕРНИРУЮЩАЯ (≈40 мг/м2) ТЕРАПИЯ ЭФФЕКТИВНА У
60% БОЛЬНЫХ
- ПУЛЬС-ТЕРАПИЯ (≈5-6 РАЗ ЧЕРЕЗ ДЕНЬ 30 мг/кг) С ПОСЛЕДУЮЩИМ АЛЬТЕРНИРУЮЩИМ
ЛЕЧЕНИЕМ В ТЕЧЕНИЕ 1-5 ЛЕТ
- ЧЕТЫРЕХКОМПОНЕНТНАЯ СХЕМА (по Kincaid-Smith) В НАСТОЯЩЕЕ ВРЕМЯ ИСПОЛЬЗУЕТСЯ РЕДКО (ЭФФЕКТИВНОСТЬ НИЗКА, ПОБОЧНЫХ ЭФФЕКТОВ МНОГО)
- ЭФФЕРЕНТНЫЕ МЕТОДЫ (ПЛАЗМОФЕРЕЗ) В СОЧЕТАНИИ С ПУЛЬС-ТЕРАПИЕЙ И ПЕРЕХОДОМ НА ЧЕТЫРЕХКОМПОНЕНТНУЮ СХЕМУ
МЕЗАНГИАЛЬНОПРОЛИФЕРАТИВНЫЙ ГЛОМЕРУЛОНЕФРИТ
(ВКЛЮЧАЯ БОЛЕЗНЬ БЕРЖЕ)
- ГЛЮКОКОРТИКОИДЫ В АЛЬТЕРНИРУЮЩЕМ РЕЖИМЕ (60-30-15 мг/м2) С ДЛИТЕЛЬНОСТЬЮ ЛЕЧЕНИЯ 3-5 ЛЕТ
- ДВУХКОМПОНЕНТНЫЕ СХЕМЫ (ИЗ ЦИТОСТАТИКОВ ЧАЩЕ ЛЕЙКЕРАН ИЛИ ЦИКЛОФОСФАМИД)
- ТРЕХКОМПОНЕНТНЫЕ ПРОТОКОЛЫ (КС+ЦИКЛОФОСФАМИД И КУАРНТИЛ)
- ПУЛЬС-ТЕРАПИЯ
- ДЛИТЕЛЬНОЕ ЛЕЧЕНГИЕ ИММУНОГЛОБУЛИНАМИ (JMJG) В ВЫСОКИХ ДОЗАХ (2÷0,35 мл/кг КАЖДЫЕ 15 ДНЕЙ В ТЕЧЕНИЕ 9-12 МЕСЯЦЕВ) ПРИ БОЛЕЗНИ БЕРЖЕ.
ПРИНЦИПЫ ЛЕЧЕНИЯ (В ЗАВИСИМОСТИ ОТ КЛИНИЧЕСКИХ ПРОЯВЛЕНИЙ И ФАЗЫ БОЛЕЗНИ)
- В ПЕРИОДЕ ПОЛНОЙ КЛИНИКО-ЛАБОРАТОРНОЙ РЕМИССИИ:
ЩАДЯЩИЙ РЕЖИМ;
ИСКЛЮЧЕНИЕ ФИЗИЧЕСКОГО ПЕРЕНАПРЯЖЕНИЯ;
ИСКЛЮЧЕНИЕ ПЕРЕОХЛАЖДЕНИЙ И ПЕРЕГРЕВАНИЙ;
УЧЕТА (ПРИ СОХРАННОЙ ФУНКЦИИ ПОЧЕК) В СООТВЕТСТВИИ С ВОЗРАСТНЫМИ ПОТРЕБНОСТЯМИ;
ИСКЛЮЧЕНИЕ ПИЩЕВЫХ АЛЛЕРГЕНОВ;
КОСТНЫХ, РЫБНЫХ, ГРИБНЫХ БУЛЬОНОВ;
ЖИДКОСТЬ С УЧЕТОМ ДИУРЕЗА;
МЕДИКАМЕНТОЗНОЕ ЛЕЧЕНИЕ ТОЛЬКО В СЛУЧАЯХ ИНТЕРКУРРЕНТНЫХ ИНФЕКЦИЙ;
- «БАЗИСНАЯ» ТЕРАПИЯ В ФАЗЕ ОБОСТРЕНИЯ ПО ОБЩИМ ПРИНЦИПАМ ЛЕЧЕНИЯ ГН.
ЛЕЧЕНИЕ ХРОНИЧЕСКОГО ГЛОМЕРУЛОНЕФРИТА (В ЗАВИСИМОСТИ ОТ МОРФОЛОГИЧЕСКОГО ВАРИАНТА)
МЕМБРАНОЗНЫЙ ГЛОМЕРУЛОНЕФРИТ
- ЛЕЧИТЬ ИЛИ НЕ ЛЕЧИТЬ?
(ПРОГРЕССИРОВАНИЕ В ХПН В ТЕЧЕНИЕ 5 ЛЕТ ≈5%; 10-ЛЕТНЯЯ ВЫЖИВАЕМОСТЬ – 90%, ЧАСТЫ СПОНТАННЫЕ РЕМИССИИ;
- ПРИ НАЛИЧИИ ПРИЗНАКОВ АКТИВНОСТИ И ПРОГРЕССИРОВАНИЯ ПРОЦЕССА;
- ДЛИТЕЛЬНОЕ ПРИМЕНЕНИЕ АЛЬТЕРНИРУЮЩЕЙ СХЕМЫ КС-ТЕРАПИИ (ГОДАМИ);
МОРФОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ
ХРОНИЧЕСКИХ ГЛОМЕРУЛОНЕФРИТОВ
Мезангиально-пролиферативный гломерулонефрит (до 50% случаев хронического гломерулонефрита). (Клинически: гематурическая форма или нефротическая).
Слайд 43
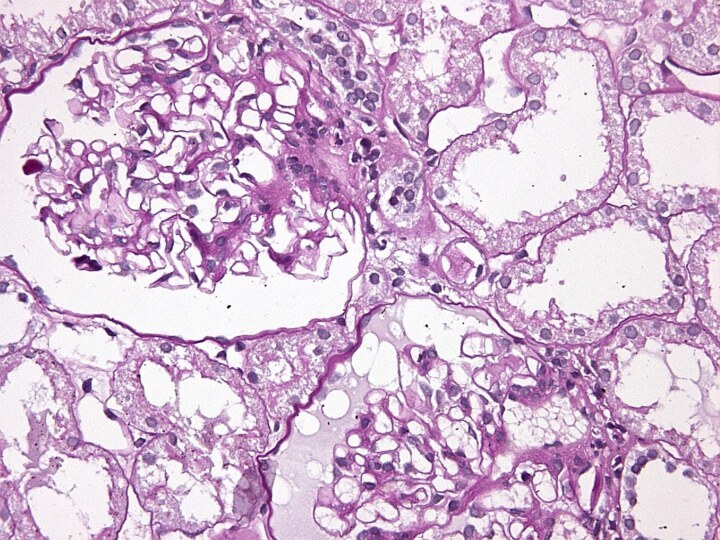
Фокально-сегментарный гломерулосклероз
ФСГС – до 50% стероидрезистентного НС.
Характерный
признак — наличие в части клубочков (очаговое поражение) сегментарного
(не во всех капиллярных петлях) мезангиального склероза, а также атрофия канальцевого эпителия, инфильтрация и фиброз интерстиция.
Этиология неизвестна. Обсуждается роль генетических факторов и вирусной инфекции.
У части пациентов - наряду с НС, АГ, гематурия, >креатинина в крови. М.б. переход БМИ, ранее чувствительной к ГК, в ФСГС.
Слайд 44
Фокально-сегментарный гломерулосклероз
(продолжение)
При ФСГС (стероидрезистентном) прогноз неблагоприятный. При стероидрезистентности
ХПН развивается в течение от 1 до 20 лет.
Более благоприятное течение у пациентов с протеинурией, не достигающей выраженности нефротической. После трансплантации почки у 20—30% пациентов заболевание рецидивирует с поражением пересаженной почки.
Слайд 45
АМИЛОИДОЗ ПОЧЕК - это
заболевание, характеризующееся отложением в
тканях амилоида (сложного белково-полисахаридного комплекса).
Распространенность 1: 50 000
Классификация Номенклатурного
комитета Международного союза иммунологических обществ (Бюллетень ВОЗ, 1993):
AL-амилоидоз (A-amiloidosis, амилоидоз, L- light chains, легкие цепи) -первичный , связанный с миеломной болезнью (амилоидоз регистрируют в 10-20% случаев миеломной болезни).
AA- амилоидоз (acquired amiloidosis, приобретенный амилоидоз) - вторичный амилоидоз на фоне хронических воспалительных заболеваний, а также средиземноморской семейной лихорадке (периодической болезни).
Классификация (продолжение)
ATTR- амилоидоз (A-amiloidosis, амилоидоз
TTR - transthyretin) - наследственно-семейный амилоидоз (семейная амилоидная полинейропатия) и старческий системный амилоидоз – наследуется по аутосомно-доминантному типу.
A2M- амилоидоз (A-amiloidosis, амилоидоз 2M- 2-микроглобулин) – амилоидоз у больных, находящихся на плановом гемодиализе.
Локализованный амилоидоз чаще развивается у людей старческого возраста (AIAPP- амилоидоз – при инсулиннезависимом сахарном диабете,
B-амилоидоз – при болезни Альцхаймера,
AANF-амилоидоз – старческий амилоидоз предсердий).
Морфология
Амилоид – сложный гликопротеид, состоит из двух компонент – фибриллярного белка (АL и АА), обладающего свойством светопреломления в поляризованном свете и плазменного компонента – гликопротеида. Эти белки связываются с хондроитинсульфатами, фибрином и иммунными комплексами
Амилоид откладывается в мезангии и вдоль базальной мембраны почечного клубочка, а также в интерстициальной, перитубулярной и васкулярной зонах.
Слайд 48
Клиника
Почечные проявления (типичны для АL- и АА- амилоидоза):
Легкая
протеинурия, – нефротический синдром (отеков может не быть при
амилоидозе надпочечников и гипонатриемии).
Парапротеинемия – белок Бенс-Джонса при миеломной болезни.
АГ – в 20-25% случаев.
Слайд 49
Внепочечные проявления:
Амилоидоз сердца (при АL-амилоидозе) – по типу
рестриктивной КМП с ХСН и нарушениями сердечного ритма, блокады.
ЖКТ:
Макроглоссия
(при АL-амилоидозе);
Амилоидоз пищевода;
Амилоидоз желудка;
Амилоидоз кишечника (боль, кишечная непроходимость);
ЖКТ кровотечения;
Амилоидоз печени (портальная гипертензия и холестаз);
Амилоидоз поджелудочной железы.
Слайд 50
Поражение других органов и систем:
Полисерозит (плеврит, перитонит) – характерен для средиземноморской семейной лихорадки
(периодическая болезнь). Поражение почек развивается у 30-40% больных.
Могут наблюдаться эпизоды возникновения болей и лихорадки длительностью 2-7 дней с полной нормализацией общего состояния и восстановлением трудоспособности:
абдоминальный вариант, торакальный вариант,
суставной вариант лихорадочный вариант.
Клиника (продолжение)
Периферическая полинейропатия
(проявляется на 3-7 десятилетии жизни);
Запястный туннельный синдром (характерен для АL-амилоидозе и A2M- амилоидоза);
Симметричный полиартрит;
Амилоидная инфильтрация мышц;
Кожные поражения;
Психические нарушения;
Геморрагический синдром (дефицит Х фактора).
Слайд 52
ЛАБОРАТОРНЫЕ ИССЛЕДОВАНИЯ
В общем анализе мочи
содержание белка варьирует от микроальбуминурии до
массивной
протеинурии. Гематурия возникает редко, лейкоцитурия не бывает массивной и не связана с сопутствующей инфекцией. Могут определяться цилиндры восковидные., реже зернистые. Вследствие массивной протеинурии возникает гипопротеинемия за счет гипоальбуминемии. В общем анализе крови возможен лейкоцитоз, характерно повышенное СОЭ, при ХПН – анемия.
Слайд 53
СПЕЦИАЛЬНЫЕ ИССЛЕДОВАНИЯ
-Биопсия слизистой оболочки прямой кишки и подкожно-жировой
клетчатки в 70% случаев выявляет амилоидоз. Более информативна биопсия
почки.
Эхокардиография выявляет симметричное утолщение стенок левого желудочка, межжелудочковой перегородки, признаки диастолической дисфункции.
- ЭКГ- низкий вольтаж зубцов. Блокады проводящей системы сердца, аритмии
- УЗИ- размеры почек увеличены или нормальные
- Функциональные пробы с конго красным или метиленовым синим ( быстрое исчезновение красителей при в/в ведении из сыворотки крови вследствии их фиксации амилоидом, а также значительное снижение выделения их почками )
Эти пробы имеют низкую информативность.
Слайд 54
ДИАГНОСТИКА
При диагностике наиболее важны результаты биопсии. После обнаружения
амилоидных масс необходимо провести иммуногистохимическую идентификацию состава амилоидных фибрилл.
Следует также провести электрофорез и иммуноэлектрофорез сыворотки крови и мочи для выявления мииеломной болезни.
Необходимо предполагать развитие амилоидоза при выявлении протеинурии у больных, относящихся к группе риска ( с ревматоидным артритом, миеломной болезнью, бронхоэктатической болезнью,туберкулезом и лепрой )
При наслествено-семейных формах, проявляющихся периферической нейропатией., нефропатией, кардиопатией следует исключать амилоидоз.
Кроме того, амилоидоз необходимо предполагать у больных, находящихся на плановом гемодиализе, а также при плечелопаточном синдроме, синдроме запястного канала.
Слайд 55
ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА
- Нефротический синдром сложен для
дифференциальной диагностики. При амиилоидозе он развивается постепенно. Однако у
некоторых больных он может развиться быстро в связи с наличием таких провоцирующих факторов как переохлаждение, травма, вакцинация. Присоединившийся тромбоз почечных вен. Характерно сохранение нефротического синдрома при развитии ХПН.
- На стадии ХПН различия в клинической картине почечных заболеваний становится минимальным. Выявление при ХПН нормальных или увеличенных размеров почек в сочетании с высокой протеинурией крайне подозрительно для амилоидоза.
- Амилоидоз сердца следует подозревать в каждом случае сердечной недостаточности, резистентной к терапии, особенно у лиц пожилого возраста.
- Синдром запястного канала и макроглоссия – нередкие признаки АL-амилоидоза у пожилых больных, однако они могут возникать и при гипотиреозе.
- При плотном отеке кожи кистей следует дифференцировать со склеродермией.
Слайд 56
СКВ
невысокая , неселективная протеинурия
Гипергаммаглобулинемия
в 30 %
случаев – выраженный мочевой синдром .
лейкопения , лимфопения ,
эозинофилия
LE-клетки , антинуклеарный фактор
полиартрит с преим. поражением мелких суставов , поражения кожи , ЦНС , плеврит , перикардит , периферический васкулит.
синдром Рейно
Слайд 57
Подострый инфекционный эндокардит
Типичные клинические проявления нефротического типа нефрита
при подостром инфекционном эндокардите — интермитирующая лихорадка с ознобом
и обильным потоотделением; анемия, часто лейкопения; спленомегалия; тромбоэмболический синдром; точечные кровоизлияния на конъюнктиве или переходной складке век (симптом Лукина); изменение конфигурации пальцев по типу «барабанных палочек»; изменения в сердце (порок, миокардит), вегетации на клапане. Лабораторные данные; ускорение СОЭ, положительные результаты посева крови.
Слайд 58
Сахарный диабет
Нефротический синдром при сахарном диабете обусловлен специфическим
поражением почек — диабетическим гломерулосклерозом (синдром Киммельстила-Уилсона).
Клиническая картина
поражения почек наблюдается примерно у трети из них и характеризуется быстрым формированием нефротического синдрома с большими отёками, ранним присоединением артериальной гипертензии и хронической почечной недостаточности .
Слайд 59
Венозные тромбозы
Нефротический синдром при тромбозе почечных вен, нижней
полой вены встречается часто и представлен разнообразной клинической картиной:
самопроизвольный тромбоз периферических вен и артерий, тромбоэмболия лёгочной артерии, окклюзия почечной вены. Острая стадия характеризуется сильной болью (при инфаркте почки — морфинной) в пояснице, животе, олигурией (анурией), макрогематурией. При медленном развитии тромбоза на фоне умеренной боли, олигурии появляется протеинурия, которая быстро приобретает характер нефротической - формируется нефротический синдром с гематурией, быстро нарастает хроническая почечная недостаточность
Слайд 60
Семейная Медитерранская лихорадка (периодическая болезнь)
Является наследственным заболеванием с

наследованием по аутосомно-рецессивному типу. В развитии периодической болезни предполагается
роль гена МЕFV, расположенного в коротком плече 16-й хромосомы. Болеют в основном армяне, евреи и арабы, а также греки, кубинцы, итальянцы и бельгийцы.
Поражение почек наблюдается уже в возрасте 5-25 лет. Появляется протеинурия, которая в последующем нарастает с переходом в нефротический синдром. Морфологически патологический процесс характеризуется развитием АА-амилоидоза.
У 90% пациентов первая атака развивается в возрасте до 20 лет. Симптомы болезни во время атаки персистируют непродолжительное время, в среднем от 6 до 96 часов. У 95% пациентов боль в животе продолжается 1-2 дня и может быть интенсивной с явлениями асептического перитонита, или слабовыраженной. Моноартрит с поражением коленного, голеностопного суставов, запястья наблюдается у 75% пациентов. Торакалгия с односторонним плевритом описана у 30% больных, перикардит — менее чем в 1% случаев.
Слайд 61
Гипериммуноглобулинемия D с периодическим лихорадочным синдромом
Болезнь наследуется по

аутосомно-рецессивному типу. Наблюдается мутация гена МVК. Первые случаи зарегистрированы
в Нидерландах. У больных с гипер-IgD-синдромом развиваются периодические лихорадочные атаки.
Атака проявляется ознобом с острым повышением температуры тела и продолжается в течение 4-6 дней. Может быть спровоцирована вакцинацией, небольшой травмой, хирургическим вмешательством или стрессом. Наблюдаются шейная лимфаденопатия, боли в животе с тошнотой, поносом. Выявляется гепатоспленомегалия, беспокоит головная боль, артралгии, развиваются артриты крупных суставов, эритематозно-папулезные или петехиальные высыпания. Интервалы между атаками длятся в среднем 4-6 недель. В крови регистрируется повышенное количество IgD (более 100 МЕ/мл). У 80% пациентов помимо повышения концентрации IgD повышается уровень IgА. При данном заболевании развитие амилоидоза почек характеризуется появлением протеинурии, которая постепенно нарастает, приводя к формированию нефротического синдрома.
Слайд 62
ФНО-Р-ассоциированная периодическая болезнь
ФНО-Р-ассоциированная периодическая болезнь была описана как
вариант болезни Стилла. Она наследуется по аутосомно-доминантному типу и
связана с мутацией гена ТNFRSF1А (ген ФНО-Р массой 55 кД). Встречается в Ирландии и Шотландии. Известна также под названием семейная Хиберниальная лихорадка. Атака может продолжаться от 1-2 дней до нескольких недель. Заболевание развивается в детском и подростковом возрасте и включает в себя абдоминальные боли, плеврит, периорбитальный отек, миалгию, артралгию, боль в мошонке. Кожные проявления в виде мигрирующих эритематозных пятен, петехий и уртикарий встречаются у 3/4 больных. В крови наблюдается лейкоцитоз и рост концентрации острофазных белков, который проходит с купированием атаки. В 10% случаев развивается амилоидоз, в этиологии которого предполагается мутация гена цистеин-редуктазы.
Слайд 63
Семейный холодовой аутовоспалительный синдром
Относится к числу так называемых
криопиринопатий. Наследуется по аутосомно-доминантному типу. Наблюдаются мутации генов СIАS1/NАLР3/РYРАF1,
локализующихся в 1-й хромосоме. Проявляется лихорадкой, артралгиями и болями в животе, наступающими после легкого переохлаждения, а также уртикарной сыпью.
Синдром Muckle-Wells
Наследуется по аутосомно-доминантному типу. Мутации касаются генов СIАS1/NАLР3/РYРАF1. Клиническая картина характеризуется появлением уртикарной сыпи (волдырей), прогрессирующей глухотой и поражением почек и других паренхиматозных органов (амилоидоз). Амилоидоз почек сопровождается развитием нефротического синдрома с быстрым прогрессированием ХПН. Нередко наблюдается лихорадка, помимо глухоты описаны случаи глаукомы, косоглазия, артралгий. Тип наследования как доминантный, так и рецессивный.
Слайд 64
Синдром Nail-раtеllа (синдром поражения ногтей и надколенника, синдром
Турнера-Кизера).
Характеризуется аутосомно-доминантным типом наследования. Встречается с частотой 1:50 000
живорожденных. Развивается при мутации гена 1МХ1В, расположенного в 34-м локусе 9-й хромосомы и регулирующего экспрессию белков подоцитов. Характеризуется нефротическим синдромом в сочетании с симметричными аномалиями ногтей, скелета и глаз. В раннем детском возрасте обращает на себя внимание мягкость, тонкость и изогнутость ногтей или их полное отсутствие. Позже становится заметным уменьшение размеров коленных чашечек, что сопровождается затруднением ходьбы. Нередко это приводит к варусной деформации и артрозу коленных суставов. Может также развиваться сколиоз. Поражение почек наблюдается в 30-40% случаев и клинически проявляется протеинурией с развитием нефротического синдрома, реже — низкой протеинурией в сочетании с эритроцитурией или лейкоцитурией. Иногда нефротический синдром бывает врожденным.
Слайд 65
Синдром Галовэй-Мовата
Болезнь наследуется по аутосомно-рецессивному типу и проявляется
врожденной микроцефалией, гормонорезистентным нефротическим синдромом, отставанием психомоторного развития. Реже
также регистрируются диафрагмальная грыжа, катаракта, аномалии лицевого черепа. При гистологическом анализе могут наблюдаться разнообразные воспалительные изменения клубочков в виде фокально-сегментарного гломерулосклероза, липоидного нефроза, диффузного мезангиального склероза и др. Быстрое прогрессирование ХПН приводит к летальному исходу в раннем детском возрасте.
Слайд 66
Синдром Альпорта
В клинической картине синдрома Альпорта редко встречается
нефротический синдром. Однако он может быть одним из проявлений
болезни. При этом нередко сочетается с эритроцитурией. Также важно иметь в виду наличие и других проявлений в виде глухоты, реже — поражения органа зрения. Наследуется синдром Альпорта доминантно, чаще сцепленно с Х-хромосомой. Болезнь более тяжело протекает у мальчиков, чаще сопровождаясь развитием ХПН. Следует отметить, что нефротический вариант течения синдрома Альпорта является менее благоприятным, чем классическая гематурическая форма.
Слайд 67
Нефротический синдром, ассоциированный с WT1-мутацией
При диффузном мезангиальном склерозе
появляется протеинурия, ХПН развивается в течение первого года жизни.
Морфологическая картина характеризуется гипертрофией подоцитов, дилатацией канальцев, тубулоинтерстициальным фиброзом. Диффузный мезангиальный склероз, ассоциирующийся с мужским псевдогермафродитизмом и опухолью Вильямса, именуется синдромом Denis-Drash.
Синдром Pierson
Развивается при мутации гена 21 -го локуса 3-й хромосомы, кодирующего синтез р2-цепи ламинина. Характеризуется аутосомно-рецессивным типом наследования. Дебютирует нефротическим синдромом вскоре после рождения. Развиваются диффузный мезангиальный склероз и микрокория (резкое уменьшение размеров зрачков). Характеризуется крайне тяжелым течением и скорым летальным исходом на протяжении первых двух месяцев жизни.
Слайд 68
Синдром Лоу (окулоцереброренальный синдром)
Для синдрома Лоу характерен Х-сцепленный
рецессивный тип наследования (мутация гена в 25-м локусе), значительно
реже предполагаются другие типы наследования. В связи с этим страдают болезнью в основном мальчики, однако описаны случаи заболевания девочек. Синдром Лоу проявляется тяжелой умственной отсталостью, врожденной катарактой или глаукомой, гипотонией и почечными аномалиями в виде синдрома Фанкони с последующим постепенным развитием ХПН. Протеинурия быстро нарастает с развитием нефротического синдрома.
Слайд 69
Миеломная болезнь –
Прогрессирующее, неопластическое заболевание с развитием
плазмоклеточных опухолей костного мозга и гиперпродукцией моноклонального иммуноглобулина (Ig
G, IgA, IgD, IgE) или белка Бенс-Джонса (свободных моноклональных легких цепей); часто сочетающееся с множественными очагами остеолиза, гиперкальциемией, анемией, поражением почек и повышенной восприимчивостью к бактериальным инфекциям.
Слайд 70
проявляется обычно у людей пожилого возраста
случаи заболевания
в возрасте до 40 лет редки
частота миеломной болезни составляет
3 на 100000 населения в год
мужчины болеют несколько чаще
Продолжительность жизни зависит от злокачественности течения заболевания и в среднем составляет около 8 лет
Эпидемиология миеломы:
Слайд 71
Этиология миеломной болезни неизвестна.
Отмечена повышенная частота заболевания среди
японцев, переживших ядерную бомбардировку во время второй мировой войны,
через 20 лет латентного периода.
Имеются также свидетельства о генетической предрасположенности к этому виду гемобластоза.
Прямые доказательства вовлечения онкогенов при миеломе человека отсутствуют
Слайд 72
Основные дефиниции
Парапротеинемия – состояние нарушенного белкового состава сыворотки
крови за счет появления белков аномальной структуры (парапротеинов), представляющих
собой иммуноглобулины или фрагменты их молекул.
Моноклональный парапротеин – аномальный белок, синтезируемый одним, чаще измененным, клоном иммуноглобулинсинтезирующих клеток, сходный по структуре и биохимических свойствам с нормальными Ig, но отличающийся высокой гомогенностью.
Слайд 73
Парапротеинемические гемобластозы:
группа опухолевых заболеваний крови В-лимфоидной природы при
которых имеет место повышенная продукция моноклональных парапротеинов и связанный
с этим синдром повышенной вязкости крови и нефропатия.
Данную группу заболеваний составляют:
миеломная болезнь
макроглобулинемия Вандельстрема
Болезнь тяжелых цепей
особенностью данных гемобластозов является сохранение способности В-лимфоцитов к дифференцировке до стадии иммуноглобулинсекретирующих клеток.
Слайд 74
Миелома характеризуется неопластической пролиферацией плазматических клеток (плазмобластов) с
продукцией моноклоновых иммуноглобулинов (парапротеинов) или их фрагментов.
В зависимости
от класса и типа синтезируемых и секретируемых парапротеинов выделяют следующие иммунохимические варианты: G-, A-, D-, E-миелому, миелому Бенс-Джонса (болезнь легких цепей) и др.
Клинические и морфологические проявления вариантов сходны.
Слайд 75
Классификация миеломы по морфологии ККМ
В зависимости от характера
миеломных инфильтратов в красном костном мозге различают следующие формы
заболевания:
узловую;
диффузную;
диффузно-узловую.
Классификация миеломы по распространенности
Миелома может протекать в солитарной форме, в виде одиночного узла, но чаще она бывает множественной.
Слайд 76
Клиническая картина.
Заболевание может длительно протекать бессимптомно, сопровождаясь
лишь увеличением СОЭ.
Выделяют следующие симптомы заболевания:
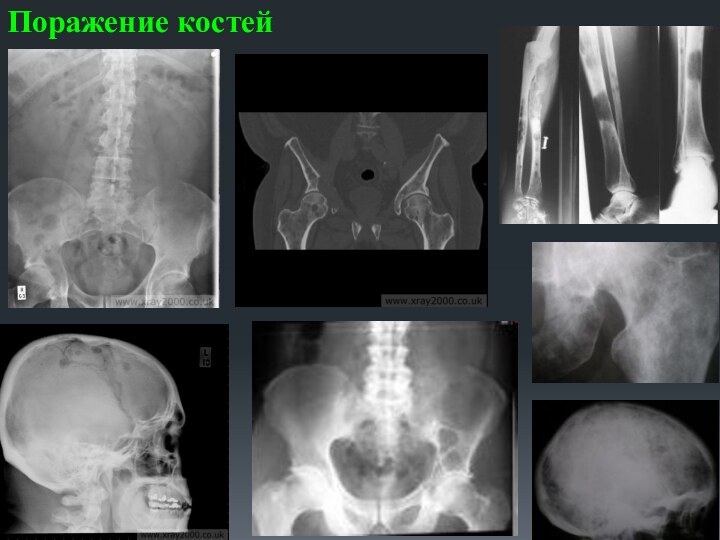
поражение костей
нарушение иммунитета
изменение
в почках
Анемия
повышение вязкости крови
Слайд 77
Поражение костей
Разрушение кости при миеломе обусловлено пролиферацией опухолевого
клона и активацией остеокластов под влиянием остеокластактивирующего фактора, выделяемого
миеломными клетками.
Лизис костей приводит к мобилизации кальция из костей и гиперкальциемии с развитием осложнений (тошнота, рвота, сонливость, сопорозное состояние, кома).
Опухолевые пролифераты могут пальпироваться, особенно в области черепа, ключиц и грудины. Оседание позвонков обусловливает появление признаков компрессии спинного мозга.
Слайд 78
Поражение костей
Опухолевые инфильтраты (экстрамедуллярные очаги) чаще всего появляются
в - плоских костях
(ребра, кости черепа) - позвоночнике, реже – в трубчатых костях (плечевая, бедренная кость).
Разрастающаяся опухолевая ткань ведет к деструкции костной ткани и развитию патологических переломов. При диффузном разрастании опухолевой кроветворной ткани наблюдается остеолизис и остеопороз – образование гладкостенных, как бы штампованных дефектов.
Слайд 79
Поражение костей
Клиническая картина.
Боли в костях являются наиболее частым
признаком миеломы и отмечаются почти у 70% больных.
Боли
чаще всего локализуются в позвоночнике и ребрах
возникают главным образом при движении (в отличие от болей при метастазах опухолей в кости, которые усиливаются по ночам)
Непрекращающиеся локализованные боли обычно указывают на формирование патологических переломов
Слайд 80
МРТ позвоночника
Рентгенограмма черепа
Поражение костей
Слайд 82
Поражение почек
При миеломной болезни в связи с секрецией
опухолевыми клетками парапротеина часто развивается AL-амилоидоз.
Наибольшее значение среди
парапротеинемических изменений имеет парапротеинемический нефроз, или миеломная нефропатия.
В основе парапротеинемического нефроза лежит избыточное накопление в канальцах и в строме мозгового, а затем и коркового вещества парапротеина Бенс-Джонса, ведущее к нефросклерозу. Такие почки получили название “миеломные сморщенные почки”. Развивающаяся уремия является в 30% случаев причиной смерти больных миеломой.
Слайд 84
Нарушение функции канальцев проявляется в виде:
нарушение реабсорбции электролитов,
глюкозы, аминокислот и т.д.
диспротеинурия
Поражение почек – поражение канальцев почек
Слайд 85
Поражение почек
Cиндром Де Тони – Дебре – Фанкони
взрослых – синдром поражения канальцев, появляющийся в виде нарушения
реабсорбции глюкозы, аминокислот, электролитов и способности почек к концентрированию мочи.
Изменения в анализах мочи:
Гиперглюкозурия
Гипо- изостенурия
Гиперпротеинурия
Следствием гиперкальциемии может быть появление нефрокальцинатов.
Слайд 86
Поражение почек
Нарушение реабсорбции белков в проксимальном отделе
канальца.
В данном случае будет развиваться канальцевая протеинурия, характеризующаяся
снижением реабсорбции незначительного количества белка, профильтрованного нормальными клубочками и почти весь теряемый через почку белок представлен легкими цепями иммуноглобулинов.
Изменения в анализах мочи:
Гипоальбуминурия
Гиперглобулинурия (преобладание 2-макроглобулина)
Выделение белка в данном случае никогда не превышает 3 г/24 часа.
Слайд 87
Поражение почек
При присоединении поражении клубочков возникает неселективная протеинурия,
при этом возможно развитие артериальной гипертензии.
Селективной называют протеинурию, представленную
белками с низкой молекулярной массой (не более 65000 Д).
Неселективная протеинурия характеризуется повышением клиренса средне- и высокомолекулярных белков (в составе мочи преобладают 2-макроглобулин, -липопротеиды, -глобулины.
Слайд 88
Поражение почек
В 15% случае развивается амилоидоз почек.
Кроме того
встречающиеся иногда полиневропатия и другие сенсомоторные нарушения могут быть
связаны так же с отложением вдоль периферических нервов амилоидных масс
Слайд 89
Клиническая картина.
Cиндром повышенной вязкости крови
не является частым проявлением миеломной болезни.
При образовании криоглобулинов отмечается синдром Рейно и нарушение микроциркуляции
Гипервязкость крови (чаще при Ig А-парапротеинемии) обусповливает неврологические симптомы: головную боль, усталость, нарушение зрения, ретинопатию.
Слайд 90
Клиническая картина.
Миеломноклеточные инфильтраты отмечаются во внутренних органах.
У 5
– 13 % больных выявляют спленомегалию и(или) гепатомегалию вследствие
инфильтрации плазматическими клетками, а также нередко и миелоидной метаплазии.
Слайд 91
Клиническая картина.
Множественные язвы пищевода
Слайд 92
Клинико-лабораторные методы диагностики
Клинический анализ периферической крови
резкое и стабильное
увеличение СОЭ, порой до 80 – 90 мм/ч
анемия
нормохромного типа
возможна лейкопения (нейтропения)
иногда в крови можно выявить миеломные клетки
Слайд 93
Миеломные клетки с кристализированным белком Бен-Джонса
Миеломные клетки с
тальцами Расселя
“пламенеющие” (фуксильные) миелоидные клетки
Слайд 94
Клинико-лабораторные методы диагностики
Цитологическое исследование пунктата костного мозга
характерно наличие
более 10% плазматических атипических клеток типа плазмобластов (миеломных) клеток,
отличающихся большим многообразием структурных особенностей
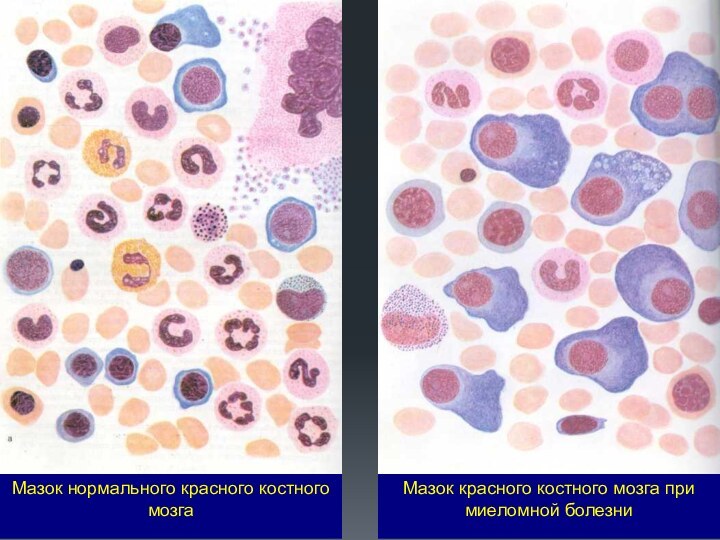
Слайд 95
Мазок нормального красного костного мозга
Мазок красного костного мозга
при миеломной болезни
Слайд 96
Мазок костного мозга больного с миеломной болезнью
Слайд 97
Клинико-лабораторные методы диагностики
Биохимические тесты
Электрофорез позволяет выявить М-градиент (полосу
моноклонового белка в зоне миграции глобулинов и снижение фракции
вне этой зоны)
Несмотря на массивное вовлечение костей, уровень щелочной фосфатазы обычно не увеличен из-за отсутствия остеобластической активности
Слайд 98
Клинико-лабораторные методы диагностики
На рентгенограммах выявляют:
очаги деструкции
костной ткани,
общий остеопороз, в первую очередь в плоских
костях затем в проксимального отделах трубчатых костей
Слайд 99
Диагностика миеломной болезни
Классической триадой симптомов миеломной болезни является
плазмоцитоз костного мозга (более 10%)
сывороточный или мочевой М-компонент
остеолитические повреждения.
Диагноз можно считать достоверным при выявлении двух первых признаков.
Слайд 100
Пример формулировки диагноза.
Миеломная болезнь, миелома G, множественная, диффузно-узловая
форма.
Миеломная болезнь, миелома Бенс-Джонса, солитарная, диффузная форма.
Слайд 101
Лечение миеломной болезни.
Выбор лечения и его объем зависят
от стадии (распространенности) процесса.
У 10 % больных
миеломой наблюдается медленное прогрессирование болезни в течение многих лет, редко требующее противоопухолевой терапии.
У больных с солитарной миеломой эффективна лучевая локальная терапия.
У больных с начальными стадиями рекомендуется выжидательная тактика, так как у части из них возможна медленно развивающаяся форма болезни.
Слайд 102
Показанием для назначения лечения являются признаки прогрессирования заболевания:
отрицательная
динамика показателей при повторных исследованиях с интервалом 2 -4
недели
- нарастает общий белок крови за счет нарастания моноклонального белка,
увеличение количества плазматических клеток в костном мозге,
нарастание остеодеструктивного синдрома.
Слайд 103
Перед началом проведения индукционной терапии все больные
должны быть обследованы.
Необходимый перечень обследования:
клинический анализ крови с
подсчетом количества тромбоцитов
пункция грудины
гистологическое исследование трепанбиоптата костного мозга
биохимическое исследование крови
коагулограмма
иммунологическое исследование крови (Ig A, G, M, D, E)
ЭКГ
сонография органов брюшной полости, почек, сердца с определением функциональной способности левого и правого желудочков
Слайд 104
9. колониеобразующая способность клеток костного мозга
10. общий анализ
мочи
11. проба Реберга
12. проба Зимницкого
13. рентгенография органов грудной
клетки
14. рентгенография плоских костей при наличии показаний - трубчатый костей
15. биопсия периферических лимфоузлов или опухолевидных образований в мягких тканях, если таковые обнаруживаются
16. определение белка Бенс-Джонса в моче и типа легких цепей
17. определение содержания кальция и фосфора
18. определение массы тела, роста, площади тела больного
Слайд 105
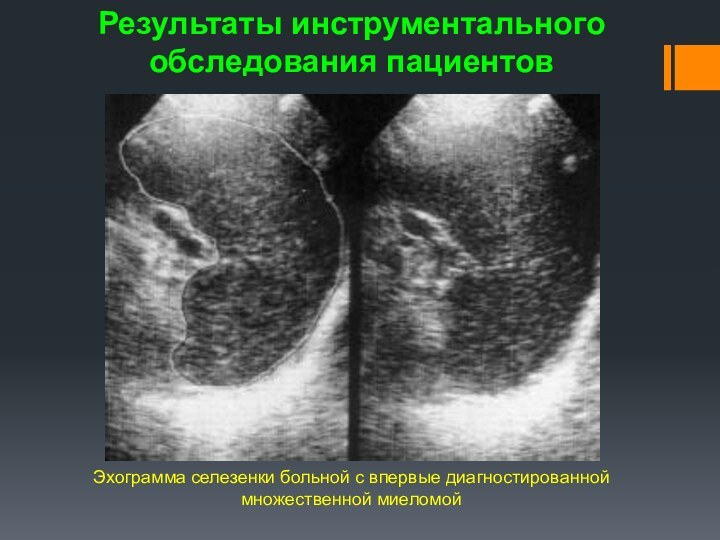
Эхограмма селезенки больной с впервые диагностированной множественной миеломой
Результаты инструментального обследования пациентов
Слайд 106
ЛЕЧЕНИЕ НС
Госпитализация, если возможно – в специализированное нефрологическое
отделение для уточнения генеза НС, выбора и проведения наиболее
рационального лечения.
Постельный режим с дозированной двигательной нагрузкой ( для избежания флеботромбоза), диета с ограничением поваренной соли и жидкости.
Симптоматические средства ( диуретики, препараты кальция, аскорбиновая кислота, рутин, антигистаминовые средства , санация очагов инфекции ).
Слайд 107
Патогенетическая терапия
Если НС обусловлен гломерулонефритом, в том числе
вторичным ( при диффузных болезнях соединительной ткани), то в
лечении используют кортикостероиды, цитостатики, антиагреганты и антикоагулянты.
При высокой активности патологического процесса, особенно при волчаночном гломерулонефрите применяют пульс- терапию метипредом и циклофосфаном.
Слайд 108
Патогенетическая терапия
(продолжение)
Из кортикостероидов, наиболее предпочтителен преднизолон, который
назначается в дозе 1-2 мг на кг массы тела
больного сроком на 4-6 недель с последующим медленным снижением дозы до поддерживающей, которая сохраняется до 1,5-2 лет.
Из цитостатиков используют азатиоприн, циклофосфан в дозе 2-3 мг на кг массы тела или лейкеран в дозе 0,2-0,3 мг на кг массы тела в сутки в течение длительного времени ( 6-12 месяцев ).Цитостатики назначают при рецидивирующем НС, при быстропрогрессирующем гломерулонефрите, а также при системных заболеваниях При использовании их в комплексе с кортикостероидами суточные дозы последних могут быть уменьшены.