Слайд 2
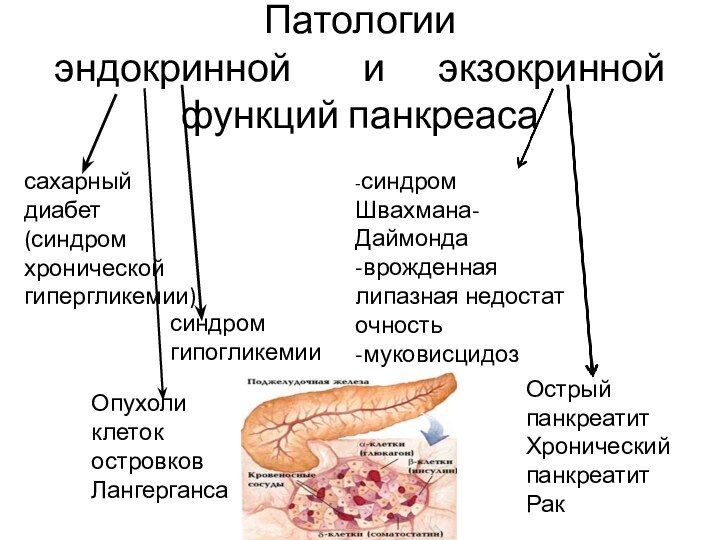
Патологии
эндокринной и
экзокринной функций панкреаса
сахарный
диабет
(синдром хронической гипергликемии)
синдром гипогликемии
-синдром Швахмана-Даймонда
-врожденная липазная недостаточность
-муковисцидоз
Острый
панкреатит
Хронический панкреатит
Рак
Опухоли клеток островков Лангерганса
Слайд 4
ЭТИОЛОГИЧЕСКАЯ КЛАССИФИКАЦИЯ НАРУШЕНИЙ ГЛИКЕМИИ
(ВОЗ, 1998)
Сахарный диабет
І типа (деструкция β-клеток, обычно приводящая к абсолютной инсулиновой
недостаточности):
а) аутоиммунный
б) идиопатический
2. Сахарный диабет ІІ типа (от преимущественной резистентности к инсулину с относительной инсулиновой недостаточностью до преимущественно секреторного дефекта с инсулиновой резистентностью или без таковой).
Другие специфические типы сахарного диабета:
а) генетические дефекты β-клеточной функции;
б) генетические дефекты в действии инсулина;
в) болезни экзокринной части поджелудочной железы;
г) эндокринопатии;
д) СД, индуцированный лекарствами или химикатами;
е) инфекции;
ж) необычные формы
иммуноопосредованного СД;
з) другие генетические синдромы, иногда сочетающиеся с СД.
4. Гестационный сахарный диабет
Слайд 5
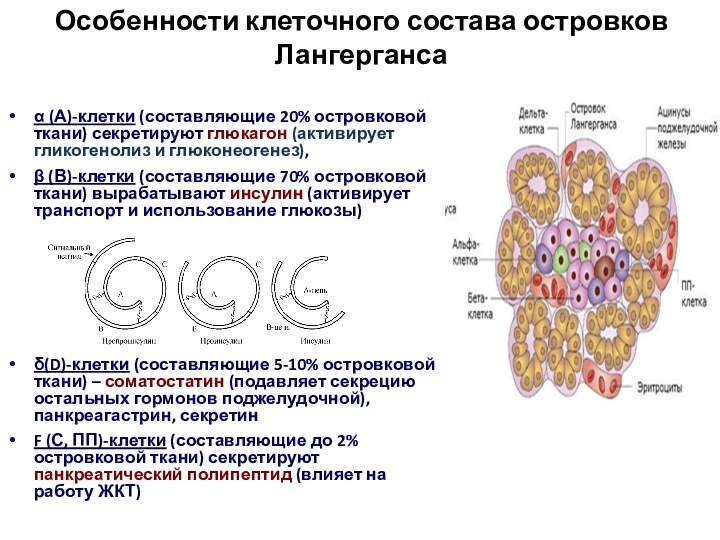
Особенности клеточного состава островков Лангерганса
(А)-клетки (составляющие 20%
островковой ткани) секретируют глюкагон (активирует гликогенолиз и глюконеогенез),
(В)-клетки (составляющие 70% островковой ткани) вырабатывают инсулин (активирует транспорт и использование глюкозы)
(D)-клетки (составляющие 5-10% островковой ткани) – соматостатин (подавляет секрецию остальных гормонов поджелудочной), панкреагастрин, секретин
F (С, ПП)-клетки (составляющие до 2% островковой ткани) секретируют панкреатический полипептид (влияет на работу ЖКТ)
Слайд 6
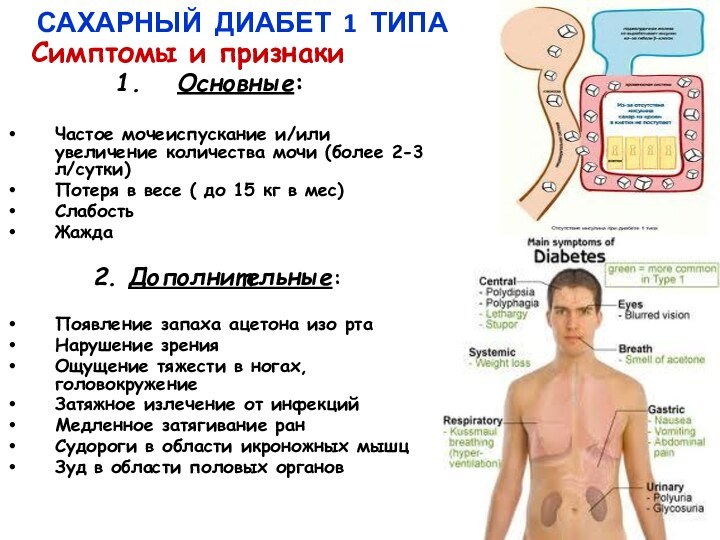
САХАРНЫЙ ДИАБЕТ 1 ТИПА
Симптомы и признаки
Основные:
Частое мочеиспускание
и/или увеличение количества мочи (более 2-3 л/сутки)
Потеря в весе
( до 15 кг в мес)
Слабость
Жажда
2. Дополнительные:
Появление запаха ацетона изо рта
Нарушение зрения
Ощущение тяжести в ногах, головокружение
Затяжное излечение от инфекций
Медленное затягивание ран
Судороги в области икроножных мышц
Зуд в области половых органов
Слайд 7
СТАДИИ РАЗВИТИЯ СД
Генетическая предрасположенность
Начало аутоиммунной супрессии
Скрытые нарушения
секреции инсулина
НТГ (нарушение толерантности к глюкозе)
Классический СД 1 типа
Полная
гибель β-клеток
Слайд 8
ПАТОГЕНЕЗ ГИПЕРГЛИКЕМИЧЕСКОЙ КОМЫ
ДЕФИЦИТ ИНСУЛИНА
ИЗБЫТОК ГЛЮКАГОНА
Сниженная утилизация глюкозы
Возросшая продукция
глюкозы
ГИПЕРГЛИКЕМИЯ
ГЛЮКОЗУРИЯ
ОСМОТИЧЕСКИЙ ДИУРЕЗ
ГИПЕРОСМОЛЯРНОСТЬ И ДЕГИДРАТАЦИЯ
ДВС-синдром
ШОК
КОМА
ГИБЕЛЬ ОРГАНИЗМА
Слайд 9
БЕЛКОВЫЙ ОБМЕН ПРИ САХАРНОМ ДИАБЕТЕ
ДЕФИЦИТ ИНСУЛИНА
ИЗБЫТОК ГЛЮКАГОНА
Снижение утилизации
глюкозы
Повышение распада белков
Аминоацидемия,
усиление поглощения глюкогенных аминокислот
Усиление глюконеогенеза
Повышение выведения
азота с мочой (гиперазотурия)
Потеря калия и других ионов клетками
Дегидратация клеток
Потеря калия организмом
Слайд 10
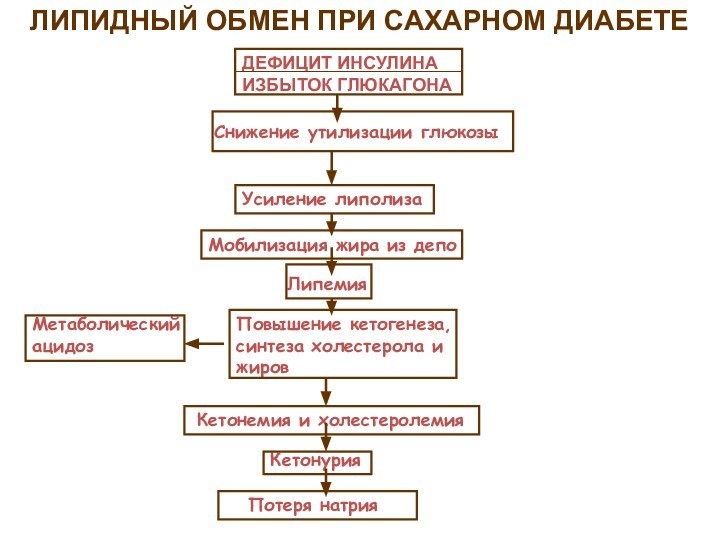
ЛИПИДНЫЙ ОБМЕН ПРИ САХАРНОМ ДИАБЕТЕ
ДЕФИЦИТ ИНСУЛИНА
ИЗБЫТОК ГЛЮКАГОНА
Снижение утилизации
глюкозы
Усиление липолиза
Мобилизация жира из депо
Липемия
Повышение кетогенеза, синтеза холестерола и
жиров
Метаболический ацидоз
Кетонемия и холестеролемия
Кетонурия
Потеря натрия
Слайд 11
ДИАГНОСТИКА САХАРНОГО ДИАБЕТА
Диагностика сахарного диабета главным образом
включает в себя исследование уровня глюкозы в крови и
в моче. Ведь именно повышение сахара, причем внезапное и постоянное, является основным показателем диабета. Стопроцентно верные показатели можно получить только при исследованиях в лабораторных условиях.
Чтобы точно установить диагноз и определить стадию развития заболевания, проводятся разные виды исследований, при которых берется не только капиллярная (из пальца), но и венозная кровь, а также проводятся пробы с нагрузкой глюкозой.
Предварительные исследования, на основании которых имеет смысл задуматься о более основательной диагностике, можно провести самим дома. В продаже имеются тесты для самодиагностики, с помощью которых довольно точно можно определить уровень глюкозы в крови. Заметив признаки развития диабета(частое мочеиспускание,
сухость во рту, неукротимую жажду), перед
обращением к врачу человек может пройти
самодиагностику.
Слайд 12
К основным методам диагностики относятся следующие:
-определение
уровня глюкозы крови, проводится: натощак, через 2 часа после еды, перед сном;
-глюкозотолерантный
тест
-исследование количества гликозилированного гемоглобина;
-анализ уровня фруктозамина – позволяет выяснить уровень сахара за последние 3 недели;
-исследования концентрации кетонов в моче или крови – определяет острое начало диабета или его осложнений.
Дополнительными называют методики, определяющие следующие показатели:
-инсулин в крови – для определения чувствительности тканей организма к инсулину;
-Антитела к бета-клеткам
-Аантитела к инсулину
-С-пептид – позволяет выяснить скорость потребления клетками инсулина;
Слайд 13
Определение концентрации глюкозы в крови. Исследование проводится дважды
в разные дни. Важным условием правильности результатов является взятие
анализов у пациента на голодный желудок. Норма концентрации глюкозы в крови составляет 3, 3 — 5, 5 ммоль/л.
Определение глюкозы в моче. В нормальном состоянии у человека глюкоза в моче не присутствует.
Наличие данного вещества в моче
может свидетельствовать о сахарном
диабете
Слайд 14
Глюкозотолерантный тест проводится в случае сомнительных значений гликемии

для уточнения диагноза. Глюкозотолерантный тест представляет собой определение концентрации
глюкозы в крови натощак и через два часа после нагрузки глюкозой. Глюкозотолерантный тест не проводится, если уровень глюкозы в крови натощак выше 6,1 ммоль/л. Нагрузка глюкозой для детей и взрослых различна. Для взрослых 75 г глюкозы растворяют в 300 мл воды, и выпивают, этот раствор в течение 3-5 минут. Для детей 1,75 г глюкозы на 1 кг массы ребенка (но не более 75 г) растворяют в 300 мл воды. Раствор также необходимо выпивать в течение 3-5 минут. При проведении глюкозотолерантного теста выполняют следующие действия:
1.натощак берется кровь из пальца или вены и определяется уровень глюкозы крови
2.дают выпить раствор глюкозы
3.через 2 часа после принятия раствора глюкозы снова проводят забор крови из пальца или вены и определяют концентрацию глюкозы крови
У здорового человека концентрация глюкозы крови через два часа после нагрузки глюкозой составляет менее 7,8 ммоль/л.
Слайд 16
Образование фруктозамина
Показатель, использующийся при определении степени компенсации
сахарного диабета, - это фруктозамин. Фруктозамин образуется в результате
связывания глюкозы с белками плазмы крови. Повышение концентрации фруктозамина в плазме крови свидетельствует о том, что в последние 2-3 недели в крови был повышенн уровень глюкозы. Определение фруктозамина используют для контроля над состоянием больного сахарным диабетом.
В норме концентрация фруктозамина в крови
не превышает 285 мкмоль/л.
Слайд 17
Гликированный гемоглобин(гликолизированный)
представляет собой соединение молекулы гемоглобина с
молекулой глюкозы. Его определение дает информацию о среднем уровне
глюкозы за последние 2-3 месяца (это определяется сроком жизни эритроцитов, в которых и находятся эти соединения ).
Нормальные значения гликированного гемоглобина 4-6,0%. Повышенное содержание гликированного гемоглобина говорит о нарушениях углеводного обмена (при впервые выявленном сахарном диабете) и о плохой компенсации или неправильной схеме лечения при сахарном диабете.
Больным сахарным диабетом рекомендуется сдавать этот анализ 4 раза в год. Результаты анализа могут быть искажены при некоторых состояниях больного и проведенных процедурах, например, при переливании крови, при кровотечениях, при дефиците железа.
Анализ не требует сдачи крови натощак.
Слайд 18
Анализ крови на инсулин является важным тестом для
определения типа сахарного диабета.
При диабете 1-го типа содержание инсулина
в крови снижено, при диабете 2-го типа содержание инсулина нормальное или повышенное.
Также анализ на определение уровня эндогенного инсулина применяется при обследовании некоторых состояний, например, при метаболическом синдроме (синдром резистентности к инсулину), при подозрении на инсулиному, при акромегалии.
В норме содержание инсулина находится в пределах от 15 пмоль/л до 180 пмоль/л.
Анализ проводится натощак – разрешается только пить воду, последний прием пищи должен быть не позднее, чем за 12 часов до анализа.
Слайд 19
Антитела к бета-клеткам вызывают разрушение клеток, вырабатывающих инсулин,
снижая тем самым его количество.
Анализ на определение антител к
бета – клеткам может показать предрасположенность к сахарному диабету и определить развивающийся сахарный диабет в самой начальной его стадии.
Антитела к бета-клеткам возможно определить за несколько месяцев и даже лет до начала проявления заболевания.Антитела к бета-клеткам обнаруживаются не только у самого больного, но и у его родственников – это говорит о высокой степени риска развития у них сахарного диабета.
В норме – не должно быть антител к бета-клеткам.
При положительном результате говорят о сахарном диабете, о предрасположенности к сахарному диабету.
Слайд 20
Анализ на антитела к инсулину показывает наличие аутоиммунного

поражения бета-клеток, которое обусловлено генетической предрасположенностью. Различают антитела к
экзогенному и эндогенному инсулину. Антитела к экзогенному инсулину приводят к появлению аллергических реакций на вводимый извне инсулин и к возникновению инсулиновой резистентности.
Используют анализ на антитела к инсулину при решении о назначении инсулинотерапии при юношеском диабете, при обследовании людей, входящих в группу риска развития сахарного диабета.
В норме содержание антител не должно превышать 10 Ед/мл.
Повышенный уровень антител к инсулину наблюдается при сахарном диабете первого типа, у людей, имеющих предрасположенность к развитию сахарного диабета, при развитии аллергии на вводимый инсулин.
Определять аутоантитела к инсулину (IAA) наиболее целесообразно у детей до 5 лет (при положительной реакции возможность развития СД-І отмечается в 80% случаев).
У детей старше 5 лет более надежной и прогностически значимой является серопозитивная реакция на GAD и тирозинфосфотазу-2 (IA-2A).
Слайд 21
С-пептид является показателем секреции эндогенного (собственного) инсулина, то

есть показывает работу бета-клеток поджелудочной железы.Анализ на С-пептид дает
информацию даже при введении экзогенного инсулина и при наличии антител к инсулину – в отличие от анализа на Инсулин. Это имеет большое значение при обследовании больных сахарным диабетом первого типа.Анализ на С-пептид позволяет оценить правильность подобранной схемы инсулинотерапии – при нехватке инсулина показания С-пептида будут значительно снижены.
Анализ на С-пептид назначается в нескольких случаях: при необходимости дифференциации первого и второго типов сахарного диабета, для определения правильности подбора инсулинотерапии, контроль за состоянием организма при заболеваниях печени и после удаления поджелудочной железы.
Повышенное содержание С-пептида будет наблюдаться при инсулинонезависимом сахарном диабете, почечной недостаточности,при приеме гормональных препаратов, при гипертрофии бета-клеток.
В норме уровень С-пептида равен 0,5 – 2,0 мкг/л.
Анализ проводится натощак, после 12-ти часового перерыва в принятии пищи, разрешается только питье воды.
Слайд 22
Антитела к глутаматдекарбоксилазе (GAD)
В норме значение не должно
превышать 1,0 Ед/мл.
Повышенное содержание антител к GAD может говорить
о сахарном диабете первого типа, о риске развития аутоиммунного процесса в бета-клетках, ревматоидных заболеваниях.
Определение антител к GAD используют для определения типа диабета в случаях, когда клиника диабета первого типа неярко выражена и схожа со вторым типом. При определении антител к GAD у людей с инсулиннезависимым типом говорит о переходе диабета в инсулинозависимый тип.
Наличие антител к GAD может наблюдаться за несколько лет до появления болезни и свидетельствует об аутоиммунном процессе, разрушающем бета-клетки поджелудочной железы.
Слайд 24
НОВЫЕ ПОДХОДЫ К ЛЕЧЕНИЮ СД
Усилия исследователей направлены на
получение иммуносупрессоров нового типа – для целевого воздействия на
эффекторные клетки иммунной системы, принимающие непосредственное участие в деструкции β-клеток.
Получены гуманизированные моноклональные антитела к CD3- и CD4-антигенам лейкоцитов с целью нейтрализации киллерной активности их субпопуляции, которые принимают непосредственное участие в деструкции β-клеток.
Созданы особые рекомбинантные вирусные противодиабетические вакцины, экспрессирующие GAD и другие соединения.
Применяются нательные приборы с контролем уровня глюкозы в крови и дробным инъецированием инсулина.
Слайд 25
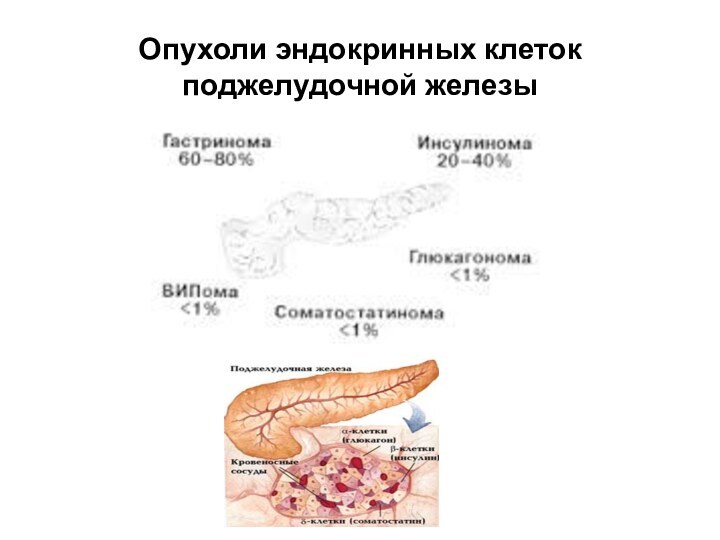
Опухоли эндокринных клеток поджелудочной железы
Слайд 27
Глюкагоно́ма — опухоль (обычно злокачественная) из альфа-клеток островков Лангерганса, секретирующая глюкагон. Развивается
сложный симптомокомплекс, наиболее часто включающий в себя дерматит, диабет, анемию и похудение. Реже
отмечается диарея, поражение слизистых оболочек, тромбозы и эмболии. Первичная опухоль, как правило, крупная, со́лидная, одиночная, растёт медленно, однако на момент выявления у 60…85 % больных уже имеются метастазы
Среди лабораторных показателей ведущим является определение иммунореактивного глюкагона -уровень глюкагона в плазме крови повышен, превышая в десятки и сотни раз его нормальные значения. Другими характерными для синдрома глюкагономы лабораторными показателями являются гипохолестеринемия, гипоальбуминемия, гипоаминоацидемия. Последняя имеет особое диагностическое значение — обнаруживается практически у всех
больных.[1]В некоторых случаях
может быть
повышен уровень инсулина.
Слайд 28
Соматостатино́ма — опухоль из дельта-клеток островков Лангерганса поджелудочной железы или клетокгастроэнтеропанкреатической эндокринной системы,

расположенных в стенке двенадцатиперстной кишки, секретирующих соматостатин. Чаще это злокачественные опухоли.
У 83 % больных с панкреатическими соматостатиномами к моменту их выявления уже имеются метастазы. Наряду с холелитиазом при соматостатиноме обнаруживаются сахарный диабет, диарея или стеаторея, гипохлоргидрия, анемия, похудение.[3] Многие проявления являются результатом блокирующего действия соматостатина на ферментативную функцию поджелудочной железы и секрецию других гормонов островков Лангерганса, поэтому данный симптомокомплекс иногда называют «ингибирующий синдром».
Диагностика
Соматостатинома встречается редко. Определяется сахарный диабет лёгкого течения (в 80 % случаев), желчнокаменная болезнь (70 %), гипохлоргидрия (60 %), диарея (35 %), стеаторея (30 %) и потеря массы тела (25 %).
Уровень соматостатина в плазме крови повышен
на фоне снижения уровней инсулина и глюкагона.
Слайд 29
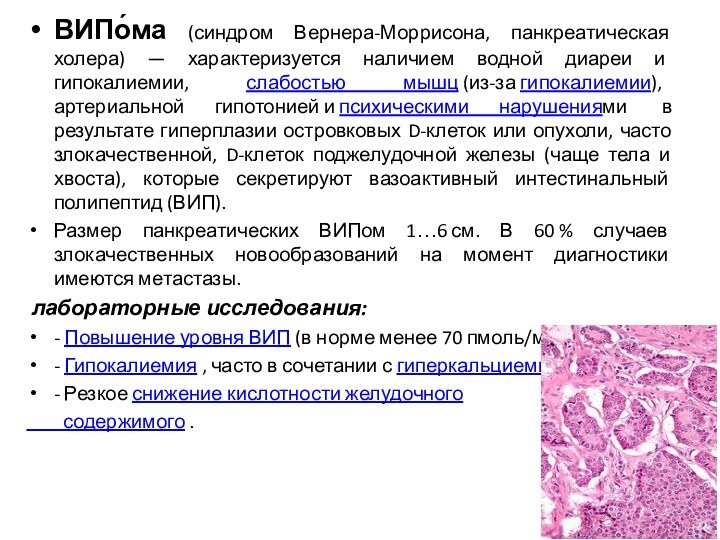
ВИПо́ма (синдром Вернера-Моррисона, панкреатическая холера) — характеризуется наличием
водной диареи и гипокалиемии, слабостью мышц (из-за гипокалиемии), артериальной гипотонией и психическими нарушениями
в результате гиперплазии островковых D-клеток или опухоли, часто злокачественной, D-клеток поджелудочной железы (чаще тела и хвоста), которые секретируют вазоактивный интестинальный полипептид (ВИП).
Размер панкреатических ВИПом 1…6 см. В 60 % случаев злокачественных новообразований на момент диагностики имеются метастазы.
лабораторные исследования:
- Повышение уровня ВИП (в норме менее 70 пмоль/мл).
- Гипокалиемия , часто в сочетании с гиперкальциемией .
- Резкое снижение кислотности желудочного
содержимого .
Слайд 30
Гастрино́ма (Синдро́м Зо́ллингера-Э́ллисона)— гастринпродуцирующая опухоль, в 80 % случаев
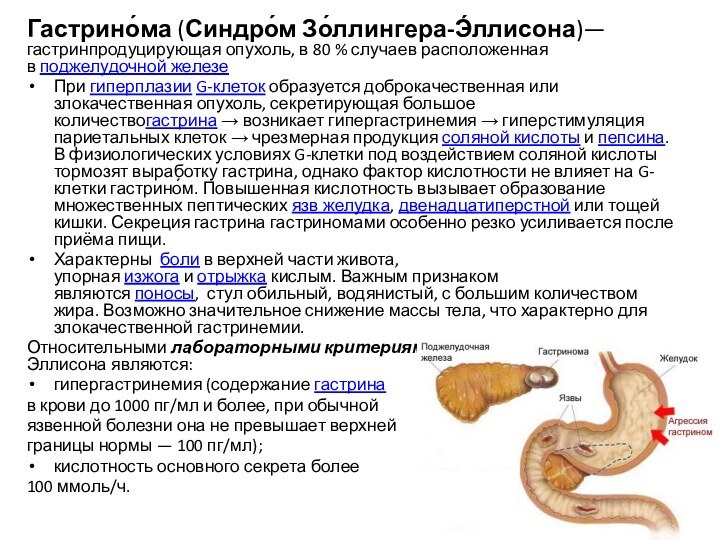
расположенная в поджелудочной железе
При гиперплазии G-клеток образуется доброкачественная или злокачественная опухоль, секретирующая большое
количествогастрина → возникает гипергастринемия → гиперстимуляция париетальных клеток → чрезмерная продукция соляной кислоты и пепсина. В физиологических условиях G-клетки под воздействием соляной кислоты тормозят выработку гастрина, однако фактор кислотности не влияет на G-клетки гастрино́м. Повышенная кислотность вызывает образование множественных пептических язв желудка, двенадцатиперстной или тощей кишки. Секреция гастрина гастриномами особенно резко усиливается после приёма пищи.
Характерны боли в верхней части живота, упорная изжога и отрыжка кислым. Важным признаком являются поносы, стул обильный, водянистый, с большим количеством жира. Возможно значительное снижение массы тела, что характерно для злокачественной гастринемии.
Относительными лабораторными критериями синдрома Золлингера—Эллисона являются:
гипергастринемия (содержание гастрина
в крови до 1000 пг/мл и более, при обычной
язвенной болезни она не превышает верхней
границы нормы — 100 пг/мл);
кислотность основного секрета более
100 ммоль/ч.
Слайд 31
СИНДРОМЫ ГИПОГЛИКЕМИИ.
Гипогликемия – симптомокомплекс, развивающийся вследствие снижения глюкозы в

плазме и исчезающий после нормализации уровня глюкозы.
Клиническая картина обусловлена двумя
факторами: дефицитом снабжения головного мозга глюкозой и снижением при этом потребления мозгом кислорода; стимуляцией симпатико-адреналовой системы, в результате чего усиливается секреция катехоламинов. Гипогликемия сопровождается головной болью, утомляемостью, неадекватным поведением, галлюцинациями, помрачением сознания, судорогами, а в тяжелых случаях развивается кома. Кроме того, могут наблюдаться локальные нарушения функции ЦНС.
Повторные длительные приступы гипогликемии могут лежать в основе хронического мозгового синдрома со стойким снижением интеллекта (гипогликемическая энцефалопатия).
Симптомы, обусловленные активацией симпатико-адреналовой системы, включают сердцебиение, возбуждение, потливость, дрожь и чувство голода и формируют ранний симптомокомплекс гипогликемии, служащий предвестником надвигающегося приступа. Сам больной в этот период может “оборвать” приступ, приняв глюкозу.
Слайд 32
Классификация. Известны различные классификации гипогликемии. Одна из них составлена
по этиологическому признаку (цит. по Лефевру и Шину, 1991).
I.
Экзогенная гипогликемия:
передозировка инсулина (ИЗСД и ИНЗСД);
передозировка пероральных сахароснижающих препаратов (ИНЗСД);
употребление алкоголя;
употребление других лекарственных препаратов: салицилатов, альфа-блокаторов и др.
II. Эндогенная гипогликемия:
органическая гипогликемия: инсулиномы;
незидиобластоз и гиперплазия бета-клеток, экстрапанкреатические опухоли,
врожденные изменения метаболизма:
нарушение толерантности к фруктозе,
дефицит фруктозо-1,6-дифосфатазы,
галактоземия, врожденная патология
метаболизма гликогена и др.
Слайд 33
Органический гиперинсулинизм. Развитие гипогликемии при инсулиномах или гиперплазии бета-клеток
поджелудочной железы связано с избыточной секрецией эндогенного инсулина. Инсулиномы
– опухоли, которые могут быть доброкачественными и злокачественными. В 90% обнаруживают у лиц старше 30 лет. Могут располагаться в любой части поджелудочной железы, но более чем в 60% случаев в теле и хвосте. Гистологически опухоль состоит из гроздьев типичных бета-клеток. Экстракты из опухоли содержат большое количество инсулина. В 5% случаев наблюдается внепанкреатическое расположение инсулином.
Патогенез гипогликемии у больных с функционирующими опухолями или гиперплазией островковых клеток сводится
либо к абсолютному повышению уровня
инсулина, либо к отсутствию снижения уровня
инсулина, которое происходит в норме.
Слайд 34
Клиническая картина инсулиномы характеризуется частыми приступами гипогликемии. Появляются раздражительность,

агрессивность, слабость, чувство голода, тремор, потливость, бледность кожи, ухудшение
зрения. Все эти симптомы обусловлены освобождением адреналина. Катехоламины, вызывая распад гликогена с освобождением глюкозы, способствуют нормализации уровня глюкозы в крови. Гипогликемия угнетает секрецию инсулина.
Постепенно появляется неврологическая симптоматика: вначале психическое возбуждение, негативизм, тревога, затем диплопия, дизартрия, афазия и другие симптомы. Далее наступает потеря сознания, развиваются судороги. Возможно коматозное состояние. Глубокая и продолжительная кома ведет к смерти или необратимым повреждениям ЦНС. Частые приступы гипогликемии приводят к изменению личности. Нередко больных с инсулиномой госпитализируют в психиатрические отделения. Инсулиному следует отличать от других
видов гипогликемии.
Диагноз ставят обычно на основании чрезмерно
низкого уровня глюкозы в плазме (ниже 2,7 ммоль/л) и
повышенного уровня в ней инсулина в состоянии
натощак.
Слайд 35
Патологии экзокринной функции поджелудочной железы
Муковисцидоз – врожденное метаболическое
нарушение, приводящее к смерти детей. (частота 1:25 000). Это
рецессивное состояние, при котором аномальный эпителиальный транспорт хлоридов вызывает образование густого секрета, блокирующего секреторные протоки и альвеолы. Это системное наследственное заболевание, при котором поражаются все органы, которые выделяют слизь: бронхолегочная система, поджелудочная железа, печень, потовые железы, слюнные железы, железы кишечника, половые железы. Панкреатическая недостаточность наблюдается в 85% случаев.
Слайд 36
Муковисцидоз: биохимические констелляции
Слайд 37
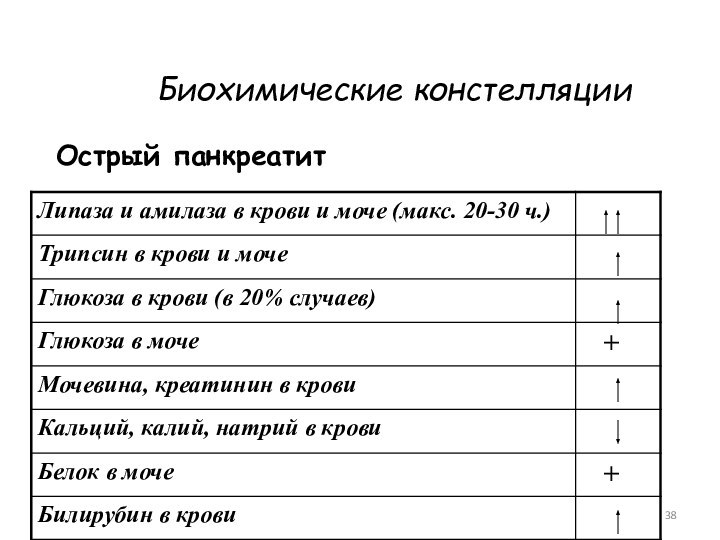
Острый панкреатит – острое воспалительное заболевание, в основе
которого лежит отек поджелудочной железы, а при тяжелых формах
– ее некроз, нарушение структуры, присоединение вторичной инфекции.
Слайд 38
Биохимические констелляции
Острый панкреатит
Слайд 39
Хронический панкреатит – воспалительное заболевание поджелудочной железы, характеризующееся
прогрессирующим течением, изменением структуры органа, замещением тканей железы соединительной
тканью и значительными нарушениями ее функций
Слайд 41
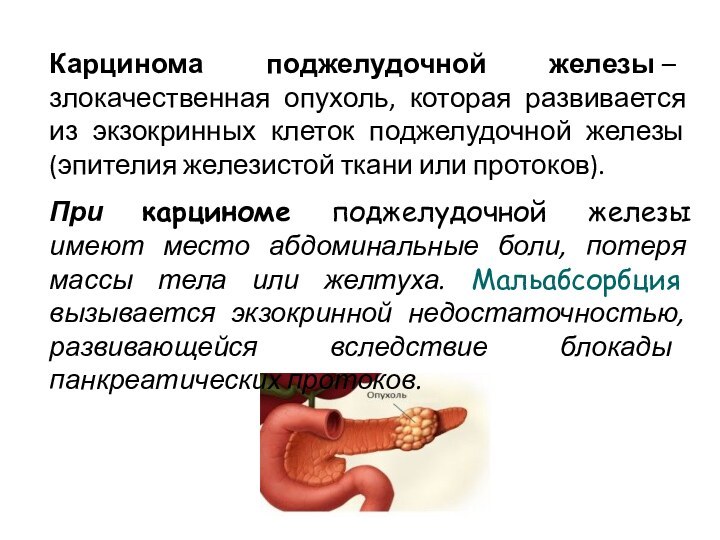
Карцинома поджелудочной железы – злокачественная опухоль, которая развивается из
экзокринных клеток поджелудочной железы (эпителия железистой ткани или протоков).
При карциноме
поджелудочной железы имеют место абдоминальные боли, потеря массы тела или желтуха. Мальабсорбция вызывается экзокринной недостаточностью, развивающейся вследствие блокады панкреатических протоков.