Слайд 2
Вирусные гепатиты – это группа этиологически неоднородных антропонозных
заболеваний, вызываемых гепатотропными вирусами, имеющая разные механизмы заражения и
характеризующаяся преимущественным поражением гепатобилиарной системы с развитием общетоксического, диспепсического и гепатолиенального синдромов, нарушением функций печени и нередко желтухой.
По механизмам и путям передачи выделяют две группы вирусных гепатитов:
с фекально-оральным механизмом заражения - вирусные гепатиты A и E;
с парентеральным механизмом - вирусные гепатиты B, D, C, G.
Вирусы, вызывающие парентеральные гепатиты, обладают хрониогенным потенциалом, особенно сильно выраженным у вируса гепатита C. Кроме хронического гепатита, они обусловливают развитие цирроза печени и первичной гепатокарциномы.
Слайд 3
Вирусный гепатит
В
ВГВ – антропонозная вирусная инфекция из
условной группы парентеральных гепатитов, характеризующаяся иммунологически опосредованным поражением гепатоцитов и протекающая в различных клинических формах – от латентной до хронической.
Слайд 4
Актуальность
Гепатит B является глобальной
проблемой здравоохранения
350–400 миллионов человек в мире инфицированы вирусом
хронического гепатита B, несмотря на доступность вакцины
Гепатит B имеет степень инфицирования, в 100 раз превышающую степень инфицирования вируса иммунодефицита человека (ВИЧ)
Конечные стадии прогрессирующего хронического гепатита В являются причиной 5-10% выполняемых ежегодно трансплантаций печени.
От неблагоприятных исходов хронического гепатита В (цирроза печени и гепатоцеллюлярной карциномы) ежегодно в мире погибает около 1 миллиона человек.
Слайд 5
Этиология
Возбудитель гепатита В – ДНК-содержащий вирус, относится
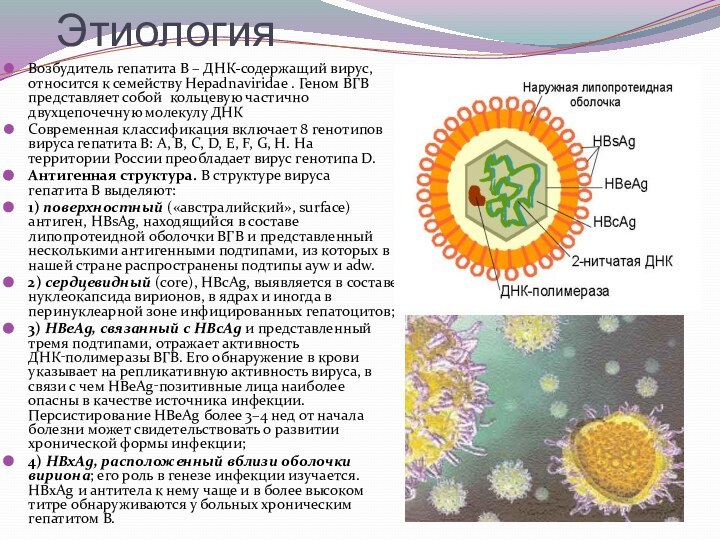
к семейству Hepadnaviridae . Геном ВГВ представляет собой кольцевую
частично двухцепочечную молекулу ДНК
Современная классификация включает 8 генотипов вируса гепатита В: A, B, C, D, E, F, G, H. На территории России преобладает вирус генотипа D.
Антигенная структура. В структуре вируса гепатита В выделяют:
1) поверхностный («австралийский», surface) антиген, НВsАg, находящийся в составе липопротеидной оболочки ВГВ и представленный несколькими антигенными подтипами, из которых в нашей стране распространены подтипы ауw и аdw.
2) сердцевидный (соrе), НВсАg, выявляется в составе нуклеокапсида вирионов, в ядрах и иногда в перинуклеарной зоне инфицированных гепатоцитов;
3) НВеАg, связанный с НВсАg и представленный тремя подтипами, отражает активность ДНК‑полимеразы ВГВ. Его обнаружение в крови указывает на репликативную активность вируса, в связи с чем НВеАg‑позитивные лица наиболее опасны в качестве источника инфекции. Персистирование НВеАg более 3–4 нед от начала болезни может свидетельствовать о развитии хронической формы инфекции;
4) НВхАg, расположенный вблизи оболочки вириона; его роль в генезе инфекции изучается. НВхАg и антитела к нему чаще и в более высоком титре обнаруживаются у больных хроническим гепатитом В.
Слайд 6
Эпидемиология
Источник инфекции - лица с манифестными или субклиническими
формами заболевания (больные острым и хроническим гепатитами, с циррозом
печени и так называемые «здоровые» вирусоносители).
В крови больного вирус появляется задолго до проявления болезни (за 2-8 нед до повышения активности аминотрансфераз) и циркулирует в течение всего острого периода болезни, а также при хроническом носительстве, формирующемся в 5-10% случаев.
Слайд 7
Механизм передачи вирусного гепатита В – парентеральный.
Выделение вируса

с различными биологическими секретами (кровь, слюна, моча, жёлчь, слёзы,
грудное молоко, сперма и др.) определяет множественность путей передачи инфекции. Однако только кровь, сперма и, возможно, слюна представляют реальную эпидемиологическую опасность, так как в других жидкостях концентрация вируса очень мала.
Пути передачи:
Артифициальный путь (при переливаниях крови и кровезаменителей, при использовании медицинских инструментов без их достаточно эффективной стерилизации, инъекции, стоматологические процедуры, гинекологическое обследование и т.д.).
Контактный (половой) путь, а также передача вируса через различные контаминированные предметы обихода (бритвы, зубные щетки, полотенца и т.д.) при проникновении возбудителя в организм через микротравмы на коже и слизистых оболочках. Половой путь передачи вирусного гепатита В реализуется при гомо- и гетеросексуальных контактах: вирус проникает через микротравмы слизистых оболочек при половых контактах. Контактно-бытовой путь передачи инфекции - внутрисемейное инфицирование, инфицирование в организованных коллективах детей и взрослых. Главную опасность представляют носители вирусного гепатита В при тесном общении в этих коллективах.
Вертикальный путь. Обычно заражение происходит во время родов, однако инфицирование плода возможно в матке при разрыве плаценты. Опасность передачи инфекции возрастает в десятки раз при наличии у женщины не только HBsAg, но и HBeAg. Если не проводить специальных профилактических мероприятий, вирусный гепатит В инфицируется до 90% детей, родившихся от матерей-вирусоносителей.
Слайд 8
Патогенез
Вирус проникает в организм человека

через повреждённые кожные покровы или слизистые оболочки, затем гематогенно
диссеминирует в печень, где фиксируется на гепатоцитах благодаря поверхностным рецепторам, содержащим HBsAg. Экспрессия HBsAg происходит на мембране печёночных клеток. При этом возбудитель не оказывает прямого цитопатического действия на клетки печени.
Процесс репродукции в гепатоцитах обусловлен активностью ДНК-полимеразы, активно участвующей в «достройке» неполноценной цепочки вирусной ДНК за счёт антигенов гистосовместимости, общих для различных клеток организма хозяина. Дочерние популяции накапливаются в поверхностной мембране гепатоцитов.
Цитолиз печёночных клеток происходит под действием цитотоксических иммунных механизмов. Мишенями для последних являются антигенные детерминанты вируса вирусного гепатита В, ассоциированные с антигенами главного комплекса гистосовместимости (HLA) на поверхности гепатоцитов.
Существенную роль в патогенезе вирусного гепатита В играют иммунные комплексы (HBsAg-антитела), оседающие на эндотелии сосудов различных органов и в лимфатических узлах, обусловливая внепечёночные поражения (например, гломерулонефрит и узелковый периартериит).
Аутоиммунные реакции возникают также в ответ на воздействие фрагментов гепатоцитов после их гибели. Это ведёт не только к элиминации указанных фрагментов, но и к повреждению здоровых печёночных клеток.
Морфологические изменения характеризуются дистрофическими и некробиотическими процессами в центролобулярных и перипортальных зонах печёночной дольки с последующим развитием фиброза. Одновременно в процесс вовлекаются внутрипечёночные жёлчные ходы, что ведёт к формированию холестаза.
Слайд 9
Клиническая классификация острого гепатита В
Клинические варианты:
желтушный,
безжелтушый,
субклинический (инаппарантный)
Течение:
острое (до
3 мес),
затяжное (до 6 мес),
хроническое (более 6 мес)
Формы:
легкая,
среднетяжелая,
тяжелая,
фульминантная
Слайд 10
Особенности клинических проявлений.
Инкубационный период заболевания составляет 45-160 дней,

чаще 3-4 мес. Течение и исход заболевания зависят от
силы и адекватности иммунного ответа. При этом заболевание проявляется последовательной сменой дожелтушного, желтушного и восстановительного периодов. Уже в инкубационном периоде в крови у пациентов можно выявить специфические маркеры ВГВ – HBsAg, HBeAg.
Преджелтушный (продромальный) период заболевания, длящийся 1-4 нед, характеризуется постепенным началом.
Варианты течения преджелтушного периода ВГ
Диспептический - возможны снижение аппетита, тошнота, рвота, боли в животе.
Гриппоподобный - характерны катаральные проявления, повышение температуры тела. (редко)
Артралгический - беспокоят боли в суставах и позвоночнике, иногда полиморфные сыпи вокруг суставов. (У 1/3 больных наблюдается артралгия, преимущественно в ночное время суток, уртикарная сыпь, зуд кожи)
Астеновегетативный - характерны адинамия, слабость, вялость, утомляемость.
Смешанный - характерны симптомы, выше названных вариантов.
Латентный вариант- иногда клиническая симптоматика в преджелтушном периоде отсутствует
Пальпаторно отмечается гепатомегалия (консистенция печени мягкая) и реже - спленомегалия. Иногда начало заболевания может характеризоваться лишь потемнением мочи (обычно за 2-3 дня до появления желтухи) или иктеричностью слизистых. Температура тела может быть нормальной или субфебрильной. Лабораторно: Повышение печеночных трансаминаз в биохимическом анализе крови; появляются специфические серологические маркеры HBV-инфекции (HBsAg, HBeAg, anti-HBc-IgM).
Слайд 11
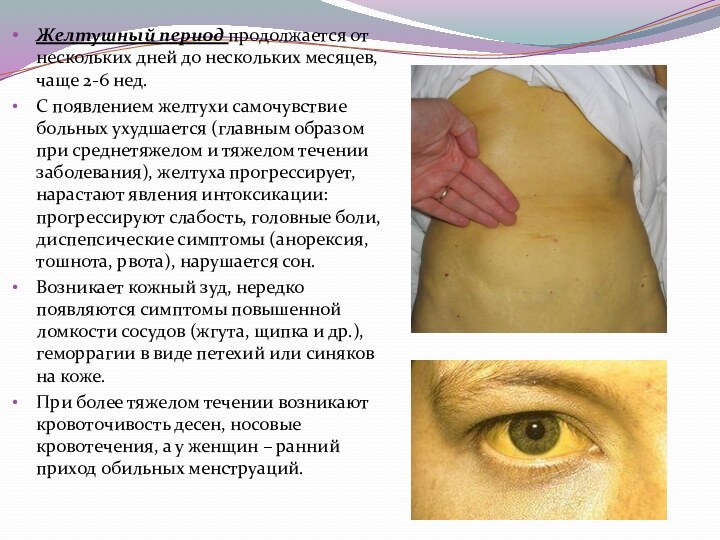
Желтушный период продолжается от нескольких дней до нескольких
месяцев, чаще 2-6 нед.
С появлением желтухи самочувствие больных
ухудшается (главным образом при среднетяжелом и тяжелом течении заболевания), желтуха прогрессирует, нарастают явления интоксикации: прогрессируют слабость, головные боли, диспепсические симптомы (анорексия, тошнота, рвота), нарушается сон.
Возникает кожный зуд, нередко появляются симптомы повышенной ломкости сосудов (жгута, щипка и др.), геморрагии в виде петехий или синяков на коже.
При более тяжелом течении возникают кровоточивость десен, носовые кровотечения, а у женщин – ранний приход обильных менструаций.
Слайд 12
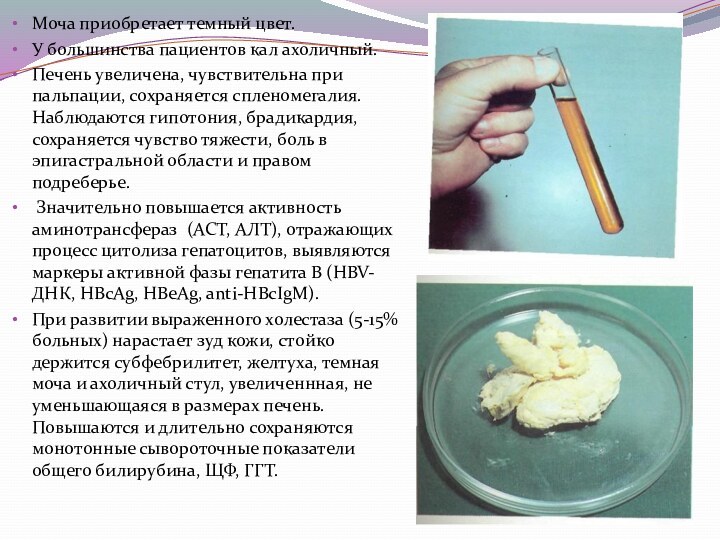
Моча приобретает темный цвет.
У большинства пациентов кал
ахоличный.
Печень увеличена, чувствительна при пальпации, сохраняется спленомегалия. Наблюдаются
гипотония, брадикардия, сохраняется чувство тяжести, боль в эпигастральной области и правом подреберье.
Значительно повышается активность аминотрансфераз (АСТ, АЛТ), отражающих процесс цитолиза гепатоцитов, выявляются маркеры активной фазы гепатита В (HBV-ДНК, HBcAg, HBeAg, anti-HBcIgM).
При развитии выраженного холестаза (5-15% больных) нарастает зуд кожи, стойко держится субфебрилитет, желтуха, темная моча и ахоличный стул, увеличеннная, не уменьшающаяся в размерах печень. Повышаются и длительно сохраняются монотонные сывороточные показатели общего билирубина, ЩФ, ГГТ.
Слайд 13
Период реконвалесценции начинается с момента уменьшения или исчезновения
комплекса диспепсических симптомов, после чего происходит медленное снижение билирубинемии.
Что касается изменения размеров печени, то этот процесс иногда затягивается на несколько месяцев.
При присоединении холестатического компонента заболевание приобретает торпидное течение. В связи с эти длительность периода реконвалесценции может варьировать от 1,5 мес до 1 года.
Период реконвалесценции завершается появлением АТ anti-HBs, anti-HBc, anti-HBe-IgG и полной нормализацией печеночных проб.
Стертая форма.
Помимо острого циклического течения заболевания, ВГВ может проявляться в виде стертой формы. Для нее характерны скудная клиническая симптоматика, но при этом высокая репликативная активность HBV, чтоо в 5-10% случаев приводит к хронизации болезни с исходами в цирроз печени и гепатоцеллюлярную карциному.
Слайд 14
Дифференциальная диагностика.
В дожелтушном периоде необходимо проводить дифференциальную диагностику
с острыми респираторными инфекциями
кишечными инфекциями (гастрит, гастроэнтерит, гастроэнтероколит)
полиартритом ревматической или иной природы.
В желтушном периоде дифференциальную диагностику необходимо проводить
с ВГА, ВГС, ВГД, ВГЕ
дебютом аутоиммунного гепатита,
с токсическим (в том числе алкогольным)
лекарственными гепатитами,
механической желтухой
Инфекционный мононуклеоз
Иерсиниоз
Лептоспироз и др.
Диагностике помогает определение маркеров гепатита с помощью ИФА, ПЦР, билирубина и его фракций.
Слайд 15
Лабораторная диагностика.
Общий анализ крови (лейкопения, относительный лимфоцитоз, замедление
СОЭ).
Общий анализ мочи (значительно повышена экскреция уробилиногена, незначительно —
билирубина. При безжелтушных формах желчные пигменты отсутствуют).
Биохимический анализ крови
— синдром цитолиза, характеризующийся повышением уровня прямого билирубина и аланинаминотрансферазы в крови больного;
— синдром холестаза, характеризующийся повышением уровня прямого билирубина, холестерина и щелочной фосфатазы в крови;
— синдром мезенхимально-воспалительный, который характеризуется увеличением скорости оседания эритроцитов, уровня гамма-глобулина и уменьшением сулемовой пробы крови;
— синдром печеночно-клеточной недостаточности характеризуется снижением уровней альбумина, холестерина, прокоагулянтов (факторов II, V, VII, X) и фибриногена в крови.
Иммунологические исследования крови на выявление антител к возбудителям инфекции.
Слайд 16
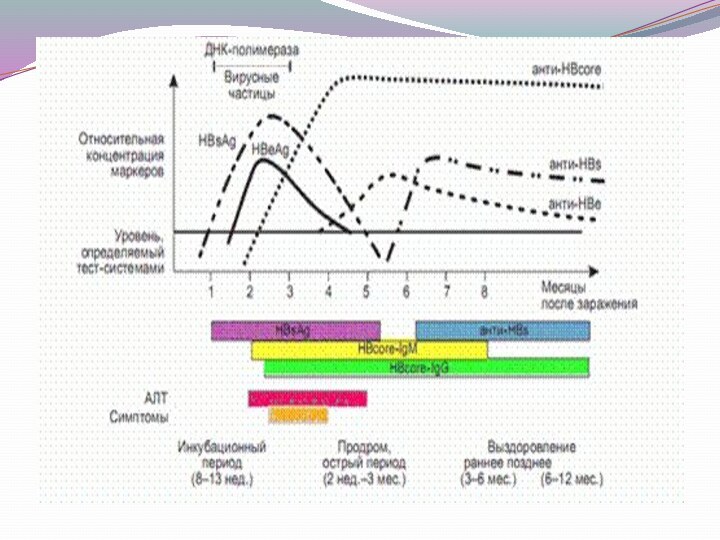
Маркеры вирусного гепатита В
HBsAg -

поверхностный антиген HBV,маркирует инфицированность HBV.
HBeAg - ядерный «е»-антиген HBV,
указывает на репликацию HBV в гепатоцитах, высокую инфекционность крови и высокий риск перинатальной передачи вируса.
HBcAg - ядерный «core» антиген HBV, маркирует репликацию HBV в гепатоцитах, обнаруживается только при морфологическом исследовании биоптатов печени и на аутопсии, в крови в свободном виде не выявляется.
анти-НВс (total) - Суммарные антитела к HBcAg, важный диагностический маркер, особенно при отрицательных результатах индикации HBsAg, используется для ретроспективной диагностики ГВ и при неверифицированных гепатитах, определяют НВсАg без разделения на классы.
IgM анти-НВс (НВсАb IgM) - Антитела класса М к ядерному антигену, один из наиболее ранних сывороточных маркеров гепатита В, наличие его в крови указывает на острую инфекцию (фазу болезни), при хроническом ГВ маркирует репликацию HBV и активность процесса в печени.
анти-НВе (HBeAb) - антитела к «е» антигену может указывать на начало стадии реконвалесценции (исключение — мутантная форма HBV).
анти-HBs (HBsАb) - Протективные антитела к поверхностному антигену HBV, указывают на перенесенную инфекцию или наличие поствакцинальных антител (их защитный титр от HBV-инфекции >10 МЕ/л); обнаружение же антител в первые недели гепатита В прогнозирует развитие гипериммунного варианта фульминантного ГВ.
HBV-DNA - ДНК вируса ГВ, маркер наличия и репликации HBV.
Слайд 18
Осложнения вирусного гепатита В
Наиболее тяжёлое и серьёзное в

плане прогноза осложнение - острая печёночная энцефалопатия (печёночная кома).
Она развивается при массивном цитолизе гепатоцитов и характеризуется глубоким угнетением функции печени, прогрессирующей психоневрологической симптоматикой и выраженными геморрагическими проявлениями. В своём клиническом развитии острая печёночная энцефалопатия проходит три последовательных стадии.
Стадия I (прекома I) . Характерны резкое ухудшение состояния больного, усиление желтухи и диспептического синдрома (тошнота, повторная рвота), развитие геморрагических проявлений, появление печёночного запаха изо рта. Нарушаются ориентация во времени и пространстве, координация точных движений (пальценосовая и писчая пробы). Характерны замедление мышления, расстройства сна (сонливость днём и бессонница ночью), головокружение, чувство «провалов» (ощущение падения в пропасть при закрывании глаз). Обращает на себя внимание эмоциональная неустойчивость - апатия, вялость, чувство тревоги, тоски, сменяющиеся возбуждением, эйфорией. Могут появиться боли в области печени, повышение температуры тела. Брадикардия или нормокардия сменяется тахикардией. У больных с портокавальной недостаточностью отмечают преходящие нарушения сознания.
Стадия II (прекома II) . Характерно более глубокое нарушение сознания; оно часто бывает спутанным. Больные дезориентированы во времени и пространстве, эйфоричны или агрессивны; возбуждение кратковременное и сменяется апатией, интоксикация усиливается. Появляется тремор рук и кончика языка, усиливается геморрагический синдром. Печень уменьшается в размерах и может стать недоступной для пальпации. Нарастает тахикардия, артериальное давление склонно к снижению. Развивается отёчно-асцитический синдром. Продолжительность обеих стадий прекомы - от нескольких часов до нескольких дней.
Стадия III (кома) . Отличается потерей сознания и вначале бывает неглубокой. Больные реагируют стоном на сильные раздражители (например, пальпацию печени). Глотательный и роговичный рефлексы сохранены. Появляются патологические рефлексы, непроизвольное мочеиспускание и дефекация. При глубокой коме наступает арефлексия, утрачивается реакция на любые раздражители. Больные погибают при явлениях острой сердечно-сосудистой недостаточности.
Слайд 19
Уже на начальных этапах развития острой
печёночной энцефалопатии прогрессивно уменьшаются показатели протромбинового индекса, что имеет
большое значение для оценки тяжести этого состояния.
Тяжёлое фульминантное (молниеносное) течение вирусного гепатита В чаще отмечают у пациентов молодого возраста, особенно при микст-инфекции (сочетании вирусного гепатита В + вирусного гепатита D или вирусного гепатита В + вирусного гепатита С). Характерно быстрое и раннее развитие острой печёночной энцефалопатии с высоким процентом (до 90%) летальных исходов.
При острой печёночной энцефалопатии характерны присоединение вторичной инфекции с развитием сепсиса, прогрессивное ухудшение функции почек с уменьшением почечного кровотока и скорости клубочковой фильтрации, снижением концентрации натрия в моче, повышением её плотности, уменьшением диуреза.
Слайд 20
Лечение
1.Базисная терапия
1. Охранительный режим.
2. Лечебное

питание (диета №5 или №5а - в острую фазу
при среднетяжелом и тяжелом течении болезни).
2.Дезинтоксикационная терапия
2.1.Выведение токсических веществ из кишечника
Энтеросорбция:
1. препараты целлюлозы: микроцеллюлоза (МКЦ) 3-4 таб. 3 раза в день, полифепан, лигносорб, ваулен и др. по 15-20 г 3 раза в день;
2. препараты, производные ПВП: энтеродез (или энтеросорб) 5 г в 100 мл воды 3 раза в день.
2.2.Выведение токсических веществ из крови через почки
1. Пероральное введение дополнительного (к рациону) объема жидкости (в виде фруктовых и овощных соков, минеральной воды) в количестве 2-3 л в сутки.
2. Гемодилюция: кристаллоиды 3 части, коллоиды 1 часть (возможно назначение диуретиков и гормонов).
2.3.Выведение токсических веществ через кожу
Уход за кожей и тепловой комфорт (улучшение микроциркуляции, пото- и салоотделения).
2.4.Купирование перекисного окисления липидов и тканевой гипоксии
1. Антиоксиданты (эссенциале, витамин Е, витамин С, рутин).
2. Антигипоксанты и предшественники макроэргов (цитохром С, цито-мак, рибоксин и др.).
2.5.Экстракорпоральные методы детоксикации
Плазмообмен, плазмаферез в сочетании с плазмосорбцией и гемоксигенацией, плазмаферез в сочетании с плазмосорбцией, гемосорбция и др.
Слайд 21
3.Терапия корригирующая белоксинтезирующую функцию печени и процессы ее
регенерации
1. Белковые пищевые добавки (энпиты, изолированные белки
"СУПРО", "ПРОТЕИН" и др.).
2 Растворы синтетических аминокислот (полиамин, альвезин, мориамин, аминофузин и др.) внутривенно.
3. Белковые препараты (внутривенно): альбумин, протеин, плазма.
4. Поливитамины и микроэлементы.
5. Препараты калия.
4.Подавление некротизации и фиброзирования
1. Ингибиторы протеиназ (контрикал, гордокс и др.).
2. Препараты калия.
3. ГБО.
4. Гормоны.
5.Купирование симптомов холестаза
1. Препараты урсодезоксихолевой кислоты (урсофальк) в дозе 10 мг/кг/сут или хено- и тауродезоксихолевых кислот (хенофальк, таурофальк).
2. Адсорбенты желчных кислот (холестирамин, билигнин) или энтеросорбенты (полифепан и др.).
3. После развития желчного криза - гидрохолеретики и другие желчегонные, тюбажи
Слайд 22
6.Коррекция гемостаза
В соответствии с показателями

коагулограммы.
7.Антивирусная терапия
7.1.Противовирусные средства
1.
Рибавирин (в сочетании с интерфероном* или индукторами интерферона) - при гепатитах, вызванных РНК-содержащими вирусами в дозе 0,2 г до 3-4 раз в сутки (10 мг/кг/сут). При вирусном гепатите С препараты назначаются с первых дней заболевания курсом не менее 3 мес.
2. Азидотимидин (в сочетании с интерфероном или индукторами интерферона) по 0,4-0,8 г/сут - при прогредиентном течении вирусного гепатита В (без выраженного холестаза).
3. Ламивудин (в сочетании с интерфероном или индукторами интерферона) по 0,1-0,3 г/сут - при прогредиентном течении вирусного гепатита В (без выраженного холестаза).
4. Криксиван (индинавир) в сочетании с интерфероном или индукторами интерферона в дозе 1,2-2,4 г/сут - при прогредиентном течении вирусного гепатита В (без выраженного холестаза).
5. Растительные препараты, с предполагаемым противовирусным действием (из корня солодки, листьев зверобоя и др.) .
7.2.Иммуноглобулины (для внутривенного введения - ВВИГи)
1. Гипериммунные ВВИГи: Гепатек и др.
2. Полиспецифические ВВИГи: Октагам, Сандоглобулин и др.
Слайд 23
8.Иммуноориентированная терапия
1. При гипериммунном типе фульминантного гепатита -
глюкокортикостероиды, сандиммун (циклоспорин А) и другие иммунодепрессанты.
2. При иммунотолерантном
типе фульминантного гепатита - интерферон (10 млн/сут) в сочетании с противовирусными препаратами и НПВП.
3. При прогредиентном течении гепатита - 3-4 нед. курс интерферона (по 3 млн ЕД/cут в первые 3 дня, затем - через день) в сочетании с противовирусными препаратами.
4. При затяжном (или прогредиентном) течении гепатита - индукторы интерферона (неовир, циклоферон и др.) в сочетании с противовирусными препаратами.
5. При затяжном (или прогредиентном) течении гепатита и наличии данных иммунограммы и интерферонового статуса - использование соответствующих иммунокорригирующих средств.
6. Полиспецифические ВВИГи в дозе 0,4-0,8 г/кг однократно или повторно.
9. Биокорригирующая терапия
Биопрепараты и средства, изменяющие ph кишечника: жидкие бифидум- и лактобактерин, энтерол-250, лактулоза.
Слайд 24
Профилактика - единственная
реальная стратегия борьбы с вирусным
гепатитом В.
Профилактика ГВ направлена на прерывание естественных и
искусственных путей передачи.
Для уменьшения интенсивности передачи ВГВ естественными путями имеет значение просветительная работа, пропаганда безопасного секса, повышение санитарной грамотности населения.
Противоэпидемические мероприятия в очагах инфекции включают наблюдение за контактными, обследование их на маркеры гепатита В и др. С целью прерывания искусственных путей передачи необходим строгий контроль доноров крови, а также различных органов и спермы. Кровь и ее препараты должны тестироваться на ВГВ. Особое значение имеет гарантированное обеззараживание всех медицинских инструментов, аппаратуры, используемой для диагностики или лечения.
Слайд 25
Однако, эпидемический процесс при ВГВ-инфекции можно регулировать только
с помощью вакцинации.
Вакцинация против гепатита В проводится согласно
Национальному календарю прививок.
Все вакцины предназначены как для детей, так и взрослых, в том числе групп риска.
С 2008 года детей 1-го года вакцинируют по схеме 0-1-6 (мес)., детей групп риска - по схеме 0-1-2-12.
Ревакцинацию однократно проводят через 5-7 лет в случае снижения защитного уровня антител (защитный уровень концентрации anti-HBs – 10 МЕ/л)
Не привитые дети, подростки и взрослые прививаются по схеме 0-1-6. После вакцинации антитела могут сохраняться до 20 лет и более, защита обеспечивается и за счет иммунологической памяти. Поэтому ВОЗ не рекомендует ревакцинацию, по крайней мере, в течение 10 - 15 лет, она показана лишь медработникам (каждые 7 лет) и лицам групп риска (гемодиализ, иммунодефицит).
Экстренная профилактика
При случайной травме предметами, загрязненных кровью
больных или носителей HBsAg, для экстренной профилактики ВГВ, а также для более эффективной профилактики инфицирования новорожденных вакцинацию проводят по схеме 0-1-2-12 месяцев.
Медицинским работникам после контакта с кровью больного или носителя первую дозы вакцины вводят в первые сутки и не позднее 72 ч после контакта. В целях экстренной профилактики в ряде случаев сочетают с пассивной иммунизацией специфическим иммуноглобулином – иммуноглобулином человека против ВГВ. Протективный эффект иммуноглобулина сохраняется 1-6 недель.
Слайд 27
Вирусный гепатит Д
Вирусный гепатит D - острая
или хроническая вирусная инфекция из условной группы трансфузионных гепатитов,
характеризующаяся поражением печени и протекающая в виде коинфекции или суперинфекции на фоне вирусного гепатита В. Синоним - дельта-гепатит.
Этиология.
Возбудитель - дефектный РНК-геномный вирус «блуждающего» рода Deltavirus,выделяемый только от пациентов, инфицированных вирусным гепатитом В. Вирионы вирусного гепатита D сферической формы; геном образует однонитевая кольцевая молекула РНК, что сближает вирусный гепатит D с вироидами. Её последовательности не имеют гомологии с ДНК возбудителя вирусного гепатита В, но суперкапсид вирусного гепатита D включает значительное количество HBsAg вирусного гепатита В. Вирус D не способен к самостоятельной репродукции; синтез вирусных компонентов вирусного гепатита D требует обязательного участия вирусного гепатита В, в частности HBsAg.
Слайд 28
Эпидемиология
Резервуар и источник возбудителя - человек, больной или вирусоноситель.
В распространении вируса основное значение имеют лица с хроническими
формами вирусного гепатита В, одновременно инфицированные вирусным гепатитом D.
Механизм передачи - парентеральный, с теми же особенностями, что и при вирусном гепатите В.
Естественная восприимчивость высокая. К вирусному гепатиту D восприимчивы все лица, больные вирусным гепатитом D или являющиеся носителями вирусного гепатита В. Наиболее вероятно развитие вирусного гепатита D у хронических носителей HBsAg.
Основные эпидемиологические признаки. Аналогичны таковым при вирусном гепатите В. Около 5% носителей HBsAg в мире (приблизительно 15 млн человек) инфицированы вирусным гепатитом D.
Слайд 29
Патогенез
Заражение вирусным гепатитом D происходит только парентеральным путём
и лишь при наличии репродуцирующегося вируса вирусного гепатита В.
Возбудитель встраивается в геном вируса вирусного гепатита В, воздействуя на его синтез и усиливая репликацию последнего. Заболевание может проявляться в виде коинфекции при одновременном заражении вирусами вирусного гепатита В и вирусного гепатита D и суперинфекции в тех случаях, когда вирус вирусного гепатита D попадает в организм человека, ранее заражённого вирусом вирусного гепатита В (острое или хроническое течение вирусного гепатита В). Репликация вируса вирусного гепатита D происходит в клетках печени.
Взаимодействие вирусов вирусного гепатита В и вирусного гепатита D утяжеляет патологический процесс и ведёт к развитию острой печёночной недостаточности или хронизации.
Слайд 30
Клинические проявления
Инфицирование вирусами гепатитов В

и D может приводить к развитию как острой HBV/HDV-ко-инфекции,
так и острой дельта (супер) – инфекции носителя вируса гепатита В.
По сравнению с острым гепатитом В при коинфекции HBV/HDV отмечаются:
- более острое начало заболевания, лихорадка, сохраняющаяся на фоне желтухи, частое появление полиморфной сыпи, суставных болей, увеличение селезенки, двухволновое течение заболевания с клинико-ферментативным обострениями;
- часто активность АсАТ выше активности АлАТ, коэффициент де Ритиса более 1;
- наличие в сыворотке крови маркеров гепатитов В и D (HBsAg, анти-HBc IgM в сочетании с анти-НDV IgM и/или РНК HDV, анти-HDV IgG);
- преимущественно течение заболевания в среднетяжёлой и тяжёлой формах;
- при благоприятном течении HBV/HDV ко-инфекции выздоровление ~ в 75% случаев;
- угроза развития хронического гепатита возникает примерно с той же частотой, что и при остром гепатите В (5-10%);
- в 5–25% случаев развивается фульминантная форма с летальным исходом (при остром гепатите В без дельта-агента фульминантная форма регистрируется в 0,5-1% случаев).
Слайд 31
При HВV/HDV-суперинфекции:
- клинически острая дельта (суперинфекция) у носителя

вируса гепатита В характеризуется коротким (3-5 дней) преджелтушным периодом
с лихорадкой, артралгиями, иногда болями в правом подреберье, выраженной интоксикацией и сохраняющейся на фоне появившейся желтухи высокой температуры тела, гепатоспленомегалией;
- у преобладающего большинства больных заболевание протекает волнообразно с повторными клинико-ферментативными обострениями, сопровождающимися нарастанием желтухи, симптомов интоксикации, развитием отёчно-асцитического синдрома, кратковременными (1–2-дневными) волнами лихорадки с познабливанием, появлением эфемерной сыпи на коже; выраженность клинических симптомов у отдельных больных уменьшается при каждой новой волне;
- существенно нарушается белково-синтетическая функция печени, что проявляется повышением тимоловой пробы, снижением протромбинового времени, содержания альбуминов, повышением содержания γ-глобулиновой фракции в сыворотке крови;
- обнаружение в сыворотке крови соответствующих маркеров инфицирования вирусами гепатитов В и Д (HBsAg в сочетании с анти-НDV IgM и/или РНК HDV, анти-HDV IgG, анти-HВсore IgG);
- часто регистрируются тяжелая и фульминантная формы заболевания;
- неблагоприятные исходы: летальный исход (при фульминантной и тяжёлой формах с развитием подострой дистрофии печени), формирование хронического гепатита (примерно у 80%) с высокой активностью процесса и быстрым переходом в цирроз печени.
Развитие суперинфекции проявляется обострением до того благоприятно протекающего хронического гепатита В, появлением симптомов интоксикации, желтухи, повышением активности АлАТ и АсАТ, а в последующем - прогрессированием в цирроз печени.
Слайд 32
Лабораторная диагностика.
IgM анти-HDV. Анализ, направленный на выявление антител класса

М. Эти белковые структуры вырабатываются иммунной системой организма. Это
ответ на то, что дельта вирус попал в организм. Они появляются на второй неделе после заражения и исчезают через 2 месяца, если человек начал выздоравливать.
Положительный результат анализа свидетельствует, что вирус размножается в организме и болезнь в разгаре.
IgG анти-HDV. Анализ проводится с целью обнаружить в крови иммуноглобулины (антитела) класса G. Их наличие говорит о том, что человек заражен вирусом гепатита Д или уже перенес эту инфекцию и начал выздоравливать.
Положительный результат означает, что организм вырабатывает антитела в ответ на присутствие вируса. Большое их количество говорит о супер-инфекции – присоединению дельта вируса к гепатиту В. Если в анализе обнаружены только эти антитела, то болезнь, возможно, перешла в хроническую стадию.
HDAg. Анализ, который выявляет антигены, которые образуются из частиц вируса гепатита Д.
Положительный результат говорит о том, что у человека в крови присутствует дельта вирус.
HBsAg. Анализ на выявление частей оболочки (капсулы) вирусов гепатита Д и В. Эти маркеры появляются в крови еще до первых симптомов болезни, в инкубационном периоде. Они свидетельствуют о том, что одновременно произошло заражение двумя вирусами В и Д.
Положительный результат анализа подтверждает, что в организме человека есть эти возбудители.
HDV-RNA. Исследование, направленное на выявление РНК вируса. Это полимеразная цепная реакция (ПЦР) – анализ, основанный на методах молекулярной биологии. Он позволяет определить, что началось активное деление вирусов.
Положительный результат указывает, что в печени есть вирус гепатита Д и он активно размножается.
Anti-HD суммарные. Анализ на суммарные (G и M) антитела к вирусу гепатита Д. Эти исследования рекомендуют проводить всем больным гепатитом В, особенно в период ухудшения состояния.
Положительный результат говорит о том, что началось обострение гепатита Д или о том, что деление вируса закончено.
Итак, если результат анализа положительный, то ничего хорошего в этом нет. Это свидетельствуют о том, что человек заражен гепатитом Д. Если же написано, что результат отрицательный, значит – никаких следов вируса не обнаружено.
Слайд 33
Лечение
Лечение гепатита Д не отличается
от того, которое проводится при вирусном гепатите В. При
хроническом течении показано применение противовирусных средств, а в остальных случаях проводится коррегирующая и поддерживающая терапия.
Гепатит С
ГС - заболевание, сходное по
эпидемиологическим признакам с ГВ, однако протекающее более легко и отличающееся при желтушных формах сравнительно быстрым обратным развитием болезни. Чаще встречаются безжелтушные, субклинические и инаппарантные формы ГС, которые переносятся без стационарного лечения, однако в 80-90% случаев переходят в хронический гепатит и у 20-30% больных - в цирроз печени.
Слайд 35
Этиология
Вирус ГС (ВГС, HCV) относится у

семейству флавивирусов (Flaviviridae), содержит РНК, покрыт липидорастворимой оболочкой и
имеет размеры в диаметере около 50 нм. Геном НСV кодирует структурные (С, E1, E2/NS1) и неструктурные (NS2, NS3, NS4, NS5) белки. К структурным белкам относятся: сердцевинный (С - ядерный, core protein) и два гликопротеина оболочки (Е1, Е2 - envelope protein); соответственно, к четырем неструктурным белкам - ферменты, играющие роль в репликации вируса (в частности, NS3 - протеаза/геликаза, NS5 - РНК-полимераза). К каждому из этих белков вырабатываются антитела, циркулирующие в крови.
Важной особенностью возбудителя ГС является его генетическая неоднородность. Выделяют по меньшей мере шесть генотипов вируса (1-6), которые в свою очередь подразделяются на субтипы. В настоящее время описано более 50 субтипов ВГС, обозначаемых буквами. Считается, что для целей клинической практики необходимо различать следующие генотипы HCV: 1а, 1b, 2а, 2b и 3а. На территории России преобладают 1b и 3а генотипы.
Вирус устойчив к нагреванию до 50С, но инактивируется растворителями липидов (хлороформ) и ультрафиолетовым облучением. Во внешней среде возбудитель нестоек, однако степень его устойчивости к инактивации выше, чем вируса иммунодефицита человека.
Слайд 36
Эпидемиология
Источники инфекции, механизм и пути передачи во многом
соответствуют ГВ.
Источники ГС - больные хроническими и острыми
формами
инфекции.
Наибольшее эпидемиологическое значение имеет парентеральный путь передачи. Чаще всего заражение ВГС происходит при переливании крови и
ее препаратов. Считают, что возбудитель ГС является одним из основных этиологических факторов посттрансфузионного гепатита. Тестирование доноров, консервированной крови и ее дериватов на ВГС является обязательным.
Особое значение ГС имеет у наркоманов, использующих наркотики парентерально. В настоящее время это одна из самых многочисленных и
эпидемиологически значимых групп риска инфицирования ВГС. В разных регионах России обнаружение анти-HCV среди внутривенных пользователей
наркотиков составляет 75-83%.
Передача возбудителя в быту при гетеро- и гомосексуальных контактах, от инфицированной матери к новорожденному может иметь место, но реализуется
значительно реже, чем при ГВ.
Слайд 37
Патогенез
После проникновения в организм человека ВГС, обладая гепатотропностью,

реплицируется преимущественно в гепатоцитах.
Кроме того, вирус, по современным
представлениям, может реплицироваться, как и при ГВ, в клетках СМФ, в частности, в мононуклеарных клетках периферической крови.
ВГС обладает слабой иммуногенностью, что определяет замедленный, неинтенсивный Т-клеточный и гуморальный ответ иммунной системы на инфекцию. Так, в острой стадии ГС сероконверсия возникает на 1-2 мес. позже появления признаков цитолиза гепатоцитов (повышения активности АлАТ). Лишь через 2-10 нед. от начала заболевания в крови больных начинают определяться антитела к ядерному (core) антигену классов M, затем G.
Однако они обладают слабым вируснейтрализующим действием. Антитела же к неструктурным белкам ВГС в острой фазе инфекции обычно не выявляются. Зато в крови в течение острой стадии болезни (и при реактивации - в хронической) определяется присутствие РНК вируса.
Устойчивость ВГС к специфическим факторам иммунитета обусловлена его высокой способностью к "ускользанию" из-под иммунологического надзора. Одним из механизмов этого является реплицирование ВГС с высоким уровнем мутаций, что определяет присутствие в организме множества постоянно изменяющихся антигенных вариантов вируса (квазиразновидности).
Таким образом, слабость иммунного реагирования и мутационная изменчивость вируса во многом обусловливают высокий хрониогенный потенциал данного заболевания.
Слайд 38
Клиника
Инкубационный период составляет от 2 до 26 недель

(в среднем - 6-8 недель). В течении ГС выделяют
острую и хроническую стадии болезни. Последняя включает две фазы: латентную и реактивации.
Острая стадия ГС чаще всего протекает в бессимптомной (инапарантный и субклинический варианты) форме. Своевременная диагностика ее значительно затруднена. Диагноз может быть верифицирован путем индикации HCV-RNA методом ПЦР при наличии серьезных эпидемиологических предпосылок. Манифестное течение острой стадии ГС наблюдается лишь в 10-20% случаев.
Для продромального периода характерны диспепсический синдром (снижение аппетита, тошнота), нередко слабость, недомогание. В периоде разгара желтуха часто отсутствует, а если и развивается, то она умеренно выражена; интоксикация незначительна. Острый ГС протекает гораздо легче, чем ГВ и даже ГА, преимущественно в легкой, редко в среднетяжелой форме, с умеренным повышением активности аминотрансфераз (в 5-20 раз). Однако имеются сведения о фульминантном течении инфекции, особенно у хронических носителей HBsAg. Описаны случаи ГС, осложнившиеся апластической анемией.
Острая стадия ГС может закончиться выздоровлением со стабильным исчезновением HCV-RNA. Однако у большинства больных (в 75-80%) развивается хроническая стадия ГС, при которой латентная фаза чаще всего предшествует фазе реактивации. Продолжительность латентной фазы составляет 10-20 лет. В этот период какие-либо объективные признаки хронического гепатита отсутствуют. В крови больных обнаруживают IgG анти-HCVcore, анти-HCV NS3, NS4, NS5 и периодически - HCV-RNA.
Фаза реактивации обусловлена повышением репликативной активности ВГС и клинически соответствует манифестному течению острой стадии болезни. У больных отмечаются признаки астеновегетативного синдрома, нередко субфебрилитет. Определяются гепатоспленомегалия, волнообразное 2-5-кратное повышение активности аминотрансфераз сыворотки крови и в ряде случаев внепеченочные проявления. Течение фазы реактивации характеризуется повторными, умеренно выраженными изменениями клинико-биохимических показателей. В крови определяются IgM и IgG анти-HCVcore (с преобладанием IgM), анти-HCV NS3, NS4, NS5 и HCV-RNA. Так же как и ВГВ, вирус гепатита С имеет значение в формировании цирроза печени и возникновении гепатоцеллюлярной карциномы.
Слайд 39
Диагностика
Диагностика основана на обнаружении суммарных антител, IgM и IgG
к ВГС (анти-HCV) с использованием ИФА и иммуноблота, а
также РНК ВГС (HCV-RNA) методом ПЦР. Окончательная интерпретация результатов исследования проводится после анализа эпидемиологических и клинико-лабораторных данных. При этом критериями острой стадии ГС являются:
наличие эпидданных о времени и обстоятельствах заражения (т.н."точка отсчета");
наличие клинико-лабораторных признаков острого гепатита (при отсутствии указаний на подобное в прошлом);
обнаружение в крови больных IgM, а затем и IgG анти-HCVcore (с нарастанием их титров в динамике);
определение HCV-RNA методом ПЦР.
Слайд 40
Маркеры вирусного гепатита С
анти-HСV IgG - антитела
класса G к вирусу гепатита C свидетельствуют о возможной
инфицированности HCV или перенесенной инфекции (определяются в скрининговых исследованиях)
анти-HCV core IgM - антитела класса М к ядерным белкам HCV указывают на текущую инфекцию (острая или хроническая в фазе реактивации
анти-HCV core IgG - антитела класса G к ядерным белкам HCV свидетельствуют об инфицированности HCV или перенесенной инфекции
анти-HCV NS - антитела к неструктурным белкам HCV обычно обнаруживаются в хронической стадии ГС
HCV-RNA - РНК вируса ГC маркер наличия и репликации HCV
Слайд 42
Лечение
Базисная и патогенетическая терапия соответствует лечению других вирусных
гепатитов.
При лечении больных, находящихся в острой стадии ГС,
учитывая высокий риск развития хронической стадии может быть назначена противовирусная и иммуноориентированная терапия.
Лечение хронической стадии ГС - комбинированная противовирусная терапия. Международные исследования и клиническая практика показали, что в настоящее время наиболее оправдало себя сочетание двух препаратов - интерферона-альфа и рибавирина.
Слайд 43
Профилактика вирусного гепатита С
Вакцины для профилактики гепатита
С на настоящий момент не существует.
Профилактика сводится к
предупреждению наркомании, обязательному тестированию донорской крови, разъяснительной работе среди подростков и молодежи и т.д., тем более что молодые люди имеют более высокий риск заболеть, чем лица старшего возраста.
У всех больных, у которых выявляются антитела к ВГС, рекомендуется активно вакцинировать против вирусного гепатита А и В. Целесообразность такой вакцинации обусловливается тем, что суперинфицирование больных с хронической инфекцией ВГС вторым вирусом (например, ВГА) несет риск развития фульминантного гепатита.
Слайд 44
Экстренная профилактика гепатита С
Рибаверин в дозе 15 мг/кг
по схеме -больным с массой тела менее 75 кг
— 1000 мг в день (по 400 мг утром и 600 мг вечером), больным с массой тела более 75 кг — 1200 мг в день (по 600 мг утром и вечером).
Одновременно назначается альфа интерферон по 3 млн. МЕ в/м или п/к ежедневнов течение 10 дней, затем по 3 млн. МЕ через день.
Продолжительность профилактического применения препаратов составляет 1 месяц.