Слайд 2
Содержание:
1. Анатомия глаза
2. Окулокардиальный рефлекс
3. Внутриглазное давление
4. Системное
влияние офтальмологических препаратов
5. Предоперационная подготовка
6. Выбор техники анестезии при
офтальмологических операциях
7. Местная и региональная анестезия
8. Общая анестезия
8. Особенности анестезии у пациентов пожилого возраста
9. Анестезия при неотложной офтальмохирургии
Слайд 3
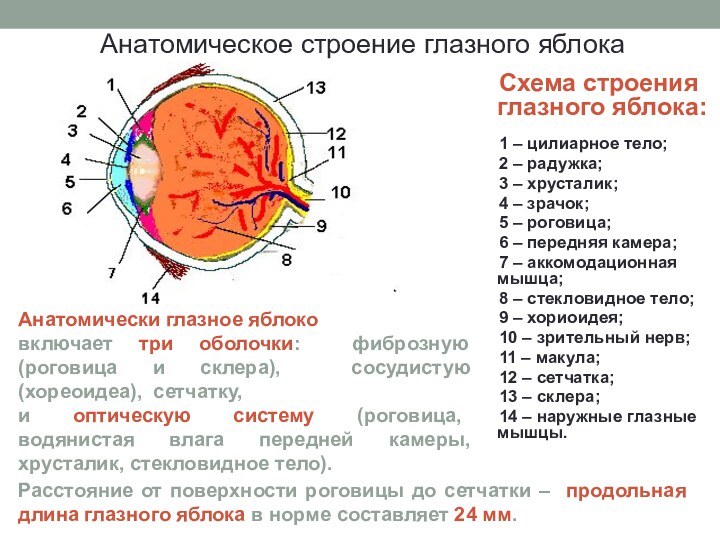
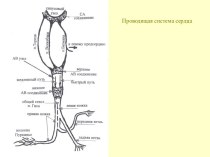
Схема строения глазного яблока:
1 – цилиарное тело;
2
– радужка;
3 – хрусталик;
4 – зрачок;
5
– роговица;
6 – передняя камера;
7 – аккомодационная мышца;
8 – стекловидное тело;
9 – хориоидея;
10 – зрительный нерв;
11 – макула;
12 – сетчатка;
13 – склера;
14 – наружные глазные мышцы.
Анатомическое строение глазного яблока
Анатомически глазное яблоко
включает три оболочки: фиброзную (роговица и склера), сосудистую (хореоидеа), сетчатку,
и оптическую систему (роговица, водянистая влага передней камеры, хрусталик, стекловидное тело).
Расстояние от поверхности роговицы до сетчатки – продольная длина глазного яблока в норме составляет 24 мм.
Слайд 4
Хориоидеа образована задними короткими ресничными артериями и выстилает
весь задний отдел склеры. Кровотечение из сосудов хориоидеи является
одной из причин интраоперационного экспульсивного кровотечения.
Пигментированная радужка с мышечными волокнами контролирует диаметр зрачка; симпатическая иннервация расширяет зрачок (мидриаз), парасимпатическая - вызывает миоз (сужение зрачка).
Цилиарное тело, находящееся позади радужки, продуцирует водянистую влагу, а волокна цилиарной мышцы (аккомодационная мышца) изменяют кривизну хрусталика, натягивая или расслабляя его подвешивающую связку.
Вопросы офтальмологии для анестезиолога
Слайд 5
Помутнение хрусталика приводит к катаракте.
Увеит – воспаление хориоидеи,
хрусталика и цилиарного тела.
Расстояние от поверхности роговицы до сетчатки
называется продольной длиной глазного яблока (24 мм). Если она составляет 26 мм и более, это свидетельствует об удлиненном глазе, что важно учитывать при выполнении регионарных методик анестезии (например, ретробульбарной блокады), чтобы не перфорировать структуры глаза.
Сетчатка является внутренним слоем, фоторецепторы которого (палочки и колбочки) под действием света вырабатывают нервные импульсы и по зрительному пути они попадают в мозг.
В сетчатке отсутствуют капилляры, она получает кислород из хориоидеи, отслоение сетчатки является основной причиной потери зрения.
Вопросы офтальмологии для анестезиолога
Слайд 6
Вопросы офтальмологии для анестезиолога
- Область между лимбом роговицы
позади радужки и краем сетчатки (4 мм) называется
pars plana и является самым безопасным местом для проведения витрэктомии.
- Центр глаза заполнен витреальным телом, тракционные воздействия которого на сетчатку могут вызвать ее отслойку.
- Шесть экстраокулярных мышц обеспечивают движение глазного яблока. Они начинаются из фиброзного кольца в районе вершины орбиты и лежат в пределах конуса, окружая зрительный нерв, глазные артерии и вены и цилиарный ганглий.
Кровоснабжение обеспечивает глазная артерия - ветвь внутренней сонной артерии. Верхняя и нижняя глазные вены впадают непосредственно в кавернозный синус.
Слайд 7
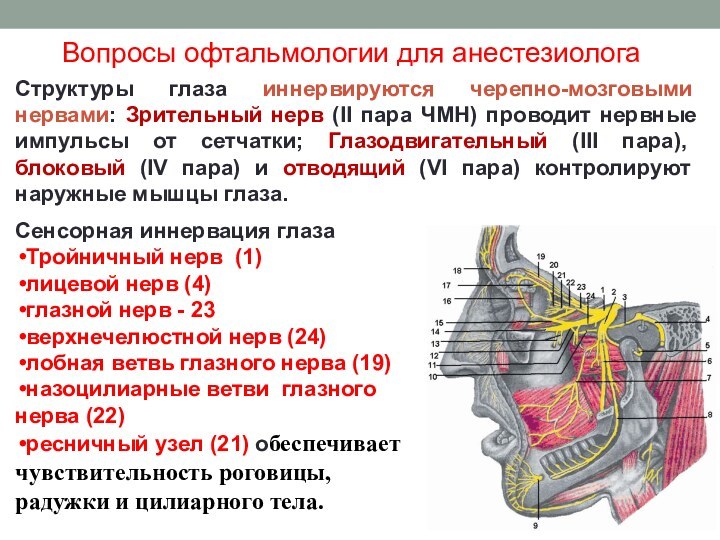
Вопросы офтальмологии для анестезиолога
Структуры глаза иннервируются черепно-мозговыми нервами:
Зрительный нерв (II пара ЧМН) проводит нервные импульсы от
сетчатки; Глазодвигательный (III пара), блоковый (IV пара) и отводящий (VI пара) контролируют наружные мышцы глаза.
Сенсорная иннервация глаза
Тройничный нерв (1)
лицевой нерв (4)
глазной нерв - 23
верхнечелюстной нерв (24)
лобная ветвь глазного нерва (19)
назоцилиарные ветви глазного нерва (22)
ресничный узел (21) обеспечивает чувствительность роговицы, радужки и цилиарного тела.
Слайд 8
Окулокардиальный рефлекс
Впервые описан Aschner и Dagnini в 1908
году.
Давление на глазное яблоко и тракция глазных мышц
вызывает брадикардию, атриовентрикулярные блокады, желудочковую экстрасистолию и даже асистолию.
Причины возникновения окулокардиального рефлекса:
тракция медиальной прямой мышцы;
резкое повышение внутриглазного давление (ВГД),
проникающие ранения, травма радужки, цилиарного тела,
пересечение зрительного нерва при энуклеации;
ноцицептивная импульсация вследствие воспалительного процесса
Слайд 9
Окулокардиальный рефлекс
Рефлекс является тригеминовагальным. Афферентная импульсация от орбитальных
структур поступают через цилиарный (ресничный) узел поступает на сенсорные
ядра тройничного. Эфферентная импульсация идет через блуждающий нерв к сердцу.
В ряде случаев сам ретробульбарной блок может вызвать реакцию. Рефлекс усугубляется гиперкапнии или гипоксемией.
Профилактика окулокардиального рефлекса:
Предварительное внутривенное введение атропина при манипуляциях на глазном яблоке
(особенно пациентам с ОКР в анамнезе, или при приеме β-блокаторов).
Слайд 10
Лечебные мероприятия:
Прекращение манипуляций на глазном яблоке.
Контроль состояния вентиляции
и оксигенации.
Внутривенно дробно атропин по 7 мкг/кг.
Дополнительно -
обезболивающие перепараты (опиаты).
При остановке сердца - непрямой массаж сердца, в/в – симпатомиметики (адреналин, дофамин), интубация трахеи с переводом пациента на ИВЛ.
Повторная стимуляция от орбитальных структур может провоцировать повторение рефлекса.
У всех пациентов с клиническими проявлениями окулокардиального синдрома по окончании операции следует оценить динамику электрокардиограммы и степень неврологического дефицита.
Окулокардиальный рефлекс
Слайд 11
Внутриглазное давление (ВГД)
Кровоснабжения сетчатки и зрительного нерва зависит
от перфузионного давления внутри глаза.
ПЕРФУЗИОННОЕ ДАВЛЕНИЕ = САД
- ВГД
Высокое ВГД ухудшает кровоснабжение, что приводит к потере функции зрительного нерва (при глаукоме).
Две трети водянистой влаги активно выделяется цилиарным телом по механизму натриевого насоса. Треть образуется в результате пассивной фильтрации из сосудов радужной оболочки.
В норме ВГД составляет от 10 до 20 мм рт.
Слайд 12
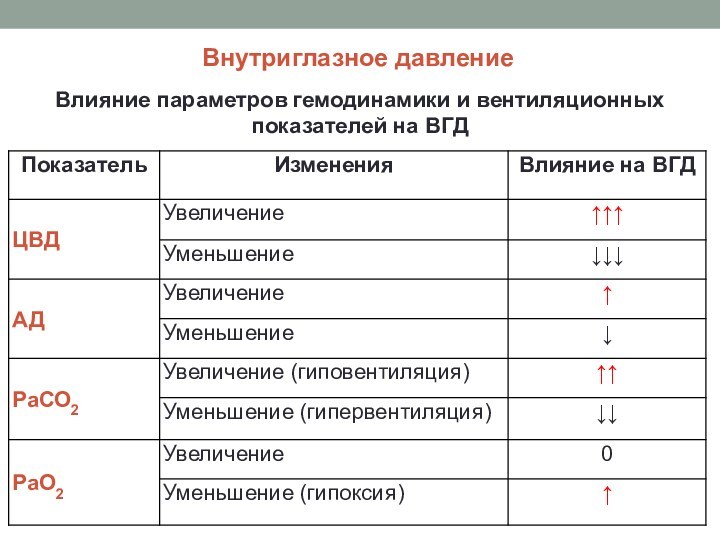
Внутриглазное давление
Влияние параметров гемодинамики и вентиляционных показателей на
ВГД
Слайд 13
Снижают ВГД:
Ингаляционные, в/в и в/м анестетики – опиоиды,
тиопентал (на 30 – 40%)
Гипервентиляция (гипокапния + улучшение венозного
оттока)
Гипотермия
Осмодиуретики, ингибиторы карбоангидразы
β-блокаторы, ганглиоблокаторы, спазмолитики, нитраты (без глаукомы)
Недеполяризующие миорелаксанты
Давление на глазное яблоко перед операцией с помощью окулопрессора
Приподнятый головной конец (положение Фовлера)
Переразгибание шеи
Внутриглазное давление
Слайд 14
Повышают ВГД:
Мигание - на 10 мм рт.ст., сильное
сжатие век – более чем на 50 мм рт.ст.
Повышение
венозного давления вследствие кашля или рвоты (в 2 раза)
Повышение внутригрудного давления, положение Тренделенбурга
«Большой» живот в положении лёжа на спине, ожирение 3 – 4 ст.
Прямая ларингоскопия, интубация (до 30–40 мм рт. ст.)
Сукцинилхолин (на 6 – 12 мм рт.ст., до 10 мин), кетамин
Холинолитики, спазмолитики, нитраты при закрытоугольной глаукоме
Глюкокортикоиды (местно)
Давление векорасширителя
Тугой воротник, фиксация интубационной трубки на шее
Внутриглазное давление
Слайд 15
Хирургические операции, сопровождающиеся нарушением целостности оболочек глазного яблока
Любое внезапное повышение ВГД при нарушении целостности передней камеры
может привести к выпадению радужки, хрусталика, стекловидного тела и слепоте.
Слайд 16
Профилактика повышения ВГД
Учет факторов риска: эпилепсия, генерализованные гиперкинезы
- показание для общей анестезии.
Предоперационная подготовка (седативные препараты).
Коррекция артериальной
гипертензии:
- блокада крылонёбной ямки с ганглиоблокатором или клофелином
капельное введение глюкозо-магнезиальной смеси.
Коррекция исходно повышенного ВГД:
- холиномиметиками, β-блокаторами, ингибиторами карбоангидразы;
осмодиуретик (маннит или раствор сульфата магния); дицинон.
Укладка больного на операционном столе (с приподнятым головным концом); инсуффляция кислорода во время операции.
Профилактика кашля, бронхоспазма во время операции (при ХНЗЛ, бронхиальная астма, другие поражения лёгких)
Адекватное обезболивание снижает риск повышения АД, напряжения и двигательной активности пациента.
Слайд 17
Системное влияние препаратов для местного применения в офтальмологии
Препараты
в составе глазных капель через слизистую конъюнктивального мешка и
носослезного протока попадают в кровоток;
концентрация действующего вещества в препаратах для местного применения обычно на порядок выше, чем в средствах для внутривенного применения;
cкорость поступления глазных препаратов в общий кровоток выше, чем при п/к их введении, но ниже, чем при в/в;
необходимо учитывать, что риск токсического действия глазных капель наиболее значителен у детей и пожилых пациентов .
Слайд 18
Системное влияние препаратов для местного применения в офтальмологии
Ингибиторы

карбоангидразы (ацетазоламид, азопт) применяются в лечении глаукомы для снижения
повышенного ВГД. Необходимо контролировать уровень электролитов до операции.
Холиноблокаторы (атропин, мидриацил, цикломед), могут вызвать системную реакцию: проявления со стороны ЦНС (возбуждение, галлюцинации), сухость во рту, тахикардию, покраснение кожи («атропиновый прилив»), лихорадку и нарушение зрения. Специфическим антидотом является антихолинэстеразный препарат физостигмин (в дозе 0,01 – 0,03 мг/кг).
Ингибиторы ацетилхолинэстеразы (эхотиофат), необратимо действующий ингибитор холинэстеразы миотического действия, применяемый для лечения глаукомы.
Препарат снижает активность холинэстеразы плазмы, что увеличивает время действия сукцинилхолина (до 20 – 30 мин).
Ингибирует метаболизм эфирных местных анестетиков, что может спровоцировать их местную токсичность.
Возможно развитие брадикардии во время индукции, что обусловлено побочными мускариноподобными эффектами эхотиофата.
Для предотвращения брадикардии эффективно в/в введение атропина.
Слайд 19
Системное влияние препаратов для местного применения в офтальмологии
Маннитол

– осмотический диуретик, вызывающий стойкое снижение ВГД до 5
– 6 часов. У пациентов с низкой фракцией выброса маннитол может вызвать застойную сердечную недостаточность.
Фенилэфрин (ирифрин) - α-адреномиметик , применяющийся для расширения зрачка, может вызвать тяжелую гипертензивную реакцию, вызвать тахикардию, аритмию, боли в области сердца. Галогенизированные ингаляционные анестетики повышают чувствительность миокарда к адреналину, провоцируя развитие аритмий.
Холиномиметики (ацетилхолина хлорид, пилокарпин) применяющиеся для сужения зрачка противопоказаны при бронхиальной астме, стенокардии, атеросклерозе, органических заболеваниях сердца, эпилепсии.
β-адреноблокаторы (тимолола малеат, арутимол, окумед и т.д.) , использующиеся для лечения глаукомы, противопоказаны при ХОБЛ тяжелого течения, бронхиальной астме, синусовой брадикардии, AV блокаде II-III ст., сердечной недостаточности II-III стадии.
Флюоресцит (Fluorescein sodium) применяется для флюоресцентной ангиографии ретинальных сосудов. Побочные эффекты – возможна гипотензия, редко - остановка сердца, базилярная артериальная ишемия. Аллергические реакции: сыпь, зуд, бронхоспазм, анафилаксия, шок.
Слайд 20
Предоперационная подготовка
Хирургия глаза является самой распространенной операцией в

пожилом возрасте.
Пациенты офтальмологических клиник относятся к группе высокого
риска по сопутствующим заболеваниям: возраст сахарный диабет, гипертония и атеросклероз. Тем не менее:
смертность при офтальмологических операциях значительно ниже, чем при общехирургических;
не увеличивается риск повторного инфаркта миокарда по сравнению видели с общей хирургией (Backer C.L. et all. Anesth Analg 1980);
в причинах непредвиденной госпитализации после амбулаторной глазной хирургии возраст и физическое состояние не были значимыми факторами (Freeman L.N. et all. Ophthalmic Surg, 1988).
Цель предоперационной подготовки:
снижение анестезиологического до возможного минимума;
информирование пациента о возможном приемлемом риске;
допустимый риск определяется с осознанного согласия пациента;
если состояние пациента требует госпитализации и лечения и невыполнение этих условий может привести к периоперационным осложнениям, риск является неприемлемым
Слайд 21
Принципиальные вопросы предоперационной подготовки
Анамнез (предоперационная анкета пациента):
предыдущие госпитализации
и операции;
аллергия и повышенная чувствительность к препаратам;
список
препаратов, которые пациент получает;
возможные затруднения контакта (глухота, языковые проблемы, выраженная энцефалопатия);
синдром сонного апноэ, клаустрофобия.
Объективные данные:
наличие выраженной сердечной или легочной недостаточности;
проблемы с положением на операционном столе – тяжелый сколиоз, болезнь Бехтерева, ортопноэ.
Нет рутинных скрининговых тестов, которые бы улучшали результаты лечения. Необходимый объем лабораторных исследований должен быть определен на основе данных анамнеза и объективного статуса.
Слайд 22
Показания для дополнительных исследований
ЭКГ: вновь возникшая боль в

груди, снижение толерантности к физической нагрузке, сердцебиение, слабость, одышка;
тахи-, брадикардия или нерегулярный пульс. Критические результаты – признаки острой ишемии или инфаркта, опасные для жизни аритмии.
Сывороточные электролиты: указание в анамнезе на рвоту или понос, нарушение мочевыделения, аритмии). Критические результаты - Na < 120 мг-экв/л или > 158 мг-экв/л; K < 2,8 мг-экв/л или > 6,2 мг-экв/л.
Азотистые шлаки: симптомы почечной недостаточности. Критические результаты креатинин крови > 115 мкмоль/л.
Глюкоза крови: полидипсия, полиурия ил потеря веса. Критические результаты - < 4,2 ммоль/л или > 6,1 ммоль/л.
Гематокрит, Hb: кровотечение в анамнезе, плохое питание, утомляемость, снижение толерантности к физической нагрузке, тахикардия. Критические результаты – Hb < 100 г/л или > 160 г/л.
Офтальмологическое обследование: острота зрения; длина глаза.
Сердечно-сосудистая система: АД, ЧСС, ЭКГ.
Дыхательная система: кашель, ортопноэ, синдром «сонного апноэ».
Эндокринный статус: контроль глюкозы при сахарном диабете; пациентам, постоянно получающим стероиды, в день операции они должны назначаться в обычной дозе.
Слайд 23
Антикоагулянты
Высокий риск тромботических осложнений и показания к приему
антикоагулянтов:
у пациентов с фибрилляцией предсердий;
с заболеваниями сердечных
клапанов;
с тромбозом глубоких вен (реже);
с эпизодами тромбоэмболии в анамнезе.
Риск геморрагических осложнений зависит от:
дозы антикоагулянтов;
травматичности операции (max – при офтальмопластических операциях и операциях на тканях орбиты, min – в хирургии катаракты).
Соответственно, даются рекомендации:
операция по удалению катаракты может быть выполнена без отмены варфарина;
операции со средним риском развития геморрагических осложнений (глаукома) выполняются после 4-х дневной отмены варфарина
у пациентов с высоким риском кровоизлияния или тромбоза может потребоваться перевод с приема варфарина на гепарин.
Слайд 24
ОФТАЛЬМОЛОГИЧЕСКИЕ ОПЕРАЦИИ
Полостные - с нарушением целостности глазного яблока

в процессе операции;
Внеполостные (на вспомогательном аппарате глаза и окружающих
тканях), в т.ч. лазерные операции без проникновения инструментов в полость глазного яблока.
Операции на переднем отрезке глаза (удаление катаракты, сквозная кератопластика, кератопротезирование, некоторые антиглаукоматозные операции и др.)
Операции на заднем отрезке глазного яблока (витрэктомия, радиальное пломбирование, удаление эпиретинальных мембран, тампонады и пр.).
Лазерные операции по коррекции миопии, дальнозоркости, астигматизма.
Реконструктивные операции (на мышечном аппарате глаза и век, операции направленные на регулирование трофических процессов, на нормализацию функций слёзопроводящего аппарата).
При опухолях глаза, терминальной глаукоме, субатрофиях глаза - энуклеация или эвисцерация глаза с эндопротезированием.
Косметологические операции (блефаропластика, коррекция косоглазия).
Операции на костных структурах орбиты при опухолях и травмах.
Слайд 25
Особенности офтальмохирургических вмешательств
Относительная простота выполнения и высокая эффективность
региональных методов анестезии;
Большая рефлексогенная активность зоны вмешательства;
Быстрое
развитие грозных хирургических осложнений, требующее срочного «углубления» анестезиологического пособия;
Высокий уровень предоперационной тревожности пациентов из-за страха потери зрения;
Возможные проявления клаустрофобии у пациента после накрывания операционного поля стерильными простынями;
Затруднённый доступ анестезиолога к дыхательным путям пациента во время выполнения операции;
Необходимость регулирования внутриглазного давления при выполнении полостных операций;
Необходимость предупреждения малейших движений пациента при микрохирургических вмешательствах и желательное исключение кашлевых и рвотных движений, мышечного напряжения в раннем послеоперационном периоде.
Слайд 26
Выбор анестезиологического пособия
при офтальмологических операциях у детей
Слайд 28
Важные аспекты при операции
по поводу косоглазия
Потенциально
опасные осложнения:
Высокая вероятность окулокардиального рефлекса*
Повышена частота злокачественной гипертермии*
Взаимодействие с
сукцинилхолином в интерпретации теста сохранно-сти тонуса экстраокулярных мышц
Повышена частота послеоперационной тошноты и рвоты*
Слайд 29
Местная анестезия в офтальмохирургии
Преимущества регионарной анестезии перед общей:
1.
Регионарные блокады могут выполняться в дневном стационаре.
2. Местная анестезия
вызывает хорошую акинезию и анестезию.
3. Минимально влияет на ВГД.
4. Требуется минимум анестезиологического оснащения.
Недостатки регионарной анестезии:
1. Не подходит для некоторых контингентов больных (дети, умственно отсталые, глухие, не говорящие на языке врача).
2. Возможны серьезные осложнения (ретробульбарное кровоизлияние, перфорация глазного яблока, атрофия зрительного нерва, судороги, окулокардиальный рефлекс, апноэ).
4. Не подходит для некоторых видов операций (внутриглазных операций, дакриоцисториностомии и др.).
5. Выбор в пользу местной анестезии во многом зависит от мастерства анестезиолога.
Слайд 30
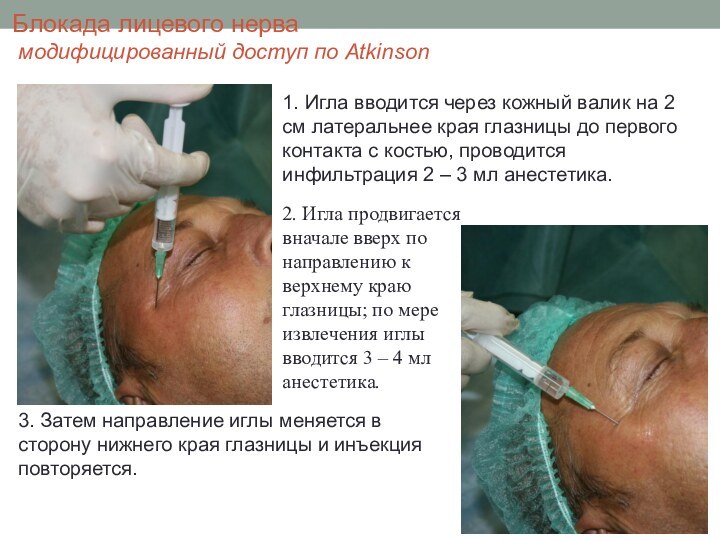
Блокада лицевого нерва
Блокаду лицевого нерва можно проводить в
любой точке от его конечных ветвей рядом с глазом
до места его выхода и полости черепа, в результате достигается полная акинезия век, что позволяет установить векорасширитель.
Для непродолжительных процедур используется 2% раствор лидокаина.
Для удлинению действия к раствору анестетика добавляется гиалуронидаза (7,5 МЕ на мл смеси) или адреналин в разведении 1: 200000.
При необходимости более длительного обезболивания и акинезии - 0,75% раствор бупивакаина или ропивакаина.
Эффективно использование комбинации 0,5 – 0,7% раствора бупивакаина в соотношении 1:1 с 2% раствором лидокаина и 150 МЕ гиалуронидазы.
Слайд 31
Блокада лицевого нерва
модифицированный доступ по Atkinson
3.
Затем направление иглы меняется в сторону нижнего края глазницы
и инъекция повторяется.
1. Игла вводится через кожный валик на 2 см латеральнее края глазницы до первого контакта с костью, проводится инфильтрация 2 – 3 мл анестетика.
2. Игла продвигается вначале вверх по направлению к верхнему краю глазницы; по мере извлечения иглы вводится 3 – 4 мл анестетика.
Слайд 32
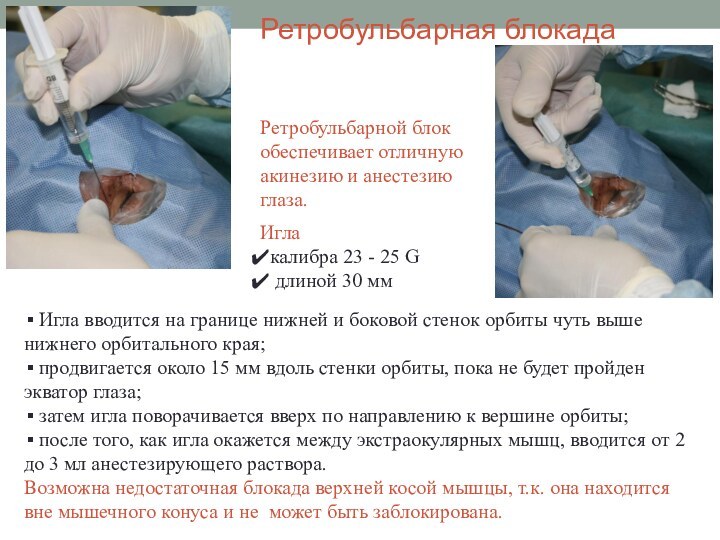
Ретробульбарная блокада
Игла вводится на границе нижней и
боковой стенок орбиты чуть выше нижнего орбитального края;
продвигается
около 15 мм вдоль стенки орбиты, пока не будет пройден экватор глаза;
затем игла поворачивается вверх по направлению к вершине орбиты;
после того, как игла окажется между экстраокулярных мышц, вводится от 2 до 3 мл анестезирующего раствора.
Возможна недостаточная блокада верхней косой мышцы, т.к. она находится вне мышечного конуса и не может быть заблокирована.
Ретробульбарной блок обеспечивает отличную акинезию и анестезию глаза.
Игла
калибра 23 - 25 G
длиной 30 мм
Слайд 33
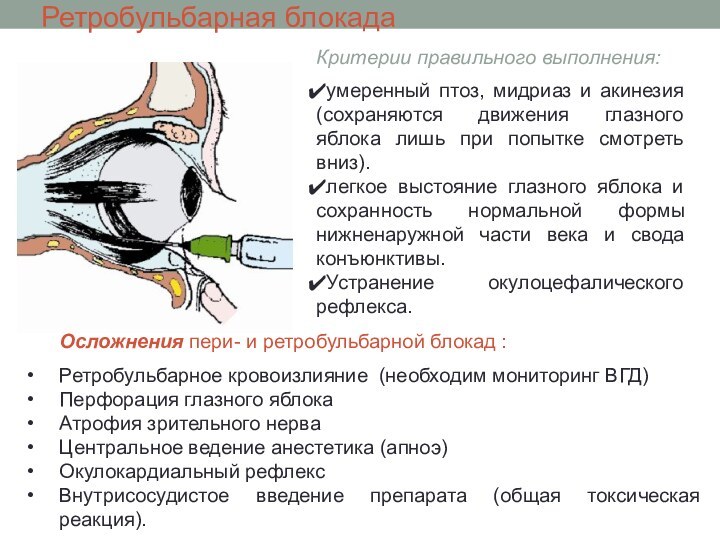
Ретробульбарная блокада
Критерии правильного выполнения:
умеренный птоз, мидриаз и акинезия
(сохраняются движения глазного яблока лишь при попытке смотреть вниз).
легкое выстояние глазного яблока и сохранность нормальной формы нижненаружной части века и свода конъюнктивы.
Устранение окулоцефалического рефлекса.
Осложнения пери- и ретробульбарной блокад :
Ретробульбарное кровоизлияние (необходим мониторинг ВГД)
Перфорация глазного яблока
Атрофия зрительного нерва
Центральное ведение анестетика (апноэ)
Окулокардиальный рефлекс
Внутрисосудистое введение препарата (общая токсическая реакция).
Слайд 34
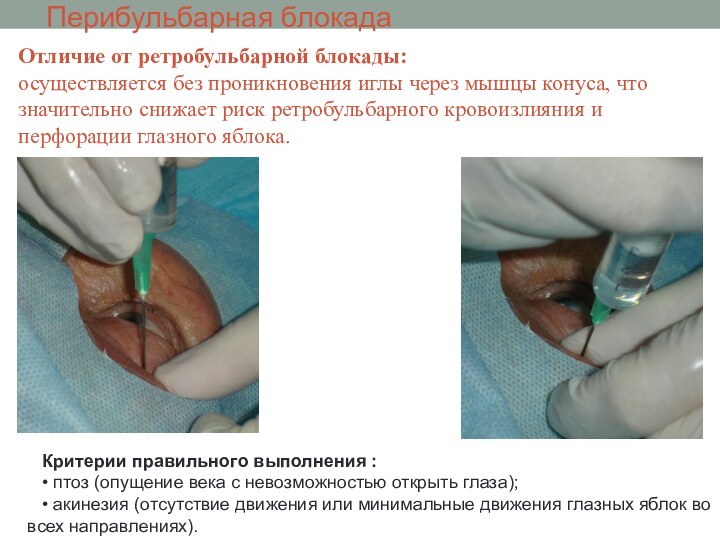
Перибульбарная блокада
Отличие от ретробульбарной блокады:
осуществляется без проникновения
иглы через мышцы конуса, что значительно снижает риск ретробульбарного
кровоизлияния и перфорации глазного яблока.
Критерии правильного выполнения :
• птоз (опущение века с невозможностью открыть глаза);
• акинезия (отсутствие движения или минимальные движения глазных яблок во всех направлениях).
Слайд 35
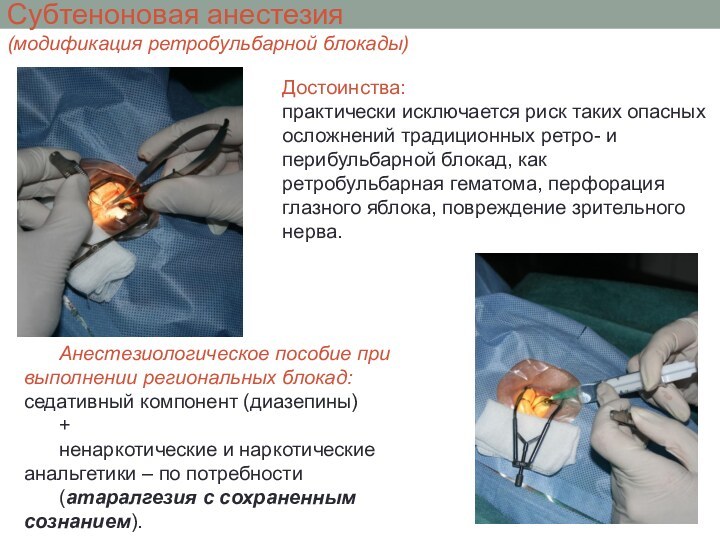
Субтеноновая анестезия
(модификация ретробульбарной блокады)
Достоинства:
практически исключается риск таких
опасных осложнений традиционных ретро- и перибульбарной блокад, как ретробульбарная
гематома, перфорация глазного яблока, повреждение зрительного нерва.
Анестезиологическое пособие при выполнении региональных блокад: седативный компонент (диазепины)
+
ненаркотические и наркотические анальгетики – по потребности
(атаралгезия с сохраненным сознанием).
Слайд 36
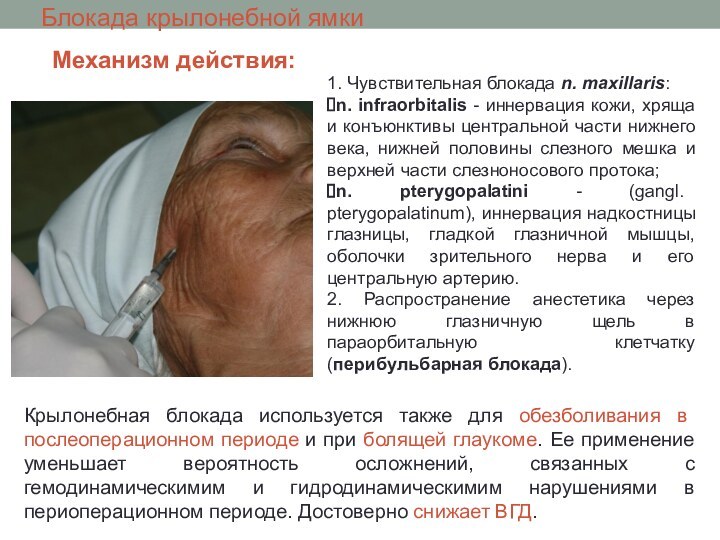
Блокада крылонебной ямки
1. Чувствительная блокада n. maxillaris:
n. infraorbitalis - иннервация кожи, хряща и конъюнктивы центральной
части нижнего века, нижней половины слезного мешка и верхней части слезноносового протока;
n. pterygopalatini - (gangl. pterygopalatinum), иннервация надкостницы глазницы, гладкой глазничной мышцы, оболочки зрительного нерва и его центральную артерию.
2. Распространение анестетика через нижнюю глазничную щель в параорбитальную клетчатку (перибульбарная блокада).
Крылонебная блокада используется также для обезболивания в послеоперационном периоде и при болящей глаукоме. Ее применение уменьшает вероятность осложнений, связанных с гемодинамическимим и гидродинамическимим нарушениями в периоперационном периоде. Достоверно снижает ВГД.
Механизм действия:
Слайд 37
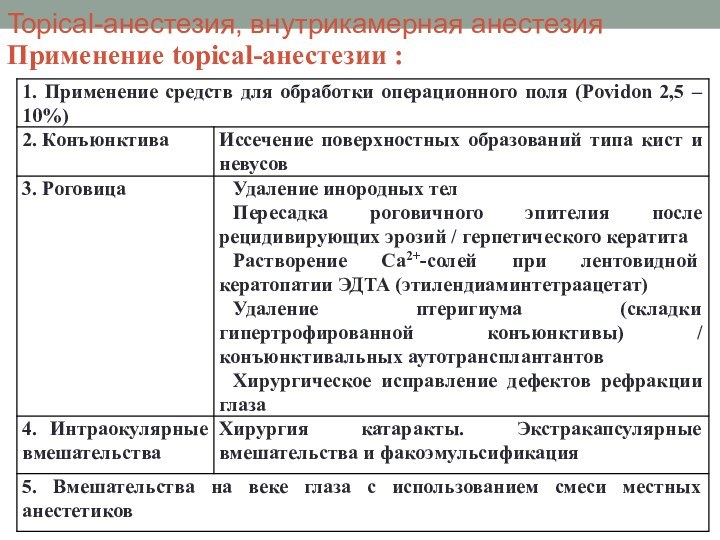
Topical-анестезия, внутрикамерная анестезия
Применение topical-анестезии :
Слайд 38
Перибульбарная блокада с акинезией век
Cубтеноновая
анестезия
Блокада крылонебной ямки
Слайд 39
Седация при местной анестезии
Седация не должна использоваться, как

альтернатива общей анестезии, у пациентов с полным желудком.
Возможно применение
небольших доз доз мидазолама (1-2,5 мг), диазепама в/в;
пропофола в/в болюсно 0,5 мг/кг (особенно перед выполнением регионарного блока), поддерживающая доза – 10-15 мл/час;
небольшие дозы наркотических анестетиков.
Должна проводиться оксигенация в том или ином варианте.
Седация проводится с поддержанием постоянного речевого контакта с пациентом; полезно иметь ассистента, который бы держал руку больного во время операции; предварительное опорожнение мочевого пузыря.
Операционная должна быть оборудована средствами доставки кислорода, ИВЛ и мониторингом на случай возникновения проблем с проходимостью дыхательных путей.
Возможен также непредсказуемый эффект бензодиазепинов у пожилых пациентов с возникновением дезориентации, потере контакта с пациентом
При недостаточном обезболивании в условиях регионарной анестезии необходимо усилить анальгетический компонент (дополнить блок местной анестезией или ввести анальгетики в/в), а не седацию.
Слайд 40
Требования к анестезиологическому пособию при хирургии глаза
Общая анестезия
В
офтальмохирургии выбор метода анестезии в большей степени зависит не
от болезни глаза и характера операции, а от сопутствующих соматических заболеваний пациента (Морган Д. и Михаил М., 2003).
Слайд 41
Общая анестезия
Препараты для общей анестезии:
ингаляционные анестетики,
сбалансированная опиоидная
анестезия
или внутривенные анестетики с использованием миорелаксантов и интубацией
или без них.
Ларингеальные маски (LMA) имеют большие перспективы в офтальмоанестезиологии. Но из-за недоступности дыхательных путей во время операции, и риска ларингоспазма и кашля, использовать LMA можно только при большом опыте и хорошей технике установки.
Профилактика послеоперационной тошноты и рвоты – дроперидол, ондансетрон.
Сравнение функции памяти у пациентов после общей анестезии или после местной анестезией с седацией не показало преимуществ какой-либо из этих техник.
Использование закиси азота ограничено из-за ее способности увеличивать объем газа в закрытых полостях за счет высокой диффузионной способности (применение гексафторида серы или перфторпропана - C3F8 в витреоретинальной хирургии.
Слайд 42
Применение атропина:
При большинстве офтальмологических вмешательств имеется риск
развития окулокардиального синдрома.
На фоне вводного наркоза севофлюраном часто развивается
брадикардия.
Кетаминовый наркоз вызывает гиперсаливацию.
С осторожностью к его назначению надо подходить у детей с исходной тахикардией или нарушениями ритма. В этих случаях безопаснее назначить атропин в половинной дозировке и после введения премедикации
Атропин чаще всего применяют в/в непосредственно перед индукцией анестезии в дозе 0,01 - 0,02 мг/кг,
В отсутствии венозного доступа его целесообразно вводить в/м, внутрь или ректально.
Слайд 43
Мониторинг
Проведение анестезии у новорожденных и детей раннего возраста
предъявляет определенные требования к мониторингу:
использование для измерения давления
манжеток и электродов соответствующего размера;
применение электрокардиографов, способных работать в диапазоне высокой ЧСС;
внедрение гемодинамических мониторов с технологиями на основе осциллографии и допплер-эффекта для достоверного неинвазивного измерения АД;
Слайд 44
Мониторинг
обязательна пульсоксиметрия при проведении анестезии у детей;
при анестезии
по закрытому контуру - капнография, которая позволяет оценить адекватность
вентиляции, исключить интубацию пищевода, своевременно выявить злокачественную гипертермию;
должна мониторироваться концентрация в об.% (вдох/выдох), а также МАК ингаляционного анестетика;
при проведении анестезиологического пособия у недоношенных или ослабленных новорожденных показан интраоперационный мониторинг температуры тела.
Слайд 45
Индукция и поддержание анестезии
Преимущества внутривенной индукции анестезии:
быстрая индукция
при повышенном риске аспирации;
сосудистый доступ позволяет в экстренных ситуациях
вводить препараты в/в.
Тиопентал - в дозе 4-5 мг/кг у новорожденных, 7-8 мг/кг у детей до 1 года (младенцев) и 5-6 мг/кг у детей более старшего возраста.
Пропофол – 4 мг/кг для младенцев, 3-4 мг/кг для детей. Чтобы избежать болезненности при введении, к каждым 20 мл пропофола добавляют 20 мг лидокаина.
Слайд 46
Индукция и поддержание анестезии
Кетамин применяют в сочетании с
диазепамом и атропином. Внутривенно вводят 1% раствор кетамина в
дозе 1,5 мг/кг.
Морфин может быть препаратом выбора у детей с ВПС, учитывая его способность снижать легочную гипертензию.
Индукция морфином у новорожденных - 25 мкг/кг, поддержание анестезии – 5-10 мкг/кч.
У детей от 6 мес. до 1 года индукционная доза – 100 мкг/кг, поддержание – 25 мкг/кг/ч. Надо помнить о повышенной проницаемости гематоэнцефа-лического барьера и большом риске депрессии дыхания.
Слайд 47
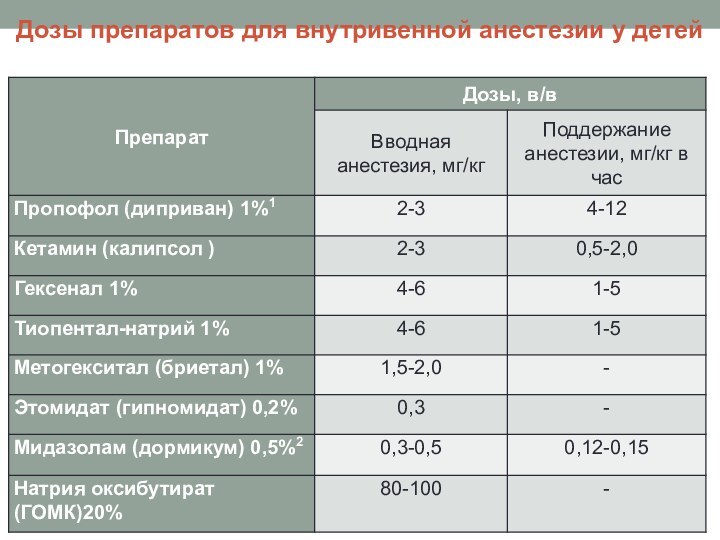
Дозы препаратов для внутривенной анестезии у детей
Слайд 48
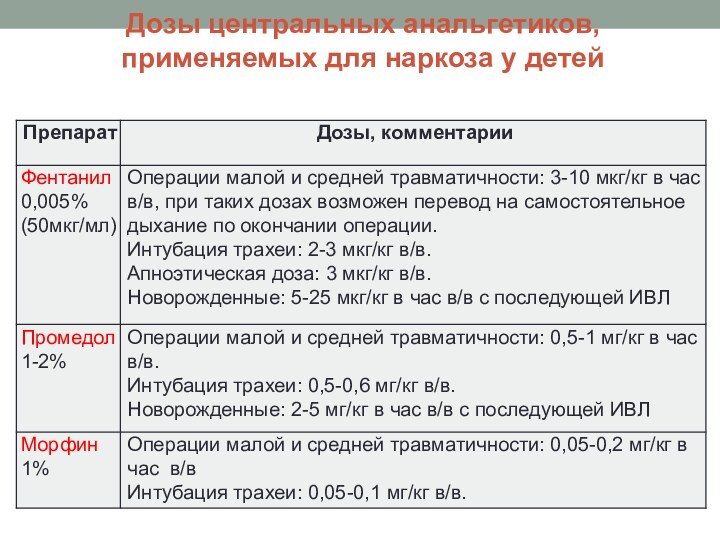
Дозы центральных анальгетиков,
применяемых для наркоза у детей
Слайд 49
Ингаляция севофлюрана у детей проводится через прозрачную лицевую
маску (чтобы не испугать ребенка), можно позволить сидеть ребенку
на ранних стадиях индукции.
У новорожденных и детей до 1 года МАК севофлюрана составляет 3,3% (у взрослых – 2,1%).
Быстрая индукция у детей может быть связана с риском развития возбуждения, т.к. адекватная анестезия еще не наступает.
После выключения сознания производится венепункция, введение атропина, для усиления анальгетического компонента – опиаты, седативного компонента – бензодиазепины.
Ингаляционная анестезия
Слайд 50
Проведение ксеноновой анестезии
Индукция:
детям до 6-7 лет –
севораном;
детям более старшего возраста – пропофолом.
Ксеноновая анестезия проводится аппаратом
«Ксена-010» в условиях полного герметичного реверсивного дыхательного контура по стандартной методике:
Денитрогенизация 10 мин, насыщение ксеноном, поддержание анестезии с концентрацией анестетика 45 - 55%.
На этапе основной вводится наркотический аналгетик (фентанил по 50 мкг каждые 15 - 20 мин).
Пробуждение – через 3 - 4 мин.
Расход ксенона – 2 - 4 л/час.
Слайд 51
Классификация дыхательных контуров
по величине газотока по названию
контура:
Поток > 4,0 л/мин – высокий (HFA) - полуоткрытый
контур;
Поток 1 л/мин – низкий (LFA) - полузакрытый контур;
Поток 0,5 л/мин – минимальный (MFA)- полузакрытый контур;
Если поток свежего газа равен поглощению газов и паров анестетика организмом в данный момент времени – закрытый контур (CSA).
Слайд 52
Методика проведения MFA/LFA у детей
1-й этап (начальный) —
20 мин с высоким газотоком (>4 л/мин, HFA):
- 10-мин
денитрогенизация (100%О2 + галогенсодержащий анестетик);
- 10-мин ингаляция смеси (N2О/О2 + галогенсодержащий анестетик);
- интубация трахеи (трубка с манжетой) или введение ларингеальной маски.
2-й этап — снижение газотока до 0,5 л/мин (MFA) или 1,0 л/мин.
В момент снижения газотока необходимо:
провести коррекцию потоков О2 и N2О по ротаметрам с поправкой на величину потребления О2 - 4-5 мл/кг в мин;
увеличить концентрацию галогенсодержащего анестетика на испарителе; если вдыхаемая концентрация СО2 > 6 мм рт.ст. — заменить адсорбент.
По окончании операции — отключить подачу анестетиков, затем подают 100% О2 >4 л/мин (HFA).
Поддержание анестезии осуществляется внутривенными или ингаляционными анестетиками, аналгезия – введением центральных аналгетиков в соответствующих возрасту дозировках.
Слайд 53
Пробуждение и восстановление сознания
После офтальмологических операций у детей
важно предотвратить развитие ларингоспазма и отека подсвязочного пространства, поскольку
кашель может вызвать повышение ВГД.
Ларингоспазм вызывается раздражением верхнего гортанного нерва. С внедрением ларингеальных масок частота этого осложнения значительно снизилась, риск возрастает у детей с остаточными явлениями ОРВИ.
Провоцирует это осложнение:
раннее введение воздуховода или ларингеальной маски, когда не достигнут достаточный уровень седации;
после операции – экстубация или запоздалое удаление ларингеальной маски, когда сознание уже начало восстанавливаться;
в палате пробуждения - скопление слизи в глотке.
Слайд 54
Послеоперационное обезболивание
Незрелость центральной нервной системы ребенка способствует неправильной
оценке болевого синдрома у детей: после операции на глазах
ребенок может жаловаться на головную боль, боль в животе, тошноту или беспокойно вести себя.
С целью послеоперационного обезболивания в офтальмохирургии обычно применяются нестероидные анальгетики парентерально и местные анестетики в виде глазных капель. У детей раннего возраста используются парацетамол 15 мг/кг каждые 6 часов в/в или в виде сиропа перорально.
Слайд 55
Анестезия у пациентов пожилого возраста
Особенности:
сопутствующая возрастная патология
затруднение
вербального контакта (глухота, незнание языка)
исходная энцефалопатия -
формируется синдром «неизвестной опасности», проявляющийся нарушениями нарушениями гемодинамики, гидродинамики глаза, беспокойным поведением больного во время операции.
Премедикация - амитриптилин – 25 мг per os (бензодиазепины могут вызвать парадоксальную реакцию).
Потенцирование регионарной анестезии – в/в малые дозы опиатов (промедол 0,1 мг/кг или стадол 5 – 7 мкг/кг) без добавления бензодиазепинов и антигистаминных.
Коррекция артериальной гипертензии и повышенного ВГД - блокада крылонебной ямки с лидокаином и клофелином.
Исходно высокий уровень тревожности больного купируется малыми дозами дроперидола (25 мкг/кг).
Для ликвидации передозировки и парадоксальных эффектов бензодиазепинов рекомендуется использование малых доз флумазенила (анексата).
Слайд 56
Анестезия в экстренных ситуациях в офтальмологии
Решение о срочности

операции (полный желудок, характер травмы)
Если травма была получена
раньше, чем через 8ч после приема пищи, то считается, что больной имеет полный желудок, поскольку боль и стресс значительно замедляют эвакуацию пищи из желудка. Алкоголь и прием опиоидов также задерживает опорожнение желудка. Считается, что даже при выполнении операции в условиях регионарной анестезии необходимо соблюдать вышеуказанные принципы в отношении периода голодания.
В случае непроникающей тупой травмы оперативное вмешательство обычно можно отложить на время, необходимое для положенного периода голодания;
Приникающие ранения («открытый глаз») оперируются в более срочном порядке из-за риска инфекции, эндофтальмита, а также возможной потери стекловидного тела и отслойки сетчатки.
Если при тяжелом повреждении глаза установлено, что операция не вернет зрения, обычно хирурги соглашаются отложить операцию на необходимый период голодания. Однако если при открытом повреждении глаза прогноз в отношении сохранения зрения хороший, пациенты должны оперироваться в более неотложном порядке (Wilson A., Soar. J., 2000).
Слайд 57
Стратегии, позволяющие предотвратить
повышение ВГД
Примечание * - у
больных с полным желудком эти мероприятия не рекомендуются
Слайд 58
Стратегии, снижающие риск аспирации
Примечание * - у больных
с проникающим ранением глаза эти мероприятия и лекарственные препараты
не рекомендуются
Слайд 59
Выбор метода анестезии и анестетиков
Экстраокулярные, витрео-ретинальные и операции

на передней камере при небольших травмах могут проводиться под
регионарной анестезией.
Общая анестезия предпочтительна:
Детям и больным с интоксикацией (им сложно лежать на спине, не шевелясь)
У пациентов с инфекцией орбиты (распространение местного анестетика может быть резко нарушено).
При открытой травме глаза ретробульбарное введение местного анестетика связано с увеличением ВГД и с риском потери стекловидного тела.
Окулокомпрессия может быть небезопасна при проникающем ранении.
Некоторые операции (насечки на склере) могут быть очень болезненны даже при хорошем регионарном блоке.
Молодые больные переносят операции под регионарной анестезией гораздо хуже, чем пожилые.
При необходимости экстренной операции больному с полным желудком приоритетом является профилактика аспирации, даже в ущерб состоянию глаза. Если у пациента имеются множественные травмы, сначала должны решаться проблемы, угрожающие жизни, затем – угрожающие зрению.
Слайд 60
Миорелаксанты: Сукцинилхолин - способен повышать ВГД и, тем

самым, увеличивать риск экспульсии глаза. NB! Еще не было
описано случаев повреждения глаза при использовании сукцинилхолина и нет данных, подтверждающих, что методики без его использования лучше или безопаснее (Wilson A., Soar. J., 2000). Прекураризация!
Недеполяризующие миорелаксанты - не повышают ВГД, но они не подходят для индукции у пациентов с полным желудком. Предлагается - использование больших доз векурониума или панкурониума для ускорения времени начала их действия как часть модифицированной краш-индукции. Рокуроний, соединяющий в себе преимущества недеполяризующих релаксантов с быстрым началом действия. мивакрон, который создает оптимальные условия для интубации и, в то же время, снижает внутриглазное давление в среднем на 16% (Диже А.А., 2004).
Прием Селлика для пережатия пищевода.
ИВЛ - в режиме легкой гипокапнии (снижается ВГД) + поднятие головного конца операционного стола.
Основной наркоз ингаляционными анестетиками или в/в анестетиками: кетамин (?), пропофол и тиопентал натрия + наркотические анальгетики или м/а.
Введение назогастрального зонда - после герметизации глаза.
Послеоперационный период:
Антиэметические препараты в конце операции, отсасывание содержимого желудка через зонд.
Экстубация у пациентов с полным желудком - в условиях полного пробуждения желательно в положении на боку. Без риска аспирации - при восстановленном спонтанном дыхании в спящем состоянии для предотвращения кашля.
Слайд 61
Экспульсивное кровотечение
Тяжелейшее осложнение полостных операций на глазном яблоке,
при котором кровь вытесняет содержимое глазного яблока через операционную
рану. Может быть полным и частичным (супрахориоидальным), когда оболочки глаза только оттесняются от склеры, но не выпадают, и зрительные функции могут частично сохраняться.
Факторы риска
пожилой возраст, артериальная гипертония, атеросклероз, сахарный диабет; печёночная и почечная недостаточность;
коагулопатии, геморрагические диатезы, заболевания крови
глаукома (ВГД > 40 мм рт ст); высокая миопия (длина глаза > 25 мм);
большая продолжительность хирургического вмешательства; погрешности хирургической техники; длительная гипотония глаза;
неадекватная местная или общая анестезия и аналгезия;
возбуждение и беспокойное поведение больного;
интраоперационная симпатоадреналовая стимуляция (тахикардия, повышение АД).
Слайд 62
Тактика при экспульсивном кровотечении
Управляемая артериальная гипотония
Перевод больного в
положение Фовлера
Адекватное обезболивание, введение анестетиков и анальгетиков
Контроль за
проходимостью верхних дыхательных путей, по возможности избегая деполяризующих миорелаксантов и интубации трахеи (установка ларингеальной маски с вводной анестезией пропофолом; интубация трахеи без использования миорелаксантов на спонтанном дыхании под местной анестезией).
ИВЛ с умеренной гипервентиляцией для спазмирования сосудов глаза вследствие гипокапнии (РаСО2 не ниже 20 - 25 мм рт. ст., чтобы не допустить выраженной мозговой вазоконстрикции и гипоксии мозга)
Мониторинг АД: систолическое АД не должно снижаться более чем до 70 мм рт. ст. у здоровых пациентов и ниже 90 – 100 мм рт. ст. у пожилых пациентов.
Гемостатическая терапия (ε-аминокапроновая кислота, дицинон, контрикал).
Слайд 63
Общий наркоз с применением ксенона
Ксеноновая анестезия показана при
расширенных, травматичных и длительных операциях (энуклеация, эвисцерация, устранение косоглазия,
витрэктомия, операции по поводу проникающей травмы глаза, онкологии), а также у пациентов, страдающих аллергией, иммунодефицитом, воспалительными заболеваниями.
Слайд 64
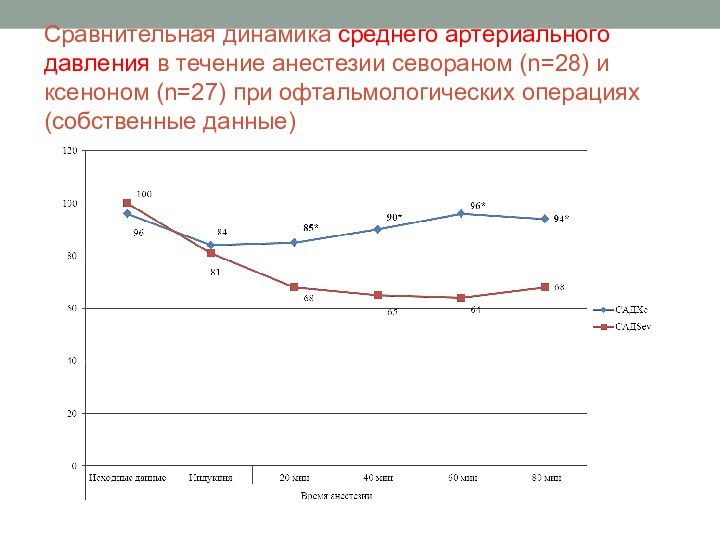
Сравнительная динамика среднего артериального давления в течение анестезии
севораном (n=28) и ксеноном (n=27) при офтальмологических операциях (собственные
данные)
Слайд 65
Показания к анестезии ксеноном
Ксенон, в отличие от многих
внутривенных и ингаляционных анестетиков, не нарушает метаболизм, не обладает
токсичностью, не имеет побочных эффектов.
В отличие от закиси азота и других анестетиков, ксенон не вызывает тошноты и рвоты, не раздражает дыхательные пути, не вызывает кашля. И в этом отношении Хе является также анестетиком выбора в современной офтальмоанестезиологии
Ксеноновая анестезия является методом выбора при офтальмологических операциях у лиц пожилого и старческого возраста, с такими тяжелыми сопутствующими соматическими заболеваниями как атеросклероз, сахарный диабет, расстройства метаболизма, нарушения мозгового кровообращения и инфаркты миокарда в анамнезе, кардиосклероз, заболевания органов дыхания.