- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Астматитический статус
Содержание
- 2. Астматический статус – не купирующийся приступ бронхиальной астмы
- 3. Классификация: По форме астматического состояния: Анафилактическая форма (немедленно
- 4. Причины астматического статусамассивное воздействие аллергенов, бронхиальная или
- 5. Тактические ошибки проведения медикаментозной терапии (70% случаев)Неоправданная
- 6. Больные с высоким риском смерти В анамнезе
- 7. Причины смерти при АСПрогрессирующее астматическое состояние, неподдающееся
- 8. : · длительный, некупируемый приступ бронхиальной астмы,
- 9. · несоответствие между выраженностью дистанционных хрипов и
- 10. Если разрешение синдрома «немого легкого» не наступает,
- 12. · общий анализ крови: повышение уровня
- 13. · ЭКГ: электрическая ось сердца отклонена
- 14. ЛечениеНемедикаментозное лечение: не существует.Медикаментозное лечение Перечень основных
- 15. Категорически противопоказаны: АнтибиотикиАллергические реакции на бактерии не
- 16. Интенсивная терапияИнгаляция О2 (SpO2 > 90%),Ингаляция β2-агониста
- 17. Основные направления интенсивной терапии астматического статусаИнгаляционная терапияИнфузионная терапияВведение глюкокортикоидовВведение метилксантиновГепаринотерапия
- 18. Ингаляционная терапияИнгаляция увлажненного кислорода (3-5 л/мин) - (SpO2 > 90%),Парокислородные ингаляции
- 19. Инфузионная терапияЭффекты:Гидратация (коррекция дефицита ОЦК)Восполнение дефицита внеклеточной
- 20. Инфузионная терапияИнфузионные среды (внутривенно капельно)5% раствор глюкозы,раствор
- 21. Глюкокортикоиды Ингибируют клеточные механизмы обструкции, Восстанавливают чувствительность
- 22. Глюкокортикоиды (I стадия астматического статуса)Преднизолон
- 23. Глюкокортикоиды (2-я стадия астматического статуса) Разовая
- 24. Глюкокортикоиды (3-я стадия астматического статуса) Дозы
- 25. Метилксантины (Эуфиллин) Эуфиллин блокирует фосфодиэстеразу, Способствует
- 26. Метилксантины (Эуфиллин) Бронходилятирующий эффект,Снижение давления в малом круге кровообращения, Уменьшение РСО2, Снижение агрегации тромбоцитов.
- 27. Метилксантины (Эуфиллин)Нагрузочная доза 6-7 мг/кг (за
- 29. Эпидуральная аналгезия (при преобладании рестриктивного компонента)
- 30. Показания для интубации трахеи (абсолютных критериев для
- 31. Анестезия при интубации трахеи:Орошение слизистой оболочки глотки
- 32. интубация трахеи:Размер интубационной трубки – максимальный ИВЛ
- 33. Параметры вентиляции (управляемая гиповентиляция) ДО - 7
- 34. Миорелаксация Продолжительность миорелаксации должна быть как
- 35. Седация при ИВЛТВВА кетамином (болюсно 1,5 – 2,0 мг/кг, затем – 2,5 мг/кг * ч. )
- 36. Перевод больного на спонтанное дыхание ЖЕЛ выше 10 мл/кг.Отсутствие повышения РаСО2.
- 48. Скачать презентацию
- 49. Похожие презентации

































Слайд 3
Классификация:
По форме астматического состояния:
Анафилактическая форма (немедленно развивающийся
форма АС) характеризуется превалированием неиммунологических или псевдоаллергических реакции с
высвобождением большого количества медиаторов аллергических реакций. При этой форме гипоксия может прогрессивно нарастать и поэтому все клинические проявления развиваются интенсивно и бурно, быстро сменяя друг друга. Возникновению коматозного состояния предшествует острый и тяжелейший приступ удушья. Метаболическая форма (медленно развивающийся форма АС) – ведущее место занимает функциональная блокада β-адренергических рецепторов. Эта форма астматического состояния формируется исподволь, иногда в течение нескольких дней и даже недель. Больные могут сохранять в определенном объеме двигательную активность (передвижение по комнате, туалет), однако она затруднена и всегда сопровождается резкой одышкой и ухудшением общего состояния.
Слайд 4
Причины астматического статуса
массивное воздействие аллергенов,
бронхиальная или синусная
инфекция,
психоэмоциональные нагрузки (стрессы),
ошибки в лечении больных,
неблагоприятные метеорологические
влияния.Более половины случаев АС возникает у больных гормонозависимой БА
в 50% случаев причину АС установить не удается
Слайд 5
Тактические ошибки проведения медикаментозной терапии (70% случаев)
Неоправданная или
быстрая отмена ГКС (17 - 24%),
Бесконтрольное применение ингаляционных
симпатомиметиков (16,5 - 52,3%), Прием НСПВС,
Прием бета-блокаторов.
Слайд 6
Больные с высоким риском смерти
В анамнезе ИВЛ по
поводу АС
Экстренная госпитализация по поводу БА
Больные принимающие иди недавно
прекратившие прием ГКСЗлоупотребление ингаляционными β2-агонистами
Больные, не соблюдающие рекомендации по терапии БА
GINA, 2005
Слайд 7
Причины смерти при АС
Прогрессирующее астматическое состояние, неподдающееся терапии
Неадекватная терапия (передозировка изадрина, теофиллина)
Применение седативных или наркотических
средств Легочная патология (инфекция, пневмоторакс)
Некорректное проведение ИВЛ
Гемодинамические нарушения:
- гиповолемия, шок
- отек легких
- гиперволемия
Внезапная остановка сердца
Летальность при АС - от 16,5% - 17,0% и более
Слайд 8
:
· длительный, некупируемый приступ бронхиальной астмы, резистентный к
терапии симпатомиметиками и другими бронходилятаторами. Выявляют следующие клинические симптомы и
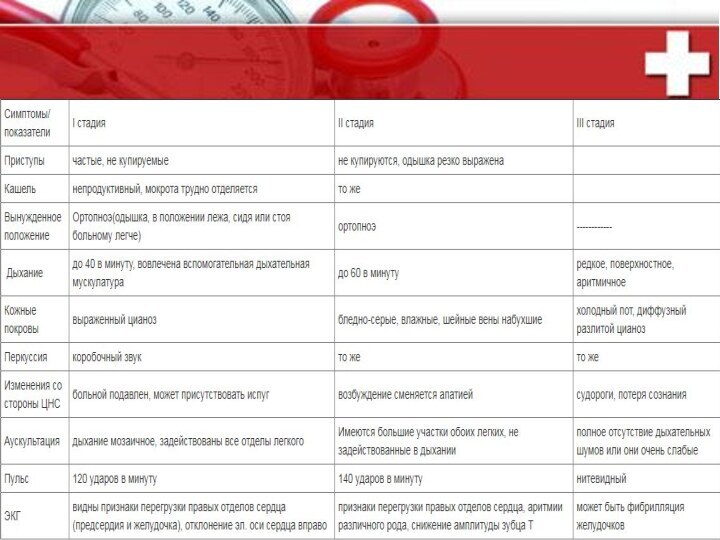
синдромы: · тахипноэ с частотой дыханий 30 и выше в минуту с резко выраженным затруднением вдоха и выдоха, дистанционными хрипами; · вынужденное сидячее положение больного с фиксированным верхним плечевым поясом, участие вспомогательных мышц; · распространенный цианоз кожи и слизистых оболочек; · перкуторно-коробочный звук; · аускультативно в нижних отделах выслушивается резко ослабленное везикулярное дыхание, а верхних отделах · с жестким оттенком, рассеянные сухие хрипы; · тахикардия умеренная; · артериальное давление нормальное или повышенное; · на ЭКГ - признаки перегрузки правого предсердия и правого желудочка; · продолжающаяся гипервентиляция приводит к увеличению вязкости мокроты, которая полностью обтурирует просвет бронхов, и приводит к возрастанию гиперкапнии и гипоксемии.I стадия – стадия относительной компенсации
Слайд 9
· несоответствие между выраженностью дистанционных хрипов и их
отсутствием при аускультации легких («немое легкое»); · это тяжелые больные,
которым очень трудно говорить, каждое движения сопровождается резким ухудшением общего состояния; · больные обычно сидят, опираясь руками о край кровати; · сознание сохранено, но иногда наступает возбуждение, сменяющееся апатией; · кожные покровы влажные, вследствие обильного потоотделения, диффузный цианоз; · грудная клетка эмфизематозно вздута, экскурсия её почти не заметно, легочный звук коробочный; · дыхание ослаблено, хрипы выслушиваются лишь в верхних отделах, местами дыхательные шумы вообще не прослушиваются, вследствие полной обтурации бронхов («немого легкого»); · парадоксальный пульс – снижение наполнения пульса на вдохе (pulsus paradozus) число сердечных сокращений превышает 120 в минуту; · на ЭКГ перегрузки правых отделов сердца, возможны аритмии; · артериальное давление повышено; · нарастание болей в правом подреберье из-за растяжения фиброзной капсулы печени; · изменяется газовый состав артериальной крови – выраженная гипоксия (Ро 50-60 мм.рт.ст.) и гиперкапния (Рсо2 50-70 мм.рт.ст.) формируется респираторный или смешанный тип ацидоза.II стадия – стадия декомпенсации или «немого» легкого:
Слайд 10
Если разрешение синдрома «немого легкого» не наступает, то
появляется гипоксическое возбуждение, активный отказ от внутривенных введений: · состояние
больных крайне тяжелое, преобладают нервно – психические нарушения, потере сознания могут предшествовать судороги; · дыхание аритмичное, редкое, поверхностное; · серый диффузный цианоз, потливость, слюнотечение; · нитевидный пульс, гипотония, коллапс; · в артериальной крови – гипоксемия (РО2 40-50 мм.рт.ст.), высокая гиперкапния (РСО2 80-90 мм.рт.ст.). Значительно выражены вентиляционные нарушения. Происходит сдвиг кислотно-основного состояния в сторону метаболического алкалоза, а при нарастании тяжести астматического состояния развивается метаболический ацидоз; · снижение объема циркулирующей крови и внеклеточной жидкости (признак дегидратации). Дегидратация, а также хронически существующая гипоксемия приводят к сгущению крови и увеличению гематокрита. Характерная для астматического состояния гиповолемия с уменьшением внутрисосудистого объема предрасполагает к циркуляторному коллапсу, что в свою очередь, усугубляет астматическое состояние. У некоторых больных повышается секреция антидиуретического гормона, формируются гиперволемия, гипернатриемия. Увеличивается количество жидкости в легких, что ведет к дальнейшей обструкции мелких бронхов и ухудшает газообмен. Этим изменениям способствует значительное снижение функции надпочечников.III стадия – стадия гипоксической гиперкапнической комы.
Слайд 12
· общий анализ крови: повышение уровня всех клеточных
элементов крови; · биохимический анализ крови: повышение уровня α1- и
γ-глобулинов, фибрина, серомукоида, сиаловых кислот; · газовый состав крови: умеренная артериальная гипоксемия (РаО2 60–70 мм рт. ст.) и нормокапния (РаСО2 35–45 мм рт. ст.), далее – выраженная артериальная гипоксемия (РаО250-60 мм рт. ст.) и гиперкапния (РаСО2 50–70 и более мм рт. ст.); · кислотно-основное состояние крови: респираторный ацидоз, метаболический ацидоз.Лабораторные исследования:
Слайд 13
· ЭКГ: электрическая ось сердца отклонена вправо, явления
перегрузки правого предсердия и правого желудочка (легочное сердце), депрессия
зубца Т в грудных отведениях, различные формы нарушений сердечного ритма.Инструментальные исследования:
Слайд 14
Лечение
Немедикаментозное лечение: не существует.
Медикаментозное лечение
Перечень основных лекарственных средств:
· кислород,
м3 · преднизолон 30 мг, · натрия хлорид 0,9% - 400,0
мл · натрия хлорид 0,9% - 5,0 мл · аминофиллин 2,4% - 5,0 мл · эпинефрин 0,18% - 1,0 мл · декстроза 5% - 400,0 мл · сальбутамол раствор для небулайзера 20 мл Перечень дополнительных лекарственных средств: · натрия гидрокарбонат 4% – 400,0 мл. Хирургическое вмешательство: нет. Другие виды лечения: не существует.
Слайд 15
Категорически противопоказаны:
Антибиотики
Аллергические реакции на бактерии не типичны
На вирусы
не действуют
Собственное аллергизирующее влияние
Витамины
Собственное аллергизирующее влияние
Хлористый кальций
Увеличивает ЧСС
Увеличивает вязкость
кровиСедативные препараты
Слайд 16
Интенсивная терапия
Ингаляция О2 (SpO2 > 90%),
Ингаляция β2-агониста быстрого
действия через небулайзер 3 раза в час (Salbutamol),
Преднизолон
per os 40-60 мг в сутки (гидрокортизон 250 мг внутривенно через 6 ч.),Эуфиллин (7 мг/кг – нагрузка, затем 0,5-1,0 мг/кг * ч).
GINA, 2005
Слайд 17
Основные направления интенсивной терапии астматического статуса
Ингаляционная терапия
Инфузионная терапия
Введение
глюкокортикоидов
Введение метилксантинов
Гепаринотерапия
Слайд 18
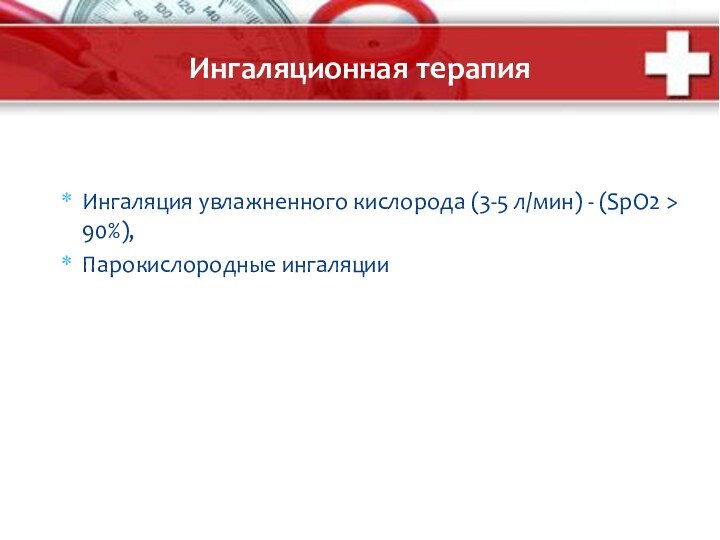
Ингаляционная терапия
Ингаляция увлажненного кислорода (3-5 л/мин) - (SpO2
> 90%),
Парокислородные ингаляции
Слайд 19
Инфузионная терапия
Эффекты:
Гидратация (коррекция дефицита ОЦК)
Восполнение дефицита внеклеточной жидкости,
Улучшение микроциркуляции,
Коррекция гемоконцентрации,
Разжижение и облегчение эвакуации мокроты.
Слайд 20
Инфузионная терапия
Инфузионные среды (внутривенно капельно)
5% раствор глюкозы,
раствор Рингера,
изотонический раствора натрия хлорида.
коллоидные растворы (при выраженной гиповолемии,
низком АД ).Объем инфузии - около 3,0 - 3,5 л в первые сутки, в последующем 2,5 – 2,8 л в сутки.
На 500 мл жидкости - 2500 ЕД гепарина.
Мониторинг: ЦВД не должно превышать 120 мм Н2О.
Критерий адекватности: темп диуреза не менее 80 мл/час (без салуретиков).
Слайд 21
Глюкокортикоиды
Ингибируют клеточные механизмы обструкции,
Восстанавливают чувствительность b2-адренорецепторов;
Усиливают
бронходилятирующий эффект эндогенных катехоламинов;
Ликвидируют аллергический отек, уменьшают воспалительную обструкцию
бронхов;Снижают гиперреактивность тучных клеток, базофилов и, таким образом, тормозят выделение ими гистамина и других медиаторов аллергии и воспаления;
устраняют угрозу острой надпочечниковой недостаточности вследствие гипоксии.
Слайд 22
Глюкокортикоиды
(I стадия астматического статуса)
Преднизолон
60
мг каждые 4 ч до выведения из астматического статуса
(суточная доза может достигать 10 мг/кг массы тела больного).
Слайд 23
Глюкокортикоиды
(2-я стадия астматического статуса)
Разовая доза преднизолона увеличивается
в 1.5-3 раза и введение его осуществляется каждые 1-1.5
чПри отсутствии эффекта в ближайшие 2 ч разовую дозу увеличивают до 150 мг и одновременно вводят гидрокортизона гемисукцинат по 125-150 мг каждые 4-6 ч.
Отсутствие эффекта в течение 1.5-3,0 ч. и сохранение картины "немого легкого" указывает на необходимость бронхоскопии и посегментарного лаважа бронхов.
Слайд 24
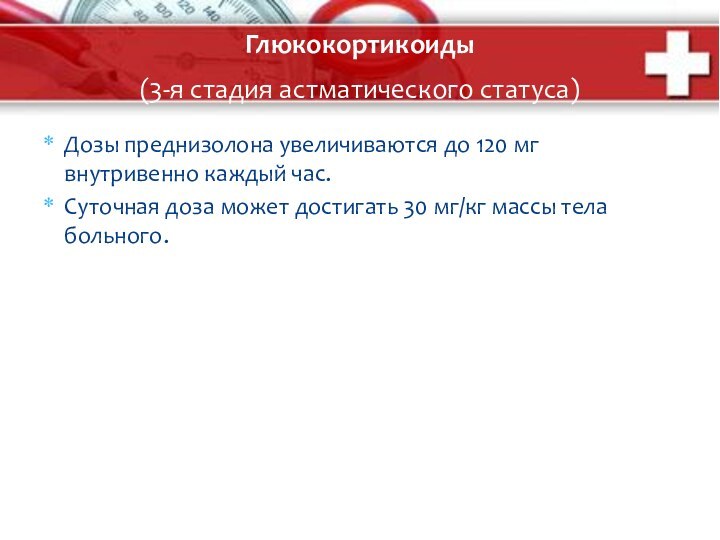
Глюкокортикоиды
(3-я стадия астматического статуса)
Дозы преднизолона увеличиваются
до 120 мг внутривенно каждый час.
Суточная доза может достигать
30 мг/кг массы тела больного.
Слайд 25
Метилксантины
(Эуфиллин)
Эуфиллин блокирует фосфодиэстеразу,
Способствует накопление внутриклеточной цАМФ
Усиление секреции адреналина,
Блокада входа и выхода кальцтя из клетки
Восстановление
чувствительности адренорецепторов
Слайд 26
Метилксантины
(Эуфиллин)
Бронходилятирующий эффект,
Снижение давления в малом круге кровообращения,
Уменьшение РСО2,
Снижение агрегации тромбоцитов.
Слайд 27
Метилксантины
(Эуфиллин)
Нагрузочная доза 6-7 мг/кг (за 20 мин).
Поддерживающая
– 1,0 мг/кг * ч.
Максимальная суточная доза 2,5
г. Начало действия развивается через 10-15 минут, продолжительность действия – 2 часа.
Слайд 29
Эпидуральная аналгезия
(при преобладании рестриктивного компонента)
Катетер на уровне
Th3-Th4.
Объем местного анестетика - 6-8 мл.
Симпатическая блокада:Увеличивает внутрилегочный кровоток,
Улучшает газообмен в легких,
Уменьшает артериальную гипоксемию,
Облегчает отхождение мокроты.
Слайд 30
Показания для интубации трахеи
(абсолютных критериев для интубации нет!)
Нарушение
сознания !!!
Относительные:
Прогрессирование ОДН, несмотря на адекватную терапию
Тяжелые нарушения ритма
сердца.Прогрессирующий ацидоз (рН < 7,2);
Прогрессирующая гиперкапния;
Рефракторная гипоксемия;
Угнетение дыхания;
Выраженное утомление дыхательной мускулатуры.
Слайд 31
Анестезия при интубации трахеи:
Орошение слизистой оболочки глотки аэрозолем
лидокаина
Быстрая интубация с использованием кетамина (1-2 мг/кг) и дитилина
(Rapid sequence induction).FitzGerald JM, Grunfeld A. 2000
Слайд 32
интубация трахеи:
Размер интубационной трубки – максимальный
ИВЛ
15-20
минут - ручная вентиляция (FiO2 = 1,0)
В интубационную трубку
- 1 мг адреналина, разведенного в 5 мл NaCL.
Слайд 33
Параметры вентиляции
(управляемая гиповентиляция)
ДО - 7 мл/кг
ЧД – 6
- 8 в мин
вдох : выдох 1 : 3
(предупреждение аутоПДКВ)Darioli R, Perret C.
Mechanical controlled hypoventilation in status asthmaticus. Am Rev Respir Dis 1984