- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Физиология сердца
Содержание
- 2. Основное назначение сердечно-сосудистой системы —
- 3. ФУНКЦИИ СИСТЕМЫ КРОВООБРАЩЕНИЯ 1) транспорт веществ,
- 4. СЕРДЦЕ (ВИД СПЕРЕДИ)
- 5. СВОЙСТВА СЕРДЕЧНОЙ МЫШЦЫ 1) автоматия —
- 6. 3) проводимость — способность сердечной мышцы проводить
- 7. АвтоматияИсточником автоматии в сердце является ПРОВОДЯЩАЯ СИСТЕМА
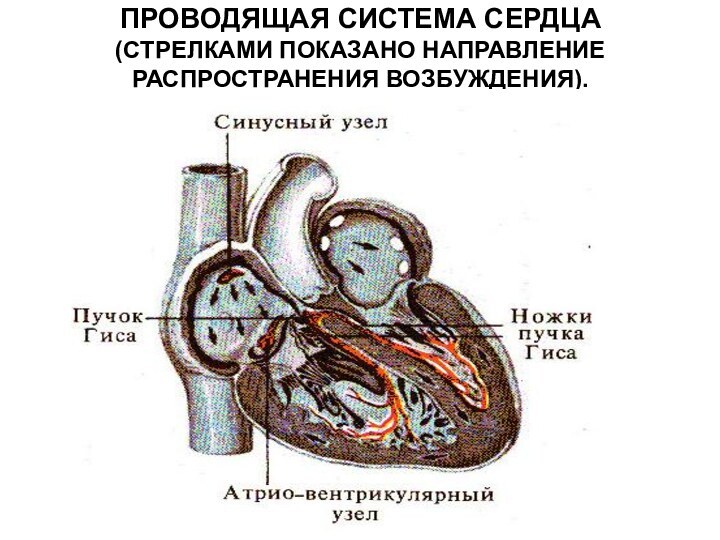
- 8. ПРОВОДЯЩАЯ СИСТЕМА СЕРДЦА (СТРЕЛКАМИ ПОКАЗАНО НАПРАВЛЕНИЕ РАСПРОСТРАНЕНИЯ ВОЗБУЖДЕНИЯ).
- 9. Пройдя в толщу межжелудочковой перегородки,
- 10. Если поражены все основные водители ритма, то
- 11. Синоатриальный узел эллипсовидной формы, длиной
- 12. Атриовентрикулярный узел находится в толще межжелудочковой перегородки
- 13. ЭЛЕКТРИЧЕСКАЯ АКТИВНОСТЬ КЛЕТОК МИОКАРДА И ПРОВОДЯЩЕЙ СИСТЕМЫ
- 14. Начальный вход Nа+ быстро инактивируется,
- 15. Это фаза абсолютной рефрактерности. Одновременно происходит активация
- 16. Калий-натриевый насос, создающий потенциал покоя
- 17. Ее можно увеличить и за
- 18. Клетки проводящей системы сердца и,
- 19. Таким образом, пейсмекерные клетки отличаются
- 20. Особенности электрической активности пейсмекерных клеток
- 21. В клетках синоатриального узла в
- 22. А — схема потенциала действия
- 23. Б — СХЕМА ПОТЕНЦИАЛА ДЕЙСТВИЯ
- 24. ВОЗБУДИМОСТЬ МИОКАРДАфаза абсолютной рефрактерности соответствует Периоду быстрой
- 25. Рефрактерность обусловлена инактивацией быстрых натриевых
- 26. Если повторное сверхпороговое раздражение нанести в
- 27. Желудочковая экстрасистола отличается следующей за
- 28. ЭКСТРАСИСТОЛА: А — СХЕМАТ.ИЗОБРАЖЕНИЕ: I — СОКРАЩЕНИЕ,
- 29. Если в норме частота сердечных
- 30. ПРОВОДИМОСТЬ И СОКРАТИМОСТЬ СЕРДЕЧНОЙ МЫШЦЫ Между клетками
- 31. Мышечная ткань сердца ведет себя
- 32. У сердечной ПД и фазы
- 33. Сопоставление свойств миокарда желудочка: 1 — фаза
- 34. СЕРДЕЧНЫЙ ЦИКЛ Сократительная деятельность сердца связана
- 37. Систола предсердий длится 0,1 с,
- 38. Систола желудочков, в свою очередь,
- 39. С моментом закрытия атриовентрикулярных клапанов
- 40. ДИАСТОЛА ЖЕЛУДОЧКОВ, длящаяся 0,47 с,
- 41. Моменту закрытия полулунных клапанов соответствует
- 42. В конце фазы медленного наполнения
- 43. Давление в полостях сердца в
- 44. За одну систолу при ритме
- 45. Скачать презентацию
- 46. Похожие презентации
Основное назначение сердечно-сосудистой системы — обеспечение кровообращения, т. е. постоянной циркуляции крови из сердца в сосуды и из них вновь к сердцу. Движущей силой кровотока является энергия, задаваемая сердцем потоку крови в сосудах, и





































Слайд 3
ФУНКЦИИ СИСТЕМЫ КРОВООБРАЩЕНИЯ
1) транспорт веществ, необходимых
для обеспечения специфической деятельности клеток организма; 2) доставка к
клеткам организма химических веществ, регулирующих их обмен; 3) отвод от клеток продуктов метаболизма; 4) гуморальная, т. е. осуществляемая через жидкость, связь органов и тканей между собой; 5) доставка тканям средств защиты; 6) удаление вредных веществ из организма; 7) обмен тепла в организме.
Слайд 5
СВОЙСТВА СЕРДЕЧНОЙ МЫШЦЫ
1) автоматия — способность
сердца ритмически сокращаться под влиянием импульсов, возникающих в нем
самом;2) возбудимость — способность сердца приходить в состояние возбуждения под действием раздражителя;
Слайд 6 3) проводимость — способность сердечной мышцы проводить возбуждение;
4) сократимость — способность изменять свою форму и величину
под действием раздражителя, а также растягивающей силы или крови.
Слайд 7
Автоматия
Источником автоматии в сердце является ПРОВОДЯЩАЯ СИСТЕМА СЕРДЦА,
которая состоит из синусно-предсердного (синоатриального) (СА) узла, расположенного в
стенке правого предсердия у места впадения в него верхней полой вены, предсердно-желудочкового (атриовентрикулярного) узла, расположенного в межпредсердной перегородке на границе предсердий и желудочков. От атриовентрикулярного узла начинается пучок Гиса.Слайд 9 Пройдя в толщу межжелудочковой перегородки, он
делится на правую и левую ножки, заканчивающиеся конечными разветвлениями
— волокнами Пуркинье. Верхушка сердца не обладает автоматией, а лишь сократимостью, так как в ней отсутствуют элементы проводящей системы сердца. В нормальных условиях водителем ритма, или пейсмекером, является синоатриальный узел. Частота разрядов синоатриального узла в покое составляет 70 в 1 минуту. Атриовентрикулярный узел — это водитель ритма второго порядка с частотой 40 — 50 в 1 минуту. Он берет на себя роль водителя ритма, если по каким-либо причинам возбуждение от СА не может перейти на предсердия при атриовентрикулярной блокаде или при нарушении проводящей системы желудочков.Слайд 10 Если поражены все основные водители ритма, то очень
редкие импульсы (20 имп/с) могут возникать в волокнах Пуркинье
— это водитель ритма 3-го порядка.Следовательно, существует градиент автоматии сердца, согласно которому степень автоматии тем выше, чем ближе расположен данный участок проводящей системы к синусному узлу.
Слайд 11 Синоатриальный узел эллипсовидной формы, длиной 10-15,
шириной 4-5, толщиной 1,5мм. Состоит из двух типов клеток:
Р-клетки (от английского pale-бледный) генерируют электрические импульсы, а Т-клетки (от англ.transitional – переходный) проводят эти импульсы к миокарду предсердий и АВ-узлу. К левому предсердию отходят волокна, составляющие тракт Бахмана. Волокна Т-клеток представляют собой тракты Венкенбаха и Тореля – для передачи возбуждения на кардиомиоциты предсердий и к АВ-узлу.Слайд 12 Атриовентрикулярный узел находится в толще межжелудочковой перегородки на
границе предсердий и желудочков. Размеры узла : 7,5 мм
длина, 3,5 мм ширина, 1 мм толщина. Также состоит из двух типов клеток, но Р-клеток меньше, чем в синусном узле.Между АВ-узлом и пучком Гиса четкой границы нет. Последний имеет в длину 12-40 мм и в ширину 1-4 мм.
Слайд 13 ЭЛЕКТРИЧЕСКАЯ АКТИВНОСТЬ КЛЕТОК МИОКАРДА И ПРОВОДЯЩЕЙ СИСТЕМЫ СЕРДЦА
Потенциал действия кардиомиоцитов начинается с быстрой риверсии
мембранного потенциала, составляющего -90 мВ и создаваемого за счет К+-потенциала, до пика ПД (+30 мВ). Это фаза быстрой деполяризации, обусловленная коротким значительным повышением проницаемости для Na, который лавинообразно устремляется в клетку. Фаза быстрой деполяризации очень короткая и составляет всего 1—2 мс. Слайд 14 Начальный вход Nа+ быстро инактивируется, однако
деполяризация мембраны продолжается за счет активации медленных натрий-кальциевых каналов,
а вход Са2+ приводит к развитию плато ПД — это специфическая особенность клеток миокарда. В этот период быстрые натриевые каналы инактивируются и клетка становится абсолютно невозбудима.Слайд 15 Это фаза абсолютной рефрактерности. Одновременно происходит активация калиевых
каналов, а выходящие из клетки ионы К+ создают фазу
быстрой реполяризации мембраны.Ускорение процесса реполяризации происходит за счет закрытия кальциевых каналов. В конце периода реполяризации постепенно закрываются калиевые каналы и реактивируются натриевые. Это приводит к восстановлению возбудимости кардиомиоцита и возникновению относительной рефракторной фазы. Длительность ПД кардиомиоцита составляет 200 — 400 мс.
Слайд 16 Калий-натриевый насос, создающий потенциал покоя или
мембранный потенциал миокардиоцита, может быть инактивирован под действием сердечных
гликозидов (препараты наперстянки, строфантина), которые приводят также к повышению внутриклеточной концентрации Na+, снижению интенсивности обмена внутриклеточного Ca2+ на внеклеточный Nа+, накоплению Ca2+ в клетке. В результате сократимость миокарда становится больше.Слайд 17 Ее можно увеличить и за счет
повышения внеклеточной концентрации Са2+ и с помощью веществ (адреналин,
норадреналин), ускоряющих вход Са2+ во время ПД. Если удалить Са2+ из внешней среды или заблокировать вход Ca2+ во время ПД с помощью таких веществ — антагонистов кальция, как верапамил, нифедипин и др., то сократимость сердца уменьшается.Слайд 18 Клетки проводящей системы сердца и, в
частности, клетки пейсмекера, обладающие автоматией, в отличие от клеток
рабочего миокарда - кардиомиоцитов могут спонтанно деполяризоваться до критического уровня. В таких клетках за фазой реполяризации следует фаза МЕДЛЕННОЙ ДИАСТОЛИЧЕСКОЙ ДЕПОЛЯРИЗАЦИИ (МДД), которая приводит к снижению МП до порогового уровня и возникновению ПД. МДД — это местное, нераспространяющееся возбуждение, в отличие от ПД, который являетсяраспространяющимся возбуждением.
Слайд 19 Таким образом, пейсмекерные клетки отличаются от
кардиомиоцитов:
1) низким уровнем МП — около 50—70 мВ,
2) наличием
МДД, 3) близкой к пикообразному потенциалу формой ПД,
4) низкой амплитудой ПД — 30-50 мВ без явления риверсии (овершута).
Слайд 20 Особенности электрической активности пейсмекерных клеток обусловлены
целым рядом процессов, происходящих на их мембране. Во-первых, эти
клетки даже в условиях «покоя» имеют повышенную проницаемость для ионов Na+, что приводит к снижению МП. Во-вторых, в период реполяризации на мембране открываются только медленные натрий-кальциевые каналы, так как быстрые натриевые каналы из-за низкого МП уже инактивированы.Слайд 21 В клетках синоатриального узла в период
реполяризации быстро инактивируются открытые калиевые каналы, но повышается натриевая
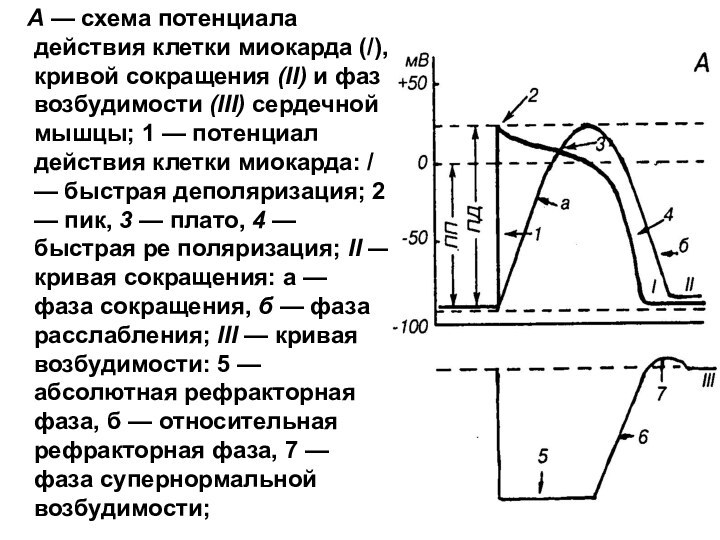
проницаемость, на фоне которой и возникает МДД, а затем и ПД. Потенциал действия синоатриального узла распространяется на все остальные отделы проводящей системы сердца. Таким образом, синоатриальный узел навязывает всем «ведомым» отделам проводящей системы свой ритм. Если возбуждение не поступает от главного пейсмекера, то «латентные» водители ритма, т.е. клетки сердца, обладающие автоматией, берут на себя функцию нового пейсмекера, в них также зарождается МДД и ПД, а сердце продолжает свою работу.Слайд 22 А — схема потенциала действия клетки
миокарда (/), кривой сокращения (II) и фаз возбудимости (III)
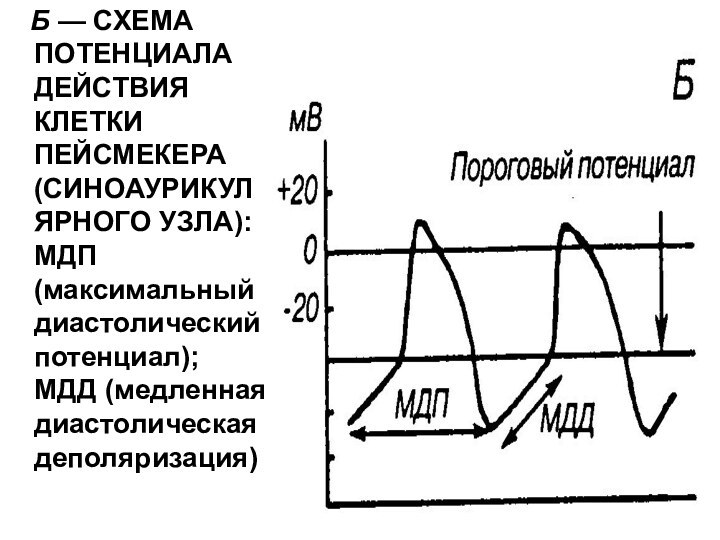
сердечной мышцы; 1 — потенциал действия клетки миокарда: / — быстрая деполяризация; 2 — пик, 3 — плато, 4 — быстрая ре поляризация; II — кривая сокращения: а — фаза сокращения, б — фаза расслабления; III — кривая возбудимости: 5 — абсолютная рефракторная фаза, б — относительная рефракторная фаза, 7 — фаза супернормальной возбудимости;Слайд 23 Б — СХЕМА ПОТЕНЦИАЛА ДЕЙСТВИЯ КЛЕТКИ
ПЕЙСМЕКЕРА (СИНОАУРИКУЛЯРНОГО УЗЛА): МДП (максимальный диастолический потенциал); МДД (медленная
диастолическая деполяризация)
Слайд 24
ВОЗБУДИМОСТЬ МИОКАРДА
фаза абсолютной рефрактерности соответствует Периоду быстрой реполяризации
и плато, а также всему периоду сокращения сердечной мышцы
(мышца абсолютно невозбудима и не отвечает даже на сверхпороговые раздражители). Ее длительность — 0,27 с.фаза относительной рефрактерности соответствует концу периода реполяризации и фазе расслабления .В этот период лишь сверхпороговые стимулы могут вызвать сокращение мышцы сердца. Длительность относительной рефрактерной фазы — 0,03 с.
фаза супернормальной, возбудимости. Эту фазу называют еще периодом экзальтации, когда сердечная мышца отвечает даже на подпороговые стимулы (в конце расслабления ).
Слайд 25 Рефрактерность обусловлена инактивацией быстрых натриевых каналов
и соответствует развитию ПД, поэтому продолжительность рефракторного периода, как
правило, связана с длительностью ПД. Длительная абсолютная рефракторная фаза и короткая фаза супернормальной возбудимости сердечной мышцы исключают для нее состояние тетануса, которое бы мешало нагнетательной функции сердца, поэтому сердечная мышца работает в одиночном режиме.Слайд 26 Если повторное сверхпороговое раздражение нанести в фазу
расслабления очередного сокращения, которое совпадает с периодом относительной рефрактерности,
возникает внеочередное сокращение, или ЭКСТРАСИСТОЛА. В зависимости от того, где возникает новый, или «эктопический», очаг возбуждения, различают синусовую, предсердную и желудочковую экстрасистолы.Слайд 27 Желудочковая экстрасистола отличается следующей за ней
более продолжительной, чем обычно, компенсаторной паузой. Она появляется в
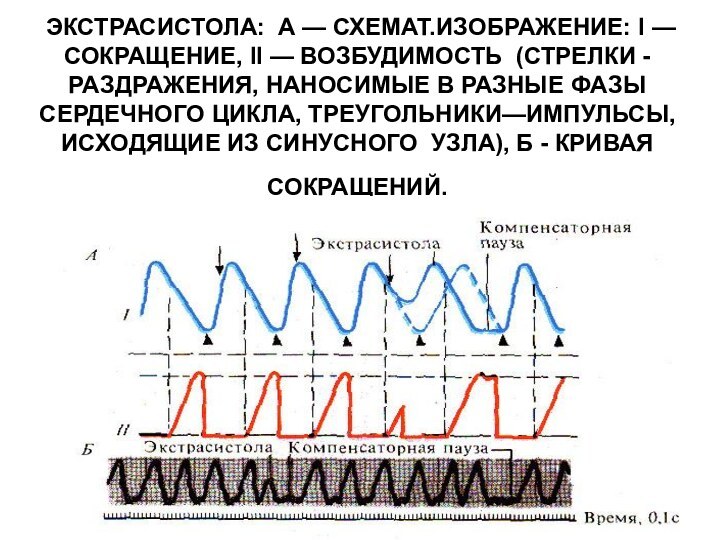
результате выпадения очередного нормального сокращения. При этом импульсы, возникшие в синоатриальном узле, поступают к миокарду желудочков, когда они еще находятся в состоянии абсолютной рефракторной фазы экстрасистолы. При синусовых и предсердных экстрасистолах компенсаторная пауза отсутствует.Слайд 28 ЭКСТРАСИСТОЛА: А — СХЕМАТ.ИЗОБРАЖЕНИЕ: I — СОКРАЩЕНИЕ, II
— ВОЗБУДИМОСТЬ (СТРЕЛКИ - РАЗДРАЖЕНИЯ, НАНОСИМЫЕ В РАЗНЫЕ ФАЗЫ
СЕРДЕЧНОГО ЦИКЛА, ТРЕУГОЛЬНИКИ—ИМПУЛЬСЫ, ИСХОДЯЩИЕ ИЗ СИНУСНОГО УЗЛА), Б - КРИВАЯ СОКРАЩЕНИЙ.
Слайд 29 Если в норме частота сердечных сокращений
колеблется от 60 до 80 в 1 мин, то
ее урежение до 40 — 50 в 1 мин называется брадикардией, а учащение свыше 90—100 — тахикардией. Брадикардия отмечается во время сна и у спортсменов в состоянии покоя, а тахикардия — при интенсивной мышечной деятельности и эмоциональном напряжении.У некоторых молодых людей в норме наблюдаются изменения сердечного ритма, связанные с актом дыхания, — дыхательная аритмия, которая заключается в том, что частота сокращений сердца на вдохе увеличивается, а на выдохе и во время дыхательной паузы уменьшается.
Слайд 30
ПРОВОДИМОСТЬ И СОКРАТИМОСТЬ СЕРДЕЧНОЙ МЫШЦЫ
Между клетками проводящей системы
и рабочим миокардом имеются тесные контакты в виде нексусов,
поэтому возбуждение, возникшее в одном участке сердца, проводится без затухания (без декремента) в другой. Скорость распространения возбуждения от предсердий к желудочкам составляет 0,8— 1,0 м/с. Проходя атриовентрикулярный узел, возбуждение задерживается на 0,04 с. Далее, распространившись по пучку Гиса и волокнам Пуркинье, возбуждение охватывает мускулатуру желудочков со скоростью 0,75—4,0 м/с.Слайд 31 Мышечная ткань сердца ведет себя как
функциональный синцитий. Благодаря этой особенности сердце, в отличие от
скелетной мышцы, подчиняется закону «все или ничего». Однако если раздражать сердечную мышцу током возрастающей частоты, оставив его силу постоянной, то каждое увеличение частоты раздражителя вызовет возрастающее сокращение сердечной мышцы — феномен «treppe» — лестницы. Это явление можно объяснить попаданием каждого последующего импульса в фазу повышенной возбудимости и накоплением ионов Са2+ в области миофибрилл, что и дает усиление ответной реакции.Слайд 32 У сердечной ПД и фазы сокращения
перекрывают друг друга. ПД заканчивается только после начала фазы
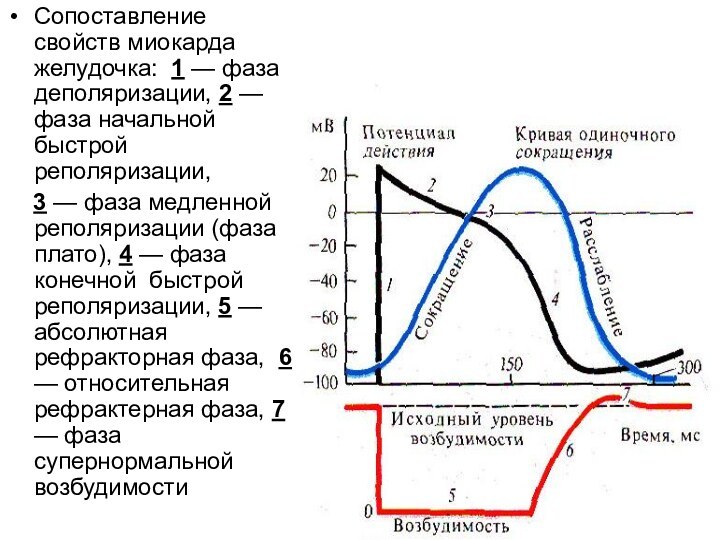
расслабления. Это ПЕРВАЯ ОСОБЕННОСТЬ электромеханического сопряжения сердечной мышцы. ВТОРАЯ ОСОБЕННОСТЬ состоит в том, что существует взаимосвязь между внутриклеточным депо Са 2+ и Са 2+ внеклеточной среды. Как упоминалось выше, во время ПД Са 2+ входит в клетку из внеклеточной среды и увеличивает длительность ПД, а значит, и рефракторного периода, тем самым создаются условия для пополнения внутриклеточных запасов кальция, участвующего в последующих сокращениях сердца.Слайд 33 Сопоставление свойств миокарда желудочка: 1 — фаза деполяризации,
2 — фаза начальной быстрой реполяризации,
3
— фаза медленной реполяризации (фаза плато), 4 — фаза конечной быстрой реполяризации, 5 — абсолютная рефракторная фаза, 6 — относительная рефрактерная фаза, 7 — фаза супернормальной возбудимости
Слайд 34
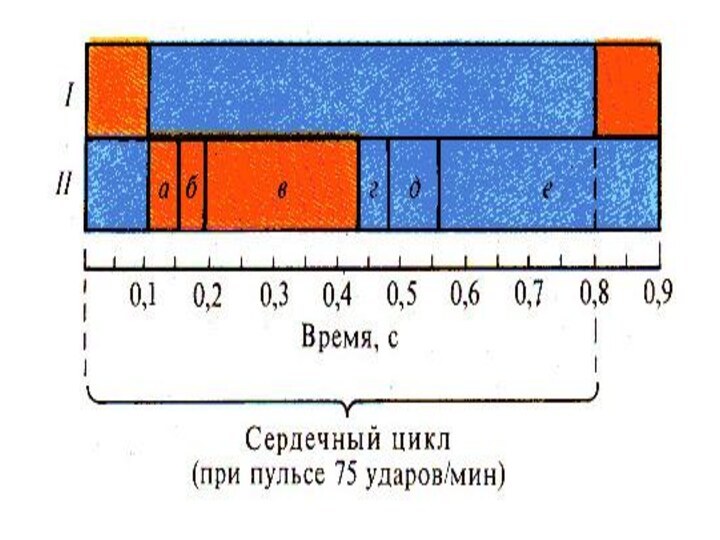
СЕРДЕЧНЫЙ ЦИКЛ
Сократительная деятельность сердца связана с
работой клапанов и давлением в его полостях. Эти изменения
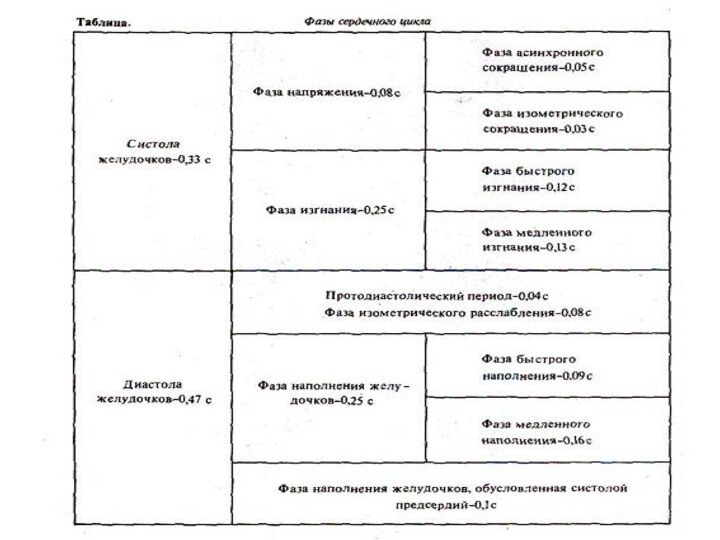
носят фазный характер и составляют основу сердечного цикла, длительность которого равна 0,8 с, но может меняться в зависимости от частоты сердечных сокращений. Чем больше частота сердечных сокращений, тем короче сердечный цикл и наоборот.Слайд 37 Систола предсердий длится 0,1 с, при
этом атриовентрикулярные клапаны открыты, а полулунные закрыты, давление в
предсердиях равно 5—8 мм рт.ст. Систола предсердий заканчивается закрытием атриовентрикулярных клапанов и начинается систола желудочков, ее длительность — 0,33 с.Слайд 38 Систола желудочков, в свою очередь, делится
на период напряжения и период изгнания крови. Период напряжения
— 0,08 с. Он также состоит из 2 фаз: асинхронного сокращения — промежутка времени от начала возбуждения и сокращения кардиомиоцитов до закрытия атриовентрикулярных клапанов, после чего давление в полостях желудочков быстро растет до 60—80 мм рт.ст. и начинается фаза изометрического сокращения.Слайд 39 С моментом закрытия атриовентрикулярных клапанов совпадает
возникновение I систолического тона сердца. При закрытых полулунных и
атриовентрикулярных клапанах длина волокон не изменяется, а увеличивается только напряжение в полостях желудочков, в результате давление в них резко возрастает, становясь выше, чем в аорте и легочной артерии, полулунные клапаны открываются, а атриовентрикулярные остаются закрытыми, и кровь устремляется в эти сосуды. Начинается период изгнания крови, его длительность — 0,25 с. Он состоит из фазы быстрого изгнания и фазы медленного изгнания крови. Давление в желудочках составляет: в левом — 120—130 мм рт.ст., в правом — до 25 — 30 мм рт.ст.Слайд 40 ДИАСТОЛА ЖЕЛУДОЧКОВ, длящаяся 0,47 с, начинается
с протодиастолического периода (0,04 с) — это промежуток времени
от начала падения давления внутри желудочков до момента закрытия полулунных клапанов, после которого давление в желудочках продолжает падать, а атриовентрикулярные клапаны еще не открыты — это период изометрического расслабления желудочков.Слайд 41 Моменту закрытия полулунных клапанов соответствует возникновение
II диастолического тона сердца. Как только давление в желудочках
снизится до 0, открываются атриовентрикулярные клапаны и кровь из предсердий поступает в желудочки. Это период наполнения желудочков кровью, который длится 0,25 с и делится на фазы быстрого (0,08 с) и медленного (0,17 с) наполнения. Периоду наполнения, сопровождающемуся колебаниями стенок желудочков, соответствует возникновение III тона сердца.Слайд 42 В конце фазы медленного наполнения наступает
систола предсердий, в результате за 0,1 с «выжимается» около
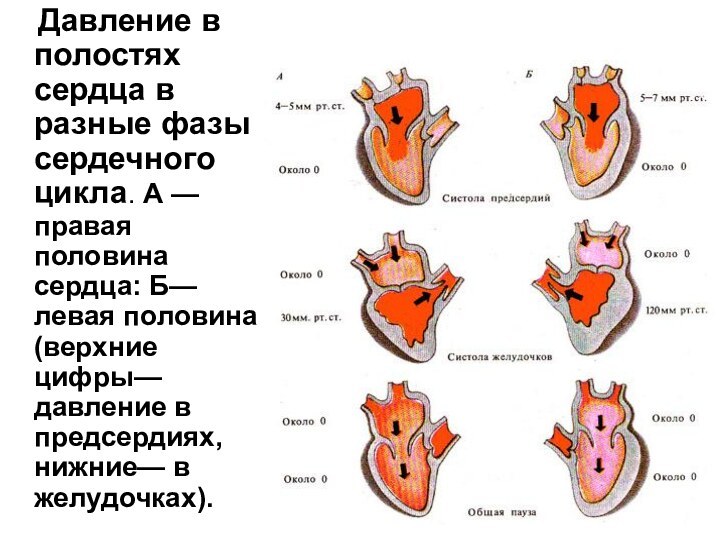
40 мл крови из предсердий в желудочки (пресистолический период), что ведет к появлению IV тона сердца, после чего начинается новый цикл сокращения желудочков.Слайд 43 Давление в полостях сердца в разные
фазы сердечного цикла. А — правая половина сердца: Б—левая
половина (верхние цифры—давление в предсердиях, нижние— в желудочках).
Слайд 44 За одну систолу при ритме сокращений
70 - 75 в 1 мин сердце выбрасывает в
аорту 60 - 70 мл крови - это систолический объем крови (СО). Умножив его на число сердечных сокращений (ЧСС) в 1 мин, получим минутный объем крови (МОК), равный 4,5 - 5,0 л, т.е. количество крови, выбрасываемое сердцем за 1 мин.МОК= СО х ЧСС