- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Грыжи пищеводного отверстия диафрагмы
Содержание
- 2. До 30- 40% населения стран Западной Европы
- 3. КлассификацияУ нас в стране широко применяется классификация
- 4. Скользящие грыжи
- 5. ГПОД
- 6. СимптомыИзжога - кардинальный симптом ГПОД - встречается
- 7. Следующим частым симптомом грыжи пищеводного отверстия диафрагмы
- 8. Симптом «Шнурков»
- 9. Патофизиология.Поскольку в желудке давление выше, чем в
- 10. Патофизиология.ГПОД - многофакторное заболевание. I.W.Ferston и соавт.
- 11. Недостаточность нижнего пищеводного сфинктера (НПС). Возникновение желудочно-пищеводного
- 12. Главная роль в "запирательном" механизме кардии отводится
- 13. Часто ретроградное попадание желудочного или дуоденального содержимого
- 14. Ножки диафрагмы
- 15. ДиагностикаРентгенография
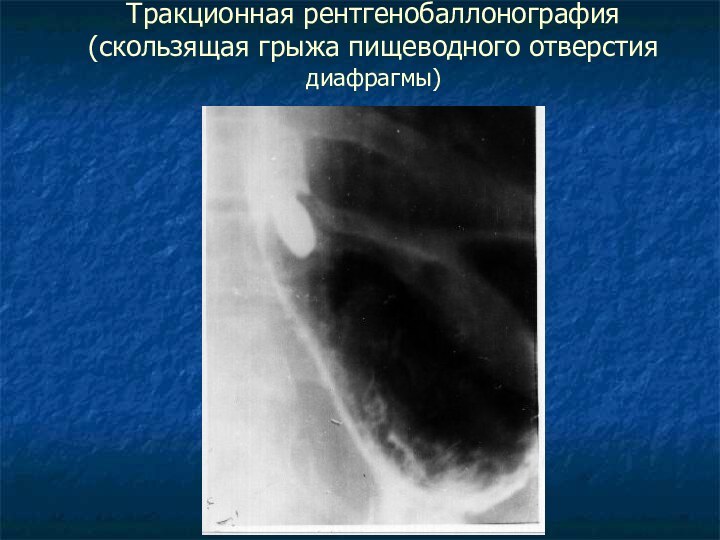
- 16. Тракционная рентгенобаллонография (скользящая грыжа пищеводного отверстия диафрагмы)
- 17. КТ в норме
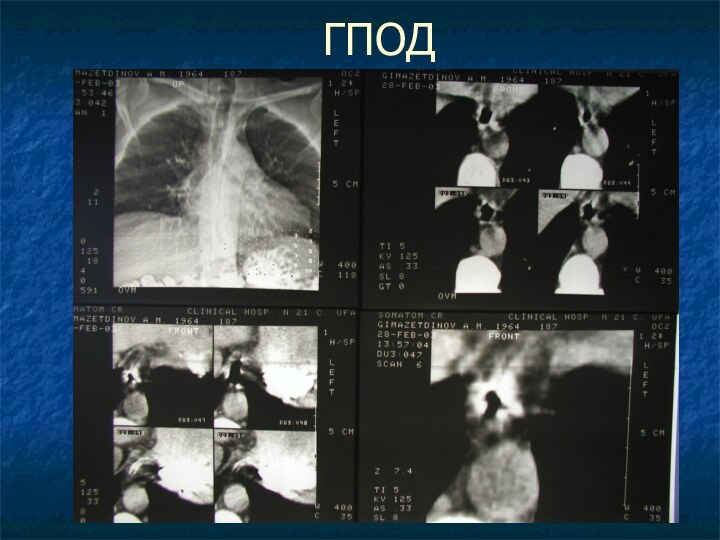
- 18. ГПОД
- 19. Эндоскопия
- 20. При нормальных условиях в нижней трети пищевода
- 21. ОСЛОЖНЕНИЯ.Пептические язвы пищевода наблюдаются у 2-7% больных
- 22. К числу опасных осложнений ГПОД относится пищевод
- 23. ЛечениеКонсервативное лечение направлено на предотвращение осложнений и
- 24. Как и при ГЭРБ основой лечения рефлюкс-эзофагита
- 25. Медикаментозная терапия рефлюкс-эзофагита направлена, в основном, на
- 26. Оперативное лечение 1. Операции, суживающие пищеводное отверстие
- 27. К вмешательствам первой группы относятся: крурорафия
- 28. К операциям второй группы относятся вмешательства при
- 29. Примером третьей группы может служить операция Е.Husfeldt
- 30. Наибольшее распространение получили операции четвертой группы -
- 32. Фундопликационная манжетка после операции Nissen
- 33. Скачать презентацию
- 34. Похожие презентации
До 30- 40% населения стран Западной Европы и Северной Америки имеют симптомы гастроэзофагеальной рефлюксной болезни. Не менее чем у 26-50% больных, рефлюкс – эзофагит обусловлен диафрагмальной грыжей (Smout A. и соавт., 1992; Catalano F. и соавт.,































Слайд 3
Классификация
У нас в стране широко применяется классификация ГПОД,
предложенная Б.В.Петровским, Н.Н.Каншиным. Последняя делит все ГПОД на: 1)
скользящие, 2) параэзофагеальные, 3) короткий пищевод, 4) гигантские ГПОД. Наиболее часто встречающиеся ГПОД - скользящие называются также аксиальными вследствие того, что смещение пищевода и кардии вверх происходит строго по общей оси. В то время как при параэзофагеальных ГПОД смещение органов брюшной полости вверх происходит рядом с пищеводом. Скользящие ГПОД делятся в свою очередь на: кардиальные и кардиофундальные. Кардиальные ГПОД образуются при смещении в грудную клетку абдоминального отдела пищевода и части кардиального отдела желудка, а при кардиофундальных ГПОД в грудную клетку пролабирует не только кардия, но и дно желудка
Слайд 6
Симптомы
Изжога - кардинальный симптом ГПОД - встречается у
20-40 % взрослого населения США, однако только 2 %
лечатся по поводу ГПОД.Боль при грыже пищеводного отверстия диафрагмы возникает у 40 – 50% пациентов. Боль бывает довольно интенсивной, ощущается загрудинно, имеет жгучий характер и, поэтому, нередко путается пациентами с болью при стенокардии. Боль при грыже пищевода чаще всего связана с наклонами, физической нагрузкой и усиливаются в положении лежа. Боль при грыже пищеводного отверстия диафрагмы часто сопровождается с забросом пищи в пищевод и, в тяжелых случаях, в рот (называется такое явление регургитация) При перемене положения тела боль часто стихает.
Слайд 7 Следующим частым симптомом грыжи пищеводного отверстия диафрагмы является
отрыжка. Отрыжка — непроизвольное внезапное выделение газов через рот
из желудка или пищевода, иногда с примесью содержимого желудка, встречается у 30 - 73% больных. Отрыгивание происходит желудочным содержимым или воздухом. Отрыжке, как правило, предшествует чувство распирания в подложечной области. Данное состояние возникает после еды или во время разговора. Прием спазмолитиков бывает неэффективным, облегчение приносит лишь отрыжка значительным количеством пищи.Затруднение при прохождении пищи по пищеводу при грыже пищеводного отверстия диафрагмы носит перемежающийся характер. Часто провоцируется приемом очень холодной или наоборот очень горячей пищей, а также нервными перегрузками. Постоянный характер затруднений прохождения пищи по пищеводу должен насторожить в отношении осложнений (стриктуры пищевода, язвенные поражения пищевода, ущемление грыжи ПОД).
Слайд 9
Патофизиология.
Поскольку в желудке давление выше, чем в грудной
полости, рефлюкс желудочного содержимого в пищевод должен бы быть
явлением постоянным. Однако благодаря запирательным механизмам кардии он возникает редко, на короткое время (менее 5 минут) и вследствие этого не рассматривается как патология
Слайд 10
Патофизиология.
ГПОД - многофакторное заболевание. I.W.Ferston и соавт. (1995)
различают следующие факторы: стресс, ожирение, беременность, курение, прием лекарств
(антагонисты кальция, антихолинергические препараты, бета-блокаторы и др.), факторы питания (жир, шоколад, кофе, фруктовые соки, алкоголь, острая пища).Развитие заболевания связывают с рядом причин:
недостаточностью нижнего эзофагеального сфинктера;
рефлюксом желудочного и дуоденального содержимого в пищевод;
снижением пищеводного клиренса;
уменьшением резистентности слизистой оболочки пищевода.
Непосредственной причиной рефлюкс-эзофагита является длительный контакт желудочного (соляная кислота, пепсин) или дуоденального (желчные кислоты, трипсин) содержимого со слизистой оболочкой пищевода
Слайд 11 Недостаточность нижнего пищеводного сфинктера (НПС). Возникновение желудочно-пищеводного заброса
есть результат относительной или абсолютной недостаточности запирательного механизма кардии.
К относительной недостаточности кардии приводит значительный рост интрагастрального давления. Например, интенсивное сокращение антрального отдела способно порождать гастроэзофагеальный рефлюкс даже у лиц с нормальной функцией нижнего пищеводного сфинктера. Относительная недостаточность кардиального затвора встречается у 9-13% больных ГПОД. Гораздо чаще имеет место абсолютная кардиальная недостаточность.К механизмам, поддерживающим состоятельность функции области пищеводно-желудочного перехода, относятся: нижний пищеводный сфинктер, диафрагмально-пищеводная связка, слизистая "розетка", острый угол Гиса, внутрибрюшное расположение нижнего пищеводного сфинктера, круговые мышечные волокна желудка
Слайд 12 Главная роль в "запирательном" механизме кардии отводится состоянию
нижнего пищеводного сфинктера. У здоровых лиц давление в этой
зоне составляет 20,8±3 мм рт.ст. У больных с ГЭРБ оно снижается до 8,9±2,3 мм рт.ст.. Тонус находится под воздействием значительного числа экзогенных и эндогенных факторов. Давление в НПС снижается под влиянием ряда гастроинтестинальных гормонов: глюкогона, соматостатина, холецистокинина, энкефалинов , секретина, вазоактивного интестинального гормона) . Некоторые из широко применяемых лекарственных препаратов (холинергические, седативные и снотворные средства, бета-блокаторы, теофиллин и др.) также оказывают депрессивное воздействие на запирательную функцию кардии. Тонус НПС снижают некоторые продукты питания (жиры, шоколад, цитрусовые, томаты), а также алкоголь, никотинСлайд 13 Часто ретроградное попадание желудочного или дуоденального содержимого в
пищевод наблюдается у больных с хиатальной грыжей. Рефлюкс при
грыже пищеводного отверстия диафрагмы обьясняется рядом причин: 1) дистопия желудка в грудную полость приводит к исчезновению угла Гиса и нарушению клапанного механизма кардии (клапан Губарева); 2) наличие грыжи нивелирует запирающее действие диафрагмальных ножек в отношении кардии; 3) локализация нижнего пищеводного сфинктера в брюшной полости предполагает воздействие на него положительного внутрибрюшного давления, которое в значительной степени потенцирует запирательный механизм кардииСлайд 20 При нормальных условиях в нижней трети пищевода уровень
кислотности среды рН равен 6,0 (это можно определить с
помощью суточной пищеводной рН-метрии). О наличии рефлюкса свидетельствует значение рН < 4,0 (кислотный гастроэзофагеальный рефлюкс). О наличии рефлюкса свидетельствует значение рН < 4,0 (кислотный гастроэзофагеальный рефлюкс) или же рН > 7,0 (щелочной, желчный дуоденогастроэзофагеальный рефлюкс).
Слайд 21
ОСЛОЖНЕНИЯ.
Пептические язвы пищевода наблюдаются у 2-7% больных ГПОД,
у 15% из них язвы осложняются перфорацией, чаще всего
в средостение.Острые и хронические кровопотери различной степени наблюдаются у всех пациентов с пептическими язвами пищевода, причем сильное кровотечение отмечается у половины из них.
Стенозирование пищевода придает заболеванию более стойкий характер: прогрессирует дисфагия, ухудшается самочувствие, снижается масса тела.
Стриктуры пищевода встречается примерно у 10% больных ГПОД. Клинические симптомы стеноза (дисфагия) возникают при сужении просвета пищевода до 2 см
Укорочение пищевода – довольно частое осложнение при пищеводных грыжах. Возникает вследствие постоянно протекающего воспаления слизистой оболочки пищевода. В результате укорочения пищевода, грыжа ПОД увеличивается и происходит фиксация части желудка в грудной клетке.
Рак пищевода может возникнуть при длительно существующей грыже ПОД,на фоне ее осложнений. Так у 5 – 7% больных раком пищевода при обследовании выявлена грыжа пищеводного отверстия диафрагмы.
Слайд 22 К числу опасных осложнений ГПОД относится пищевод Баррета,
поскольку при этом резко (в 30-40 раз) повышается риск
возникновения рака. На фоне цилиндрической метаплазии эпителия часто образуются пептические язвы и стриктуры пищевода. Пищевод Баретта обнаруживается при эндоскопии у 8-20% больных ГПОД. Клинически он проявляется общими симптомами рефлюкс-эзофагита и его осложнениями. Диагноз пищевода Баретта должен подтверждаться гистологически (обнаружение в биоптатах цилиндрического, а не многослойного плоского эпителия)
Слайд 23
Лечение
Консервативное лечение направлено на предотвращение осложнений и улучшение
самочувствия пациентов. Для лечения и профилактики рефлюкс-эзофагита назначают препараты,
снижающие кислотность желудочного сока (омез, париет, ранитидин и т.д.), обволакивающие препараты (маолокс и др.), которые защищают слизистую пищевода от действия желудочного сока. Проводят лечение сопутствующих заболеваний. При этом пациентам надо абсолютно точно понимать, что вылечить грыжу пищеводного отверстия диафрагмы консервативно невозможно, а можно добиться длительной ремиссии заболевания.Средства повышающие тонус нижнего пищеводного сфинктера
метоклопрамид (реглан, церукал).
В качестве прокинетикаВ качестве прокинетика применяют мотилиум. Курс лечения при катаральном или эндоскопически негативном эзофагите длится около 4 недель, при эрозивном 6-8 недель, при отсутствии эффекта лечение может быть продолжено до 12 недель и более.
Слайд 24 Как и при ГЭРБ основой лечения рефлюкс-эзофагита является
изменение образа жизни - нормализация массы тела, исключение курения,
уменьшение потребления алкоголя, жирной пищи, кофе, шоколада, газированных напитков, пищу следует принимать небольшими порциями, регулярно, ужин не позднее, чем за 2-3 часа до сна, необходимо исключить нагрузки, связанные с повышением внутрибрюшного давления, а также ношение тесных поясов, ремней и т.п. Спать рекомендуется с приподнятым положением (15-20 см) головного конца кровати.Слайд 25 Медикаментозная терапия рефлюкс-эзофагита направлена, в основном, на уменьшение
количества эпизодов ГЭР, снижение повреждающих свойств рефлюктата, улучшение пищеводного
клиренса и защиты слизистой оболочки пищевода и включает, как правило, три группы препаратов – антисекреторные средства (в основном это ингибиторы протонной помпыМедикаментозная терапия рефлюкс-эзофагита направлена, в основном, на уменьшение количества эпизодов ГЭР, снижение повреждающих свойств рефлюктата, улучшение пищеводного клиренса и защиты слизистой оболочки пищевода и включает, как правило, три группы препаратов – антисекреторные средства (в основном это ингибиторы протонной помпы), прокинетикиМедикаментозная терапия рефлюкс-эзофагита направлена, в основном, на уменьшение количества эпизодов ГЭР, снижение повреждающих свойств рефлюктата, улучшение пищеводного клиренса и защиты слизистой оболочки пищевода и включает, как правило, три группы препаратов – антисекреторные средства (в основном это ингибиторы протонной помпы), прокинетики, антациды. Наиболее эффективным препаратами для лечения ГЭРБ являются ингибиторы протонной помпыНаиболее эффективным препаратами для лечения ГЭРБ являются ингибиторы протонной помпы (ИПП) – омепразолНаиболее эффективным препаратами для лечения ГЭРБ являются ингибиторы протонной помпы (ИПП) – омепразол, панторазолНаиболее эффективным препаратами для лечения ГЭРБ являются ингибиторы протонной помпы (ИПП) – омепразол, панторазол, лансопразолНаиболее эффективным препаратами для лечения ГЭРБ являются ингибиторы протонной помпы (ИПП) – омепразол, панторазол, лансопразол, рабепразолНаиболее эффективным препаратами для лечения ГЭРБ являются ингибиторы протонной помпы (ИПП) – омепразол, панторазол, лансопразол, рабепразол и эзомепразол. Препараты эффективны и безопасны при длительном применении (месяцами). При лечении ГЭРБ применяют невсасывающиеся антацидыПри лечении ГЭРБ применяют невсасывающиеся антациды трёх поколений: I-е поколение – фосфалюгельПри лечении ГЭРБ применяют невсасывающиеся антациды трёх поколений: I-е поколение – фосфалюгель (алюминия фосфатПри лечении ГЭРБ применяют невсасывающиеся антациды трёх поколений: I-е поколение – фосфалюгель (алюминия фосфат в сочетании с антисептиком и агар-агаром), II-е поколение – алюминиево-магниевые антациды (маалоксПри лечении ГЭРБ применяют невсасывающиеся антациды трёх поколений: I-е поколение – фосфалюгель (алюминия фосфат в сочетании с антисептиком и агар-агаром), II-е поколение – алюминиево-магниевые антациды (маалокс, мегалак, алмагельПри лечении ГЭРБ применяют невсасывающиеся антациды трёх поколений: I-е поколение – фосфалюгель (алюминия фосфат в сочетании с антисептиком и агар-агаром), II-е поколение – алюминиево-магниевые антациды (маалокс, мегалак, алмагель и др.), III-е поколение – алюминиево-магниевые антациды в комплексе с альгинатами (топалкан, гевискон и др.). Наиболее эффективны невсасывающиеся антациды II-ого поколения, прежде всего маалокс. Ориентировочно антациды назначаются в течение 4-6-8 недель. Они также могут назначаться симптоматически, когда изжога беспокоит редко. При щелочном (желчном) рефлюксеПри щелочном (желчном) рефлюксе показан урсосанПри щелочном (желчном) рефлюксе показан урсосан или урсофальк.
Слайд 26
Оперативное лечение
1. Операции, суживающие пищеводное отверстие диафрагмы
и укрепляющие пищеводно-диафрагмальную связку.
2. Гастрокардиопексии.
3. Операции, воссоздающие угол Гиса.
4. Фундопликации.
В отдельную группу выделяют операции при коротком пищеводе, вмешательства по поводу стриктур пищевода и оригинальные методики пластик.
Слайд 27 К вмешательствам первой группы относятся: крурорафия (ушивание
расширенного пищеводного отверстия диафрагмы) после устранения грыжи путем низведения
смещенной части желудка и абдоминального отдела пищевода в брюшную полость была первой хирургической методикой, предпринятой при лечении больных СГПОД Harrington S., (1955).
Слайд 28 К операциям второй группы относятся вмешательства при которых
используется элемент фиксации желудка к брюшной стенке, наибольшее распространение
получила методика L. Hill (1967), заключающаяся в подшивании малой кривизны желудка к серединной дугообразной связке и известная под названием задней гастропексии.