Слайд 2
МАЛЯРИЯ
Син.: «болотная лихорадка»,
«перемежающаяся лихорадка», пароксизмальная малярия.
1.Определение: Малярия (malaria) -группа антропонозных
протозойных трансмиссивных инвазий, вызываемых различными видами малярийных плазмодиев, передающихся самками комаров рода Anopheles, характеризующихся приступами лихорадки, анемией спленогепатомегалией, интоксикацией во время пароксизмов,
злокачественным течением при тропической малярии и развитием ранних и поздних рецидивов заболевания.
(
Слайд 3
Малярия – одна из самых
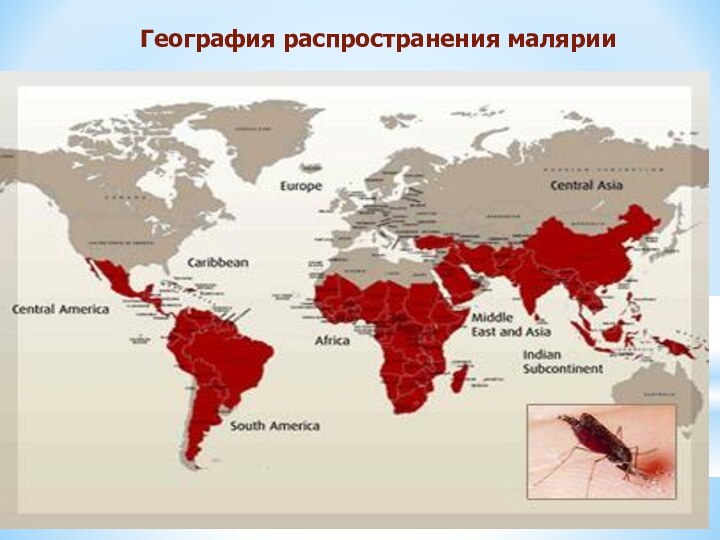
опаснейших болезней человека. Малярия распространена на территории 104 стран
и угрожает более 40% населения Земного шара (2,4 млрд). В основном это страны Африки, Латинской Америки, Ближнего Востока, Азии. Ежегодно в мире малярией болеет от 300 до 500 млн. человек, из них от 1,5 до 2,7 млн Умирают. Каждые 30 секунд на планете от малярии умирает ребенок. За последнее десятилетие малярия среди инфекционных заболеваний вышла по числу смертельных случаев за год на первое место. Ежегодно около 30 000 людей, посещающих опасные районы, заболевают малярией, более 1 % из них умирает.
Причины смерти от малярии: отсутствие настороженности среди лиц, посещавших тропические страны, отказ от проведения личной химиопрофилактики во время пребывания в природном очаге и после возвращения, позднее обращение за медицинской помощью, ошибочная диагностика врачами, отсутствие противомалярийных препаратов.
2.Актуальность проблемы. Распространенность
Слайд 4
География распространения малярии
Слайд 5
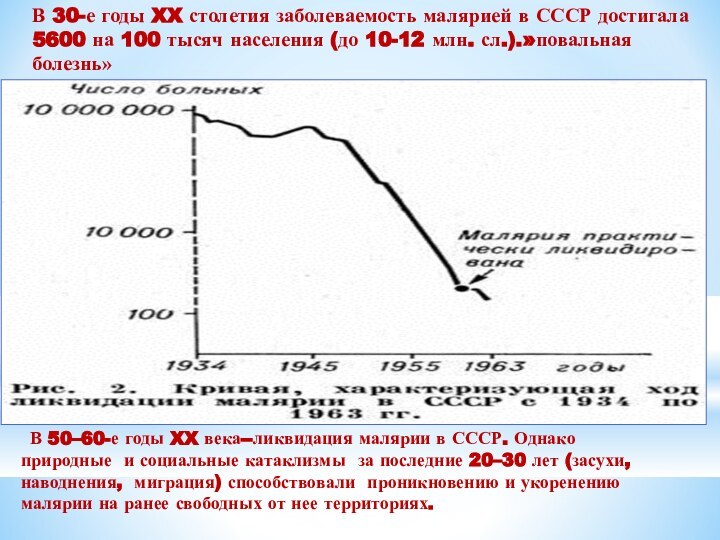
В 30-е годы XX столетия заболеваемость малярией в
СССР достигала 5600 на 100 тысяч населения (до 10-12
млн. сл.).»повальная болезнь»
В 50–60-е годы XX века--ликвидация малярии в СССР. Однако природные и социальные катаклизмы за последние 20–30 лет (засухи, наводнения, миграция) способствовали проникновению и укоренению малярии на ранее свободных от нее территориях.
Завоз малярии в Луганскую область:
За период 2003-2016 гг.
завезено 25 случаев малярии, из них у 14 больных -тропическая малярия, 1 случай закончился летальным исходом.
В эпидемиологическом плане опасность представляют завозные случаи трехдневной малярии , так как ландшафтно-экологические условия на территории Донбасса являются благоприятными для существования и развития переносчиков малярии- вивакс. При этом продолжительность сезона возможного заражения людей Р. VIVAX в нашей области является одним из самых высоких в Украине и составляет 147 дней против 126 в среднем. По данным специалистов обл. СЭС в области на учете- более 3 000 лиц , прибывших из эндемичных по малярии стран, из них переболевших малярией - 21, у которых могут возникать рецидивы. В связи с вышеизложенным необходимо повысить настороженность медработников по диагностике малярии и своевременному назначению специфического лечения с учетом современных рекомендаций ВОЗ. Предупреждение летальности от тропической малярии!
Слайд 7
3.Этиология
Возбудители малярии относятся к типу простейших (Protozoa), классу
споровиков (Sporozoa), семейству плазмодид (Plasmodiidae), род плазмодиев (Рlasmodium).
Род
плазмодиев включает более 60 видов Plasmodium. Малярию вызывают 4 вида, каждому биологическому виду возбудителя соответствует особый вид болезни:
1.Plasmodium vivax - трехдневная малярия ; 2. Р. ovale - овале - малярия(типа 3-х днев.);
3. Р. malariae - четырехдневная малярия ; 4.Р. falciparum - тропическая малярия ; 5.С 2004г регистрируются тяжёлые случаи малярии у людей, вызванной возбудителями малярии обезьян -Р. кnowlesi, (среди туристов в Юго-Восточной Азии). Малярийные паразиты в процессе своей жизнедеятельности проходят циклы развития со сменой хозяев: половое развитие(спорогония) -в организме окончательного хозяина самки комара рода Аnopheles и
бесполое развитие (шизогония) -в организме промежуточного хозяина – человека.
.
.
Слайд 8
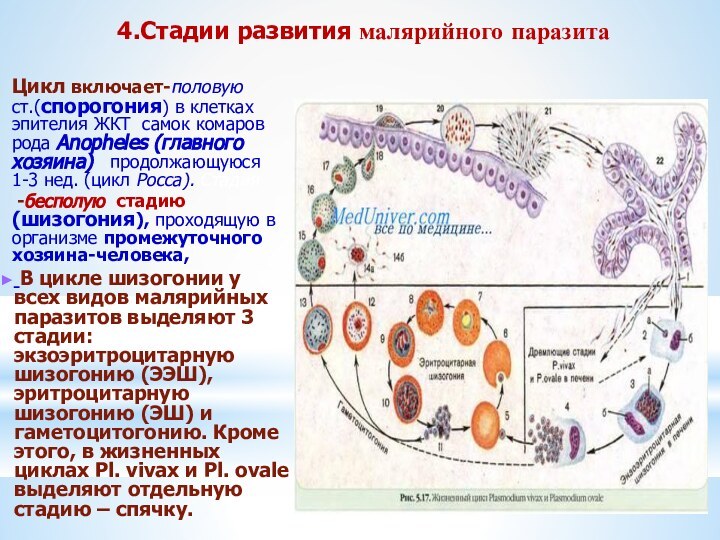
4.Стадии развития малярийного паразита
Цикл включает-половую
ст.(спорогония) в клетках эпителия ЖКТ самок комаров рода Anopheles
(главного хозяина) продолжающуюся 1-3 нед. (цикл Росса). Стадия
-бесполую стадию (шизогония), проходящую в организме промежуточного хозяина-человека,
В цикле шизогонии у всех видов малярийных паразитов выделяют 3 стадии: экзоэритроцитарную шизогонию (ЭЭШ), эритроцитарную шизогонию (ЭШ) и гаметоцитогонию. Кроме этого, в жизненных циклах Pl. vivax и Pl. ovale выделяют отдельную стадию – спячку.
Слайд 9
5.2.Тканевая шизогония (экзоэритроцитарная стадия). В печени паразиты увеличиваются
в размерах, многократно делятся и образуют множество мелких одноядерных
форм – мерозоитов, из одного спорозоита: P.vivax - 10 тыс. , P.ovale 15 тыс. , P.malaria - 7,5 тыс. , P. falciparum до 50 тыс. , что и обуславливает тяжесть течения ТМ. Продолжительность тканевой шизогонии: P. falciparum - 6 сут. ,P. vivax - 8 сут. , P. ovale - 9 сут. , P. malariae - 15 сут. Зрелые тканевые мерозоиты выходят из гепатоцитов в кровь и проникают в эритроциты.
Стадия спячки. При малярии-vivax и малярии-ovale брадиспорозоиты, внедрившиеся в гепатоциты,превращаются в неактивные формы - гипнозоиты, которые могут оставаться без деления в течение нескольких месяцев или даже лет до следующей реактивации . С гипнозоитами связаны для этих форм малярии длительная инкубация (до 3-10-18-36 месяцев и более) и развитие отдаленных рецидивов.
5. Стадии развития и патогенеза. 5.1.Спорозоитное инфицирование. Спорозоиты попадают в организм человека при укусе зараженной самки малярийного комара. Через 30 -45 минут спорозоиты заносятся в печень ,внедряются в ггепатоциты.
Слайд 10
Жизненный цикл P.vivax
мерозоит
СПЯЧКА:
обычно 5-18 мес
ЭКЗОЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ: от
8 дней Х 20,000мер.
СПОРОГОНИЯ: 11 дней при 25С
порог 16С
ЭРИТРОЦИТАРНАЯ
ШИЗОГОНИЯ:
2 сут Х 15троф.в 1 Э r
ГАМЕТОЦИТОГОНИЯ:
созревание 2 сут
выживание - часы
А.Е.Беляев
спорозоит
гипнозоит
ЭЭ шизонт
шизонт
Трофозоит (все)
гаметоциты
Слайд 11
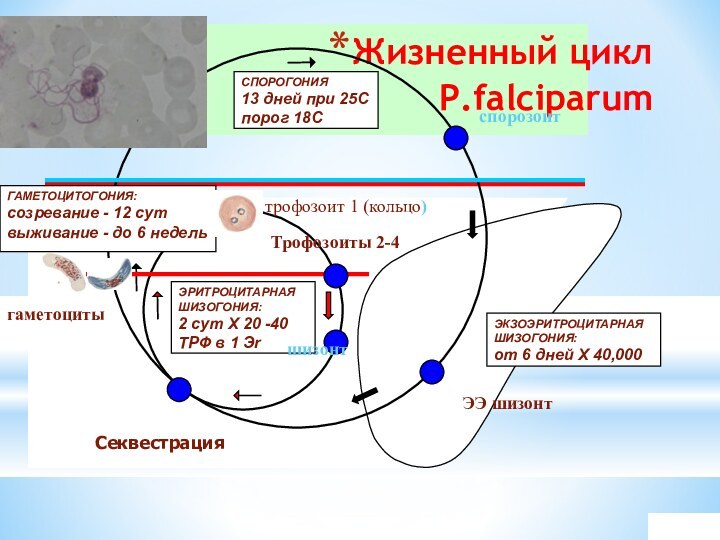
Жизненный цикл
P.falciparum
мерозоит
ЭКЗОЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ:
от 6 дней Х
40,000
СПОРОГОНИЯ
13 дней при 25С
порог 18С
ЭРИТРОЦИТАРНАЯ ШИЗОГОНИЯ:
2 сут Х
20 -40 ТРФ в 1 Эr
ГАМЕТОЦИТОГОНИЯ:
созревание - 12 сут
выживание - до 6 недель
А.Е.Беляев
спорозоит
ЭЭ шизонт
шизонт
гаметоциты
трофозоит 1 (кольцо)
Трофозоиты 2-4
Секвестрация
Слайд 12
Через 2-3 цикла часть мерозоитов превращается в
половые клетки - гаметоциты. С этого времени человек
- источник инфекции.
5.3.Эритроцитарная шизогония
Эритроцитарная шизогония(ЭШ) сопровождается циклическим развитием паразитов, многократно проходят стадии: трофозоита (питающаяся, одноядерная клетка), шизонта (делящаяся многоядерная клетка) и морулы (сформировавшиеся паразиты, находящиеся внутри эритроцита). После разрушения эритроцитов, в плазму крови попадают мерозоиты. Наибольшее количество дочерних мерозоитов образуется при тропической малярии - до 40 в одном эритроците. Стадия ЭШ идет строго через определенное время: 48 часов при малярии-falciparum, малярии-vivax, малярии-ovale и 72 часа при малярии-malariae.
На мембранах эритроцитов образуются шиловидные выросты - "кнобы" -лиганды –обуславливают склеивание с неинфицирован.иЭр и эндотелием сосудов-секвестрация(скопление эритроцитов) .
Слайд 13
Патогенез малярийного приступа (пароксизм)- обусловлен

массовым распадом эритроцитов и выходом в кровяное русло большого
числа мерозоитов, продуктов метаболизма паразитов и гемолиза, обладающих пирогенными и токсическими свойствами, что приводит к развитию лихорадочной реакции. Приступ начинается только при нарастании количества паразитов до определенного уровня ("пирогенный порог"): для трехдневной малярии 100 паразитов в 1 мкл. крови, для тропической - 600 в 1 мкл. При рецидивах заболевания- около 5000 в 1мкл. Продолжительность развития паразитов в эритроцитах составляет для Р.vivax, P. ovale, P. falciparum 48 часов, для Р. malariae – 72 часа, а для P. knowlesi –24 часа. Соответственно лихорадочные приступы малярии повторяются каждые 48 часов при трехдневной и овале-малярии и через 72 часа при четырехдневной. Продолжительность эритроцитарной шизогонии у Р. falciparum составляет 48 часов, однако в организме больного тропической малярией параллельно формируются несколько субпопуляций паразита, развивающихся несинхронно. Эритроцитарные циклы разных субпопуляций наслаиваются друг на друга, сроки окончания их очередного эритроцитарного цикла шизогонии не совпадают, что определяет отсутствие циклической периодичности пароксизмов лихорадки при тропической малярии.

вызывающие нарушение микроциркуляции.
Активированные под влиянием паразитарных антигенов лимфоциты и макрофагальные клетки выделяют большое количество цитокинов, в частности, интерлейкинов и фактора некроза опухоли (ТNF), свободных окислительных радикалов, происходит активация системы комплемента. Это приводит к повреждению стенок кровеносных сосудов, прежде всего на уровне микроциркуляторного русла. Основным механизмом развития осложнений при тропической малярии, является скопление (секвестрация) инвазированных эритроцитов в сосудах внутренних органов, преимущественно головного мозга, а также почек, печени, кишечника, костного мозга, плаценты и др. На мембранах пораженных эритроцитов появляются протуберанцы (кнобы), которые контактируют с выростами в форме псевдоподий, образующимися на эндотелиальных клетках. Некоторые разновидности Р.falciparum имеют свойство вызывать прилипание здоровых эритроцитов к инфицированным, что приводит к образованию розеток. Эритроциты становятся ригидными, что ухудшает реологические свойства крови и усугубляет нарушение микроциркуляции.
6.Иммунитет.
Восприимчивость к малярии всеобщая. Исключение составляют коренные жители Западной Африки, обладающие врожденной невосприимчивостью к Р.vivax, обусловленной отсутствием на эритроцитах африканцев рецептора для мерозоитов этого вида - изоантигенов Даффи (Fyа или Fyв). Легко болеют тропической малярией также носители аномального гемоглобина S (серповидно-клеточная анемия) и лица с некоторыми другими генетически обусловленными аномалиями гемоглобина и ферментов эритроцитов - дефицит глюкозо-6-фосфатдегидрогеназы (Г-6-ФДГ).Иммунитет при малярии видо- и штаммоспецифичен. Иммунитет нестойкий, нестерильный, поддерживается постоянным присутствием паразита в крови. Остаточный постинфекционный иммунитет непродолжителен. У лиц, которые долго не посещали малярийные районы (иностранные студенты, пилоты иностранных авиалиний, военнослужащие и др.) по возвращении их в эндемичные очаги снова становятся уязвимыми к заражению малярией с высокой численностью паразитов в крови.
Слайд 16
7. Классификация
7.1 Международная классификация болезней X

пересмотра (МКБ-10):
B50 Малярия, вызванная Plasmodium falciparum B50.0 Малярия, вызванная Plasmodium falciparum с церебральными осложнениями В50.8 Другие виды тяжелой и осложненной малярии, вызванной Plasmodium falciparum B50.9 Малярия, вызванная Plasmodium falciparum, неуточненная B51 Малярия, вызванная Plasmodium vivax B51.0 Малярия, вызванная Plasmodium vivax, осложненная разрывом селезенки B51.8 Малярия, вызванная Plasmodium vivax, с другими осложнениями B51.9 Малярия, вызванная Plasmodium vivax, без осложнений B52 Малярия, вызванная Plasmodium malariae B52.0 Малярия, вызванная Plasmodium malariae, с нефропатией B52.8 Малярия, вызванная Plasmodium malariae, с другими осложнениями B52.9 Малярия, вызванная Plasmodium malariae, без осложнений B53 Другие виды паразитологически подтвержденной малярии B53.1 Малярия, вызванная плазмодиями обезьян B53.8 Другие паразитологически подтвержденные малярии, не классифицированные в других рубриках B54. Малярия неуточненная P37.3 Врожденная малярия, вызванная Plasmodium falciparum P37.4 Другая врожденная малярия
Слайд 17
В54 Малярия неуточненная.

Нами установлен такой д-з у б. К.29 лет,приб. из Пакистана (пров.Punjab), где находилась с 05.08.по 07.11.14г. В середине октября заболела остро с лихорадочными приступами, получала фансидар 3дня, лабораторно на малярию не обследовалась. Одновременно подобным заболеванием заболел сын 1,5 года. Приступы периодически повторялись. 12.11.госпит. в инф.стац. ЛГМБ№4 на 20 день лихор. сост. 18 11. 14 г. -26 д.б., 6й д. в стационаре. Жалобы на период. повышение температ. тела (38 С и выше),предшеств.-озноб,повышенная потливость при снижении температуры. Приступы лихорадки- в вечернее время. Объективно: астенизирована, бледность кожных покровов,голубизна склер, тургор тканей снижен. Потеря массы тела 10 кг. Сердце-тоны приглушены, АД-105/ 70 мм рт. ст.пульс-90 уд. в мин. Язык обложен белым налетом. Печень +2 см, край острый, чувств. Селезенка + 2 см,чувствит. Эритроциты -2,8 *10 12г/л,Hb-98-100 г/л, Соэ-38-41 мм/час. Микроскопия мазков крови (2-кр.)отриц. Комис. выстав. Д-з: Малярия неуточненная, код В 54 . Эпид. предпосылки(В августе- вспышка. малярии в Пакист. 53 тыс. сл.)( сообщ.ВОЗ). Лечение –доксициклин 100 мг 2р/день-5-7 дней +патогенетическая. Через неделю температура норма, состояние стабильное.
Слайд 18
7.2 Клиническая классификация:

7.2.1 По виду возбудителя: -трехдневная малярия (vivax – малярия, malaria tertiana); -трехдневная овале-малярия (ovale-malaria); -четырехдневная малярия (malaria quartana); -тропическая малярия (falciparum - малярия, malaria tropica). - Смешанная малярия (микст-инфекция).
7.2.2. По выраженности клинических проявлений:
-Клинически выраженная (типичная) --Бессимптомное паразитоносительство (возникает после перенесенной малярии).
7..2.3.По тяжести: легкая, среднетяжелая, тяжелая.
7..2.4.По наличию и отсутствию осложнений при тропической малярии: Осложненная: церебральная малярия (малярийная кома); острая почечная недостаточность; гемоглобинурийная лихорадка; малярийный алгид; острый отек легких; нефротический синдром; разрыв селезенки; ДВС синдром. Неосложненная.
7.2.5.По чувствительности к противомалярийным лекарственным препаратам: Резистентная, Нерезистентная. 7.2.6. По возникновению заболевания: Первичная , Рецидив . 7.2.7.По сочетанию с другими заболеваниями: -Малярия + соматическое заболевание. -Малярия + инфекционное и/или паразитарное заболевание.
Слайд 19
8.Общая клиническая картина первичной малярии: продромальные явления проявляются

недомоганием, сонливостью, головной болью, субфебрилитетом, за которым нередко следует
лихорадка неправильного типа. Через 3-4 дня возникает характерный приступ, в течение которого выделяются три фазы: озноб, жар, пот. Озноб (внезапный, «потрясающий») появляется чаще в первой половине дня (при овале-малярии-в вечерние часы), повышается температура тела до 37,6-38° С , появляется головная боль, ломота в пояснице, тошнота, одышка. Кожа бледная, «гусиная», губы цианотичные, конечности холодные. Фаза озноба длится 2-3 часа, и сменяется стадией жара. Температура тела достигает 40-41°С, беспокоит сильная головная боль, жажда, тошнота, рвота, иногда бред. При объективном обследовании выявляются : сухость слизистых оболочек и кожи, гиперемия, инъекция склер, язык обложен белым налетом. Тоны сердца приглушены, тахикардия, пониженное артериальное давление. Фаза жара обычно длится от 3 до 8 час, а при тропической малярии -24-36 час. Затем сменяется профузным потоотделением, температура тела резко снижается до нормального, или субнормального уровня, состояние больного постепенно улучшается.
Слайд 20
8.1.Особенности клинического течения
Трехдневная малярия:
-инкубационный период
– 10-14 дней(тахиспорозоиты) или 5-18 мес-36 мес. (брадиспорозоиты,гипнозоиты);
-начало с
продромальных явлений в течение 2-5 дней; пароксизм возникает в утреннее время, повтор через 48 часов; -селезенка увеличивается к концу 1-й недели; -анемия развивается на 2-3 неделе заболевания; в периферической крови выявляется лейкопения, нейтропения с палочкоядерным сдвигом, относительный лифоцитоз, анэозинофилия и повышенная СОЭ; выявляются все стадии паразитов;
- не характерны - церебральные и другие осложнения;
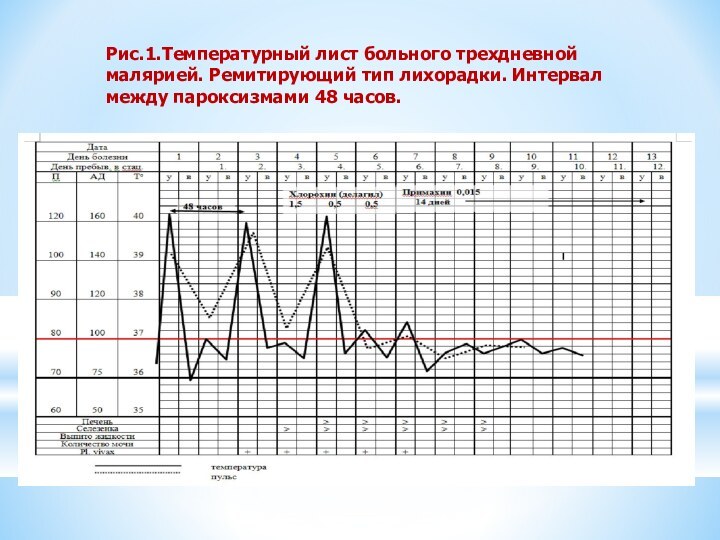
-при отсутствии радикального лечения могут возникать ранние рецидивы через 2-3 мес.; поздние через 6-8 мес., иногда через 3 года. Характерная температурная кривая: типичные малярийные пароксизмы с интермит- тирующей трехдневной лихорадкой( рис. 1 )
Слайд 21
Рис.1.Температурный лист больного трехдневной малярией. Ремитирующий тип
лихорадки. Интервал между пароксизмами 48 часов.
Слайд 22
Овале – малярия по многим клинико-патогенетическим признакам сходна
с малярией вивакс. Инкубационный период - 11-16 дней, наблюдается
склонность возбудителя к первичной латенции: длительность инкубационного периода может растянуться от 2-х месяцев до 2-х и более лет. В клинической картине с первых дней болезни преобладает интермиттирующая трехдневная лихорадка, реже наблюдалась ежедневная. Лихорадочные пароксизмы с большим постоянством наблюдаются в вечерние часы. Овале-малярия характеризуется преимущественно легким течением с небольшим числом пароксизмов, которые протекают без выраженных ознобов и с меньшей высотой температуры тела на пике приступов. Характерна большая частота спонтанного прекращения пароксизмов при первичной атаке, что объясняют быстрым развитием высокого уровня иммунитета. При отсутствии лечения гистошизотропными препаратами возможны от 1 до 3 ранних рецидивов с межрецидивным интервалом от 17 дней до 7 мес.
Слайд 23
Четырёхдневная малярия протекает обычно доброкачественно. Инкубационный период колеблется

от 3 до 6 недель. Начало болезни острое. С
первого приступа устанавливается интермиттирующая лихорадка с периодичностью приступов через 2 дня (приложение 2 ). Пароксизм обычно начинается в полдень, средняя его продолжительность около 13 часов. Период озноба длительный и резко выражен. Фаза жара продолжается до 6 часов, сопровождается головной болью, миалгиями, артралгиями, иногда тошнотой, рвотой. Может наблюдаться беспокойство больных и бред. Анемия, гепатоспленомегалия развиваются медленно - не ранее чем через 2 недели от начала болезни. Проявления четырехдневной малярии купируются без лечения после 8-14 приступов, но процесс эритроцитарной шизогонии на низком уровне длится многие годы. Чаще всего болезнь протекает без активизации эритроцитарной шизогонии в виде паразитоносительства, что делает таких лиц потенциально опасными донорами. С учетом длительного персистирования P.malariae (до нескольких десятков лет-50), развитие поздних рецидивов возможно- через несколько десятков лет, может развиться прогрессирующая почечная недостаточность , опосредованная аутоиммунными механизмами.
Клин.пример из нашей практики.
Слайд 24
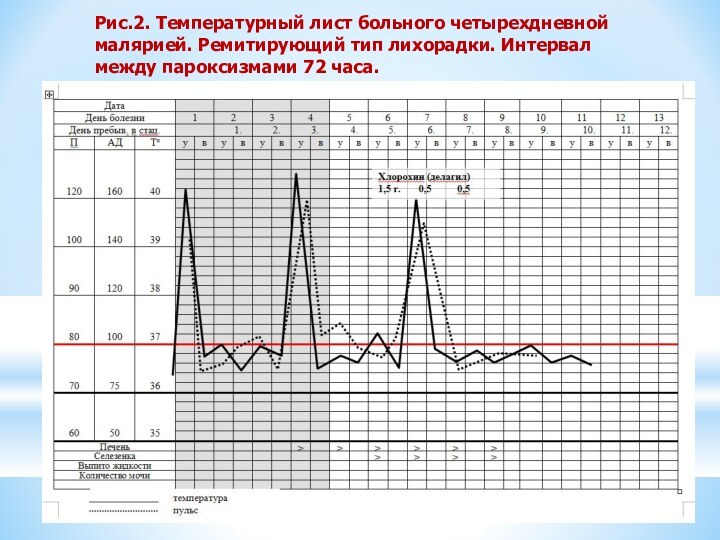
Рис.2. Температурный лист больного четырехдневной малярией. Ремитирующий тип
лихорадки. Интервал между пароксизмами 72 часа.

Тропическая малярия:
-инкубационный период
– 7-10 дней;
-начало заболевания с продромального периода в течение 1-2 дней: -часто первые симптомы - тошнота, рвота , диарея ; Иногда отмечаются катаральные симптомы со стороны верхних дыхательных путей: кашель, насморк, боли в горле. В более поздние сроки наблюдаются герпетические высыпания на губах и крыльях носа. -Лихорадка постоянная или ремитирующая, периоды апирексии не выражены (t° не снижается до нормы);
-характерны нерегулярность и пролонгированность пароксизмов (30-40 часов); -отмечается гиперемия конъюнктивы, которая при тяжелом течении заболевания может сопровождаться петехиальными или более крупными субконъюнктивальными кровоизлияниями. Увеличение печени обычно определяется на 3-й день болезни, увеличение селезенки - также с третьего дня, но выявляется чаще только перкуторно, четкая пальпация ее становится возможной лишь на 5-6 день болезни. При тяжелой форме появляются изменения на ЭКГ в виде деформации конечной части желудочкового комплекса – уплощения и обратной конфигурации зубца Т, снижения сегмента ST. - частые осложнения, гемолиз; -поздних рецидивов не бывает.
Слайд 26
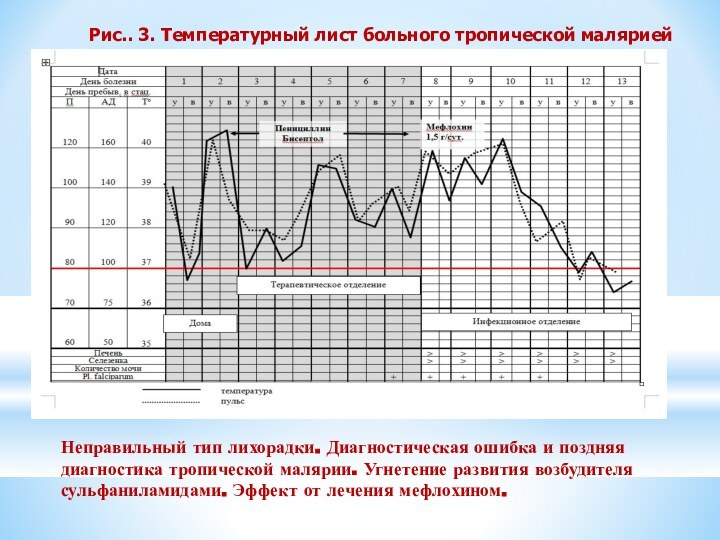
Неправильный тип лихорадки. Диагностическая ошибка и поздняя диагностика
тропической малярии. Угнетение развития возбудителя сульфаниламидами. Эффект от лечения
мефлохином.
Рис.. 3. Температурный лист больного тропической малярией
Слайд 27
Церебральная малярия (малярийная кома ) может являться,

осложнением первичной повторной и рецидивирующей малярии . Выделяют
три периода: сомноленции, сопора и истинной комы. Стадия сомноленции характеризуется психической и физической вялостью больного, быстрым истощением. Больной ориентирован во времени и пространстве, но в контакт вступает неохотно, отвечает на вопросы односложно, быстро утомляется. Сухожильные рефлексы сохранены. Стадия сопора проявляется глубокой прострацией больного с редкими проблесками сознания ,возможны судороги, иногда эпилептиформного характера. Роговичные рефлексы сохранены, зрачки нормальные. Сухожильные рефлексы повышены, появляются патологические рефлексы. Истинная кома - больной без сознания, на внешние раздражители не реагирует. Наблюдаются нарушение конвергенции, расходящееся косоглазие, плавающие движения глазных яблок при открытых веках , горизонтальный и вертикальный нистагм, паралич VI пары черепно-мозговых нервов; сухожильные и брюшные рефлексы отсутствуют, выражены патологические рефлексы резко нарушены вегетативные функции. Для оценки степени нарушения сознания и комы используют шкалу комы Глазго (1974), состоящую из трёх тестов, оценивающих реакцию открывания глаз, речевые и двигательные реакции.
9.Осложнения ТМ.
Слайд 28
. Острая почечная недостаточность устанавливается при уменьшении

выделения мочи менее 500 мл/сут и нет эффекта применения
фуросемида; креатинин сыворотки крови превышает 265 мкмоль/л, мочевина - более 21,4 ммоль/л, возникает гиперкалиемия. Различают стадии ОПН: начальную, олигоанурии, полиурии.
Гемоглобинурийная лихорадка является следствием массивного внутрисосудистого гемолиза, что может быть обусловлено интенсивной инвазией или применением некоторых противомалярийных препаратов (хинин, примахин, сульфаниламиды) у лиц с дефицитом фермента глюкозо-6-фосфатдегидрогеназы (Г-6-ФД). При тяжелой ее форме развиваются интенсивная желтуха, выраженный геморрагический синдром, анемия и анурия, сопровождающиеся ознобом, высокой лихорадкой (40°С), болями в поясничной области, повторной рвотой желчью, миалгиями, артралгиями. Моча приобретает темно-коричневый цвет, что обусловлено наличием оксигемоглобина. Число эритроцитов в тяжелых случаях снижается до 1·10 12/л, а уровень гемоглобина – до 20-30 г/л. Паразитов в крови при малярийной гемоглобинурии очень мало или они вовсе не обнаруживаются. При быстрой отмене противомалярийного препарата, вызвавшего гемолиз эритроцитов, состояние больного улучшается без серьезных последствий. В тяжелых случаях из-за развития острой почечной недостаточностью прогноз может быть неблагоприятным.
Слайд 29
.
Малярийный алгид характеризуется клиническими проявлениями, свойственными

инфекционно-токсическому шоку: нарушениями гемодинамики, микроциркуляции, нарушениями в системе гемостаза,
полиорганной недостаточностью и гипотермией. В отличие от церебральной малярии сознание сохранено, хотя в дальнейшем возможно развитие комы, приводящей к летальному исходу. Алгид может развиваться на фоне отёка лёгких, метаболического ацидоза и резкого обезвоживания. Обычно отмечается высокий уровень паразитемии. Прогноз во многом зависит от своевременного и адекватного лечения. Острый отёк лёгких у больных тропической малярией часто приводит к летальному исходу. В настоящее время большинство исследователей острую дыхательную недостаточность при тропической малярии склонны рассматривать как проявление острого респираторного дистресс-синдрома взрослых(ОРДСВ). Разрыв селезенки. Это осложнение может быть редким, но грозным осложнением при любой клинической форме малярии . Нефротический синдром является осложнением четырехдневной малярии. Отличается медленным, неуклонно прогрессирующим течением с нарастанием протеинурии(10-20 г/сут), гипопротеинемии, распространенными отеками, гипертонией и почечной недостаточностью. Анемия. Тяжелая анемия диагностируется в случаях, когда гематокрит падает ниже 20%, а уровень гемоглобина менее 50 г/л . ДВС синдром: кровоточивость десен, кровоизлияние в сетчатку глаз, спонтанные носовые и желудочно-кишечные кровотечения. Пример ТМ-лет.
Слайд 30
10. Критерии постановки диагноза. Диагностика малярии производится путем

сбора клинического и эпидемиологического анамнеза, клинического осмотра и лабораторных
методов обследования и направлена на определение нозологии и клинической формы, тяжести состояния, выявление осложнений и показаний к лечению.
Клинические критерии диагностики малярии
Диагноз «Малярия» предполагается в случаях:1) острого развития заболевания с высокой приступообразной лихорадкой, ознобами и потливостью, увеличением печени и селезенки и анемией; 2)гепатоспленомегалии невыясненного генеза ; 3) анемии невыясненного генеза. Характерные объективные данные во время приступа: гиперемия лица; инъекция сосудов склер, сухая горячая кожа. После двух-трех приступов обнаруживается: бледность кожных покровов или желтушность, спленогепатомегалия. Эпидемиологический анамнез: указание на пребывание в эндемичных очагах малярии, в странах с жарким климатом в течение ближайшего времени и последних 3-х лет до заболевания , указание на заболевание малярией в прошлом (рецидив); гемотрансфузии в течение 3-х и менее месяцев до начала болезни. Малярию необходимо дифференцировать : от гриппа, тифо-паратифозных заболеваний, бруцеллеза, висцерального лейшманиоза, лептоспироза, клещевого спирохетоза, сепсиса, арбовирусных заболеваний, заболевания крови.
Слайд 31
Продолжительность малярии при однократном заражении (Беляев А.Е.
Лысенко А.Я., 1992)
Тропическая малярия :
Минимальный период -До 1 года Максимальный период -До 3 лет Трёхдневная и овале малярия
Минимальный период До 1,5—2 лет
Максимальный период До 4—5 лет
Четырёхдневная Минимальный период- До 2—3 лет
Максимальный период-Десятки лет (пожизненно)
Слайд 32
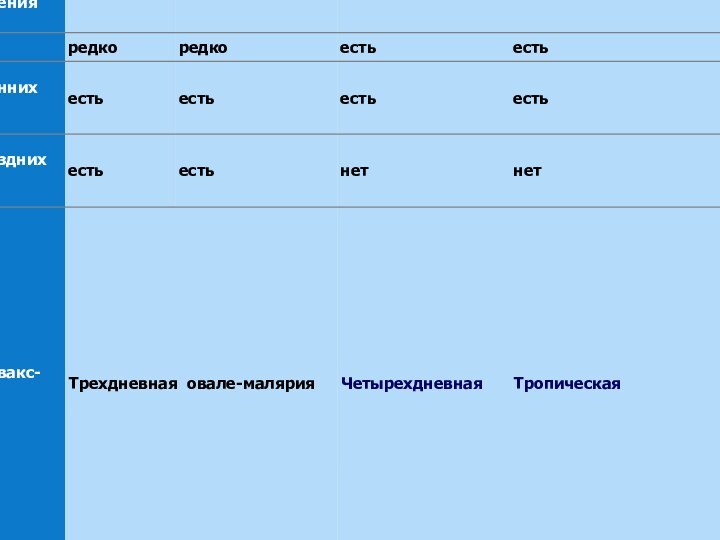
Дифференциально -диагностические критерии малярии в зависимости от этиологии
Слайд 34
Дифференциальная диагностика.
Больные малярией часто поступают в стационар с
диагнозом «Грипп».
Сходство признаков: острое начало болезни, нередко с
ознобом, высокая лихорадочная реакция, головная боль, боли в мышцах, пояснице, герпетические высыпания. Отличие гриппа от малярии : выраженная интоксикация, сильная головная боль обычно в области лба и надбровных дуг, слабость, разбитость, сохраняющиеся и при снижении температуры, умеренная гиперемия лица, светобоязнь, боль при движениях глазами, носовые кровотечения частая относительная брадикардия и гипотония, с первых дней - симптомы поражения верхних дыхательных путей: заложенность носа, першение в горле, сухой болезненный кашель, гиперемия зева и зернистость на мягком небе. Печень и селезенка не увеличиваются. Учет эпидемиологических данных (прибытие больных из эндемических очагов) и исследования крови на наличие малярийных паразитов являются решающими для диагноза.
Слайд 35
Лабораторная диагностика.

Обследованию на малярию подлежат:
- лица, прибывшие из эндемичных по малярии местностей или посетившие эндемичные страны в течение последних 3-х лет с любым из следующих симптомов: повышение температуры тела, озноб, недомогание, головная боль, увеличение печени, селезенки, желтушность склер и кожных покровов, герпес, анемия;
- лица, лихорадящие с неустановленным диагнозом в течение 3 дней в эпидемический сезон и в течение 5 дней в остальное время года;
- больные с продолжающимися периодическими подъемами температуры, несмотря на проводимое лечение в соответствии с установленным диагнозом;
- реципиенты при повышении температуры в последние 3 месяца после переливания крови;
Лабораторные критерии. Обнаружение малярийных плазмодиев при микроскопическом исследовании препаратов крови (тонкий мазок, толстая капля) (не менее 100 полей зрения в толстой капле); общий анализ крови (снижение количества эритроцитов, концентрации гемоглобина, анизо- пойкилоцитоз, увеличение содержания ретикулоцитов, тенденция к тромбоцитопении, лейкопении с относительным лимфоцитозом, моноцитозом, увеличение СОЭ); общий анализ мочи; биохимические исследования, коагулограмма и др.
Слайд 36
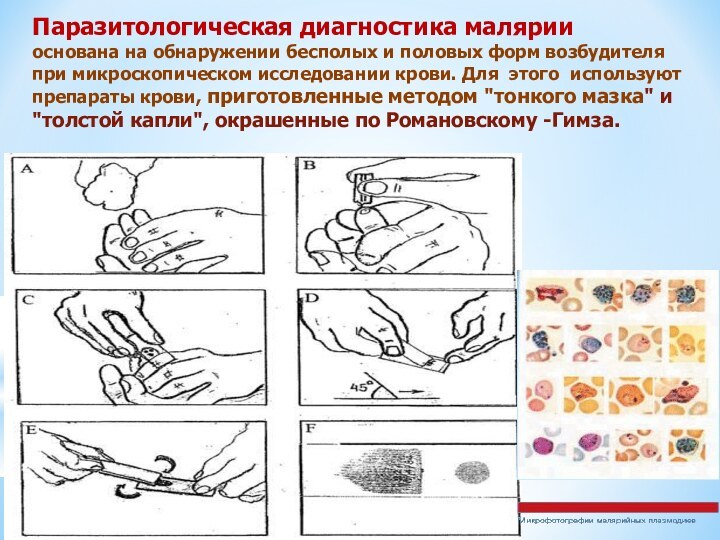
Паразитологическая диагностика малярии основана на обнаружении
бесполых и половых форм возбудителя при микроскопическом исследовании крови.
Для этого используют препараты крови, приготовленные методом "тонкого мазка" и "толстой капли", окрашенные по Романовскому -Гимза.
Слайд 37
В тонком мазке изучают морфологию паразита и морфологию
инвазированного эритроцита.
В толстой капле определяют интенсивность паразитемии путем подсчета числа паразитов в данном числе полей зрения и перевод в 1 мкл. крови.
).
Слайд 38
Клинические проявления малярии могут развиться на фоне низкого
уровня паразитемии, поэтому при отрицательном результате первого исследования крови
пациента, но наличии у него анамнестических, клинических и эпидемиологических оснований подозревать малярию, следует провести исследование серии (до 10) толстых капель крови (при низкой паразитемии исследование только тонкого мазка может привести к гиподиагностике малярии) и/или провести повторное паразитологическое исследование крови через несколько часов. Согласно МУК 3.2.987-00 «3.2.Профилактика паразитарных заболеваний. «Паразитологическая диагностика малярии» необходимо исследовать кровь повторно через каждые 6–12 часов в течение 2 суток.).
Слайд 39
Оценка паразитемии
По рекомендациям ВОЗ определяется уровень паразитемии по
результатам подсчета 100 полей зрения толстой капли.
Слайд 40
11. Лечение малярии.
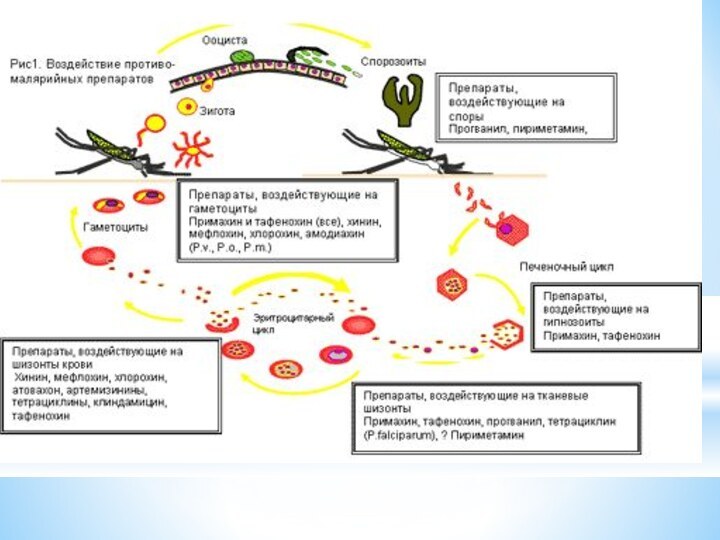
Этиотропные препараты делятся на 4 группы: 1.Гематошизотропные : 4-хинолилметанолы: хинина гидрохлорид, дигидрохлорид или сульфат, мефлохина гидрохлорид ; артемизинины: артемизинин, артесунат, артеметер ; 4-аминохинолины: хлорохина дифосфат -син. делагил, хингамин, резохин ; диаминопиримидины пириметамин, триметоприм : бигуаниды : прогуанил ; сульфоны и сульфаниламиды : сульфадоксин, сульфаметоксазол ; антибиотики: доксициклин, клиндамицин, фторхинолоны. 2). Гистошизотропные средства - на тканевые стадии: пириметамин, прогуанил, доксициклин, тетрациклина гидрохлорид, и эффективные в отношении гипнозоитов P. vivax и P. ovale: 8-аминохинолины -примахина дифосфат и хиноцид; 3) Гаметоцидные средства- примахина дифосфат и хиноцид ; 4) Споронтоцидные средства, предотвращающие формирование спорозоитов : пириметамин, прогуанил .
Слайд 41
Тафенохин, родственный примахину, имеет более высокий терапевтический индекс,
чем примахин, и элиминируется гораздо медленнее (Т1/2 составляет около
14 сут). Первое из названных свойств делает тафенохин более безопасным лекарством, однако его терапевтическая эффективность до сих пор не установлена.Источник: http://meduniver.com/Medical/farmacologia/132.html MedUniver
Слайд 42
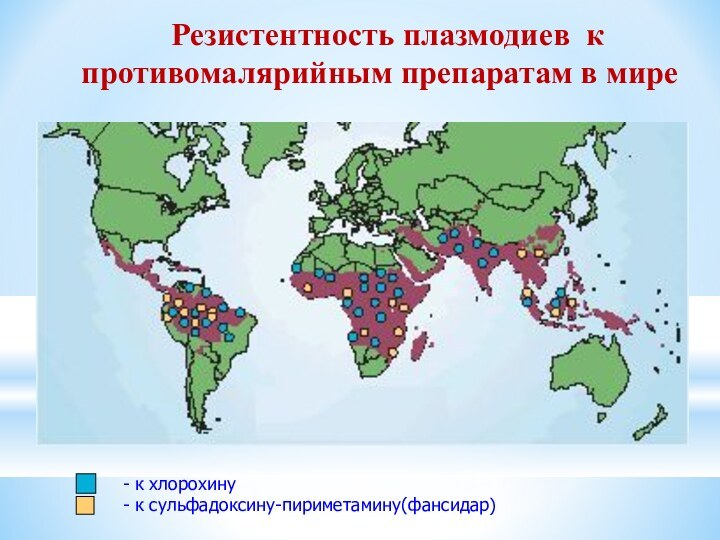
Резистентность плазмодиев к противомалярийным препаратам в мире
- к хлорохину
- к сульфадоксину-пириметамину(фансидар)
Слайд 43
Цели лечения: - купирование острых клинических проявлений;-
радикальное излечение; - предупреждение заражения комаров.
Немедикаментозное лечение: режим: - полупостельный (малярия без осложнений); постельный (при развитии осложнений). Диета (легкоусвояемая); диета №5.Обильное питье до 2,0 л. .
Медикаментозное лечение: Трехдневная малярия, вызванной P. vivax, P. ovale (при отсутствии резистентности к хлорохину): 1.Купирующее лечение проводится гематошизотропным препаратом – хлорохином Хлорохина* (хлорид или дифосфат) (chloroquine-CQ)(коммерческий –делагил) в курсовой дозе 25 мг основания/кг в течение 3 дней (15+5+5) per os: 1-й день в 2 приема: 10 мг/кг и 5 мг/кг с интервалом 6 часов; 2-й день –5 мг/кг однократно. 3-й день - 5 мг/кг однократно. Суммарно- 25 мг/кг(2,5 г на 60 кг-10 таб.).
Слайд 44
Лечение трехдневной малярии, вызванной хлорохин-резистентным P.vivax Купирующее:
-Хинин*( Quinine) (дигидрохлорид или сульфат) 300 мг, по 600 мг ( 2 табл.) ( 10 мг∕кг/сут) per os (в 3 приема) + доксициклин 100 мг (1 раз в сутки) в течение 7 дней одновременно или последовательно или клиндамицин 10 мг/кг (в 2 приема) одновременно или последовательно в течение 5 дней.
2.Радикальное излечение vivax- и ovale-малярии : примахина дифосфат* (Primachinum Diphosphate-PQ) по 0,25 мг/кг взрослым per os ежедневно однократно 14 дней. Если пациент прибыл из стран Океании и Юго-Восточной Азии, доза примахина - 0,5 мг / кг массы тела. Сокращение курса лечения примахином менее 14 дней приводит к рецидивам. Продолжительность стандартного полного курса лечения трехдневной малярии (купирующего и радикального) – 17 дней (3+14).
Исследование препаратов крови проводят трижды -до начала приёма хлорохина, на 4- й день лечения и перед выпиской из стационара.
Слайд 45
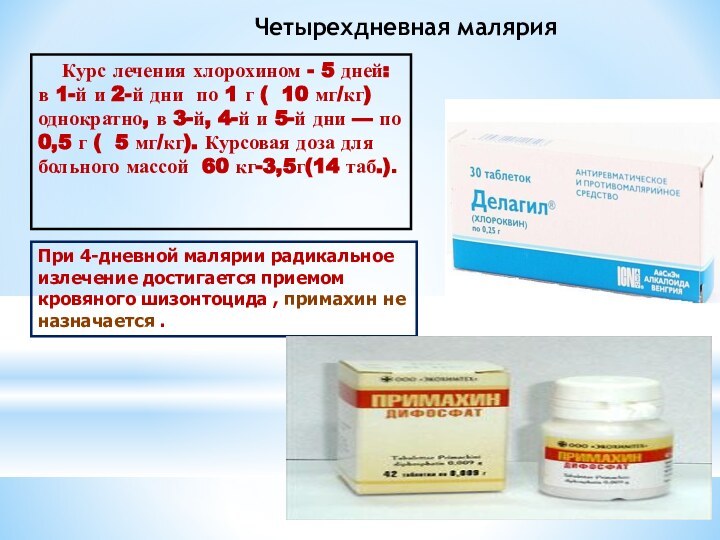
Четырехдневная малярия
Курс лечения хлорохином - 5 дней: в
1-й и 2-й дни по 1 г ( 10 мг/кг) однократно, в 3-й, 4-й и 5-й дни — по 0,5 г ( 5 мг/кг). Курсовая доза для больного массой 60 кг-3,5г(14 таб.).
При 4-дневной малярии радикальное излечение достигается приемом кровяного шизонтоцида , примахин не назначается .
Слайд 46
Лечение тропической малярии. Основной стратегией ВОЗ в

лечении тропической малярии является учет чувствительности возбудителя к препаратам
в стране, откуда прибыл больной (см. ежегодное приложение ВОЗ).
Неосложненная: 1. при отсутствии резистентности к хинину :
Хинин в сочетании с доксициклином: Хинин (дигидрохлорид или сульфат) 600 мг( 2 табл.) 3 раза/дн.+ доксициклин 100 мг в день в течение 7 дней , одновременно или последовательно или хинин+клиндамицин 10 мг/кг( в 2 приема)-5 дн. 2.При тропической малярии, устойчивой к хинину: Мефлохин (Lariam, Meflaquine) 250 мг, по 500 мг (2 таб.) в 3 приема через 6 -8 часов-1500 мг(6 таб.). Расчет курсовой дозы: 25mg основния/kg в два приема -15mg/kg плюс 10 mg/kg с интервалом через 6-8 часов. 3.Наилучшим лечением ТМ: 1. Артеметер в сочетании с лумефантрином (Artemether - 20 mg + Lumefantrine - 120 mg) - Riamet. Согласно рекомендациям ВОЗ эта комбинация первого выбора.
Схема лечения для взрослых: 6 раз по 4 таб. в теч. 60 часов : 0-й час , 8-й , 24-й , 36-й , 48-й , 60-й. Суммарно-24 таб. Или-2..Комбинация артесуната (50 мг) +сульфадоксина+пириметамина (500/25 мг) (фансидар). Схема : артесунат 200 мг (4таб.) в 1-й, 2-й ,3-й день; фансидар 1500/75 мг(3 таб.) в 1-й день. Показана ежедневная микроскопия препаратов крови. Если после проведенного лечения обнаруживаются гаметоциты -пролечить примахином - 0,45 мг -3 таб. в один день.
Слайд 48
Осложненная ТМ:
Лечение проводят в отделении интенсивной терапии.

1.Хинин (Quinine) внутривенно можно вводить следующими способами: а) хинина дигидрохлорида 50 % р-р из расчета: по 1 мл 50 % раствора с 20 мл 40 % раствора глюкозы или 20 мл раствора натрия хлорида каждые 8-12 часов. Перед внутривенным введением определяют чувствительность больного к хинину. При улучшении состояния больного назначают хинина сульфат или хинина гидрохлорид по 0,6 г (10мг/кг) каждые 8 часов в течение 7дней. б) Хинин*, Quinine. 7 мг соли/кг внутривенно капельно в течение 30 мин., затем 10 мг соли/кг внутривенно капельно в течение 4 часов (суточная доза 17 мг соли/кг в течение 4,5 часа); в) Хинин*, Quinine. 20мг соли/кг на 0,9% растворе натрия хлорида (10 мл/кг) внутривенно в течение 4 часов. Поддерживающая доза 10 мг соли/кг на 0,9% растворе натрия хлорида с интервалами 8 часов (в течение 1,5-2 часов) до тех пор, пока можно перейти на пероральный прием препарата хинина сульфата в дозе по 10 мг/кг соли каждые 8 часов, в течение 7 дней + доксициклин 100 мг (1 раз в сутки), в течение 7 дней. 2.После улучшения состояния больного проводят курс лечения: а)мефлохином (по 500 мг в 3 приема через 6 часов-1500 мг(6 таб.), или б)фансидаром (сульфадоксина+пириметамина) (500/25мг) 3 таблетки(1500/ 75 мг) одномоментно. Альтернативные препараты (по рекомендации ВОЗ): –артеметер: первая доза 3,2 мг / кг в/м, затем 1,6 мг/ кг в течение 6-7 дней. -артесунат в/в капельно: 1-я доза – 4 мг/кг, далее 2 мг/кг/ сут -3-5 дней.
Патогенетическая терапия:
Коррекция водно-электролитных нарушений и кислотно-основного состояния : солевые кристаллоидные растворы (квартасоль, трисоль, ацесоль). Обычно в первые сутки взрослому достаточно 2–3 литра жидкости. При гиперкалиемии назначают раствор дисоль, не содержащий калий, а также препараты кальция, являющегося антагонистом токсичности калия (10 мл 10% раствора глюконата кальция в/в в течение 2–3 минут). Внутривенно капельно вводится преднизолон по 30 мг 3 раза в день или гидрокортизон, дексаметазон в эквивалентных преднизолону дозах.
Для лечения гиперпирексии, определяющей тяжесть состояния у ряда больных, применяют обтирание льдом, охлаждение вентилятором, холод на магистральные сосуды. Из антипиретиков предпочтительнее парацетамол в дозе 15 мг/кг.
Слайд 51
(
3.Симптоматическое лечение при осложнениях ТМ:
а) при гиперпаразитемии -

антималярийные препараты в/в даже при способности пациента глотать; у
тяжелых больных при паразитемии более 10 % -частичная гемотрансфузия в перерыве между инъекциями хинина.
б) при анемии – гематокрит ниже 20 % -переливание эритроцитарной массы крови, при нормальной функции почек – вместе с 20 мг фуросемида;
в) при почечной недостаточности – осторожное введение изотонического раствора под контролем венозного давления; перитонеальный диализ или гемодиализ при сохранении олигурии после регидратации и подъеме концентрации мочевины и креатиниина в крови;
г) при гипогликемии – глюкозы 50% - 50 мл в/в, в последующем 5% или 10% глюкозы в/в; д) при отеке легких – полусидячее положение; оксигенация (включая ИВЛ); фуросемид 40 мг в/в, при отсутствии эффекта – увеличить дозу до 200 мг; при отеке легких вследствие избыточной гидратации - прекратить в/в введение жидкостей, немедленная гемофильтрация, фуросемид от 40 до200 мг в/в; е) для предупреждения судорог в/м фенобарбитал 10-15 мг/кг; при возникновении судорог – диазепам 0,15 мг/кг в/в.
Слайд 52
Оценка эффективности лечения
В процессе лечения малярии необходимо

контролировать выраженность паразитемии. Через сутки после начала этиотропного лечения
уровень паразитемии должен снизиться на 25% и более, на третий день - не должен превышать 25% от исходного. Если через 48 час от начала лечения она существенно не уменьшается, необходимо сменить препарат или схему лечения. Наличие паразитов в препарате крови на 4-й день после начала лечения при соблюдении всех условий терапии служит признаком резистентности возбудителя к применяемому препарату. При частичной резистентности P. falciparum к химиопрепаратам возможно развитие отдаленных рецидивов тропической малярии. Поэтому после завершения курса лечения микроскопическое исследование препаратов крови необходимо повторять каждые 1-2 недели в течение 1-1,5 месяцев. ПАРАЗИТОЛОГИЧЕСКИЙ КОНТРОЛЬ ЗА ЭФФЕКТИВНОСТЬЮ ЛЕЧЕНИЯ
Исследование крови проводят методом "толстой капли" с подсчетом паразитемии в 1 мкл крови. При тропической малярии исследование проводится ежедневно с 1 по 7 день от начала специфического лечения. При инфекции, вызванной другими видами малярийных паразитов: первое - через день от начала лечения, второе - на следующий день после окончания лечения и далее дважды с интервалом в 7 дней.
Слайд 53
Условия выписки Диспансерное наблюдение:
Реконвалесцентов трехдневной и тропической малярии выписывают после полного
клинического выздоровления, окончания радикального курса лечения и 3-х кратного отрицательного результата исследования препарата крови перед выпиской.
Г. Онищенко
Главный государственный санитарный врач РФ
Перенесшие малярию вызванную P. vivax, P. ovale, P. malariae находятся под медицинским наблюдением в течение 2 лет с паразитологическим исследованием крови с интервалом 1-2 недели. Любое повышение температуры тела у этих лиц требует лабораторного исследования крови с целью обнаружения малярийных плазмодиев. Малярия falciparum - наблюдение с паразитологическим исследованием крови с интервалом 1-2 недели в течение 1-1,5 месяцев.
При возникновении у них любой лихорадки проводится исследование крови на малярийные плазмодии.
Слайд 54
Профилактические и противоэпидемические мероприятия.
Своевременное выявление и лечение больных малярией и паразитоносителей. Необходимо осуществлять забор крови на толстую каплю и мазок у лиц : 1.прибывших из эндемичных районов, предъявляющих жалобы на повышение температуры тела; 2.с лихорадкой не установленного генеза в течение 5 дней и более, а в сезон возможной передачи - в первые 2-3 дня;
3.с лихорадочными пароксизмами, несмотря на проводимое лечение в соответствии с установленным диагнозом;
4.в случае лихорадочного состояния, возникшего в течении 3-х месяцев с момента переливания донорской крови; 5.прибывших из эндемичных районов в ближайшие 3 года (коммерсанты, бизнесмены, студенты, экипажи авиалайнеров, туристы, сезонные рабочие, военнослужащие-контрактники, беженцы, переселенцы и др.)по клиническим показаниям;
6.-с гепатоспленомегалией 7.-с анемией неясной этиологии; 8.-имеющих в анамнезе заболевание малярией в течение последних 3-х лет (при любом повышении температуры).
Слайд 55
Химиопрофилактика малярии
в эндемичных очагах, где распространена тропическая малярия, проводится: 1. мефлохином (принимать 1 раз в неделю по 250 мг в течение всего периода пребывания в очаге, но не более 6 месяцев). 2.В настоящее время часто используют маларон (таблетки для взрослых: 250 мг атовахона + 100 мг прогуанила гидрохлорида) - 1 табл. за день до въезда в зону риска заражения, ежедневно 1 табл. в эндемичном очаге и 7 дней после выезда. 3.Хлорохин применяют в очагах четырехдневной, трехдневной и овале-малярии при отсутствии тропической малярии. В соответствии с существующими правилами, препараты следует начинать принимать до выезда в очаг, весь период пребывания в очаге в сезон, когда существует риск заражения, и в течение 4 недель после выезда из очага. Прибывшим из высоко эндемичного региона для профилактики поздних рецидивов трехдневной и овале-малярии дополнительно назначают примахин в дозе 0,25 мг/кг (основания) в течение 14 дней.
Слайд 56
ПРОФИЛАКТИКА ПАРАЗИТАРНЫХ БОЛЕЗНЕЙ
Профилактика паразитарных болезней на территории российской
федерации
Санитарно-эпидемиологические правила и нормативы
СанПиН 3.2.1333-03
3.10. Обследованию на малярию подлежат:
-
лица, прибывшие из эндемичных по малярии местностей или посетившие эндемичные страны в течение последних трех лет с любым из следующих симптомов: повышение температуры, озноб, недомогание, головная боль, увеличение печени, селезенки, желтушность склер и кожных покровов, герпес, анемия;
- лица, лихорадящие и с не установленным диагнозом в течение 3 дней в эпидемический сезон и в течение 5 дней в остальное время года;
- больные с продолжающимися периодическими подъемами температуры, несмотря на проводимое лечение в соответствии с установленным диагнозом;
- реципиенты при повышении температуры в последние три месяца после переливания крови;
- лица, проживающие в активном очаге, при любом повышении температуры.

Литература
Основная
1.Инфекционные болезни и эпидемиология : учебник / В.И. Покровский, С.Г. Пак, Н.И. Брико, Б.К. Данилкин. М. : ГЭОТАР-МЕД, 2003. С. 509-524.
2.Учайкин В.Ф., Нисевич Н.И., Шамшева О.В. Инфекционные болезни и вакцинопрофилактика у детей : учебник. М. : ГЭОТАР-Медиа, 2007. С. 448-458.
3.Шувалова Е.П. Инфекционные болезни : учебник. 6-е изд., перераб. и доп. М. : Медицина, 2005. С. 571-594.
4.Ющук Н.Д., Венгеров Ю.Я. Инфекционные болезни : учебник. М. : Медицина, 2003. С. 632-639.
5.Ющук Н.Д., Венгеров Ю.Я. Лекции по инфекционным болезням : учебное пособие для студентов медицинских вузов. 3-е изд., перераб. и доп. М. : Медицина, 2007. С. 921-949.
Дополнительная:1.Лобан К.М., Полозок Е.С. Малярия. М. : Медицина, 1983. 224 с.2.Медицинская паразитология. Т. 1 : Протистология и гельминтология : учебное пособие для медицинских и биологических вузов / Н.Н. Ильинских, А.И. Венгеровский, А.В. Лепехин и др. Томск : Изд-во “Печатная мануфактура”, 2001. 336
Нормативная: 1Кл. прот.д-ка и леч.ТМ»респ.эксперт.совет РЦРЗ МЗСР12.14г .2.Малярия : сборник нормативно-методических материалов. М. : ГРАНТЪ, 1999. 40 с.3.МУ 3.2.1756-03 от 28.03. 2003 г. Методические указания. Профилактика паразитарных болезней. Эпидемиологический надзор за паразитарными болезнями. М., 2003. С. 5-24..
Слайд 58
3.Локтева И.М. Роль миграцийних процессов в формировании эпидемической ситуации

по малярии в Украине / И.М. Локтева, А.М. Зарицкий, Т.Н. Павликовская //
Вестник зоологии. - 2005. - № 19. - С. 205-207.
4. Малярия / В.М. Фролов, С.Н. Федченко, Б.П. Романюк [и др.] // Учебно-методические рекоменд. - Луганск. - 1990. - 58 с.
5.Трихлеб В.И. Некоторые аспекты завозных случаев малярии в Украине / В.И. Трихлеб // Современные инфекции. - № 3. - 2009. - С. 114-119.
6. Трихлеб В.И. Лабораторная диагностика малярии / В.И.Трихлеб // Современные инфекции. - № 1. - 2009. - С. 18-20.
7. Эффективность мефлохина, галофантрина и коартема при лечении тропической малярии / А.Ф. Попова, В.С. Морокова, В.П. Чирков [и др.] // Медицинская паразитология и паразитарные болезни. - 2002. - № 1. - С. 28-29.
8. Bioland P.B. Drug resistance in malaria / P.B. Bioland // WHO / CDS / CSR / DRS / 2001, 4: 27 pp.
9. Diagnosis of malaria. – Pan. Am. Health Organization, Sc. Publ. – 1990. – № 512.10.ПРОФИЛАКТИКА ПАРАЗИТАРНЫХ БОЛЕЗНЕЙ
Профилактика паразитарных болезней на территории российской федерации
Санитарно-эпидемиологические правила и нормативы
СанПиН 3.2.1333-03
Литература дополнительная: