- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Опухоли легких
Содержание
- 2. Все новообразования легких делятся на доброкачественные и
- 3. Рак легкого: Ведущими причинами возникновения является:
- 4. I. Центральный рак: а. эндобронхиальный рак; б. перибронхиальный
- 5. Т1 - опухоль до 3 см без
- 6. Гистологическая классификация РЛ (ВОЗ 1981г).Плоскоклеточный рак (высоко,
- 7. Мелкоклеточный рак легкого классифицируется:«Локализованный процесс» - включает
- 8. Внеторакальные симптомы, среди которых можно выделить:симптомы вызванные
- 9. Рентгенологическое обследование (рентгенография, томография, бронхография).Бронхологическая диагностика. К
- 10. Трансторакальная пункция выполняемая под контролем КТ или
- 12. Рентгенограммы: периферическое образование правого легкого на прямом
- 13. Анализируя фото рентгенограмм при периферическом раке легкого
- 14. Лечение рака легкого Выбор метода лечения зависит от
- 15. Угрожающие жизни больного осложнения рака легкого (легочное
- 16. Первый клинический период соответствует частичному бронхостенозу, когда
- 17. Предполагаемый диагноз, как и в первом периоде,
- 18. Доброкачественные опухоли легких — понятие собирательное, включающее
- 19. Классификация и патологическая анатомияС точки зрения анатомического
- 20. Аденома Все аденомы являются эпителиальными опухолями, развивающимися
- 21. Карциноиды среди всех аденом, встречаются наиболее часто,
- 22. ГамартомаТермин «гамартома» (от греческого «гамартия» — ошибка,
- 23. Фибромы легких встречаются среди других доброкачественных опухолей
- 24. Также в эту классификацию входят:ФибромыПапилома ОнкоцитомаСосудистые опухолиНеврогенные опухоли Липома ТератомаОпухолеподобные поражения
- 25. Опухолеподобные поражения — большая группа неопухолевых или
- 26. Клиника и диагностика Доброкачественные опухоли легких наблюдаются
- 27. Выявляются периферические доброкачественные опухоли легких, как правило,
- 28. Скачать презентацию
- 29. Похожие презентации

























Слайд 3
Рак легкого:
Ведущими причинами возникновения является:
курение;
наличие загрязнения канцерогенами окружающей среды;
хронические заболевания легких.
Слайд 4
I. Центральный рак:
а. эндобронхиальный рак;
б. перибронхиальный узловой
рак;
в. разветвленный рак.
II. Периферический рак:
а. узловой;
б. пневмониеподобный (бронхиолоальвеолярный) рак;
в.
рак верхушки легкого (опухоль Пенкоста).III. Атипичные формы:
а. медиастинальная;
б. костная;
в. мозговая;
г. печеночная.
Анатомо-клиническая классификация рака легкого
(А.И.Савицкий 1957):
Слайд 5 Т1 - опухоль до 3 см без бронхоскопических
признаков инвазии проксимальнее долевого бронха.
Т2 - опухоль более 3
см или распространяется на главный бронх не менее 2 см от киля бифуркации трахеи, или прорастающая в висцеральную плевру, или сопровождающаяся частичным ателектазом.Т3 - опухоль любого размера, распространяющаяся на грудную стенку, диафрагму, перикард, медиастинальную плевру, но без вовлечения карины, или опухоль с ателектазом всего легкого.
Т4 - опухоль любого размера, непосредственно распространяющаяся на средостение, сердце (миокард), магистральные сосуды, трахею, пищевод; или опухоль со злокачественным плевральным выпотом.
N1 - метастатическое поражение бронхопульмональных или лимфатических узлов корня легкого.
N2 - метастатическое поражение ипсилатеральных лимфатических узлов средостения и или бифуркационных.
N3 - поражение контрлатеральных лимфатических узлов средостения и/ или корня легкого и /или надключичных лимфатических узлов.
М0 - нет признаков отдаленных метастазов.
М1- имеются отдаленные метастазы.
Международная классификация по системе ТNM (1997):
Слайд 6
Гистологическая классификация РЛ (ВОЗ 1981г).
Плоскоклеточный рак (высоко, умеренно
и низко-дифференцированный)
Аденокарцинома (высоко, умеренно и низкодифференцированная)
Мелкоклеточный рак
Крупноклеточный рак
Группировка рака
легкого по стадиям.Стадия IА Т1N0М0
Стадия IВ Т2N0М0
Стадия IIА Т1N1М0
Стадия IIВ Т2N1М0, Т3N0М0
Стадия IIIА Т1-3N2М0, Т3N1М0
Стадия IIIВ Т4, любое N, М0
Стадия IV Любое Т, любое N, М1
Слайд 7
Мелкоклеточный рак легкого классифицируется:
«Локализованный процесс» - включает поражение
легкого, ипсилатеральных средостенных и надключичных лимфатических узлов, контрлатеральных ,корневых
узлов, эксудативный плеврит на стороне поражения.«Распространенный процесс» - включающий поражение обоих легких и метастазы в отдаленные органы.
Клинические проявления рака легкого
Симптомы, вызванные внутриторакальным распространением опухоли.
Центральный рак легкого: кашель, кровохарканье, повышение t тела и одышка (гиповентиляция или ателектаз), лихорадка и продуктивный кашель (параканкрозный пневмонит).
Периферический рак легкого: боль в груди, кашель, одышка, клиника абсцесса легкого (при распаде опухоли)
Внелегочные торакальные симптомы - охриплость голоса, афония, синдром верхней полой вены, дисфагия;
Слайд 8
Внеторакальные симптомы, среди которых можно выделить:
симптомы вызванные отдаленным
метастазированием;
симптомы, связанные с взаимодействием организм - опухоль (слабость, утомляемость,
снижение аппетита);симптомы, связанные с гормональным или метаболическим влиянием опухоли на организм (паранеопластические синдромы). Развиваются ПНПС у 10-20% больных. Причина развития в выработке опухолевыми клетками биологически активных веществ способные вызвать гормональные и аутоимунные реакции в различных органах и тканях. Наиболее распространенные ПНПС - дерматомиозит, небактериальный эндокардит, остеоартропатия, герпетиформный кератит, васкулит, перифиреческая нейропатия, миостенический синдром, гломерулопатии.
Клиника рака Пенкоста. 1. Боли и атрофия мышц в области плечевого пояса. 2. Синдром Горнера (птоз, миоз, эндофтальм, нарушение слезоотделения). 3. Пальпируемое уплотнение в надключичной области. 4. Рентгенологически определяемое разрушение первого ребра.
Слайд 9
Рентгенологическое обследование (рентгенография, томография, бронхография).
Бронхологическая диагностика. К прямым
бронхоскопическим признакам РЛ относятся: опухоли, инфильтраты, разрастание бесформенной ткани,
сужение просвета бронха с регидным и стертым рельефом хрящей. Косвенными анатомическими признаками являются: седлообразная утолщенная карина, уплотнение стенки бронха при инструментальной пальпации, рыхлая, легко кровоточащая слизистая оболочка, стертый рисунок хрящей. Косвенные функциональные признаки - неподвижность стенок трахеи или бронхов, локальное выпячивание мембранозной части при ограниченной респираторной подвижности, неподвижность одной из половин гортани.Важным элементом ФБС является применение трансбронхиальной пункционной биопсии медиастинальных лимфатических узлов. Чувствительность метода 50%, специфичность 96%.
Цитологическое исследование мокроты, плеврального выпота.
Диагностика рака легкого
Слайд 10 Трансторакальная пункция выполняемая под контролем КТ или рентгеноскопии,
является методом выбора для диагностики периферического РЛ. Диагностическая эффективность
80-95%.Медиастиноскопия применяется с целью ревизии лимфатических узлов средостения. Возможные осложнения - кровотечение, повреждение пищевода, пневмоторакс, медиастинит. Противопоказания - синдром сдавления верхней полой вены.
Диагностическая парастернальная медиастинотомия применяется с целью исследования лимфатических узлов средостения и взятия их для биопсии.
Торакоскопия применяется с целью диагностики метастатического поражения плевры и при периферических опухолях легкого.
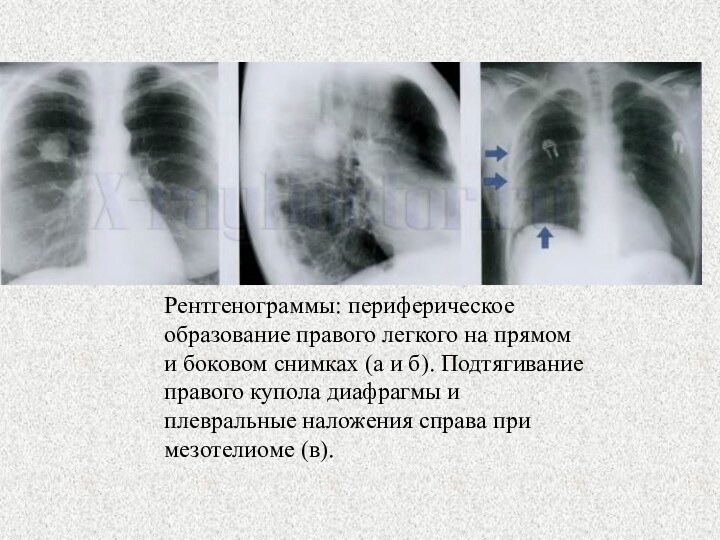
Слайд 12 Рентгенограммы: периферическое образование правого легкого на прямом и
боковом снимках (а и б). Подтягивание правого купола диафрагмы
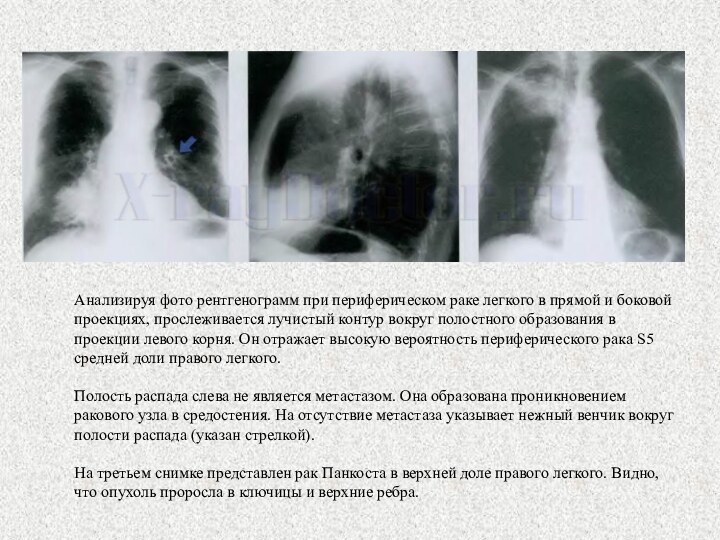
и плевральные наложения справа при мезотелиоме (в).Слайд 13 Анализируя фото рентгенограмм при периферическом раке легкого в
прямой и боковой проекциях, прослеживается лучистый контур вокруг полостного
образования в проекции левого корня. Он отражает высокую вероятность периферического рака S5 средней доли правого легкого.Полость распада слева не является метастазом. Она образована проникновением ракового узла в средостения. На отсутствие метастаза указывает нежный венчик вокруг полости распада (указан стрелкой).
На третьем снимке представлен рак Панкоста в верхней доле правого легкого. Видно, что опухоль проросла в ключицы и верхние ребра.
Слайд 14
Лечение рака легкого
Выбор метода лечения зависит от стадии
заболевания, гистологической структуры опухоли, общего состояния больного, функциональных показателей
основных систем организма.Хирургическое лечение является наиболее эффективным. Основными операциями, выполняемыми по поводу РЛ, являются пневмонэктомия, лобэктомия и билобэктомия.
Основными условиями выполнения радикальной операции при раке легкого являются:
а) удаление легкого или доли вместе с жировой клетчаткой и лимфатичес-кими узлами в пределах зоны регионарного метастазирования без оставления элементов опухоли;
б) линия пересечения бронха должна проходить не ближе 1,5 - 2 см от видимого края опухоли;
в) при микроскопическом исследовании удаленного препарата опухолевые клетки не должны определяться в краях пересеченного бронха, сосудов, дополнительно резецированных органов и тканей.
Слайд 15 Угрожающие жизни больного осложнения рака легкого (легочное кровотечение,
абсцедирующая пневмония) являются поводом для выполнения паллиативных хирургических вмешательств.
Лучевая терапия может носить радикальный и паллиативный характер. Радикальная лучевая терапия проводится пациентам, которым хирургическое лечение невозможно в связи с наличием сопутствующих соматических заболеваний, возраста, общего состояния. Роль паллиативной лучевой терапии сводится к облегчению клинических проявлений опухолевого роста.
Внедрение в клиническую практику препаратов платины (цисплатин, карбоплатин), этопозида, таксанов позволило заговорить о лекарственном лечении РЛ.
Слайд 16 Первый клинический период соответствует частичному бронхостенозу, когда просвет
бронха еще существенно не сужен. Протекает он чаще всего
бессимптомно. Больные иногда отмечают кашель, появление небольшого количества мокроты, редко бывает кровохарканье. Общее состояние остается хорошим. Рентгенологическая картина чаще оказывается нормальной. Лишь иногда имеются признаки гиповентиляции участка легкого. Сама внутрибронхиальная опухоль может быть выявлена при линейной томографии, бронхографии, КТ.Второй клинический период связан с возникновением так называемого клапанного или вентильного стеноза бронха. Он возникает, когда опухоль занимает уже большую часть просвета бронха, но эластичность его стенок еще сохраняется. При клапанном стенозе происходит частичное открытие просвета бронха на высоте вдоха и его закрытие опухолью во время выдоха. В участке легкого, вентилируемого пораженным бронхом, возникает экспираторная эмфизема. В этот период может происходить и полная обтурация бронха за счет отека слизистой оболочки, мокроты крови. При этом в легочной ткани, расположенной к периферии от опухоли, возникают нарушения вентиляции и воспалительные явления. Клинические симптомы второго периода уже отчетливо выражены: повышается температура тела, появляется кашель со слизистой или слизисто-гнойной мокротой, одышка, может быть кровохарканье, появляются боли в груди, слабость, утомляемость.
При рентгенологическом исследовании в зависимости от локализации и размеров опухоли, степени проходимости бронха выявляются нарушения вентиляции и воспалительные изменения в сегменте, нескольких сегментах, доле легкого или во всем легком. Явления гиповентиляции и даже ателектаза участка легкого, в этот период, могут сменяться картиной развития его эмфиземы и наоборот.
Слайд 17 Предполагаемый диагноз, как и в первом периоде, может
быть уточнен при линейной томографии, бронхографии, КТ.
В целом второй
период характеризуется перемежающимся течением болезни. Под влиянием лечения отек и воспалительные явления в области опухоли уменьшаются, вентиляция легкого восстанавливается и симптомы заболевания на некоторый период могут исчезать.Третий клинический период и его клинические проявления связаны с полной и стойкой обтурацией бронха опухолью, с развитием легочного нагноения в зоне ателектаза, необратимых изменений в легочной ткани и ее гибелью. Тяжесть клинической картины во многом зависит от калибра обтурированного бронха и объема пораженной легочной ткани. Характерными являются длительные повышения температуры тела, боль в груди, одышка, иногда удушье, слабость, повышенная потливость, общее недомогание. Возникает кашель с гнойной или слизисто-гнойной мокротой, часто с примесью крови. При некоторых видах опухолей может развиться легочное кровотечение.
В этот период рентгенологически определяется частичный или полный ателектаз легкого, доли, сегмента с возможным наличием воспалительных гнойно-деструктивных изменений, бронхоэктазий. При линейной томографии обнаруживается «культя бронха». Наиболее точная оценка самой внутрибронхиальной опухоли и состояния легочной ткани возможна по данным компьютерной томографии.
В пестрой нехарактерной картине физикальных симптомов при центральных опухолях легких доминируют сухие и влажные хрипы, ослабление или полное отсутствие дыхательных щумов, локальное притупление перкуторного звука. У больных с длительной обтурацией главного бронха выявляются асимметрия грудной клетки, сужение межреберных промежутков, углубление надключичной и подключичной ямок, отставание соответствующей половины грудной клетки во время дыхательных движений.
Слайд 18 Доброкачественные опухоли легких — понятие собирательное, включающее большое
число опухолей различногопроисхождения и гистологического строения, имеющих различную локализацию
и особенности клинического течения.Хотя доброкачественные опухоли легких наблюдаются гораздо реже, чем рак, они составляют около 7–10% всех новообразований легких.
Часто различие между доброкачественными и злокачественными опухолями легких бывает весьма условным. Некоторые доброкачественные опухоли изначально обладают склонностью к малигнизации, с развитием инфильтративного роста и метастазирования. Однако, подавляющее большинство авторов считают, что существование понятия «доброкачественные опухоли легких», как клинико-морфологической группы, является вполне обоснованным. Несмотря на различие гистологического строения, доброкачественные опухоли легких объединяют медленный рост на протяжении многих лет, отсутствие или скудность клинических проявлений до возникновения осложнений, а главное — относительная редкость озлокачествления, что резко отличает их от рака легкого или саркомы и определяет иные подходы к выбору тактики и методов хирургического лечения.
Слайд 19
Классификация и патологическая анатомия
С точки зрения анатомического строения
все доброкачественные опухоли легких разделяют на центральные и периферические.
К центральным относятся опухоли из главных, долевых и сегментарных бронхов. Основное направление роста по отношению к стенке бронха может быть различным и характеризуется преимущественно эндобронхиальным, экстрабронхиальным или смешанным ростом. Периферические опухоли развиваются из более дистальных бронхов или из элементов легочной ткани. Они могут находиться на разном расстоянии от поверхности легких. Различают поверхностные (субплевральные) и глубокие опухоли. Последние часто называют еще внутрилегочными. Они могут локализоваться в прикорневой, срединной или кортикальной зонах легкого.Периферические доброкачественные опухоли встречаются несколько чаще, чем центральные. При этом они одинаково часто могут локализоваться как в правом, так и в левом легком. Для центральных доброкачественных опухолей легких более характерна правосторонняя локализация. В отличие от рака легкого доброкачественные опухоли преимущественно развиваются из главных и долевых бронхов, а не из сегментарных.
Аденомы являются наиболее частым типом гистологического строения центральных опухолей, а гамартомы — периферических. Из всех редких доброкачественных опухолей лишь папилома имеет преимущественно центральную локализацию, а тератома располагается в толще легочной ткани. Остальные опухоли могут быть как центральными, так и периферическими, хотя для неврогенных новообразований более характерна периферическая локализация.
Слайд 20
Аденома
Все аденомы являются эпителиальными опухолями, развивающимися в
основном из желез слизистой оболочки бронха. Среди всех доброкачественных
опухолей легких аденомы составляют 60–65%. В подавляющем большинстве случаев (80–90%) они имеют центральную локализацию.Центральные аденомы, начиная развиваться в стенке бронха, чаще всего растут экспансивно в просвет бронха, отодвигая слизистую оболочку, но не прорастая ее. По мере роста опухоли сдавение слизистой оболочки приводит к ее атрофии, а иногда и к изъязвлению. При эндобронхиальном типе роста аденомы довольно быстро появляются и нарастают признаки нарушения бронхиальной проходимости. При внебронхиальном росте опухоль может распространяться в толще бронха или снаружи от него. Часто наблюдается сочетание различных типов роста опухоли — смешанный рост. С учетом доброкачественного характера течения большинства карциноидов, цилиндром и мукоэпидермоидных опухолей в клинической практике целесообразно рассматривать их как доброкачественные опухоли, обладающие склонностью к малигнизации и на этом основании условно сохранить за ними термин «аденомы», которые по гистологическому строению разделяют на 4 основных типа: карциноидного типа (карциноиды), мукоэпидермоидного типа, цилиндроматозного типа (цилиндромы) и комбинированные аденомы, в которых сочетается строение карциноидов и цилиндром.
Слайд 21 Карциноиды среди всех аденом, встречаются наиболее часто, в
81–86%. Эти опухоли развиваются из низкодифференцированных эпителиальных клеток. Клетки
расположены солидными островками в виде трубок и розеток, образуют мозаичные структуры.Различают высокодиффренцированный (типичный) карциноид, умеренно дифференцированный (атипичный) карциноид и низкодифференцированный (анаплазированный и комбинированный) карциноид. Малигнизация опухоли развивается в 5–10% случаев. Злокачественный карциноид обладает инфильтративным ростом и способностью к лимфогенному и гематогенному метастазированию в отдаленные органы и ткани — печень, другое легкое, кости, головной мозг, кожу, почки, надпочечники, поджелудочную железу. От рака он отличается более медленным ростом и гораздо более поздним метастазированием, радикальные операции дают хорошие отдаленные результаты, местные рецидивы бывают гораздо реже.
Аденомы других гистологических типов встречаются значительно реже карциноидов. Они также обладают способностью к малигнизации.
Слайд 22
Гамартома
Термин «гамартома» (от греческого «гамартия» — ошибка, изъян)
был первоначально предложен в 1904 году E.Albrecht’ом для дизэмбриогенетических
образований печени. Имеет много синонимов. В американской литературе гамартомы часто называют хондроаденомами.Гамартома является второй по частоте доброкачественной опухолью легких и первой среди периферических образований этой локализации. Больше половины всех периферических доброкачественных опухолей легких (60–64%) — гамартомы.
Гамартома — опухоль врожденного происхождения, в которой могут присутствовать различные элементы зародышевых тканей. В большинстве гамартом обнаруживаются островки зрелого хряща атипичной структуры, окруженного прослойками жира и соединительной ткани. Могут встречаться щелевидные полости, выстланные железистым эпителием. В состав опухоли могут входить тонкостенные сосуды, гладкие мышечные волокна, скопления лимфоидных клеток.
Гамартома чаще всего представляет собой плотное округлое образование, с гладкой или чаще мелкобугристой поверхностью. Опухоль совершенно четко отграничена от окружающей ткани, не имеет капсулы и окружена оттесненной легочной тканью. Располагаются гамартомы в толще легкого — внутрилегочно или поверхностно — субплеврально. Они могут сдавливать по мере роста сосуды и бронхи легкого, но не прорастают их.
Располагаются гамартомы чаще в передних сегментах легких. Растут медленно, и случаи быстрого роста представляют казуистику. Возможность их малигнизации крайне мала, наблюдения превращения гамартомы в злокачественную опухоль — гамартобластому — лишь.
Слайд 23 Фибромы легких встречаются среди других доброкачественных опухолей этой
локализации в 1–7,5% случаев. Заболевание возникает преимущественно у мужчин,
при этом одинаково часто может поражаться как правое, так и левое легкое. Обычно наблюдается периферическая локализация опухоли. Периферические фибромы иногда могут соединяться с легким узкой ножкой. Фибромы, как правило, имеют небольшие размеры — 2–3 см в диаметре, но могут достигать и гигантских размеров опухоли, занимающей почти половину грудной полости. Убедительных данных о возможности малигнизации фибром легких нет.Макроскопически фиброма представляет собой плотный опухолевый узел белесоватого цвета с ровной гладкой поверхностью. При центральной локализации фибромы во время выполнения бронхоскопии эндобронхиальная поверхность опухоли имеет белесоватый или красноватый цвет вследствие гиперемии слизистой оболочки. На слизистой оболочке, покрывающей фиброму, иногда можно видеть изъязвления.
Опухоль имеет хорошо сформированную капсулу, четко отграничивающую ее от окружающих тканей. Консистенция опухоли плотноэластическая. На разрезе ткань опухоли обычно сероватого цвета, отмечаются участки различной плотности, иногда встречаются очаги оссификации, кистозные полости.
Слайд 24
Также в эту классификацию входят:
Фибромы
Папилома
Онкоцитома
Сосудистые опухоли
Неврогенные опухоли
Липома
Тератома
Опухолеподобные поражения
Слайд 25 Опухолеподобные поражения — большая группа неопухолевых или сомнительных
опухолевых поражений, представляющих интерес вследствие их сходства с истинными
новообразованиями легких и необходимости в ряде случаев выполнения больным оперативного лечения. Гистологическая классификация включает в эту группу отграниченные поражения легких возникающие при ряде воспалительных, лимфопролиферативных, диссеминированных процессов, пневмомикозах, паразитарных и других заболеваниях.Из всех опухолеподобных поражений наиболее сходными с доброкачественными опухолями легких по клиническим проявлениям, течению заболевания, применяемым методам диагностики и лечения являются воспалительные псевдоопухоли и склерозирующая гемангиома.
Воспалительные псевдоопухоли — это опухолевидные образования неизвестной этиологии. Возникают, как правило, в очагах длительно существующего воспалительного процесса. Встречаются редко, чаще у женщин, чем у мужчин, в любом возрасте. Локализуются обычно в периферических отделах легких, реже в прикорневой области, иногда достигают значительных размеров. Часто протекают бессимптомно, а при наличии симптомов, как правило, они не отличаются какой-либо специфичностью. Рентгенологически выявляется четко отграниченное округлое затемнение. Значительно реже псевдоопухоль бывает расположена в бронхе. Диагноз обычно ставится при гистологическом исследовании биоптата.
Склерозирующая гемангиома — редкое опухолевидное образование, встречающееся в возрасте 20–60 лет, у женщин чаще, чем у мужчин, в соотношении 2:1. Название «склерозирующая гемангиома» было предложено A.A. Liebow и D.S. Hubbel [1956], которые полагали, что в основе ее морфогенеза лежит первичная сосудистая пролиферация. Однако в настоящее время общепризнано, что традиционное название не соответствует сущности процесса. Единых взглядов на гистогенез склерозирующей гемангиомы нет. Высказываются мнения о том, что она является гамартомой, эпителиоидной формой мезотелиомы легкого, развивается из легочного эпителия и др.
Опухоль, как правило, располагается в периферических участках легкого, выступая иногда над поверхностью легкого или в междолевой щели. Может иметь «ножку», связывающую ее с поверхностью легкого. Очень редко вовлекает стенку бронхов. Чаще локализуется в правом легком. Макроскопически представляет из себя плотный или очень плотный узел диаметром 2–4 см, на разрезе серовато- или розовато-белого, иногда темно-красного цвета, часто с участками кровоизлияний.
Слайд 26
Клиника и диагностика
Доброкачественные опухоли легких наблюдаются одинаково
часто у мужчин и женщин. Чаще всего их распознают
у лиц молодого возраста до 30–35 лет. Симтомы доброкачественных опухолей легких многообразны. Они зависят от расположения опухоли, направленности ее роста, степени нарушения бронхиальной проходимости, наличия осложнений.К осложнениям течения доброкачественных опухолей легких относятся: ателектаз, пневмофиброз, бронхоэктазы, абсцедирующая пневмония, кровотечения, компрессионный синдром, малигнизация опухоли, метастазирование.
Доброкачественные опухоли легких довольно долго могут не иметь никаких клинических проявлений заболевания. Особенно это характерно для периферических опухолей. Поэтому в соответствии с особенностями клинического течения выделяют несколько стадий:
I стадия — бессимптомного течения;
II стадия — с начальными и
III стадия — c выраженными клиническими проявлениями.
При центральных опухолях скорость и тяжесть развития клинических проявлений заболевания и осложнений во многом определяются степенью нарушения бронхиальной проходимости. Различают 3 степени нарушения бронхиальной проходимости:
I — частичный бронхостеноз;
II — клапанный или вентильный бронхостеноз;
III — окклюзия бронха.
Слайд 27 Выявляются периферические доброкачественные опухоли легких, как правило, без
труда путем обычной рентгенографии, флюорографии, рентгеноскопии. При этом они
отображаются в виде округлых теней различной величины с четкими, но не совсем ровными контурами. Структура их чаще однородная, но могут быть плотные включения: глыбчатые обызвествления, характерные для гамартом, костные фрагменты в тератомах. Детальная оценка структуры доброкачественных опухолей возможна по данным КТ. Этот метод позволяет достоверно устанавливать помимо плотных включений наличие жира, свойственное липомам, гамартомам, фибромам, и жидкость — в сосудистых опухолях, дермоидных кистах. Компьютерная томография с использованием методики контрасного болюсного усиления позволяет также по степени денситометрических показателей патологических образований достаточно надежно проводить дифференциальную диагностику доброкачественных опухолей с периферическим раком и метастазами, туберкуломами, сосудистыми опухолями.Бронхоскопия является важнейшим методом диагностики центральных опухолей. При ее выполнении проводится биопсия опухоли, позволяющая поставить точный морфологический диагноз. Получение материала для цитологического и гистологического исследований возможно и при периферических новообразованиях легких. Для этих целей выполняется трансторакальная аспирационная или пункционная биопсия, трансбронхиальная глубокая катетеризация. Биопсии проводятся под рентгенологическим контролем.
Своеобразной клинической картиной, так называемым «карциноидным синдромом», в ряде случаев может сопровождаться течение карциноидов легких. Характерными свойствами этих опухолей являются секреция гормонов и других биологически активных веществ.
Клиническая картина карциноидного синдрома характеризуется периодически возникающим ощущением жара в голове, шее и верхних конечностях, поносом, приступами бронхоспазма, дерматозом, психическими расстройствами. У женщин при аденомах бронха в период гормональных изменений связанных с овариально-менструальными циклами, может наблюдаться кровохарканье. Карциноидный синдром встречается при карциноидах бронхов не часто, всего в 2–4% случаев, что в 4–5 раз реже, чем при карциноидных опухолях пищеварительного тракта. При озлокачествлении аденомы карциноидного типа, частота развития и выраженность клинического проявления карциноидного синдрома существенно возрастает.