Слайд 2
Лейкозы (1000-1400 детей в год в России, 3-10
человек на 100000 населения, мужчины чаще женщин в 1,5
раза) - опухоли, диффузно поражающие гемопоэтическую ткань костного мозга.
Для лейкозов характерно:
Безграничный рост, неконтролируемое размножение клеток (гиперплазия)
Морфологическая анаплазия - потеря способности клетки к дифференцировке, созреванию: степень омоложения клеток коррелирует со злокачественностью процесса.
Угнетение нормального кроветворения за счет быстрого разрастания опухолевых элементов, "вытеснение" ими, замещение - метаплазия.
При лейкозах поражение организма происходит на ранних этапах развития и дифференцировки клеток - предшественников гемопоэза.
Слайд 3
Острый лейкоз (ОЛ) - злокачественная клональная пролиферация незрелых
гемопоэтических предшественников, при которой основной субстрат опухолевых разрастаний находится
в костном мозге, и клетки, циркулирующие в периферической крови, представлены низкодифференцированными, незрелыми элементами (бластными клетками, при развернутой клинической картине их более 40%) - субстрат опухоли.
В зависимости от преобладающего лейкозного клона ОЛ делятся на 7 групп по названию пораженного нормального предшественника опухолевых клеток: ОЛЛ, ОМЛ и др.
Слайд 4
Острый лимфобластный лейкоз (ОЛЛ) составляет 75-80% всех лейкозов
детского возраста с максимальной частотой в возрасте 4 лет
(«младенческий пик») и 30% от всех неоплазм, чаще у мальчиков (соотношение 1,6:1 для В-линейного и 4:1 для Т-линейного ОЛЛ).
ОЛЛ - это группа гетерогенных злокачественных новообразований из клеток - лимфоидных предшественников (лимфобластов), имеющих определенные генетические и иммунофенотипические характеристики. Вторичные аномалии клеточной дифференцировки и/или пролиферации приводят к увеличению продукции и накоплению лимфобластов в костном мозгу и инфильтрации ими лимфатических узлов и паренхиматозных органов.
Слайд 5
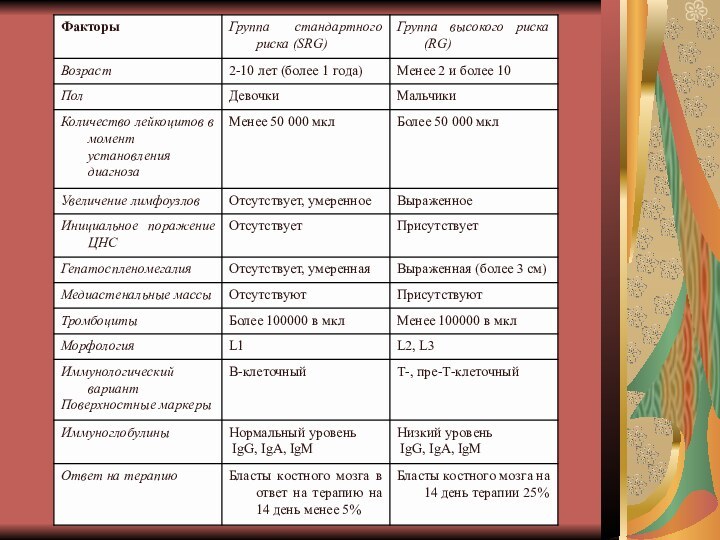
К предрасполагающим факторам для развития ОЛЛ относят:
возраст матери
во время беременности,
гибель плода в анамнезе матери (возможные
неблагоприятные факторы среды или генетическая предрасположенность),
большую массу тела ребенка при рождении (более 4000 г),
пре- и постнатальную экспозицию к ионизирующей радиации,
наличие онкологических заболеваний в семье или лейкемии у сиблинга,
синдромы нестабильности хромосом: синдром Дауна, атаксия-телеангиэктазия, нейрофиброматоз, дефицит IgA, вариабельный иммунодефицит, синдром Швахмана, врожденная Х-сцепленная агаммаглобулинемия, анемия Фанкони.
Слайд 6
Этиологические факторы:
1.Экзогенные:
Ионизирующая радиация, УФО у детей до 10
лет;
Солнечная радиация;
Асбестовая пыль (внутри домов), канцерогены табачного дыма;
Лекарственные препараты
(диэтилстилбестрол, анаболические андрогены, иммунодепрессанты);
Питание – избыток жирной пищи в рационе, алкоголь;
Вирусы – РНК (ретровирусы), ДНК-содержащие (Эбштейна – Барр, папова-вирусы и др.). Вирус поражает стволовую клетку, встраивается в ее ДНК, приобретает способности к безграничному росту и размножению без дифференцировки с возникновением клона бластных клеток, которые вытесняют нормальные ростки кроветворения и вызывают лейкемоидную инфильтрацию органов.
Слайд 7
2. Эндогенные: генетические механизмы (онкогены, гены супрессии опухолей,
антионкогены, нарушение плоидности хромосом, транслокации, трисомии). Генетическая предрасположенность к
лейкозам определяется:
сниженной резистентностью хромосом к действию мутагенных агентов
недостаточной активностью ферментных систем репаративного синтеза нуклеиновых кислот
низкой активностью антиканцерогенных механизмов противоопухолевой резистентности организма.
Слайд 8
Клиника:
Протекает в 3-х
вариантах:
лейкемический (значительное увеличение лейкоцитов);
сублейкемический (умеренное увеличение);
алейкемический (без заметного
лейкемического сдвига или с понижением )
Слайд 9
Синдромы недостаточности костного мозга:
анемический синдром – бледность,
одышка, сердцебиение, сонливость;
склонность к инфекциям – как легкие
(локальные) формы – кандидозные стоматиты, гингивиты, поражения слизистых оболочек герпетической этиологии, так и тяжелые (генерализованные) – пневмонии, сепсис;
геморрагический синдром – петехии и экхимозы (самопроизвольные, в местах инъекций, механического трения), интенсивные носовые и тяжелые внутренние кровотечения (кровотечения из ЖКТ, кровоизлияния в мозг, метроррагии);
ДВС-синдром – часто при промиелоцитарном лейкозе.
Слайд 10
Ранние симптомы лейкоза неспецифичны:
Анемический, астеновегетативный
Септический, язвенно-некротический
Геморрагический
(связан как с тромбоцитопенией, так и с внутрисосудистым тромбозом,
особенно при гиперлейкоцитозе, и приводит к появлению петехий, экхимозов на коже и слизистых, кровоизлияниям, мелене, рвоте с кровью.
Абдоминальный (болевой)
Костно-суставной (болевой)
Интоксикационный
Пролиферативный или гиперпластический (гепатоспленомегалия, лимфаденопатия).
Слайд 11
Признаки специфического поражения.
Интоксикация
Болезненность костей (особенно трубчатых, позвоночника),
арталгии
Лимфаденопатия
Печень и селезенка увеличены
Нейролейкемия
Гипертрофия десен
Лейкемиды кожи
(специфические узелки)
Средостение
Яички
Почки
Глаза
Слайд 12
Диагностика .
Диагноз «острый лимфобластный лейкоз» ставят на основании
данных анамнеза, физикального и параклинического обследования, а также лабораторных
показателей.
1. Общий анализ крови.
Уровень гемоглобина может быть нормальным или пониженным, количество
эритроцитов, гематокрит, ретикулоциты, как правило, снижены.
Количество лейкоцитов может быть нормальным, сниженным или повышенным, обнаруживаются бластные клетки.
Характерным является «лейкемический провал»: наличие бластных клеток при отсутствии промежуточных форм созревания - миелоцитов и метамиелоцитов в формуле крови.
Как правило, отмечается тромбоцитопения.
Слайд 13
2. Миелограмма. Костномозговая пункция проводиться минимум из двух точек,
для забора достаточного объема диагностического материала (как правило, это
задние и передние гребни подвздошных костей, у детей до 2 лет - пяточные кости или бугристости большеберцовых костей), желательно под общей анестезией. При морфологическом цитологическом исследовании обнаруживается, как правило, гиперклеточный костный мозг с суженными ростками нормального кроветворения и инфильтрацией бластными клетками: от 25% - достаточного количества для постановки диагноза «лейкоз» до тотального замещения ими костного мозга.
Слайд 14
3. Спинномозговая пункция. Обязательное диагностическое мероприятие, которое должно проводиться
специалистом в условиях седации и при наличии в периферической
крови тромбоцитов не менее 30 тыс. в 1 мкл (при необходимости – перед пункцией провести трансфузии тромбовзвеси). Для приготовления цитопрепарата необходимо не менее 2 мл ликвора. При цитозе более 5 клеток в микролитре и наличии бластных клеток в цитопрепарате и/или симптомах поражения черепных нервов пациенту ставят диагноз «лейкемическое поражения ЦНС» - нейролейкоз.
Слайд 15
4. УЗИ брюшной полости и забрюшинного пространства уточняет размеры
инфильтрированных паренхиматозных органов, увеличенных лимфатических узлов брюшной полости
и других областей, яичек, органов малого таза.
Рентгенография грудной клетки в двух проекциях необходима для выявления увеличения средостения. Рентгенографию костей и суставов проводят при наличии показаний.
Биохимический анализ крови: увеличение ЛДГ более 500 ME, возможные нарушения функции почек, печени, электролиты, Ig, титры антител, ЩФ;
ЭКГ, ЭхоКГ необходимы перед началом химиотерапии, общий анализ мочи, культуры и мазки на посев, коагуляционный профиль;
Слайд 17
ЛЕЧЕНИЕ ОЛЛ
Основным принципом современной педиатрической онкогематологии является разделение
пациентов на группы по интенсивности применяемой терапии, в зависимости
от ожидаемого прогноза. Те, кто может быть вылечен с помощью умеренной химиотерапии, не должны получать более тяжелую и токсичную терапию, а для тех, чья вероятная выживаемость невысока, ее интенсификация может быть шансом на излечение.
Слайд 19
Современное лечение ОЛЛ состоит из нескольких основных фаз:
индукция ремиссии с помощью 3 агентов и более, вводимых
в течение 4-6 недель,
мультиагентная консолидация ("закрепление») ремиссии
поддерживающая терапия, как правило, антиметаболитами, в течение 2-3 лет.
В ряде случаев терапия ОЛЛ включает облучение всего тела и пересадку костного мозга.
Слайд 20
Предварительная фаза лечения
Дексаметазон 6 мг/м2 в течение
недели
Индукция ремиссии (4-6 недель)
Интенсивная эрадикационная терапия на всех
этапах заболевания.
Основой всех индукционных протоколов является комбинация:
Винкристин 1,5 мг/м2 1 раз в неделю в/в
Дексаметазон ежедневно в дозе 6 мг/м2 - из голландского протокола ALL-V1
Слайд 21
Даунорубицин (рубомицин) 45 мг/м2 - одно инициальное введение
L-аспарагиназа
10 000 ЕД/м2 в сутки в/м 2 раза в
неделю (из протокола США) на 5-й и 6-й нед. индукции
Еженедельно эндолюмбальное введение метотрексата, цитозинарабинозида и дексаметазона.
Больные высокого риска получают еще дополнительное введение рубомицина на 22-е сутки индукции.
В ряде случаев для больных группы высокого риска добавляют циклофосфамид 1000 мг/м2 2 раза через 34 дня, рубомицин 30 мг/м2 1 раз в неделю
Слайд 22
Консолидация ремиссии
Еженедельно L-аспарагиназа 10 000 ЕД/м2 в сутки
в/м
Еженедельно метотрексат 30 мг/м2 в/м
Ежедневно внутрь 6-меркаптопурин в
дозе 50 мг/м2
Этот комплекс прерывается реиндукционными курсами:
Винкристин в той же дозе каждую 8 неделю
Дексаметазон курсами по 4 недели через 16 недель
Для групп высокого риска – добавляют 5 инъекций рубомицина в дозе 30 мг/м2 и краниальное облучение в дозе 18 Грей.
Слайд 23
Поддерживающая терапия
6-меркаптопурин 50 мг/м2 ежедневно внутрь
метотрексат 30
мг/м2 1 раз в неделю в/м
Этот комплекс прерывается каждые
6 недель курсами реиндукции в виде винкристина и дексаметазона с эндолюмбальным введением препаратов. Интратекальное введение препаратов продолжается до 61-й недели терапии (до конца 1 года).
Больные группы высокого риска интратекально не получают метотрексат из-за предшествующего облучения черепа.
Общая продолжительность терапии составляет 2 года.
Слайд 24
Осложнения терапии, требующие коррекции
Фосфатная нефропатия (повышенное содержание мочевой
кислоты из-за распада бластов) – ограничение фосфатов в пище,
аллопуринол, форсированный диурез
Дисфункция печени
Инфекционно-токсический шок, инфекции – антибиотики в/в (первый признак – пиурия)
Тромбоцитопения, анемия – переливание тромбоцитарной массы, отмытых эритроцитов.
Сопроводительная терапия позволяет предупредить и лечить многие осложнения, связанные с иммуносупрессией и индуцированной цитопенией.