- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему
Содержание
- 2. Острые респираторные вирусные инфекции (ОРВИ) –самые распространенные
- 3. Вирусы гриппа человека включены в состав родов
- 4. Вирусы гриппа – овальные «одетые» вирусы;
- 8. Гемаглютинин обуславливает проникновение вирусов в
- 9. Нейраминидаза распознает и взаимодействует с рецепторами, содержащими
- 10. Семь сегментов вирусного генома кодируют структурные белки,
- 11. М-белок играет важную роль в морфогенезе вирусов
- 15. Антигенная изменчивость вирусов гриппа Дрейф-вариации. Происходит селективный
- 16. 1918 г. – N1H1 (погибло 20 млн.
- 18. H5N1
- 19. H5N1
- 20. Грипп – (от фр. Gripper –хватать), или
- 21. инфицированный человек (больные и бессимптомные
- 22. Наиболее восприимчивы дети и лица преклонного возростаВирусы
- 25. Первоначально вирус размножается в верхних отделах дыхательных
- 28. В тяжелых случаях наблюдают обширные кровоизлияния в
- 29. Продолжительность инкубационного периода составляет 1-3 дня, после
- 30. Наиболее тяжелые случаи вызывают так называемые токсигенные
- 31. ВИРУСОЛОГИЧЕСКАЯ ДИАГНОСТИКАМатериал для исследования – смывы и
- 32. Выделение возбудителя проводят заражением 10-12 суточных куриных
- 33. Циркулирующие АТ выявляют с помощью РТГА, РСК,
- 34. ЛЕЧЕНИЕПрепараты выбора – амантадин или ремантадин, ИФН
- 35. Специфическая профилактикаЖивая вакцина из аттенуированных вирусов.2. Убитая
- 36. Вирусы гриппа ВГеном состоит из 8 фрагментов,
- 37. ПарамиксовирусыВсе четыре рода семейства Paramyxoviridae включают возбудителей
- 38. Парамиксовирусы – сферические «одетые» вирусы, средний размер
- 39. УЛЬТРАСТРУКТУРА ПАРАМИКСОВИРУСОВГемагглютинин/нейраминидазаF протеин M протеинСпиральный нуклеокапсид (РНК минус NP протеин) полимераза
- 41. Парагрипп – острая вирусная инфекция с преимущественными
- 42. ВИРУС ПАРАГРИППА
- 43. ВИРУС ПАРАГРИППА
- 44. ЭпидемиологияРезервуар вирусов парагриппа – инфицированный человек (
- 45. Патогенез поражений Вирусы первично размножаются в
- 47. Клинические проявленияПродолжительность инкубационного периода заболевания составляет 3-6
- 48. Принципы микробиологической диагностики Материалы для исследования –
- 49. Вирусы парагриппа плохо растут на куриных эмбрионах;
- 50. Представители всех сероваров проявляют нейраминидазную и
- 51. Вирус эпидемического паротита Эпидемический паротит, или
- 52. Эпидемиология Основной резервуар вируса эпидемического паротита –
- 53. Патогенез поражений Первоначально возбудитель размножается в
- 54. Клинические проявления Инкубационный период эпидемического паротита
- 56. Принципы микробиологической диагностики Применяют вирусологические и серологические
- 57. Лечение и профилактика Средства специфической химиотерапии отсутствуют.
- 58. Вирус кори Корь – острая инфекция, проявляющаяся
- 59. Морфология Вирус кори имеет сферическую форму,
- 60. УЛЬТРАСТРУКТУРА ВИРУСА КОРИ
- 61. Эпидемиология Корь распространена повсеместно, а в
- 62. Патогенез поражений Первично вирус размножается в эпителии
- 63. Клинические проявления Продолжительность инкубационного периода составляет 8-13
- 67. Выздоровление сопровождается развитием стойкой невосприимчивости к повторным
- 68. Принципы микробиологической диагностики Для экспресс-диагностики проводят поиск
- 69. Лечение и профилактика Средства специфической терапии отсутствуют,
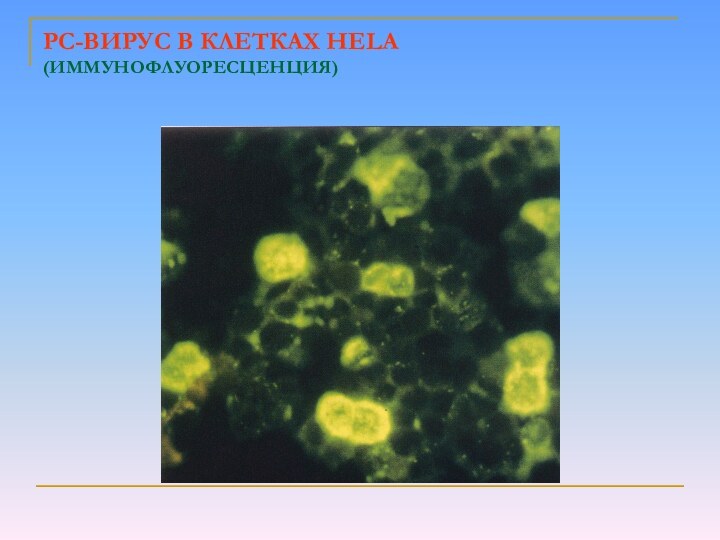
- 70. Респираторно-синцитиальный вирусРеспираторно-синцитиальный вирус (РС-вирус) основной возбудитель заболеваний
- 71. РС - ВИРУС
- 72. Вирионы вируса сферической формы, диаметром
- 73. ОБРАЗОВАНИЕ СИНЦИТИЯ РС-ВИРУСОМ
- 74. ЭпидемиологияРезервуар возбудителя – больной человек; возбудитель передается
- 75. Патогенез поражений Размножение возбудителя происходит в эпителии
- 76. Клинические проявленияУ детей старшего возраста и взрослых
- 77. КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ РС-ВИРУСНОГО БРОНХИОЛИТА
- 78. Принципы микробиологической диагностики Проводят вирусоскопическое, вирусологическое
- 79. Скачать презентацию
- 80. Похожие презентации
Острые респираторные вирусные инфекции (ОРВИ) –самые распространенные инфекционные болезни человека. Широкому (нередко эпидемическому) распространению ОРВИ способствуют: - воздушно-капельный путь заражения - большое разнообразие возбудителей ОРВИ - отсутствие стойкой невосприимчивости к повторным заражениям














































































Слайд 3 Вирусы гриппа человека включены в состав родов Influenzavirus
A,B и Influenzavirus С семейства Orthomyxoviridae. Вирустипа А открыли
В.Смитт, С. Эндрюс и П. Лейдлоу (1933), вирус типа В выделили Т.Френсис и Р. Меджилл (1940), вирус типа С – Р.Тейлор (1949). Наибольшую эпидемическую опасность представляют вирусы гриппа А, вирус гриппа В вызывает локальные вспышки и эпидемии, вирус гриппа С – спорадические случаи гриппа.Слайд 4 Вирусы гриппа – овальные «одетые» вирусы; вирионы
часто имеют неправильную форму; их средний размер составляет 80-120
нм. Геном образован однонитевой молекулой – РНК, состоящей из 8 отдельных сегментов.Нуклеокапсид организован по типу спиральной симетрии. Суперкапсид образован липидным бислоем, который пронизывают гликопротеиновые шипы (спикулы), определяющие гемаглютинирующую (Н) и нейраминидазную (N) активность. Репликация ортомиксовирусов первично реализуется в цитоплазме инфицированной клетки; синтез вирусной РНК происходт в ядре
Морфология
Слайд 8 Гемаглютинин обуславливает проникновение вирусов в клетки
в результате слияния с мембраной клетки и мембранами лизосом.
АТ к нему обеспечивает защитный эффектСлайд 9 Нейраминидаза распознает и взаимодействует с рецепторами, содержащими N
– ацетилнейраминовую кислоту, то есть приводит к проникновению вируса,
а также, отщепляя нейраминовую кислоту от дочерных вирионов и клеточной мембраны, к выходу вирусов из клетокСлайд 10 Семь сегментов вирусного генома кодируют структурные белки, восьмой
– неструктурные белки NS 1 и NS 2, существующие
только в инфицированных клетках. Основные из них – матриксный (М) и нуклеопротеидный (NP) белки.Слайд 11 М-белок играет важную роль в морфогенезе вирусов и
защищает геном, окружая нуклеокапсид. Белок NP выполняет регуляторные и
структурные функции. Внутренние белки являются ферментами: Р 1 – транскриптаза, Р 2 – ендонуклеаза, Р 3 - репликаза
Слайд 15
Антигенная изменчивость вирусов гриппа
Дрейф-вариации. Происходит селективный отбор
штаммов с измененной антигенной структурой (гемагглютинина и нейраминидазы), которые
продолжают вызывать вспышки, пока к ним не появляются антитела. Такой дрейф поддерживает непрерывность эпидемий.Шифт изменчивость. Полная замена гемагглютинина или нейраминидазы на другой вариант.
Все пандемии были вызваны вирусами гриппа А, у которых произошли шифт-изменения.
Слайд 16
1918 г. – N1H1 (погибло 20 млн. человек)
1957
– H2N2 (переболело ½ населения планеты).
1968 г. – H3N2
Установлено,
что грипп у человека вызывают вирусы с фенотипом H1N1, H2N2, H3N2Антигенные дрейфы та шифты – препятствие на пути создания вакцин.
Птичий грипп– H5N1.
Слайд 20 Грипп – (от фр. Gripper –хватать), или инфлюэнца
(от итал. Influenza di freddo, влияние холода) – острая
инфенкция, проявляющаяся поражениями дыхательного тракта, непродолжительной лихорадкой, упадком сил головной болью, миалгиями и др.Эпидемиология
Слайд 21 инфицированный человек (больные и бессимптомные носители).
Больной становится заразным за 24 ч до появления основных
симптомов и представляет эпидемическую опасность в течение 48 ч после их исчезновения. Грипп регистрируют повсеместно, рост заболеваемости наблюдается в холодные месяцы. Эпидемии гриппа развиваются с интервалом 2-3 годаРезервуар инфекции –
Слайд 22
Наиболее восприимчивы дети и лица преклонного возроста
Вирусы гриппа
чувствительны к действию высоких температур, высушиванию, инсоляции, и УФ-облучению.
Также
они лабильны к действию эфира, фенола, формальдегида и других веществ, денатурирующих белки.Передача возбудителя происходит воздушно- капельным путем
Слайд 25 Первоначально вирус размножается в верхних отделах дыхательных путей,
вызывая гибель инфицированных клеток. Через поврежденные эпителиальные барьеры вирус
проникает в кровоток. Вирусемия сопровождается множественными поражениями эндотелия капилляров с повышением их проницаемостиПатогенез поражений
Слайд 28 В тяжелых случаях наблюдают обширные кровоизлияния в легких,
миокарде и паренхиматозных органах.Взаимодействие возбудителя с иммунокомпетентными клетками приводит
к существенному нарушению их функциональных свойств с развитием явлений транзиторного иммунодефицита и аутоиммунопатологии.Слайд 29 Продолжительность инкубационного периода составляет 1-3 дня, после чего
наступает продромальный период, проявляющийся общим недомоганием, чувством разбитости и
т. д. Основные симптомы – быстрое повышение температуры до 37,5 38° С с сопутствующими миалгиями, кашлем, головными болями; продолжительность лихорадочного периода 3-5 суток.КЛИНИКА
Слайд 30 Наиболее тяжелые случаи вызывают так называемые токсигенные штаммы
(возбудителей гриппа типа «испанки»), особенно при наличии легочно-сердечной патологии.
Они проникают очень быстро с быстрым развитием крупозной пневмонии.Частое осложнение гриппа – бактериальные пневмонии, вызванные в большинстве случаев активацией аутомикрофлоры зева и носоглотки (обычно стрептококков группы В)
Слайд 31
ВИРУСОЛОГИЧЕСКАЯ ДИАГНОСТИКА
Материал для исследования – смывы и мазки
из носоглотки, мазки –отпечатки из носовой полости и кровь.
Основные методы диагностики – вирусоскопические, вирусологические и серологические. К методам экспресс-диагностики относят определение Аг вируса в мазках-отпечатках из носа и смывов носоглотки в РИФ и ИФА.Слайд 32 Выделение возбудителя проводят заражением 10-12 суточных куриных эмбрионов
или, реже, различных клеточных культур. Вирусы гриппа проявляют слабый
цитопатический эффект и чаще определяют феномен гемадсорбции. Типовую принадлежность вирусов идентифицируют в РСК; подтип гемагглютинина – в РТГА (вирусы гриппа агглютинируют эритроциты человека и различных животных); подтип нейраминидазы – в реакции ингибирования активности фермента.Слайд 33 Циркулирующие АТ выявляют с помощью РТГА, РСК, РН,
ИФА в парных сыворотках с интервалом 8-14 сут. Заболевание
подтверждает четырехкратный рост титра АТ при сравнивании образцов сыворотки, полученной в острой фазе инфекции и через 2-3 недели в период реконвалесценции
Слайд 34
ЛЕЧЕНИЕ
Препараты выбора – амантадин или ремантадин, ИФН и
его индукторы, противогриппозный гамма-глобулин. Терапевтические мероприятия следует начинать как
можно раньше.
Слайд 35
Специфическая профилактика
Живая вакцина из аттенуированных вирусов.
2. Убитая цельновирионная
вакцина.
Субвирионная вакцина (из расщепленных вирионов).
Субъединичная вакцина (содержит только гемагглютинин
и нейраминидазу)
Слайд 36
Вирусы гриппа В
Геном состоит из 8 фрагментов, которые
кодируют 3 неструктурных и 7 структурных белков.
Содержат гемагглютинин и
нейраминидазу.Вирусы гриппа С
Геном состоит из 7 фрагментов, которые кодируют 2 неструктурных і 6 структурных белков.
Отсутствует нейраминидаза. Поэтому на поверхености один тип шипов, которые состоят из пептид gp88.
Он обладает має двумя функциями: гемагглютинина и нейраминат-О-ацетилэстеразы. Распознается другими рецепторами (мукопептидом с N-ацетил-9-О-ацетилнейраминовой кислотой)