Слайд 2
Опухоли легких
Доброкачественные опухоли не разрушают, не инфильтрируют ткани
и не дают метастазов (пример — гамартомы).
Злокачественные опухоли прорастают
в окружающие ткани и дают метастазы (пример — рак лёгкого). В 20% случаев диагностируют локальные формы злокачественных опухолей, в 25% имеются регионарные, а в 55% — отдалённые метастазы.
Метастатические опухоли первично возникают в других органах и дают метастазы в легкие.
Слайд 3
Эпидемиология
На рак лёгкого приходится более 90% всех лёгочных
новообразований и 28% от всех летальных исходов, возникающих в
результате опухолевых заболеваний у человека.
Это самая частая злокачественная опухоль у мужчин (35% всех опухолей) и женщин (30%) в возрасте 45-70 лет (у женщин рак лёгкого по частоте стоит на третьем месте после рака молочной железы и рака шейки матки).
В последние годы отмечен рост частоты первичного рака лёгких среди женщин, при этом заболевание у женщин возникает в более молодом возрасте, чем у мужчин.
В России за последние 35 лет число больных раком лёгкого увеличилось почти в 3 раза.
Слайд 4
Затраты на рак : проблема
США :
Рак –
4,7% затрат здравоохранения,
Рак легких :10 миллиардов US$
Франция :
5,6% затрат здравоохранения
530 миллионов € на рак легких( новые технологии и демографическая революция : пожилые пациенты)
Разнообразие лечения : методики и медикаментозный подход
Метастатический коло-ректальный рак : от 500 до 250 000 $US (применение Бевацизумаба и Цетуксимаба);
Целевая терапия : 1800 - 2500 $US в месяц
Bordereau L. Treat Respir Med 2006
Reeder CE. Am J Manag Care 2006
Schrag D. N Engl J Med 2004
Слайд 5
Классификация
По гистологическим типам: аденокарцинома, мелкоклеточный рак, крупноклеточный рак,

плоскоклеточный и другие формы
По локализации: центральный, периферический (локализация опухоли,
начиная с бронхов 4 порядка), верхушечный, медиастинальный, милиар-ный (мелкие просовидные очаги в обоих лёгких).
По направлению роста опухоли: экзобронхиальный, эндобронхиальный, перибронхиальный рак. Опухоль, в зависимости от стадии, может развиваться без метастазов, с регионарными и отдалёнными метастазами.
По стадиям заболевания
I стадия — небольшая ограниченная опухоль крупного бронха с эндо- или
перибронхиальным направлением роста или опухоль мелких и мельчайших бронхов без прорастания плевры и метастазов.
II стадия — такая же опухоль, как в I стадии, или большего размера, без прорастания плевры, при наличии единичных метастазов в ближайшие регионарные лимфатические узлы.
III стадия — опухоль, вышедшая за пределы лёгкого, врастающая в перикард, грудную клетку или диафрагму, при наличии множественных метастазов в регионарные лимфатические узлы.
IV стадия — опухоль с обширным распространением на соседние органы с диссеминацией по плевре, обширными региональными и отдалёнными метастазами.
Слайд 6
Международная TNM классификация рака лёгкого
ТО — первичная опухоль

не определяется.
ТХ— наличие опухоли доказано присутствием раковых клеток в
мокроте, секрете. При рентгенологическом или эндоскопическом исследовании опухоль не определяется.
Tl—опухоль размером 3 см и менее по большому диаметру не прорастающая долевой бронх (при бронхоскопии).
Т2—опухоль более 3 см по наибольшему диаметру или опухоль любого размера с ателектазом или обструктивным пневмонитом, распространяющимся на корневую зону. При бронхоскопии распространение видимой опухоли должно быть как минимум на 2 см дистальнее карины. Сопутствующий ателектаз или обструк-тивный пневмонит вовлекает менее целого легкого без плеврального выпота.
ТЗ—опухоль любого размера, распространяющаяся на соседние структуры (средостение, грудная клетка, диафрагма) или опухоль при бронхоскопии менее чем на 2 см дистальнее карины, или опухоль сочетается с ателектазом или обструктивным пневмонитом целого легкого или плевральным выпотом.
Т4 – опухоль любых размеров, поражающая сердце, крупные сосуды, трахею, пищевод, позвонки, и/или наличии плеврального эксудата.
N—регионарные лимфатические узлы.
N0—нет метастазов в регионарных лимфатических узлах.
N1—метастазы в лимфатические узлы корня легкого стороны поражения, включая прямое распространение первичной опухоли.
N2— метастазы в лимфатические узлы средостения.
N3 - метастазы в лимфатические узлы средостения, корня легкого, глубокие шейные лимфоузлы, надключичные и подключичные лимфоузлы сос стороны опухоли или другой половины гр. клетки
М—отдаленные метастазы.
МО—нет отдаленных метастазов.
Ml—отдаленные метастазы, включая лимфатические узлы предлестничные, шейные, подключичные, противоположного корня легкого и метастазы в другие органы.
Слайд 7
Этиология
Более 90% случаев рака лёгких у мужчин и
70% у женщин связаны с канцерогенным действием компонентов табачного
дыма при курении.
В целом риск развития рака лёгкого повышается в 13 раз при активном курении и в 1,5 раза при пассивном воздействии табачного дыма.
Профессиональные факторы имеют решающее значение в 15% случаев рака лёгких у мужчин и в 5% — у женщин. Возможно, промышленные яды и табачный дым действуют как ко-канцерогены.
В развитии некоторых форм рака лёгкого не исключается значение наследственных факторов.
Слайд 8
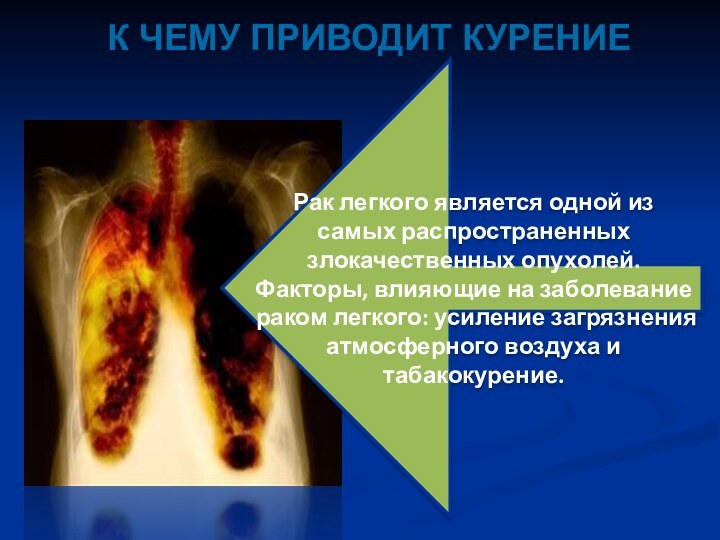
Рак легкого является одной из самых распространенных злокачественных
опухолей. Факторы, влияющие на заболевание раком легкого: усиление загрязнения
атмосферного воздуха и табакокурение.
К ЧЕМУ ПРИВОДИТ КУРЕНИЕ
Слайд 9
Клиническая картина
Клиническая картина рака легкого весьма разнообразна и
зависит от локализации, стадии заболевания, анатомического типа роста опухоли,
гистологического строения и предшествующих раку заболеваний легкого.
Клинико-анатомическая классификация рака легкого по А. И. Савицкому:
Центральный рак (эндобронхиальный, перибронхиальный, разветвленный) наиболее часто встречающаяся форма, развивается из эпителия главного, долевых, сегментарных и субсегментарных бронхов.
Периферический рак (шаровидный, пневмониеподобный, рак верхушки легкого (Пенкоста), развивается из альвеолярного эпителия или эпителия мелких бронхов.
Атипические формы (в зависимости от особенностей метастазирования—медиастинальная, карциноматоз легкого, костная, мозговая, печеночная и др.).
Слайд 10
Центральный рак легкого
Кашель ( в 75% случаев). ,

вначале сухой, в последующем — надсадный, особенно по ночам,
сопровождающийся выделением мокроты с примесью крови в виде прожилок, что является признаком распада опухоли ( в 57% случаев).
Боли в грудной клетке ( в 50% случаев). , чаще всего обусловленные прорастанием опухолью плевры или в связи с ателектазом и неспецифическим плевритом.
По мере роста опухоли происходит сужение просвета бронха и нарушение вентиляции соответствующей доли или сегмента легкого. Вначале развивается гиповентиляция, затем ателектаз и соответствующий пневмонит. Последний характеризуется внезапным подъемом температуры тела, усилением кашля.
Общие симптомы - недомогание, немотивированная слабость, быстрая утомляемость, снижение трудоспособности, похудание, субфебрильная температура.
Гипертрофическая легочная остеоартропатия— синдром Мари-Бамбергера, заключающийся в гипертрофии, обызвествлении и окостенении надкостницы мелких трубчатых костей, предплечья, голени. Клинически он проявляется в утолщении кончиков пальцев кистей, принимающих форму «барабанных палочек», боли в конечностях особенно в суставах.
Слайд 11
Периферический рак легкого
Клиническая картина переферического рака относительна бедна.

Развиваясь в периферической зоне легкого, вдали от крупных бронхов,
не вызывая заметной реакции легочной ткани, опухоль долгое время (в отдельных случаях по нескольку лет) не имеет каких-либо клинических симптомов и обнаруживается случайно при рентгенологическом исследовании.
Первым клиническим симптомом является боль в груди на стороне поражения, появляющаяся при прорастании опухолью плевры, одышка и степень ее выраженности зависят от величины и положения опухоли.
При прорастании опухоли в бронхи появляется кашель и кровохарканье. Периферический рак чаще сопровождается диссеминацией опухоли по плевре и образованием плеврального экссудата.
Пневмониеподобная форма периферического рака легкого протекает с симптомами, во многом напоминающими пневмонию.
Рак верхушки легкого (опухоль Пенкоста) благодаря преимущественному распространению опухолевого инфильтрата через купол плевры на задние отрезки 1—11 ребер, иногда дужки нижних шейных позвонков и на ствол симпатического нерва приводит к своеобразной клинической симптоматике, в которой превалируют боли в области плечевого сустава, плеча и синдром Горнера (миоз, сужение глазной щели и эндофтальм).
Слайд 12
Атипические формы рака легкого
Клиническая картина атипических форм рака

легкого обусловлена метастазами, а первичный очаг в легком доступными
диагностическими методами выявить не удается.
Медиастинальная форма рака легкого выделяется в связи с особенностями, обусловленными преимущественным ростом метастатических опухолевых узлов в средостении. Она характеризуется выраженным компрессионным синдромом, степень которого зависит от локализации и размера соответствующих групп лимфатических узлов. При поражении лимфатических узлов, расположенных вокруг верхней полой вены, безымянной и непарной вен превалируют симптомы сдавления (одутловатость лица, шеи, одышка, цианоз, расширение подкожной венозной сети на грудной стенке).
Преимущественно левостороннее расположение опухолевых узлов в средостении обусловливает компрессионный парез возвратной ветви блуждающего нерва с клиникой охриплости голоса вплоть до развития афонии. При поражении задней группы медиастинальных лимфатических узлов возможны симптомы сдавления симпатического нерва (болевой синдром) и сдавление пищевода (дисфагия).
Атипический первичный карциноз легких характеризуется множественными очаговыми метастазами в легких, на фоне которых первичный очаг обычно не выявляется. Клинически это проявляется одышкой вследствие поражения большой дыхательной поверхности легких.
Симптомы рака легкого, связанные с прорастанием опухолью анатомических образований, а также регионарным и отдаленным метастазированием, отличаются большим разнообразием.
Слайд 13
Общий осмотр
Похудание, кахексия
Увеличение надключичных лимфоузлов слева (метастаз Вирхова)
Расширение
коллатеральных вен на верхней части груди и шее, молочной
железе, отек лица характерны для синдрома полой вены
Различные дерматозы
Субфибриллитет
При физикальном исследовании
необходимо отмечать наличие
ограничения подвижности
грудной клетки, зоны
укорочения легочного звука
и ослабления дыхания с
влажными хрипами.
Слайд 14
Диагностика
Больные с опухолью легкого поступают в специализированные стационары
в запущенных стадиях, когда возможность радикального лечения исключается. По
разным данным, от 35 до 80% больных раком легкого выявляются с III – IV стадией.
В связи с этим онкологи встали на путь активного выявления опухоли до ее клинических проявлений. Диагностика предопухолевых поражений и минимальных участков рака легких позволяет радикально излечить больного на доклинической стадии и избегнуть травматичных оперативных вмешательств.
Проводится также цитологическое исследование мокроты в контингентах группы риска (курильщики старше 40 лет, лица, страдающие хроническими бронхолегочными заболеваниями).
Однако основным методом ранней диагностики рака легких по-прежнему остается флюорографическое исследование, рекомендуемое всему населению раз в год, а лицам из групп риска – два раза в год.
Слайд 15
Диагностика
Факторы риска при раке легких
возраст старше 45
лет у мужчин и 50 лет у женщин,
профессиональные
вредности (газо-нефтехимическая промышленность, шахтеры, асфальтировщики, работники производства цемента, асбеста, хрома и т. д.)
курение табака
хронические воспалительные заболевания легких
Лицам из группы повышенного риска необходимо не менее 2 раз в год производить общий анализ мокроты с микроскопическим исследованием для определения клеточного состава с признаками атипии (цитологический скрининг).
Слайд 16
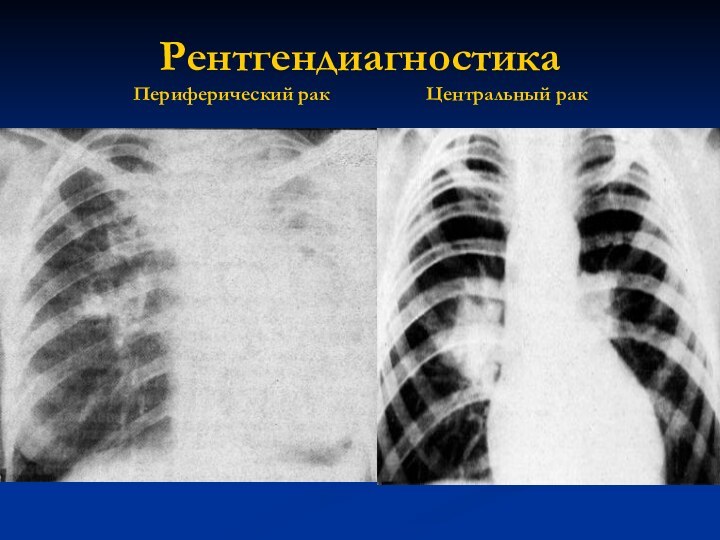
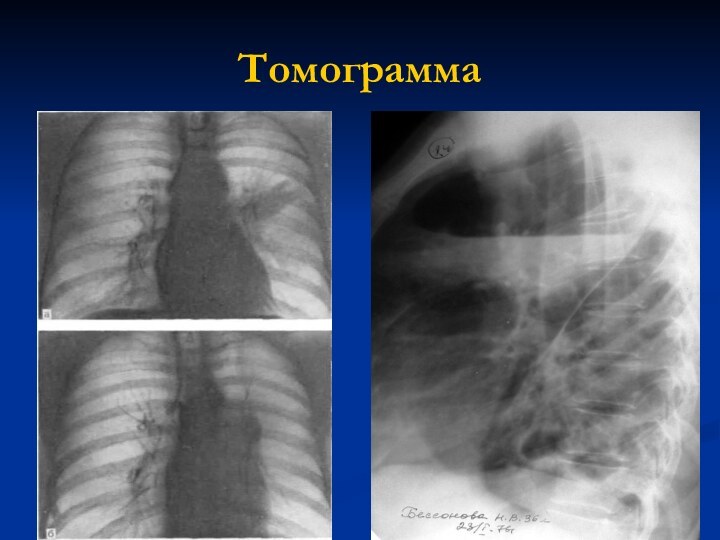
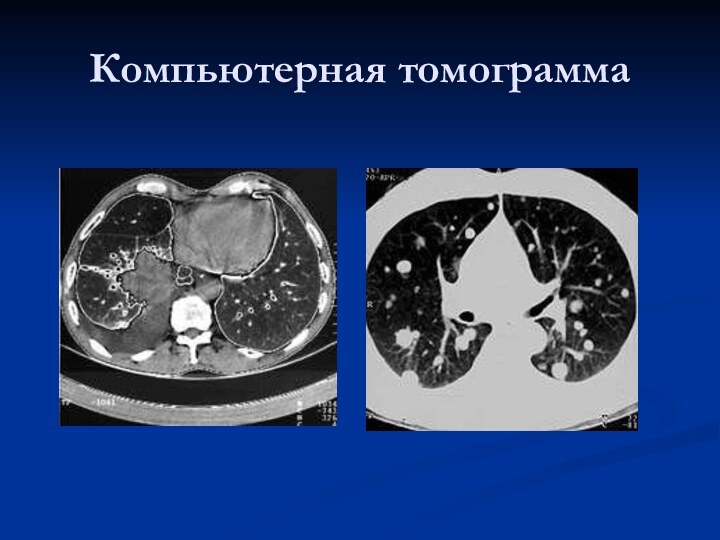
Рентгендиагностика
Периферический рак Центральный рак
Слайд 17
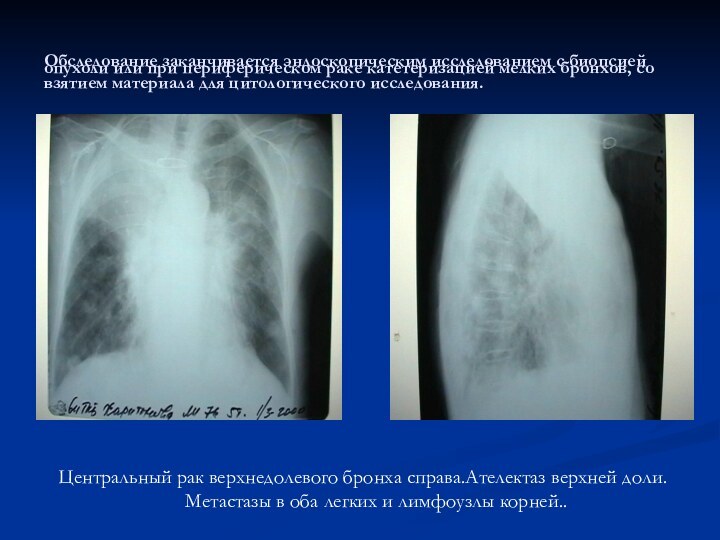
Обследование заканчивается эндоскопическим исследованием с биопсией опухоли или
при периферическом раке катетеризацией мелких бронхов, со взятием материала
для цитологического исследования.
Центральный рак верхнедолевого бронха справа.Ателектаз верхней доли. Метастазы в оба легких и лимфоузлы корней..
Слайд 20
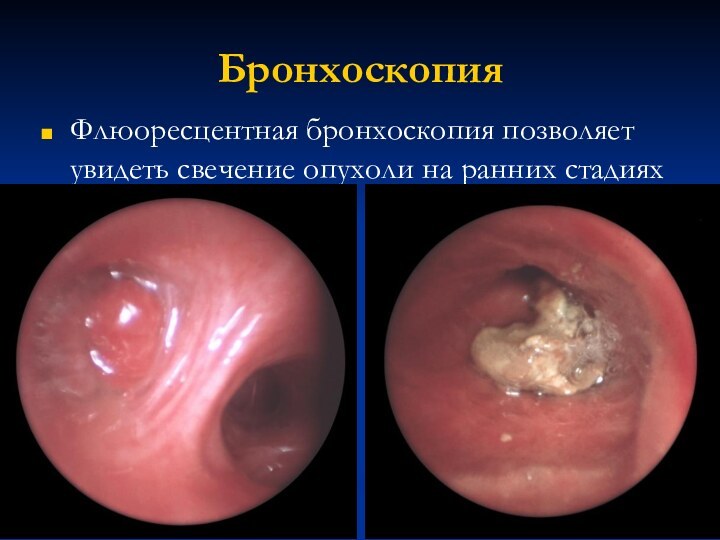
Бронхоскопия
Флюоресцентная бронхоскопия позволяет увидеть свечение опухоли на ранних
стадиях
Слайд 21
Дополнительные исследования
Ультразвуковое исследование
УЗИ позволяет обнаружить плевральный выпот на

ранних стадиях и пристеночно расположенные опухоли. УЗИ печени позволяет
обнаружить гематогенные метастазы.
Исследование функции дыхания
Вентиляционная способность лёгких меняется в зависимости от размеров опухоли, развития стеноза бронхов, ателектаза или сдавления лёгочной ткани и характеризуется смешанными нарушениями. При появлении плеврального выпота преобладает рестрикция. Оценка газового состава артериальной крови позволяет оценить степень гипоксемии (особенно при обширном поражении и при пожилом возрасте).
Лабораторная диагностика
Обший анализ крови неспецифичен, при возникновении пневмонии может развиться лейкоцитоз. Онкологическую настороженность должны вызвать высокие значения СОЭ у лиц пожилого возраста. Цитологическое исследование мокроты (выявление атипических или раковых клеток) при опухолях лёгких в целом информативно в 20% случаев. При центральной локализации опухоли информативность метода повышается до 74%.
Радиоизотопное сканирование
Радиоизотопные методы, гакие как позитронная эмиссионная томография, могут использоваться ДЛЯ обнаружения первичной опухоли. Также радиоизотопное сканирование позволяет выявить метастатические поражения скелета и отдалённые метастазы. Однако специфичность метода при выявлении метастатического поражения костей скелета невысока.
Слайд 22
Дифференциальный диагноз
Пневмония
Центральный рак лёгкого необходимо в первую очередь
дифеференцировать с пневмонией. Нарушение вентиляции при опухолях приводит к
усилению лёгочного рисунка, что трудно диффереренцировать от пневмонического инфильтрата, однако бронхоскопия позволяет осмотреть бронхи и установить правильный диагноз.
Слайд 23
Дифференциальный диагноз
Туберкулёма
Туберкулёма — инкапсулированное образование туберкулёзной природы выглядит
на рентгенограмме как фокус. Характерна локальная тень менее 2
см в диаметре с признаками распада; рак лёгкого такого размера распадается редко.
Кажущаяся бугристость контуров туберкулёмы на снимке в прямой проекции может соответствовать множественным или конгломеративным туберкулёмам при выполнении снимков в боковой проекции или проведения КТ. В пользу туберкулёзной природы фокуса будут свидетельствовать очаги-отсевы вокруг или ниже основной тени. В период распада туберкулёмы бактериологическое исследование мокроты может выявить микобактерии туберкулёза. Для туберкулём не характерны прогрессивный рост и симптомы сдавления.
Слайд 24
Дифференциальный диагноз
Доброкачественные опухоли лёгких
Доброкачественные опухоли лёгких, как правило,
не бывают бугристыми, не распадаются. В отличие от доброкачественных
образований при периферическом раке лёгкого небольших размеров (до 2 см в диаметре) контуры тени редко бывают резкими. Однако в дальнейшем по мере роста (2,5-3 см) злокачественная опухоль принимает чёткие очертании. Для доброкачественных опухолей не характерны интоксикация, кровохарканье, лучистость контуров.
Ретенционные кисты
Их контуры чёткие, без лучистости и бугристости, лёгочный рисунок не изменён. Следует помнить, что закупорка бронха раковой опухолью и накопление секрета дистальнее места обструкции иногда приводят к образованию кисты.
Слайд 25
Лечение
Хирургический метод лечения
Лучевой метод лечения
Химиотерпевтический метод
лечения
Сочетаный метод лечения
Выбор метода лечения зависит от
локализации, клинико-анатомических форм опухоли, стадии ее гистологической структуры и степени дифференцировки клеток, функциональных возможностей больного, особенно функции дыхания и сердечно-сосудистой системы. Хирургическое лечение оказывается эффективным в I, II и в некоторых случаях III стадии при плоскоклеточном раке легкого и аденокарциноме.
При недифференцированном раке легкого предпочтение должно быть отдано лучевому и лекарственному лечению.
Слайд 26
Хирургическое лечение
Доброкачественные опухоли подлежат удалению, поскольку точная диагностика

возможна только при гистологическом исследовании.
Единственный метод радикального лечения рака
лёгкого — удаление лёгкого (пульмонэктомия) или доли (лобэктомия). Операция состоит в резекции поражённых участков лёгкого, регионарных лимфатических узлов и (при необходимости) прилежащих тканей. IV стадия опухоли неоперабельна.
После операции требуется тщательное наблюдение, при наличии или подозрении на метастазирование — лучевая или химиотерапия. Рак лёгкого после радикальных операций рецидивирует в 6—12% случаев. Имеется опыт иссечения единичных и даже множественных метастазов на отдалённых сроках после удаления первичной опухоли.
При невозможности проведения радикальной операции при эндогенном росте опухоли в просвет трахеи или крупного бронха с целью восстановления проходимости её частичное иссечение проводят с помощью лазера.
Среди операций различают типовые (лобэктомия, билобэктомия, пневмонэктомия) и комбинированные операции, которые сопровождаются резекцией соседнего анатомического образования (части диафрагмы, грудной стенки, перикарда).
Слайд 27
Химиотерапия
Химиотерапия эффективна лишь при сочетании с лучевой терапией
при мелкоклеточном раке лёгкого. При других злокачественных опухолях лёгких
химиотерапия неэффективна ни как самостоятельный метод, ни как элемент комбинированного лечения. Применяют циклофосфамид, доксорубицин, винкристин, этопозид, цисплатин и другие препараты. Режимы лечения и дозировку выбирают индивидуально.
Слайд 28
Лучевая терапия
Лучевую терапию применяют как самостоятельно, так и
в комбинации с хирургическим методом и химиотерапией. Лучевая терапия
особенно эффективна при опухоли Пэнкоста. При других опухолях лучевую терапию обычно назначают в послеоперационном периоде при наличии метастазов в средостении.
Слайд 29
Комбинированное лечение
В последние годы более перспективным является комбинированный
метод, включающий предоперационную лучевую терапию и радикальную операцию. Предоперационная
лучевая терапия направлена на снижение биологической активности опухоли, уменьшение ее размеров, уничтожение субклинических метастазов в регионарных лимфатических узлах. В результате достигается снижение частоты рецидивов и метастазирования.
Слайд 30
Прогноз
Средняя продолжительность жизни без лечения составляет 8—12 мес.
Пятилетняя
выживаемость в зависимости от клеточного типа.
Бронхоальвсолярный рак — 30-35%.
Плоскоклеточный
рак — 8—16%.
Аденокарцинома — 5-10%.
Мелкоклеточный рак — менее 3%.
Пятилетняя выживаемость в зависимости от стадии процесса, установленной в ходе операции.
Стадия 1 - 60-80%.
Стадия II - 40-55%.
Стадия III - 10-15%.