- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Течение бронхолегочной дисплазии у детей раннего возраста
Содержание
- 2. Бронхолегочная дисплазия (код в МКБ X Р27.0)
- 3. Протекает с преимущественным поражением бронхиол и паренхимы
- 4. АктуальностьС развитием технологий выхаживания и респираторной терапии
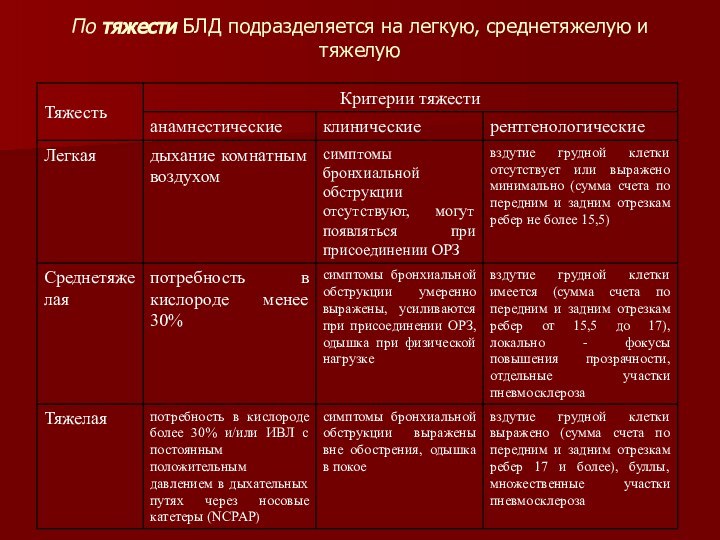
- 5. КЛАССИФИКАЦИЯ БЛД подразделяется по
- 6. По тяжести БЛД подразделяется на легкую, среднетяжелую и тяжелую
- 7. Клиническая картина на этапе формирования болезни в
- 8. Объективное исследование. Кожные покровы бледные, с цианотичным
- 9. -Перкуторный звук – чаще коробочный, реже выявляется
- 10. Клиническая картина на втором этапе выхаживанияВ постинтубационном
- 11. Клиническая картина после выписки со второго
- 12. Клиническая картина обостренияНачало заболевания острое. Жалобы на
- 13. Цель исследования – дать клиническую характеристику течения
- 14. -У 52% отмечалась новая форма, у
- 15. -У большинства больных (86%) была диагностирована среднетяжелая
- 17. Полученные результаты На первом году
- 18. Клинически обострения характеризовались нарастанием выраженности бронхообструктивного синдрома
- 19. Жалобы при поступленииДыхательная недостаточность
- 20. При аускультации у 86% пациентов определялось
- 21. Среди рентгенологических признаков БЛД выявлялись признаки гиперинфляции
- 22. Назначение лекарственных препаратов
- 23. Скачать презентацию
- 24. Похожие презентации
Бронхолегочная дисплазия (код в МКБ X Р27.0) – это полиэтиологическое хроническое заболевание морфологически незрелых легких, развивающееся у новорожденных, главным образом глубоко недоношенных детей, в результате интенсивной терапии респираторного дистресс-синдрома и/или пневмонии.














Слайд 3 Протекает с преимущественным поражением бронхиол и паренхимы легких,
развитием эмфиземы, фиброза и/или нарушением репликации альвеол; проявляется зависимостью
от кислорода в возрасте 28 суток жизни и старше, бронхообструктивным синдромом и симптомами дыхательной недостаточности; характеризуется специфичными рентгенографическими изменениями в первые месяцы жизни и регрессом клинических проявлений по мере роста ребенка.
Слайд 4
Актуальность
С развитием технологий выхаживания и респираторной терапии недоношенных
новорожденных отмечается рост частоты бронхолегочной дисплазии (БЛД). Начинаясь в
периоде новорожденности, БЛД определяет качество жизни детей раннего возраста, нередко являясь причиной смертности и инвалидизации. С другой стороны, в связи с продолжающимся в постнатальном периоде ростом и развитием легких, у многих детей наблюдается регресс клинических проявлений заболевания и более благоприятный прогноз.Слайд 5 КЛАССИФИКАЦИЯ БЛД подразделяется по форме, тяжести и
периоду болезни (обострение, ремиссия). По
форме различают БЛД недоношенных (классическую и новую формы), БЛД доношенных.
Слайд 7
Клиническая картина на этапе формирования болезни в ОРИТН
Анамнез.
В анамнезе у больных с классической формой БЛД имеются
указания на проведение ИВЛ с «жесткими режимами». Начало развития БЛД можно предположить обычно к 10-14 дню жизни, когда у ребенка, находящегося на ИВЛ по поводу РДС, отсутствует положительная динамика, развивается стойкая дыхательная недостаточность после первичного улучшения состояния.
Новая форма может развиться у детей, которым проводилась респираторная терапия с помощью NCPAP.
Слайд 8
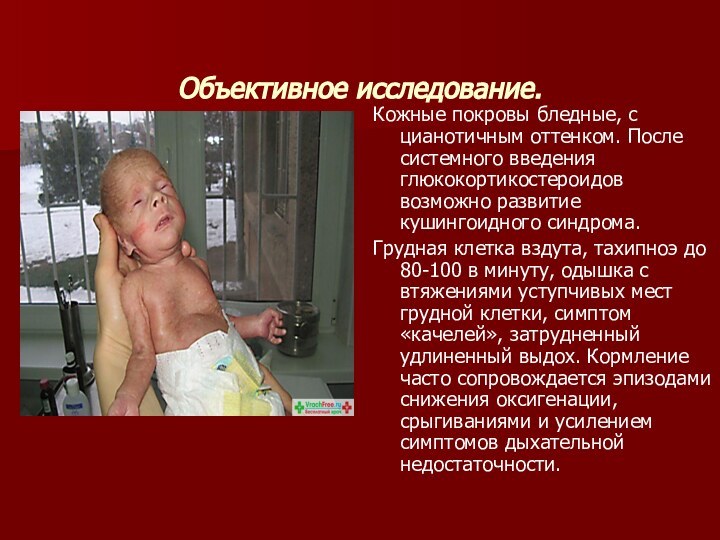
Объективное исследование.
Кожные покровы бледные, с цианотичным оттенком.
После системного введения глюкокортикостероидов возможно развитие кушингоидного синдрома.
Грудная
клетка вздута, тахипноэ до 80-100 в минуту, одышка с втяжениями уступчивых мест грудной клетки, симптом «качелей», затрудненный удлиненный выдох. Кормление часто сопровождается эпизодами снижения оксигенации, срыгиваниями и усилением симптомов дыхательной недостаточности.Слайд 9 -Перкуторный звук – чаще коробочный, реже выявляется притупление
перкуторного звука. -При аускультации: ослабление дыхания и крепитация, отражающие
развитие интерстициального отека, и появление свистящих, мелкопузырчатых хрипов. К проявлениям БОС относятся также эпизоды падения сатурации кислорода, клинически сопровождающиеся свистящими хрипами, ослабленным дыханием, затруднением вдоха и выдоха, ригидностью грудной клетки, падением растяжимости и увеличением резистентности дыхательных путей. У части пациентов с БЛД возможен стридор. Клиническая картина новой формы БЛД характеризуется длительной кислородозависимостью и, в то же время, сравнительно редким возникновением БОС.
Слайд 10
Клиническая картина на втором этапе выхаживания
В постинтубационном периоде
у детей с БЛД сохраняются симптомы дыхательной недостаточности (одышка,
тахипноэ, кислородозависимость) и хрипы в легких.Для пациентов с классической БЛД недоношенных и БЛД доношенных характерна динамика аускультативных изменений в легких – ослабление дыхания сменяется хрипами, затем долгое время выслушивается жесткое дыхание.
У детей с новой формой заболевания зависимость от кислорода, ослабление дыхания сохраняются длительно, жесткое дыхание, БОС отмечаются редко.
Слайд 11
Клиническая картина после выписки
со второго этапа выхаживания
Дальнейшее
клиническое течение БЛД волнообразное, зависит от выраженности морфологических и
функциональных нарушений.У большинства больных отмечается медленное, но четкое улучшение и нормализация состояния через 6-12 месяцев, У части больных с тяжелой БЛД нарушения сохраняются длительно. Стойкое тахипноэ, периодический стридор, повторные пневмонии встречаются на первом году значительно чаще, чем на втором. Тяжелая БЛД характеризуется симптомами ХДН, в ряде случаев, требующей домашней кислородотерапии. Симптомы ХДН у детей с БЛД включают в себя цианоз, тахипноэ, одышку с втяжением межреберий и западением грудины при дыхании.
Слайд 12
Клиническая картина обострения
Начало заболевания острое. Жалобы на лихорадку,
одышку, кашель, вначале заболевания сухой, и затем становится влажный.
У части детей кашель носит коклюшеподобный характер, могут появляться дистанционные хрипы.Состояние в основном тяжелое за счет ДН (цианоз, вздутие грудной клетки, тахипноэ, одышка экспираторного или реже смешанного характера) и инфекционного токсикоза.
Перкуторный звук коробочный, более чем у половины детей чередуется с участками ограниченного притупления, приобретая «мозаичный» характер.
При аускультации: жесткое или ослабленное дыхание, удлиненный выдох, выслушиваются сухие свистящие, влажные мелкопузырчатые хрипы, крепитация.
Со стороны других органов возможны тахикардия, гепато- и спленомегалия.
Слайд 13 Цель исследования – дать клиническую характеристику течения бронхолегочной
дисплазии недоношенных у детей первого и второго года жизни. Материалы
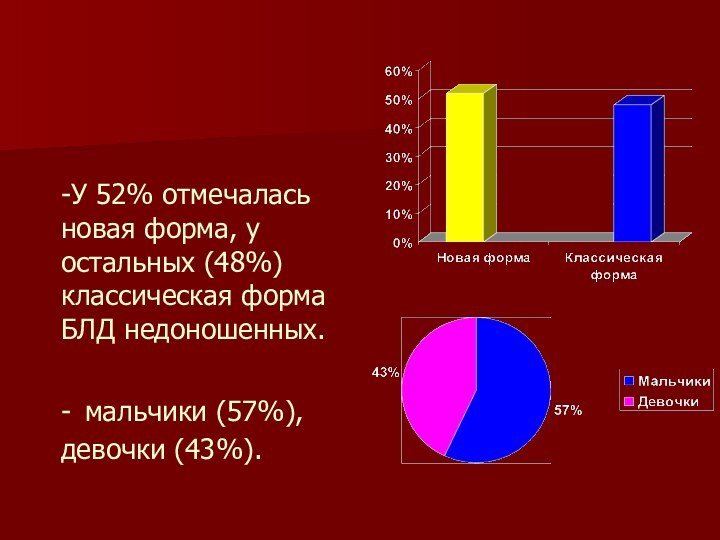
и методы. Под наблюдением находился 21 ребенок с БЛД недоношенных, дети поступали на лечение в пульмонологическое отделение Ивановской областной детской клинической больницы.Слайд 14 -У 52% отмечалась новая форма, у остальных
(48%) классическая форма БЛД недоношенных.
- мальчики (57%), девочки (43%).
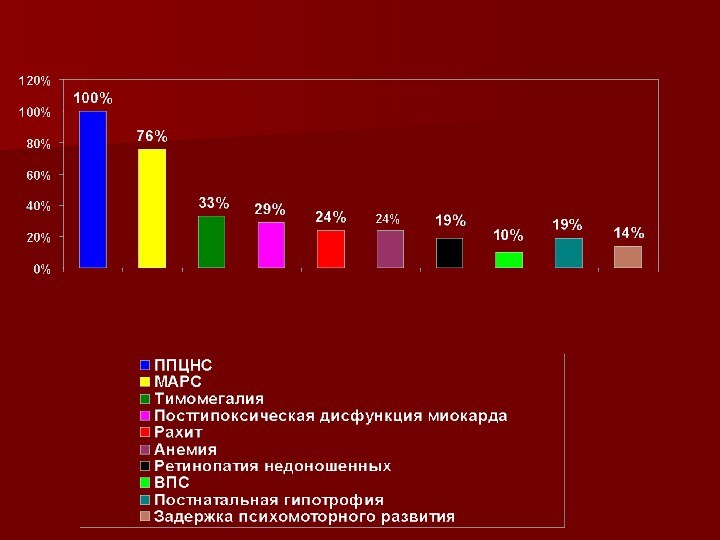
Слайд 15 -У большинства больных (86%) была диагностирована среднетяжелая форма
заболевания. -Спектр сопутствующей патологии характеризовался наличием перинатального поражения ЦНС
(100%), малых аномалий развития сердца (76%), тимомегалии (33%), постгипоксической дисфункции миокарда (29%), рахита (24%), анемии (24%). Реже отмечались ретинопатия недоношенных (19%), ВПС (10%). Почти у каждого пятого пациента (19%) выявлялась постнатальная гипотрофия, у каждого седьмого (14%) задержка психомоторного развития.Слайд 17 Полученные результаты На первом году жизни у всех
детей исследуемой группы отмечались обострения БЛД, потребовавшие госпитализации, на
втором году у 38% пациентов. Число госпитализаций по поводу обострений БЛД на первом году жизни составило от 1 до 3 раз (в среднем 1,6), на втором году жизни от 0 до 1 (в среднем 0,4). -У большинства детей обострения БЛД развивались на фоне присоединения интеркуррентной инфекции. Анализ сезонности обострений позволил установить, что наибольшее их количество (70%) приходилось на период подъема заболеваемости острыми респираторными инфекциями (с октября по март-апрель).Слайд 18 Клинически обострения характеризовались нарастанием выраженности бронхообструктивного синдрома и
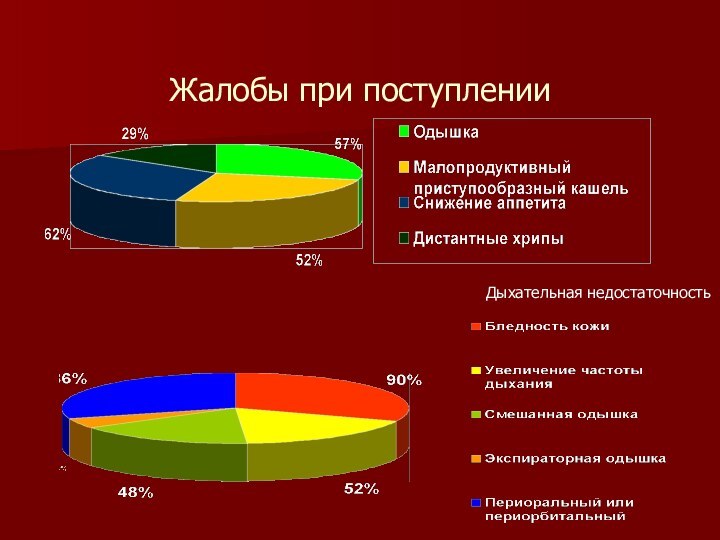
дыхательной недостаточности. Основными жалобами при поступлении в отделение являлись
одышка (57%), малопродуктивный приступообразный кашель (52%), снижение аппетита (62%), дистантные хрипы (29%). Дыхательная недостаточность характеризовалась бледностью кожи (90%), периоральным или периорбитальным цианозом (86%), увеличением частоты дыхания (52%), одышкой смешанного (48%) или экспираторного характера (14%).При объективном обследовании у большинства детей (90%) выявлялся коробочный перкуторный звук.
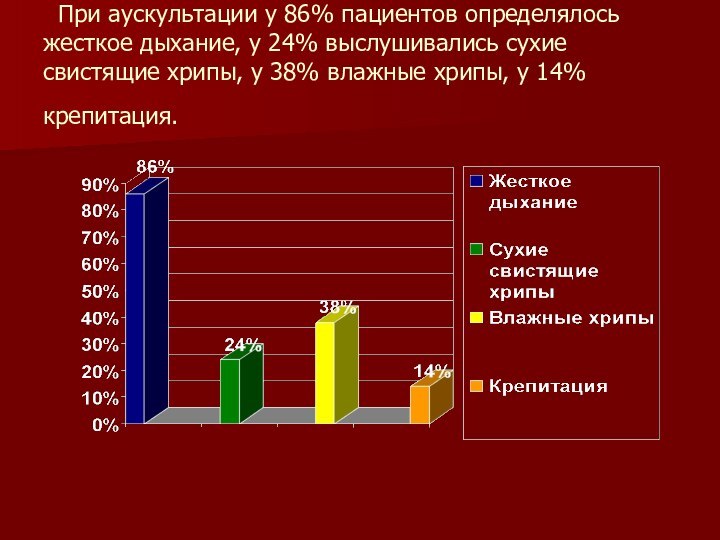
Слайд 20 При аускультации у 86% пациентов определялось жесткое
дыхание, у 24% выслушивались сухие свистящие хрипы, у 38%
влажные хрипы, у 14% крепитация.Слайд 21 Среди рентгенологических признаков БЛД выявлялись признаки гиперинфляции (у
43%), усиление и деформация бронхо-легочного рисунка (у 52%).
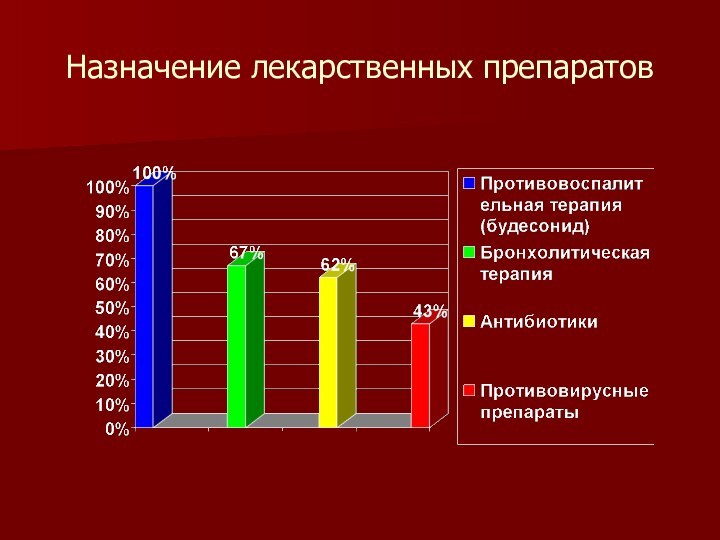
Всем
детям при обострении БЛД назначалась противовоспалительная терапия (ингаляции будесонида через небулайзер), 67% пациентов получали бронхолитическую терапию. В 62% случаев потребовалось назначение антибиотиков, в 43% противовирусных препаратов. У 19% пациентов на втором году жизни произошло изменение тяжести течения БЛД в более легкую сторону.