- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Зрелые клетки крови
Содержание
- 2. Кроветворение Стволовая клетка (0,01%)Полипотентные клетки-предшественникиУнипотентные клетки-предшественники способность
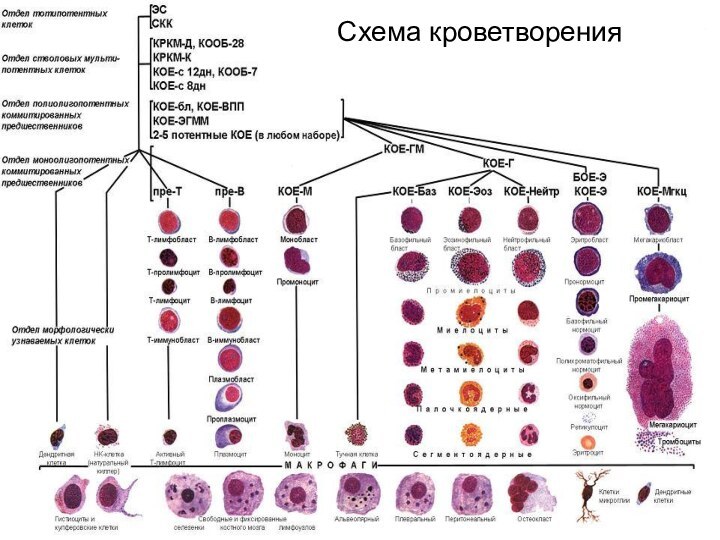
- 3. Схема кроветворения
- 4. Эритропоэз (Продолжительность эритропоэза около 12 суток,
- 5. Нейтрофилопоэз Продолжительность нейтрофилопоэза - 6-10 дней,
- 6. ЭозинофилыЭозинофилопоэз происходит в костном мозге и во
- 7. БАЗОФИЛЫКоличество базофилов в периферической крови меньше, чем
- 8. МОНОЦИТОПОЭЗМоноцитопоэз происходит в костном мозге и во
- 9. Лимфоцитопоэз Выделяют три основных вида лимфоцитов, Т-,В-лимфоциты
- 10. ТРОМБОЦИТОПОЭЗТромбоциты, участвующие в гемостатических реакциях, представляют
- 11. Гемобластозы Гемобластозы- опухоли, возникшие из кроветворных клетокЛейкозы-
- 12. Свойства гемобластозовСистемность поражения(обусловлена ранним метастазированием в органы
- 13. Этиология гемобластозовИонизирующее излучение (ХМЛ,ОЛ)Химические мутагены (бензол, цитостатики
- 14. Классификация лейкозовОстрые лейкозы – злокачественные новообразования, источником
- 15. Острые лейкозыЛимфобластный Миелобластный Монобластный Миеломонобластный Промиелоцитарный Эритромиелоз Плазмобластный Мегакариобластный Малопроцентный Недифференцируемый Острые нелимфобластные лейкозы
- 16. FAB- классификация (French-American-British).существуют три варианта ОЛЛ -
- 17. Распространенность ОЛЛ наиболее часто возникает в возрасте
- 18. Симптомы Угнетение нормального кроветворенияАнемияИнфекции (в т.ч. вирусные,грибковые)Геморрагический
- 19. Стадии лейкозаНачальная (доклиническая)Развернутый периодРемиссияПолная (до 5%бластов)НеполнаяВыздоровление (Полная 5-летняя ремиссия)РецидивТерминальная стадия
- 20. Диагностика Периферическая кровьПунктат костного мозга (стернальная пункция)Биоптат костного мозга (Трепанобиопсия)МикроскопияСветоваяЭлектроннаяЦитология ЦитохимияИммунология
- 21. Острый миелобластный и миеломонобластный лейкозы (80-90%
- 22. Лечение о. нелимфобластного лейкозаИндукция ремиссии:Цитозар100мг/м2+рубомицин45мг/м2(7+3, 5+2)Рубомицин (Дауномицин)+Цитозар+
- 23. Лечение ОНЛЛ у детейПри остром нелимфобластном лейкозе
- 24. О.промиелоцитарный лейкоз (3,8%взр.)Выраженный геморрагический синдром (ДВС-синдром,обусловленный избытком
- 25. О.промиелоцитарный лейкоз-лечениеЛечение ДВС-синдромаГепаринКонтрикалКровезаменители(свежезамороженная плазма, тромбовзвесьПреднизолон (большие дозы)Рубомицин+ цитозар
- 26. О.монобластный лейкоз (6,3%взр, 2,6%дет)По течению близок к
- 27. Острый эритромиелоз(5%взр, 0,6%дет)АнемияЛегкая иктеричностьЭритрокариоциты в кровиЧаще нет
- 28. Острый мегакариобластный лейкоз (редко)Не имеет характерных клинических особенностейЧасто сопровождается миелофиброзомЧасто невысокий % бластов («малопроцентный»)Плохая эффективность ХТ
- 29. Острый малопроцентный лейкозРефрактерная нормохромная анемияМедленное прогрессированиеНебольшой (до30)
- 30. Особенности вторичных (индуцированных) лейкозовИндуцированные лейкозы отличаются от
- 31. Острый лимфобластный лейкоз85%у детей и 10-15% у
- 32. Лечение ОЛЛ и недифференцированной формы у детейВинкристин
- 33. Контроль леченияАн крови+Тр 1 раз в недПункция
- 34. Лечение ОЛЛВинкристин+рубомицин(адриабластин)+ преднизолон 4-6 недПри неэффективности, при
- 35. Токсичность терапии Ранняя токсичность включает тошноту, рвоту,
- 36. Трнсплантация костного мозгаАутологичная- собственного к.м. после достижения
- 37. Скачать презентацию
- 38. Похожие презентации
Кроветворение Стволовая клетка (0,01%)Полипотентные клетки-предшественникиУнипотентные клетки-предшественники способность к пролиферацииспособность к дифференцировкеИмеют рецепторы к колониестимулирующим факторамМогут дифференцироваться в один росток




































Слайд 2
Кроветворение
Стволовая клетка (0,01%)
Полипотентные клетки-предшественники
Унипотентные клетки-предшественники
способность к
пролиферации
один ростокСлайд 4 Эритропоэз (Продолжительность эритропоэза около 12 суток, стимулирующий фактор
– эритропоэтин, вырабатывается на 90% в почках)
Пронормоцит (из него
обр. 16 эритроцитов)базофильные, полихроматофильные и оксифильные нормоциты.
ретикулоцит (0,5-2% эритроцитов)
Зрелый эритроцит (живет 120дней)
Слайд 5 Нейтрофилопоэз Продолжительность нейтрофилопоэза - 6-10 дней, стимуляторы-ИЛ3, КСФ
(колониестимулирующие факторы)
Миелолбласт
Промиелоцит
Миелоцит
Метамиелоцит, палочкоядерный и сегментоядерный гранулоциты
90%
всех нейтрофилов находится в костном мозге, 2-3% в периферической крови(1/2 из них циркулирует, ½ расположена пристеночно) и 7-8% - в тканях; в анализе крови мы определяем 1-1.5% всех нейтрофиловВ периферической крови нейтрофилы находятся в среднем 6-10 часов, а затем попадают в ткани, где существуют 1-4 дня
Основная задача нейтрофилов, противоинфекционная защита, выполняется с помощью хемотаксиса (мобилизации и миграции), фагоцитоза микроорганизмов и внутриклеточного уничтожения и переваривания. В ходе выполнения своей задачи нейтрофилы погибают.
Слайд 6
Эозинофилы
Эозинофилопоэз происходит в костном мозге и во многом
сходен с нейтрофилопоэзом.
Их гранулы содержат «основной протеин». Кроме того,
эозинофилы содержат кристаллы Шарко-Лейдена, впервые описанные при лейкозе, а затем выявленные в мокроте больных бронхиальной астмой.Продожительность пребывания эозинофилов в крови - до 15 часов.
Основными функциями эозинофила являются участие в аллергических реакциях, противопаразитарная защита организма и удаление фибрина, возникшего в ходе воспалительных процессов. Следует отметить, что эозинофилы купируют, а не индуцируют аллергические реакции (реакции гиперчувствительности немедленного типа).
Слайд 7
БАЗОФИЛЫ
Количество базофилов в периферической крови меньше, чем других
клеток. Отличительным признаком базофилов являются темные цитоплазматические гранулы, которые
содержат гепарин и гистамин. Считается, что после перехода в ткани базофилы превращаются в тучные клетки, но это мнение разделяют не все. Тучные клетки имеют на поверхности рецепторы к иммуноглобулину Е. Основная функция базофилов и тучных клеток - участие в аллергических и воспалительных реакциях.
Слайд 8
МОНОЦИТОПОЭЗ
Моноцитопоэз происходит в костном мозге и во многом
сходен с нейтрофилопоэзом. В моноцитопоэзе выделяют несколько морфологически различаемых
стадий: монобласт, промоноцит и моноцит.Среднее время пребывания моноцитов в крови - 8-16 часов.
Моноциты, попадая в ткани, дифференцируются в макрофаги, которые могут обладать специальными функциями в зависимости от локализации тканей (в частности макрофаги могут уничтожать опухолевые клетки). Продолжительность пребывания макрофагов в тканях - до нескольких лет
Слайд 9
Лимфоцитопоэз
Выделяют три основных вида лимфоцитов, Т-,В-лимфоциты и
большие гранулярные лимфоциты.
Все три вида лимфоцитов происходят из костномозговых
клеток-предшественниц лимфоцитопоэза.Т-лимфоциты в норме составляют 70-80% лимфоцитов периферической крови. Т-лимфоциты - важная составная часть клеточного иммунитета.
В-лимфоциты составляют 10-15% лимфоцитов периферической крови. Основной функцией В-лимфоцитов является продукция антител - иммуноглобулинов, участвующих в иммунных реакциях
Большие гранулярные лимфоциты составляют 10-15% лимфоцитов периферической крови. Эти клетки участвуют участвуют в реакциях антителонезависимой клеточной цитотоксичности, а также обладают способностью к неиммунному неантителозависимому уничтожению клеток-мишеней, обычно злокачественных
Слайд 10
ТРОМБОЦИТОПОЭЗ
Тромбоциты, участвующие в гемостатических реакциях, представляют собой
фрагменты цитоплазмы мегакариоцитов дискоидной формы, размером 1-2 мкм. Продолжительность
пребывания тромбоцитов в кровеносном русле в норме составляет 7-8 суток. Из одного мегакариоцита образуется в среднем 5000 тромбоцитов.В зависимости от зрелости принято выделять мегакарибласты, промегакариоциты и мегакариоциты. По мере дифференцировки плоидность клеток возрастает (от 4N до 32N)
Процесс дифференцировки мегакариоцитов и образования тромбоцитов регулируется с помощью недавно идентифицированного тромбопоэтина.
Слайд 11
Гемобластозы
Гемобластозы- опухоли, возникшие из кроветворных клеток
Лейкозы- гемобластозы,при
которых опухолевыми клетками заселен костный мозг
Гематосаркомы – опухоли из
кроветворных клеток, разрастающиеся вне костного мозга
Слайд 12
Свойства гемобластозов
Системность поражения(обусловлена ранним метастазированием в органы кроветворения)
Угнетение
нормального кроветворения
Происходят из одной мутировавшей клетки (клон). Часто имеются
хромосомные аберрации (филадельфийская хромосома)В процессе развития наблюдается опухолевая прогрессия (изменение свойств), связанная,по-видимому, с повторными мутациями в пределах клона
Слайд 13
Этиология гемобластозов
Ионизирующее излучение (ХМЛ,ОЛ)
Химические мутагены (бензол, цитостатики -алкилирующие
агенты (хлорамбуцил, мельфалан) /индукция вторичных лейкозов/).
Вирусы (Эпштейна-Барра,Человеческий вирус Т-клеточного
лейкоза)Наследственность (в т.ч.хромосомные болезни)
Приобретенный иммунодефицит
СПИД
Иммуносупрессия при трансплантациях и при лечении аутоимммунных болезней
Слайд 14
Классификация лейкозов
Острые лейкозы – злокачественные новообразования, источником которых
является патологический клон молодых (бластных) клеток
Хронические –образуются из морфологически
зрелых клетокМиелодиспластические синдромы - Гетерогенная группа нарушений у лиц старше 50 лет, характеризующихся периферическими цитопениями (одного или более ростков гемопоэза) при наличии нормо- или гиперцеллюлярного костного мозга и диспластического созревания клеток костного мозга, одного или более ростков; у 25-50 % больных заболевание прогрессирует в острый миелоидный лейкоз (ОМЛ) синдромы часто относят к предлейкозу.
Слайд 15
Острые лейкозы
Лимфобластный
Миелобластный
Монобластный
Миеломонобластный
Промиелоцитарный
Эритромиелоз
Плазмобластный
Мегакариобластный
Малопроцентный
Недифференцируемый
Острые нелимфобластные лейкозы
Слайд 16
FAB- классификация (French-American-British).
существуют три варианта ОЛЛ - L1,
L2, L3 и семь вариантов ОМЛ:
М0 - недифференцированный ОМЛ;
М1 - миелобластный лейкоз без созревания клеток;
М2 - миелобластный лейкоз с неполным созреванием клеток;
М3 - промиелоцитарный лейкоз;
М4 - миеломоноцитарный лейкоз;
М5 - монобластный лейкоз;
М6 - эритролейкоз;
М7 - мегакариобластный лейкоз.
В соответствии с экспрессируемыми антигенами ОЛЛ делится на Т-клеточный и В-клеточный типы
Слайд 17
Распространенность
ОЛЛ наиболее часто возникает в возрасте 2 -
10 лет (пик в 3 - 4 года), затем
распространенность заболевания снижается, однако после 40 лет отмечается повторный подъем. ОЛЛ составляет около 85% лейкозов, встречающихся у детей. ОМЛ, напротив, наиболее часто встречается у взрослых, причем частота его увеличивается с возрастом.
Слайд 18
Симптомы
Угнетение нормального кроветворения
Анемия
Инфекции (в т.ч. вирусные,грибковые)
Геморрагический синдром
Опухолевые
разрастания
Боли в костях
Увеличение печени, селезенки, лимфоузлов
Нейролейкемия
Поражение кожи1) специфические изменения;
2)изменения – “сателлиты”;3) инфекционные поражения кожи;4) вторичные изменения при химиотерапии.Поражение других органов (яички,десны,почки,миокард,легкие)
Слайд 19
Стадии лейкоза
Начальная (доклиническая)
Развернутый период
Ремиссия
Полная (до 5%бластов)
Неполная
Выздоровление (Полная 5-летняя
ремиссия)
Рецидив
Терминальная стадия
Слайд 20
Диагностика
Периферическая кровь
Пунктат костного мозга (стернальная пункция)
Биоптат костного мозга
(Трепанобиопсия)
Микроскопия
Световая
Электронная
Цитология
Цитохимия
Иммунология
Слайд 21 Острый миелобластный и миеломонобластный лейкозы (80-90% у взрослых
и до15% удетей)
Гранулоцитопения
Лихорадка
Некротическая ангина
В дебюте нет увеличения лимфоузлов,печени,
селезенки, редко нейролейкемияЧастота ремиссий-60-80%
Продолжительность жизни- до 3лет
Выздоровление – 40-60% (моложе 55лет) и 20%- в возрасте старше55лет
Слайд 22
Лечение о. нелимфобластного лейкоза
Индукция ремиссии:
Цитозар100мг/м2+рубомицин45мг/м2(7+3, 5+2)
Рубомицин (Дауномицин)+Цитозар+ Тиогуанин
(ДАТ)
Адриабластин+винкристин+преднизолон+ цитозар (АД-ОАР)
Профилактика нейролейкемии(цитозар э/л100мг)
Повторный курс(при необходимости)
Поддерживающее лечение (1-2
курса в мес)
Слайд 23
Лечение ОНЛЛ у детей
При остром нелимфобластном лейкозе у
детей в 78 % случаев ремиссии удается добиться по
следующей схеме, состоящей из 2 этапов:1 этап – предварительный, рассчитан на уменьшение плацдарма опухоли. Цитозар 40 мг/м2 в течение 7 дней, Тиогуанин в те же дни внутрь по 30 мг/м2 каждые 12 часов.
2 этап, назначается без перерыва и продолжается 4 недели. Тиогуанин по 60 мг/м2 каждые 12 часов, Преднизолон по 60 мг/м2*сут ежедневно (отменяя с 5-ой недели постепенно), Винкристин 2 мг 1 раз в неделю , Адриабластин по 25 мг/м2 раз в неделю, Цитозар по 75 мг/м2*сут
3 этап так же длится 4 недели и назначается без перерыва. Чаще всего эти 4 недели представляют собой ремиссию. Тиагуанин и Цитозар в той же дозе, что и во 2-ом этапе, Циклофосфан по 500 мг/м2*сут, Адриабластин 1 раз в 2 недели в той же дозе.
В течение этих 4-х недель также проводится профилактика нейролейкемии: облучение головы и 5 внутрилюмбольных пункций метотрексата. Этот этап терапии служит началом поддерживающей терапии, которая будет продолжаться в течение 2-х лет.
Слайд 24
О.промиелоцитарный лейкоз (3,8%взр.)
Выраженный геморрагический синдром (ДВС-синдром,обусловленный избытком тромбопластина
в лейкозных клетках)
Медленное нарастание опухолевой интоксикации («медленный»лейкоз)
Позднее вовлечение печени,
селезенки, лимфоузловПри естественном течении – смерть от геморрагий в течение месяца (ОНМК)
На фоне лечения частота ремиссий 80%, продолжительность жизни – до 2-3 лет
Слайд 25
О.промиелоцитарный лейкоз-лечение
Лечение ДВС-синдрома
Гепарин
Контрикал
Кровезаменители(свежезамороженная плазма, тромбовзвесь
Преднизолон (большие дозы)
Рубомицин+ цитозар
Слайд 26
О.монобластный лейкоз (6,3%взр, 2,6%дет)
По течению близок к ОМЛ,но
Чаще
выраженная нейтропения (некротические ангины, стоматиты)
Чаще инфильтрация десен
Иногда появляются парапротеины
Частота
полных ремиссий – около 60%Лечение – как при ОМЛ
Слайд 27
Острый эритромиелоз(5%взр, 0,6%дет)
Анемия
Легкая иктеричность
Эритрокариоциты в крови
Чаще нет увеличения
печени, селезенки, лимфоузлов
Средняя продоллжительность жизни – 6 мес.
Редкость полных
ремиссийОтсутствие эффективных схем лечения
Слайд 28
Острый мегакариобластный лейкоз (редко)
Не имеет характерных клинических особенностей
Часто
сопровождается миелофиброзом
Часто невысокий % бластов («малопроцентный»)
Плохая эффективность ХТ
Слайд 29
Острый малопроцентный лейкоз
Рефрактерная нормохромная анемия
Медленное прогрессирование
Небольшой (до30) %
бластов
Не требует активной цитостатической терапии (используется преднизолон 20 мг/сут
с возможным подключением небольших доз меркаптопурина или цитозара)Повторные гемотрансфузии
Слайд 30
Особенности вторичных (индуцированных) лейкозов
Индуцированные лейкозы отличаются от спонтанных
как особыми клиническими (нередко предшествующая дебюту опухоли миелодисплазия, резистентность
лейкоза к проводимому лечению, плохой прогноз), так и цитогенетическими особенностями.Чаще – после 50 лет
Глубокая цитопения
Выражен фиброз костного мозга
Редкость и нестойкость ремиссий
Слайд 31
Острый лимфобластный лейкоз
85%у детей и 10-15% у взрослых
Высокая
частота поражения лимфоузлов(54%) и селезенки(71%), что обусловливает клинику (
кашель, одышка, боли в животе и др.)Оссалгии (голени)
Быстрое развитие нейролейкемии и поражения яичек
Частота ремиссий у детей -94%, у взрослых-80%
Частота выздоровлений у детей- до 70% у взрослых – 20-35%
Слайд 32
Лечение ОЛЛ и недифференцированной формы у детей
Винкристин 1,4
мг/м21р в7 дней в/в, преднизолон 40 мг/м2 в день
Винкристин
1,4 мг/м21р в7 дней в/в, преднизолон 40 мг/м2 в день+ рубомицин60 мг/м2 в 10 и 11 дниВинкристин 1,4 мг/м21р в7 дней в/в, преднизолон 40 мг/м2 в день+ аспарагиназа 100ЕД/кг в/в-10 дней (после 4-6 нед. Преднизолона и винкристина)
При достижении ремиссии – закрепляющие курсы СОАР
Сразу после установления д-за – эндолюмбально метотрексат 12,5 мг/м2 1 раз в 2 нед.
Профилактика нейролейкемии: метотрексат э/л+облучение головы или Метотрексат+ цитозар эндолюмбально
Слайд 33
Контроль лечения
Ан крови+Тр 1 раз в нед
Пункция костного
мозга – 1 раз в месяц ( в первый
год ремиссии, на 2-3 году – 1 р в 3 мес)При лейкопении менее 2*103 – снижение дозы цитостатиков в 2 раза, если менее1*103 - отмена
При появлении полиневрита – снижение дозы винкристина в 2 р или переход на винбластин
Слайд 34
Лечение ОЛЛ
Винкристин+рубомицин(адриабластин)+ преднизолон 4-6 нед
При неэффективности, при рецидиве–
СОАР, СОР,РОМР
Поддерживающая терапия – 6-меркаптопурин+ метотрексат+ циклофосфан, с добавлением
курсов СОАР или РОМР
Слайд 35
Токсичность терапии
Ранняя токсичность включает тошноту, рвоту, мукозиты, выпадение
волос, нейропатии, печеночную и почечную недостаточность, выраженное угнетение кроветворения. Поздняя
токсичность может проявляться поражениями различных органов:сердце - аритмии, кардиомиопатии;
легкие - фиброз;
эндокринная система - задержка роста, гипотиреоидизм, бесплодие;
почки - снижение гломерулярной фильтрации;
психика - эмоциональные и интеллектуальные нарушения;
вторичные опухоли;
катаракта.
Все пациенты с острым лейкозом должны наблюдаться не менее 10 лет по завершении лечения. Особого внимания требуют к себе такие проблемы, как задержка роста и эндокринные дисфункции у детей.