- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Ермакова Маргарита Александровна
Содержание
- 2. Почечный синдромКомбинация симптомов присущих, исключительно, патологии почек/МВПобусловленных единым патогенезомИмеющая определенное диагностическое значение
- 3. Основные почечные синдромыСиндромы глобальной дисфункции почекОстрая почечная
- 4. ОСНОВНЫЕ НЕФРОЛОГИЧЕСКИЕ СИНДРОМЫСиндромы, имеющие явные клинические признаки,
- 5. Основные функции почки и симптомы их нарушений
- 6. РасспросОчень важно тщательно проанализировать всеимеющиеся данные анамнеза
- 7. РасспросСледующий важный шаг – попытаться выявить причину
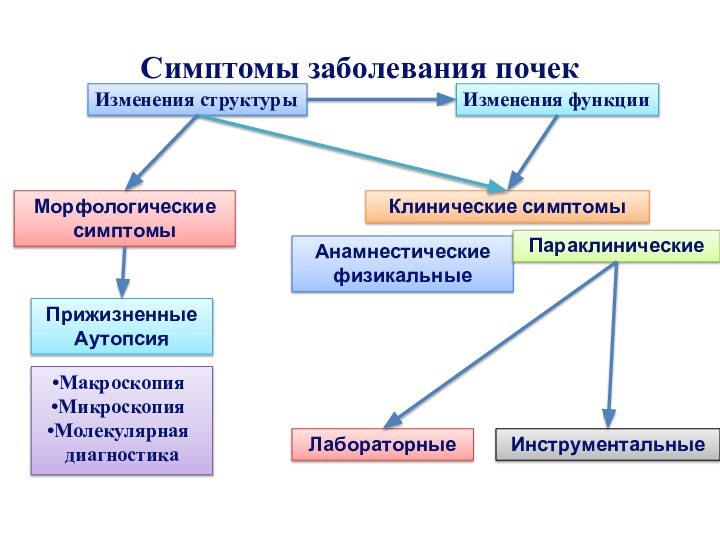
- 8. Изменения структурыИзменения функцииКлинические симптомыАнамнестическиефизикальныеПараклиническиеЛабораторныеИнструментальныеМорфологические симптомыПрижизненныеАутопсияМакроскопияМикроскопияМолекулярная диагностикаСимптомы заболевания почек
- 9. Основные признаки активности заболевания почекБыстрая отрицательная динамика
- 10. Основные признаки активности заболевания почекОтрицательные изменения лабораторных
- 11. План обследования нефрологического больного1) выявление ведущего синдрома
- 12. МОЧЕВОЙ СИНДРОММочевой синдром – наиболее часто встречающийся
- 13. МОЧЕВОЙ СИНДРОМПричины:– острый и хронический гломерулонефрит;– пиелонефрит;– интерстициальный нефрит;– диабетическая нефропатия;– амилоидоз;– туберкулез почек
- 14. МОЧЕВОЙ СИНДРОМКлинико-лабораторная диагностика:– АД в пределах N
- 15. ГематурияГематурия – один из наиболее часто выявляемых
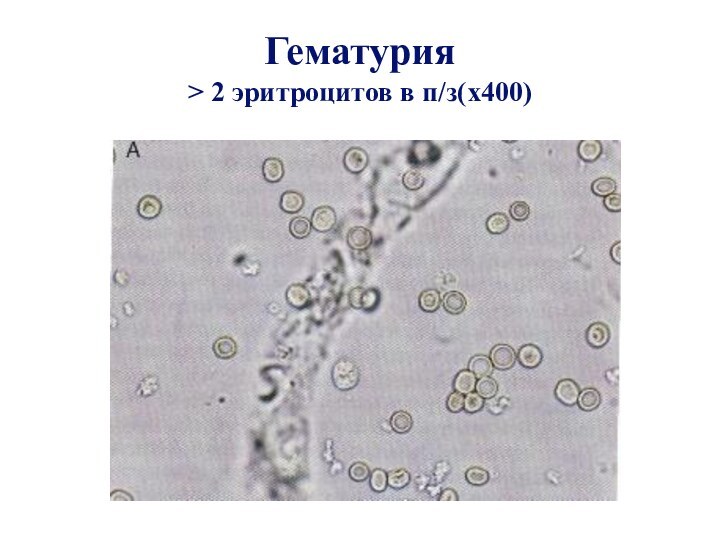
- 16. Гематурия > 2 эритроцитов в п/з(x400)
- 17. Этиология гематурииПочечнаяклубочковаяэкстрагломерулярнаяВнепочечная
- 18. ГематурияЭритроциты (>0,5-1.0 мл крови/1 л мочи)microhаematuria –
- 19. Признаки гломерулярной гематурииДисморфия (>60%)(мелкие, деформированные) эритроциты≥5% акантоцитов - (фазово-контрастная микроскопия)Эритроцитарные цилиндрыСущественная протеинурия
- 20. МакрогематурияИнициальная (уретра, простата)Терминальная (мочевой пузырь, простата)Тотальная (почки, лоханка, мочеточники)
- 21. Значения протеинурии в нормеследы (0.05-0.2 g/l) +
- 22. ПротеинурияНормальный уровень белка в моче (80+30 мг/сутки)
- 23. АльбуминурияНорма
- 24. Механизмы протеинурииГиперпродукция низкомолекулярных (способных к фильтрации) белковМиелома
- 25. Пиурия-лейкоцитурия5 лейкоцитов в п/з (X400)ПричиныИнфекционное воспаление МВП
- 26. ЛейкоцитурияЛейкоцитурия часто выявляется призаболеваниях почек, в связи
- 27. ЛейкоцитурияАсептическая лейкоцитурия часто может появляться при обострении
- 28. Бактериурия>100000 микробных колоний > 100 достаточно при наличиии симптоматики Указывает на микробную контаминацию мочи
- 29. Цилиндрурия мочевые цилиндры состоят из матрикса ( Tamm-Horsfall
- 30. Цилиндры(a) эритроцитарный (Hb)(b) Лейкоцитарный (c) Эпителиальный (d) Жировой (липидные капли)
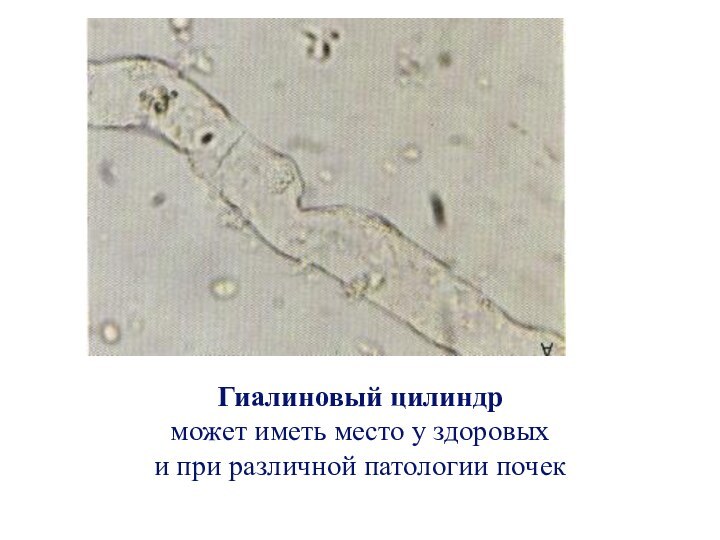
- 31. Гиалиновый цилиндр может иметь место у здоровых и при различной патологии почек
- 32. Зернистый/гранулярный цилиндры образованы плазменными белками (мелкие) и вставленными в этот матрикс клетками с дегенерацией (крупные)
- 33. Восковдные (широкие) цилиндры – образуются в дилатированных канальцах из-за атрофии на фоне ОПН/ХПН
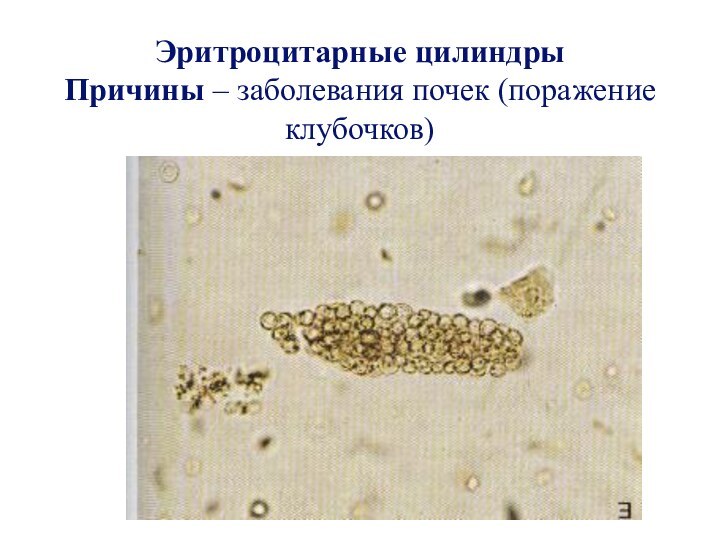
- 34. Эритроцитарные цилиндры Причины – заболевания почек (поражение клубочков)
- 35. Цилиндры
- 36. Цилиндры из эпителиальных клеток
- 37. ГИПЕРТЕНЗИВНЫЙ СИНДРОМПри выявлении гипертензивного синдромаочень важно тщательно
- 38. ГИПЕРТЕНЗИВНЫЙ СИНДРОМПовышение АД при заболеваниях почек можетбыть
- 39. ГИПЕРТЕНЗИВНЫЙ СИНДРОМВозможные причины:– гломерулонефриты;– интерстициальный нефрит;– пиелонефрит;–
- 40. ГИПЕРТЕНЗИВНЫЙ СИНДРОМДиагностические критерии:– заболевание почек в анамнезе;–
- 41. Основные механизмы почечной гипертензииЗадержка Na+ и воды (объемзависимая АГ)Активация прессорных систем организмаСнижение функции депрессорных систем организма
- 42. Почечная артериальная гипертензияПаренхиматознаяРеноваскулярная2-хстороннее поражение почек гломерулонефрит диабетический
- 43. Патогенез объемзависимой почечной паренхиматозной АГПаренхиматозные заболевания почекСКФ
- 44. Активация прессорных систем при почечной АГАктивация симпатической
- 45. Снижение функции депрессорных систем организмаСнижение выработки простагландинов мозговым веществом почки (PGA, PGE)Снижение выработки NO (ингибирование NO-синтетазы)
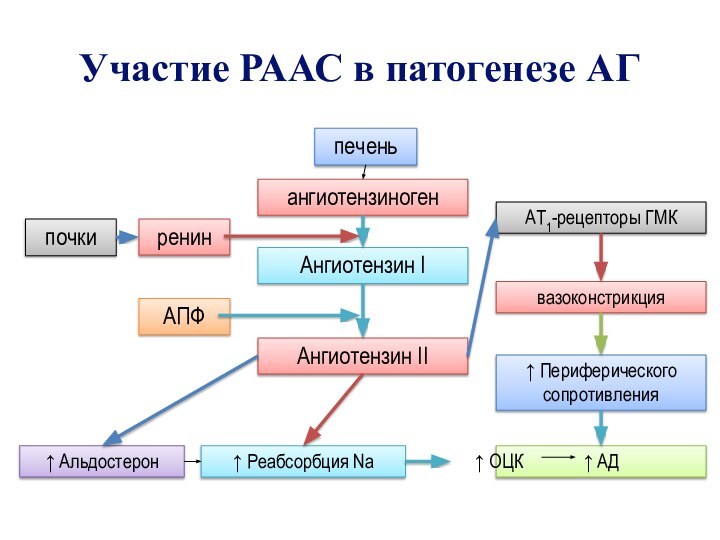
- 46. Участие РААС в патогенезе АГпочкипеченьренинангиотензиногенАнгиотензин IАнгиотензин IIАПФАТ1-рецепторы ГМКвазоконстрикция Периферического сопротивления АД Альдостерон Реабсорбция Na ОЦК
- 47. Клинические симптомы, подозрительные на наличие вазоренальной гипертензииНачало
- 48. СИНДРОМ КАНАЛЬЦЕВЫХ НАРУШЕНИЙПричины:– наследственные нефропатии (синдромФанкони, почечный канальцевый ацидоз);– интерстициальные нефриты, гломеру-лонефриты;– аутоиммунные заболевания
- 49. СИНДРОМ КАНАЛЬЦЕВЫХ НАРУШЕНИЙСиндром канальцевых дисфункций (тубулопа-тии) чаще
- 50. СИНДРОМ КАНАЛЬЦЕВЫХ НАРУШЕНИЙДля этого синдрома характерно раннее
- 51. СИНДРОМ КАНАЛЬЦЕВЫХ НАРУШЕНИЙКлинико-лабораторная диагностика:– полиурия, никтурия;– снижение
- 52. ОСТРЫЙ НЕФРИТИЧЕСКИЙ СИНДРОМ (ОНС)Для остронефритического синдрома характерно
- 53. ОСТРЫЙ НЕФРИТИЧЕСКИЙ СИНДРОМ (ОНС)Причины:1. Инфекции1.1. Острый постстрептококковый
- 54. ОСТРЫЙ НЕФРИТИЧЕСКИЙ СИНДРОМ (ОНС)Диагностические критерии:– анамнез (острый
- 55. ОСТРЫЙ НЕФРИТИЧЕСКИЙ СИНДРОМ (ОНС)Клинико-лабораторныеПроявленияПовышение АДУвеличениетитра АСЛОПовышениеуровнякреатининаи калияОтекиКлинико-лабораторныеПроявленияОдутловатость лица и векЭклампсияОтек легкихОлигурияПротеинурия
- 56. ОСТРЫЙ НЕФРИТИЧЕСКИЙ СИНДРОМ (ОНС)Больные могут жаловаться на
- 57. ОСТРЫЙ НЕФРИТИЧЕСКИЙ СИНДРОМ (ОНС)Осложнения1. Почечная эклампсия:– значительное
- 58. Синдром острой почечной недостаточности (ОПН)синдром, характеризующийся быстрым
- 59. Синдром острой почечной недостаточности (ОПН)Факторы риска развития
- 60. Синдром острой почечной недостаточности (ОПН)Причины1. Преренальные:– потеря
- 61. Синдром острой почечной недостаточности (ОПН)Показания к диализу–
- 62. Синдром острой почечной недостаточности (ОПН)Клинические проявления1. Период
- 63. НЕФРОТИЧЕСКИЙ СИНДРОМ (НС)Этиология1. Первичные гломерулонефриты2. Инфекционные заболевания:–
- 64. НЕФРОТИЧЕСКИЙ СИНДРОМ (НС)Дополнительныеметоды исследования1. Иммунологические исследования2. Биопсия почкиКлинико-лабораторныеКритерииСнижение альбумина менее 30 г/лДиспротеинемияПовышение холестеринаДислипидемияИБСАнасаркаОтекиПротеинурия > 3,5 г/сут
- 65. НЕФРОТИЧЕСКИЙ СИНДРОМ (НС)Осложнения:– инфекции: бактериальные,вирусные, грибковые;– гиповолемический
- 66. СИНДРОМ ИНФЕКЦИИ МОЧЕВЫХ ПУТЕЙ (ИМП)Инфекция мочевых путей
- 67. СИНДРОМ ИНФЕКЦИИ МОЧЕВЫХ ПУТЕЙ (ИМП)Этиология1. Неосложненная инфекция
- 68. СИНДРОМ ИНФЕКЦИИ МОЧЕВЫХ ПУТЕЙ (ИМП)Дополнительные методы исследования1.
- 69. Скачать презентацию
- 70. Похожие презентации





























































Слайд 2
Почечный синдром
Комбинация симптомов
присущих, исключительно, патологии почек/МВП
обусловленных единым
патогенезом
Слайд 3
Основные почечные синдромы
Синдромы глобальной дисфункции почек
Острая почечная недостаточность
Хроническая
дисфункция почек/ Хроническая почечная недостаточность
Синдромы поражения паренхимы почек
Изолированный мочевой
синдром (ИМС)Нефротический синдром (НС)
Острый нефритический синдром (ОНС)
Хронический (медленнопрогрессирующий) нефритический синдром (ХНС)
Быстропрогрессирующий нефритический синдром (БПНС)
Синдром канальцевых дисфункций (СКД)
Синдром инфекции мочевыводящих путей (ИМВП)
Синдром обструкции мочевых путей
Слайд 4
ОСНОВНЫЕ НЕФРОЛОГИЧЕСКИЕ
СИНДРОМЫ
Синдромы, имеющие явные клинические признаки, их выявление
не представляет трудностей: нефротический синдром, синдром ОПН, остронефритический синдром.
Синдромы,
выявляемые с помощью специальных методов исследования: синдром канальцевых дисфункций, синдром ХПН, мочевой синдром.У одного и того же больного иногда можно
выявить сочетание нескольких синдромов одновременно, либо они могут последовательно сменять друг друга.
Слайд 6
Расспрос
Очень важно тщательно проанализировать все
имеющиеся данные анамнеза и
осмотра больного в сочетании с результатами лабораторно-инструментальных методов, выделить
имеющиеся синдромы и решить вопрос о первичном или вторичном характере поражения почек у данного больного (поражение почек при инфекционномэндокардите, СД, ГБ и т.д.).
Слайд 7
Расспрос
Следующий важный шаг – попытаться выявить причину (этиологию)
развившейся нефропатии, что позволяет в ряде случаев добиться полного
излечения больного (паранеопластическая нефропатия, которая исчезает после успешного лечения опухоли). К сожалению, в настоящее время этиология многих болезней почек остаетсянеизвестной.
Очень важно оценить активность нефропатии,
поскольку именно активность во многом определяет скорость прогрессирования болезни и выбор
терапии в каждом конкретном случае.
Слайд 8
Изменения структуры
Изменения функции
Клинические симптомы
Анамнестические
физикальные
Параклинические
Лабораторные
Инструментальные
Морфологические
симптомы
Прижизненные
Аутопсия
Макроскопия
Микроскопия
Молекулярная
диагностика
Симптомы заболевания почек
Слайд 9
Основные признаки активности заболевания почек
Быстрая отрицательная динамика клинической
картины заболевания:
• появление и нарастание отеков;
• резкое повышение АД;
• макрогематурия, геморрагические высыпания;Отрицательные изменения лабораторных
показателей:
• нарастание протеинурии, гематурии;
• ускорение СОЭ, гипергаммаглобулинемия,
повышение уровня АНЦА, криоглобулинов, иммуноглобулинов, антител к ДНК, к
базальной мембране клубочков, снижение
уровня криоглобулинов;
Слайд 10
Основные признаки активности заболевания почек
Отрицательные изменения лабораторных показателей
•
быстрое снижение СКФ и нарастания уров-
ня креатинина;
• признаки ДВС-синдрома.
Клинико-лабораторные
изменения могут быть следствием осложнений основного заболевания, повреждения почек вследствие проведения диагностических исследований (экскреторная урография) и применения различных лекарственных препаратов, а также присоединения инфекции мочевых путей.
Слайд 11
План обследования нефрологического больного
1) выявление ведущего синдрома или
синдромов;
2) дифференциальный диагноз и установление
диагноза;
3) определение степени активности нефропа-
тии;
4)
уточнение функционального состоянияпочек.
Слайд 12
МОЧЕВОЙ СИНДРОМ
Мочевой синдром – наиболее часто встречающийся нефрологический
синдром, обычно протекает латентно и выявляется при случайном исследовании
мочи.Основными компонентами мочевого синдро-
ма являются протеинурия и осадок мочи, иногда
очень скудный.
Следует помнить, что даже минимальная про-
теинурия, в том числе и микроальбуминурия,
является достоверным маркером поражения почек
и фактором прогрессирования нефропатии
Слайд 13
МОЧЕВОЙ СИНДРОМ
Причины:
– острый и хронический гломерулонефрит;
– пиелонефрит;
– интерстициальный
нефрит;
– диабетическая нефропатия;
– амилоидоз;
– туберкулез почек
Слайд 14
МОЧЕВОЙ СИНДРОМ
Клинико-лабораторная диагностика:
– АД в пределах N или
незначительно повышено;
– эпизоды макрогематурии после острого респираторного заболевания;
– протеинурия
менее 3,5 г/сутки;– эритроцитарные цилиндры в моче;
– двухсторонняя безболевая гематурия;
– лейкоцитурия
Слайд 15
Гематурия
Гематурия – один из наиболее часто выявляемых признаков
патологии почек и мочевыводящих путей. В то же время
она может быть проявлением системных заболеваний, болезней крови,передозировки антикоагулянтов.
Гематурия принефропатиях обычно безболевая, двухсторонняя
и часто сочетается с протеинурией, цилиндрури-
ей и лейкоцитурией.
При этом подтверждением почечного происхождения эритроцитов является наличие в моче
эритроцитарных цилиндров.
Слайд 18
Гематурия
Эритроциты
(>0,5-1.0 мл крови/1 л мочи)
microhаematuria – эритроциты
в моче без изменения ее окраски
macrohаematuria - эритроциты в
моче + типичные изменения ее окраски
Слайд 19
Признаки гломерулярной гематурии
Дисморфия (>60%)
(мелкие, деформированные) эритроциты
≥5% акантоцитов -
(фазово-контрастная микроскопия)
Эритроцитарные цилиндры
Существенная протеинурия
Слайд 20
Макрогематурия
Инициальная (уретра, простата)
Терминальная (мочевой пузырь, простата)
Тотальная (почки, лоханка,
мочеточники)
Слайд 21
Значения протеинурии в норме
следы
(0.05-0.2 g/l)
+ (0.3 g/l)
++
(1 g/l)
+++ (3 g/l)
++++ (>20 g/l)
Слайд 22
Протеинурия
Нормальный уровень белка в моче (80+30 мг/сутки)
альбумина
Низкомолекулярные белки
легкие цепи
Лизоцим
Бета-2 МГ (неоплазмы)
Белок Тамма-Хорсфала
Слайд 24
Механизмы протеинурии
Гиперпродукция низкомолекулярных (способных к фильтрации) белков
Миелома BJ
(легкие цепи)
Мио-, Hb-урия
Лизоцим (миеломоноцитарный лейкоз)
Бета-2 МГ (неоплазмы)
2. Клубочковая
Диаметр пор
увеличениеОтрицательный Заряд ГБМ уменьшение
Гломерулярное давление повышение
Нарушения цитоскелета подоцитов и щелевой диафрагмы
3. Канальцевая
Реабсорбция белка
снижение
Слайд 25
Пиурия-лейкоцитурия
5 лейкоцитов в п/з (X400)
Причины
Инфекционное воспаление МВП (верхние,
нижние) – обычно сопровождается дизурией/бактериурией
«Стерильная» лейкоцитурия (+proteinuria/hematuria) может
отражать аутоиммунное воспаление почек
Слайд 26
Лейкоцитурия
Лейкоцитурия часто выявляется при
заболеваниях почек, в связи с
чем в каждом конк-
ретном случае необходимо уточнить ее источник
и
характер. В пользу почечного происхожденияговорит умеренная выраженность лейкоцитурии,
преобладание лимфоцитов, моноцитов или эрит-
роцитов, а также наличие лейкоцитарных или зер-
нистых цилиндров. Инфекционный генез более
вероятен при массивной лейкоцитурии и диагнос-
тически значимой бактериурии.
Слайд 27
Лейкоцитурия
Асептическая лейкоцитурия часто может появляться при обострении гломерулонефрита,
особенно волчаночного, при нефротическом синдроме различного
генеза, интерстициальном нефрите и
не требует назначения антибактериальной терапии.
Слайд 28
Бактериурия
>100000 микробных колоний
> 100 достаточно при наличиии
симптоматики
Указывает на микробную контаминацию мочи
Слайд 29
Цилиндрурия
мочевые цилиндры состоят из матрикса ( Tamm-Horsfall mucoprotein)
в форме дистального канальца, где они и образуются
Гиалиновые
Зернистые
(гранулярные) восковидные
эритроцитарные
лейкоцитарные
Из клеток канальцевого эпителия
Слайд 30
Цилиндры
(a) эритроцитарный (Hb)
(b) Лейкоцитарный
(c) Эпителиальный
(d) Жировой
(липидные капли)
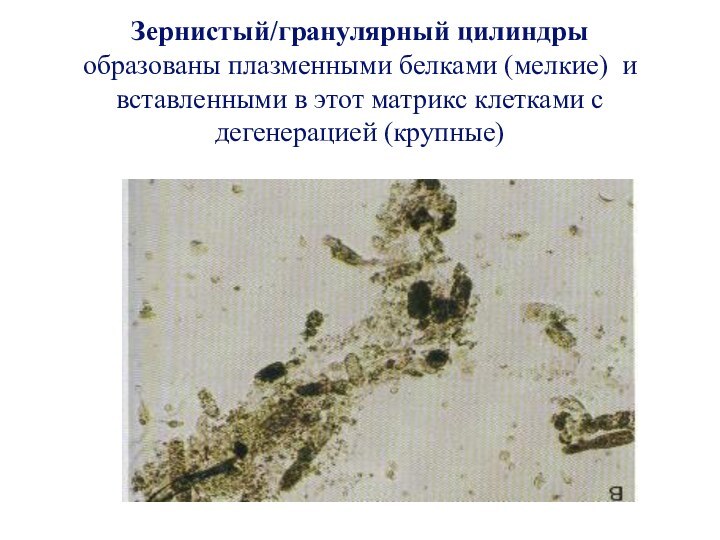
Слайд 32 Зернистый/гранулярный цилиндры образованы плазменными белками (мелкие) и вставленными в
этот матрикс клетками с дегенерацией (крупные)
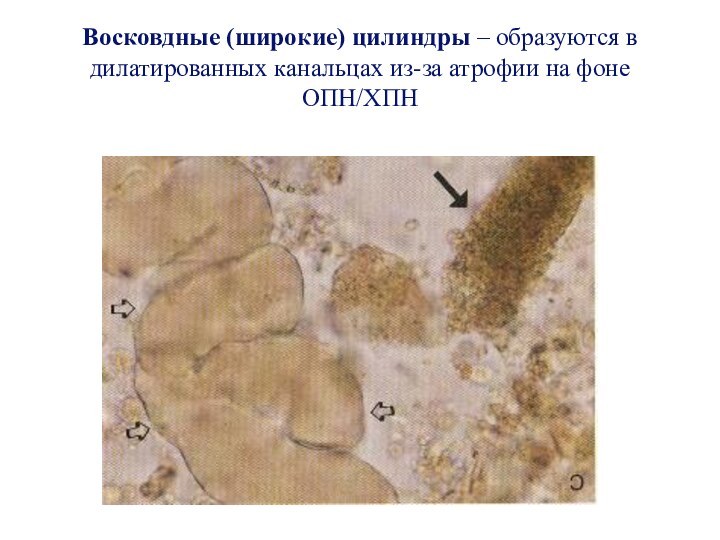
Слайд 33 Восковдные (широкие) цилиндры – образуются в дилатированных канальцах
из-за атрофии на фоне ОПН/ХПН
Слайд 35 Цилиндры Лейкоцитарные цилиндры состав - лейкоциты + белковый матрикс Диагностическое
значение: ТИИ (инфекция ВМВП)
Слайд 36 Цилиндры из эпителиальных клеток канальцев -плотные аггломераты слущенных
эпителиоцитов в гиалиновом матриксе
Причины: концентрированная моча
ОТН/другие острые заболевания почек
Слайд 37
ГИПЕРТЕНЗИВНЫЙ СИНДРОМ
При выявлении гипертензивного синдрома
очень важно тщательно собрать
анамнез, так как
АГ может быть как причиной, так и
следствиемпоражения почек. Следует уточнить у больно-
го и проследить по медицинской документации
(амбулаторная карта, выписки из стационаров),
что появилось раньше: повышение АД или изме-
нения в моче.
Слайд 38
ГИПЕРТЕНЗИВНЫЙ СИНДРОМ
Повышение АД при заболеваниях почек может
быть обусловлено
повышенной реабсорбцией
натрия и развитием гиперволемии, активацией ренин-ангиотензин-альдостероновой и симпато-
адреналовой
системы, гиперпродукцией эндотелина, а также угнетением синтеза простагландинов, кининов и оксида азота. -
Слайд 39
ГИПЕРТЕНЗИВНЫЙ СИНДРОМ
Возможные причины:
– гломерулонефриты;
– интерстициальный нефрит;
– пиелонефрит;
– поликистоз
почек;
– системные заболевания;
– ишемическая нефропатия;
– диабетическая нефропатия;
– фибромускулярная гиперплазия
Слайд 40
ГИПЕРТЕНЗИВНЫЙ СИНДРОМ
Диагностические критерии:
– заболевание почек в анамнезе;
– изменения
в моче предшествуют повышению АД
Клинические проявления
Одышка
Боли в области
сердца
Повышение
АД
Энцефалопатия
Мочевой
синдром
Слайд 41
Основные механизмы почечной гипертензии
Задержка Na+ и воды (объемзависимая
АГ)
Активация прессорных систем организма
Снижение функции депрессорных систем организма
Слайд 42
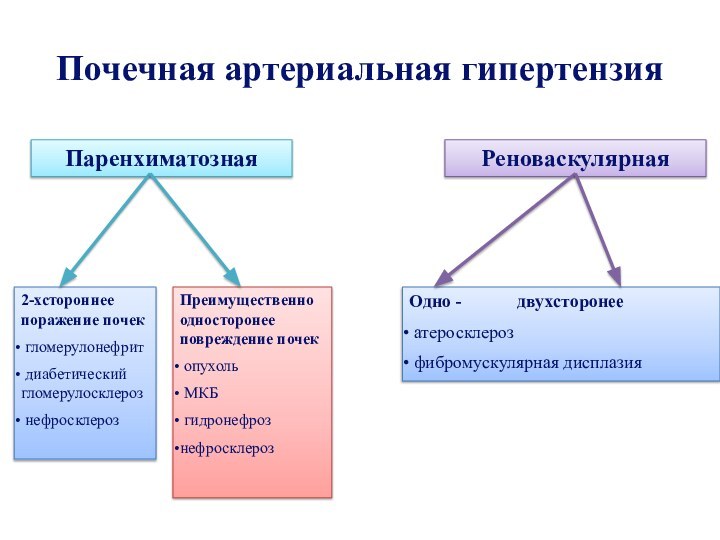
Почечная артериальная гипертензия
Паренхиматозная
Реноваскулярная
2-хстороннее поражение почек
гломерулонефрит
диабетический гломерулосклероз
нефросклероз
Преимущественно односторонее повреждение почек
опухоль
МКБ
гидронефроз
нефросклероз
Одно - двухсторонее
атеросклерозфибромускулярная дисплазия
Слайд 43
Патогенез объемзависимой почечной паренхиматозной АГ
Паренхиматозные заболевания почек
СКФ +
реабсорбции Na+
Задержка Na+ и H2O в организме
гиперволемия
объема внеклеточной жидкости
объема
циркулирующей крови и плазмысердечного выброса
Увеличение АД
уабаин-подобная субстанция с натрийуретическим действием
Рецепторы ЦНС
Na+/K+-АТФазы EFNa+
Ca2+ в цитозоле ГМК
Na+в цитозоле ГМК чувствительности ГМК к прессорным агентам
Вазоконстрикция
периферического сопротивления
Слайд 44
Активация прессорных систем при почечной АГ
Активация симпатической нервной
системы
Активация ренин-ангиотензин-альдостероновой системы (РААС)
выработки эндотелина-1 и/или ухудшение его почечного
клиренса
Слайд 45
Снижение функции депрессорных систем организма
Снижение выработки простагландинов мозговым
веществом почки (PGA, PGE)
Снижение выработки NO (ингибирование NO-синтетазы)
Слайд 46
Участие РААС в патогенезе АГ
почки
печень
ренин
ангиотензиноген
Ангиотензин I
Ангиотензин II
АПФ
АТ1-рецепторы ГМК
вазоконстрикция
Периферического сопротивления
АД
Альдостерон
Реабсорбция Na
ОЦК
Слайд 47
Клинические симптомы, подозрительные на наличие вазоренальной гипертензии
Начало АГ
в возрасте до 30 лет или после 55 лет
Внезапное
начало высокой АГ (за год до обращения к врачу)Злокачественная гипертензия с тяжелой ретинопатией
Резистентная артериальная гипертензия
Внезапное ухудшение в течении АГ
Отсутствие семейного анамнеза в отношении АГ
Существенная асимметрия размеров почек по данным УЗИ
Слайд 48
СИНДРОМ КАНАЛЬЦЕВЫХ
НАРУШЕНИЙ
Причины:
– наследственные нефропатии (синдром
Фанкони, почечный канальцевый ацидоз);
–
интерстициальные нефриты, гломеру-
лонефриты;
– аутоиммунные заболевания
Слайд 49
СИНДРОМ КАНАЛЬЦЕВЫХ
НАРУШЕНИЙ
Синдром канальцевых дисфункций (тубулопа-
тии) чаще бывает генетически
обусловлен и выяв-
ляется в детском возрасте, но возможно разви-
тие
канальцевых повреждений и у взрослых принекоторых болезнях почек (пиелонефрит, интерс-
тициальный нефрит) и внепочечных заболевани-
ях (опухоли, аутоиммунные процессы).
Слайд 50
СИНДРОМ КАНАЛЬЦЕВЫХ
НАРУШЕНИЙ
Для этого синдрома характерно раннее частич-
ное или
генерализованное повреждение каналь-
цевого аппарата почек со снижением канальцевых
функций при
нормальных или субнормальныхзначениях скорости клубочковой фильтрации.
Сочетание этого синдрома с другими ухудшает
прогноз и ускоряет развитие ХПН.
Суточная потеря белка при этом синдроме
редко превышает 2 г и развивается вследствие
нарушения процессов реабсорбции низкомолеку-
лярных белков в почечных канальцах.
Слайд 51
СИНДРОМ КАНАЛЬЦЕВЫХ
НАРУШЕНИЙ
Клинико-лабораторная диагностика:
– полиурия, никтурия;
– снижение относительной плотности
мочи;
– скорость клубочковой фильтрации
длительно остается в пределах нормы;
– гиперхлоремический
ацидоз;– почечная глюкозурия;
– нарушение фосфорно-кальциевого
обмена
Слайд 52
ОСТРЫЙ НЕФРИТИЧЕСКИЙ
СИНДРОМ (ОНС)
Для остронефритического синдрома характерно внезапное возникновение
и нарастание отеков, олигурии, появление гематурии, протеинурии и АГ,
которая обусловлена задержкой в организменатрия и воды.
Слайд 53
ОСТРЫЙ НЕФРИТИЧЕСКИЙ
СИНДРОМ (ОНС)
Причины:
1. Инфекции
1.1. Острый постстрептококковый гломеру-
лонефрит
1.2. Другие
гломерулонефриты, связанные с
инфекцией:
– бактериальные: инфекционный эндокар-
дит, сепсис;
– вирусные: гепатиты
В и С, инфекционныймононуклеоз, ветряная оспа;
– паразитарные: малярия, токсоплазмоз
2. Первичный хронический гломерулонефрит
3. Системные заболевания:
– системная красная волчанка;
– системные васкулиты;
– синдром Гудпасчера;
– острый сывороточный
(вакцинный)
гломерулонефрит
Слайд 54
ОСТРЫЙ НЕФРИТИЧЕСКИЙ
СИНДРОМ (ОНС)
Диагностические критерии:
– анамнез (острый гломерулонефрит, остро-
нефритический
синдром);
– повышение АД;
– гематурия, протеинурия, снижение диуреза;
– биохимия крови:
креатинин, мочевина,калий, скорость клубочковой фильтрации;
– иммунология: АСЛО, Ig A, M, G, ЦИК,
АНФ, LE-клетки, АНЦА, маркеры HBV и
HCV, криоглобулины;
– биопсия почки
Слайд 55
ОСТРЫЙ НЕФРИТИЧЕСКИЙ
СИНДРОМ (ОНС)
Клинико-лабораторные
Проявления
Повышение АД
Увеличение
титра АСЛО
Повышение
уровня
креатинина
и калия
Отеки
Клинико-лабораторные
Проявления
Одутловатость лица и
век
Эклампсия
Отек легких
Олигурия
Протеинурия
Слайд 56
ОСТРЫЙ НЕФРИТИЧЕСКИЙ
СИНДРОМ (ОНС)
Больные могут жаловаться на головную боль,
головокружение,
появление одышки при неболь-
шой физической нагрузке, отечность лица и
век,особенно по утрам. Характерно появление мочи
вида «мясных помоев», содержащей большое
количество эритроцитов, лейкоцитов и слизи.
Боли при остронефритическом синдроме появля-
ются редко, локализуются в поясничной области
и связаны с отеком тканей и растяжением капсу-
лы почек.
Слайд 57
ОСТРЫЙ НЕФРИТИЧЕСКИЙ
СИНДРОМ (ОНС)
Осложнения
1. Почечная эклампсия:
– значительное повы-
шение АД;
–
судороги;
– нарушение зрения;
– кома
2. Острая левожелудочковая недостаточность:
сердечная астма, отек
легких
3.
Острая почечнаянедостаточность
Слайд 58
Синдром острой почечной недостаточности (ОПН)
синдром, характеризующийся быстрым (в
течение часов или дней) снижением функции почек, преимущественно экскреторной
Предполагает
острое выключение из работы большей части нефроновОПН – внезапное нарушение функции почек с задержкой выведения из организма продуктов
азотистого обмена и расстройством водно-электролитного и кислотно-основного баланса
Слайд 59
Синдром острой почечной недостаточности (ОПН)
Факторы риска развития ОПН:
–
возраст (новорожденные, возраст старше 60
лет);
– беременность, роды;
– обменные заболевания
(подагра, атеросклероз, СД);– гемодинамические факторы (ХСН, цирроз
печени);
– лекарства (сульфаниламиды, антибиотики
и др.);
– рентгенконтрастные препараты;
– токсические вещества (алкоголь, наркоти-
ки);
– травма (множественные травмы, массивные
ожоги, операции на сердце);
– почечная патология (обструктивные заболе-
вания почек, нефротический синдром, позд-
ний токсикоз беременных, ХПН).
Слайд 60
Синдром острой почечной недостаточности (ОПН)
Причины
1. Преренальные:
– потеря внеклеточного
объема;
– кровотечения, гипоальбуминемия;
– снижение сердечного выброса;
– гепаторенальный синдром
3. Постренальные:
–
внепочечная обструкция;– диабетическая нейропатия
2. Ренальные:
– острый канальцевый некроз;
– внутриканальцевая обструкция;
– острый тубулоинтерстициальный
нефрит;
– острый пиелонефрит;
– некротический папиллит;
– кортикальный некроз;
– гломерулдонефриты;
– поражение почечных сосудов
Слайд 61
Синдром острой почечной недостаточности (ОПН)
Показания к диализу
– снижение
скорости клубочковой фильтрации менее 10 мл/мин;
– значительное повышение уровня
креатинина;– повышене концентрации калия более 7 мкмоль/л;
– неконтролируемая АГ;
– отек легких;
– перикардит;
– энцефалопатия
– полная анурия
Слайд 62
Синдром острой почечной недостаточности (ОПН)
Клинические проявления
1. Период действия
этиологического фактора – симптомы заболевания, приведшего к ОПН
2. Олигоанурический
период (2–3 нед): – уменьшение диуреза, отеки, повышение массы тела, тошнота, рвота; – отек легких, головного мозга, кома; – повышение креатинина, калия, моче-вины в сыворотке крови, гипергидратация, метаболический ацидоз
3. Период восстановления (5–10 дней):
– полиурия;
– дегидратация, снижение конценрации
калия, натрия
4. Выздоровление (6–12 мес)
Слайд 63
НЕФРОТИЧЕСКИЙ СИНДРОМ (НС)
Этиология
1. Первичные гломерулонефриты
2. Инфекционные заболевания:
– инфекционный
эндокардит;
– нагноительные заболевания легких;
– гепатиты В и С и
др.3. Лекарственные средства:
– препараты золота, ртути;
– D-пеницилламин;
– антибиотики и др.
4. Системные заболевания:
– СКВ;
– васкулиты;
– ревматоидный артрит;
– амилоидоз;
– СД и др.
5. Опухоли
6. Наследственные болезни:
– синдром Альпорта;
– периодическая болезнь
Слайд 64
НЕФРОТИЧЕСКИЙ СИНДРОМ (НС)
Дополнительные
методы исследования
1. Иммунологические исследования
2. Биопсия почки
Клинико-лабораторные
Критерии
Снижение
альбумина менее 30 г/л
Диспротеинемия
Повышение холестерина
Дислипидемия
ИБС
Анасарка
Отеки
Протеинурия > 3,5 г/сут
Слайд 65
НЕФРОТИЧЕСКИЙ СИНДРОМ (НС)
Осложнения:
– инфекции: бактериальные,
вирусные, грибковые;
– гиповолемический нефроти-
ческий
шок: абдоминальные
боли и мигрирующие эрите-
мы при значительной гипо-
альбуминемии;
– ОПН;
–
отек мозга, сетчатки;– сосудистые осложнения на
фоне дислипидемии;
– ИБС, инфаркт миокарда;
– инсульт;
– флеботромбозы;
– ТЭЛА
Слайд 66
СИНДРОМ ИНФЕКЦИИ МОЧЕВЫХ ПУТЕЙ (ИМП)
Инфекция мочевых путей –
группа заболеваний, которые объединяет общий принцип консервативной терапии –
антибактериальная терапия:– острый и хронический пиелонефрит;
– острый и рецидивирующий цистит;
– инфекция нижних мочевых путей у молодых мужчин (уретрит, простатит);
– бессимптомная бактериурия
Слайд 67
СИНДРОМ ИНФЕКЦИИ МОЧЕВЫХ ПУТЕЙ (ИМП)
Этиология
1. Неосложненная инфекция мочевых
путей (анатомически и функционально нормальные мочевые пути):
– Escherichia coli;
–
Staphilococcus saprophyticus– дрожжевые грибы;
– смешанная флора
2. Осложненная инфекция мочевых путей
– наличие камней, обструкции мочевых
путей, рефлюксов, сопутствующих состоя-
ний (сахарный диабет, подагра и др.), все
ИМП у мужчин;
– Proteus spp.;
– Klebsiella spp.;
– Enterococcus spp.;
– Pseudomonas spp.;
– Staphilococcus epidermidis;
– дрожжевые грибы;
– смешанная флора
Слайд 68
СИНДРОМ ИНФЕКЦИИ МОЧЕВЫХ ПУТЕЙ (ИМП)
Дополнительные методы исследования
1. Исследование
мочи:
– общий анализ;
– проба Нечипоренко;
– бактериологическое исследование
3. УЗИ почек
и мочевого пузыря4. Экскреторная урография
5. Цистоскопия
6. Компьютерная томография
2. Исследование крови:
– лейкоциты;
– лейкоцитарная формула;
– СОЭ;
– С-РБ;
– концентрация креатинина;
– концентрация мочевины;
– электролиты (калий);
– бактериологическое исследование