- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Повреждения голени.
Содержание
- 2. Голень (crus) —сегмент нижней конечности, ограниченный коленным
- 3. Кожа голени тонкая, довольно подвижная. Подкожная клетчатка
- 4. Кровоснабжение голени осуществляют задняя и
- 5. ВЫВИХИ ГОЛЕНИПричины: резкое насильственное приведение, отведение или
- 6. Лечение. Вывихи следует вправлять обязательно под наркозом
- 7. ПЕРЕЛОМЫ МЕЖМЫЩЕЛКОВОГО ВОЗВЫШЕНИЯ БОЛЬШЕБЕРЦОВОЙ КОСТИПричины: непрямая травма
- 8. ПЕРЕЛОМЫ МЫЩЕЛКОВ БОЛЬШЕБЕРЦОВОЙ КОСТИПричинами могут быть прямой
- 9. Лечение проводят только в стационаре. При переломах
- 10. Следует отметить, что скелетное вытяжение редко позволяет
- 11. ПЕРЕЛОМЫ ДИАФИЗА КОСТЕЙ ГОЛЕНИПричины: падение на ногу
- 12. Лечение. При оказании первой медицинской помощи и
- 13. Полная нагрузка - в зависимости от темпов
- 14. ПОВРЕЖДЕНИЯ ПЯТОЧНОГО СУХОЖИЛИЯПричины: прямой удар, некоординированное перенапряжение
- 15. ПЕРЕЛОМЫ ЛОДЫЖЕКПричины: непрямая травма при подвертывании стопы
- 16. Лечение. Основной метод лечения переломов лодыжек -
- 17. Длительность иммобилизации - 8-10 нед., через 7-10
- 18. Лечебная физкультура. Во всех случаях производят упражнения
- 19. Скачать презентацию
- 20. Похожие презентации



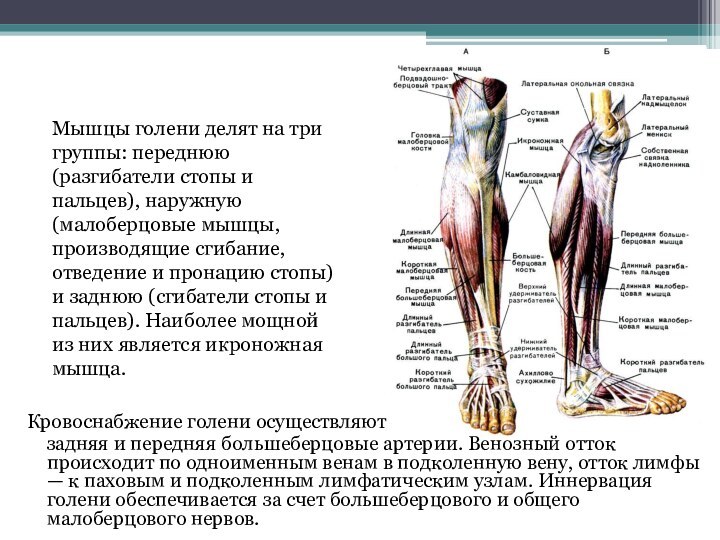














Слайд 3 Кожа голени тонкая, довольно подвижная. Подкожная клетчатка развита
умеренно. В задней области голени она содержит поверхностные вены
и нервы. В подкожной клетчатке проходят нервы голени и стопы. Фасция голени покрывает подлежащие ткани на всем ее протяжении, сращена с гребнем и медиальной поверхностью большеберцовой кости. В нижней трети голени фасция истончена. От фасции голени в глубину тканей отходят перегородки, которые ограничивают четыре фасциальные пространства (переднее, боковое и два задних), содержащие мышцы, сосуды и нервы.Костной основой голени являются большеберцовая и малоберцовая кости, соединенные между собой межкостной перепонкой. На передней поверхности голени пальпируется передний край большеберцовой кости, в верхней трети — бугристость большеберцовой кости (место прикрепления связки надколенника).
Слайд 4
Кровоснабжение голени осуществляют
задняя и передняя
большеберцовые артерии. Венозный отток происходит по одноименным венам в
подколенную вену, отток лимфы — к паховым и подколенным лимфатическим узлам. Иннервация голени обеспечивается за счет большеберцового и общего малоберцового нервов.Мышцы голени делят на три группы: переднюю (разгибатели стопы и пальцев), наружную (малоберцовые мышцы, производящие сгибание, отведение и пронацию стопы) и заднюю (сгибатели стопы и пальцев). Наиболее мощной из них является икроножная мышца.
Слайд 5
ВЫВИХИ ГОЛЕНИ
Причины: резкое насильственное приведение, отведение или переразгибание
голени. При этом травмирующее насилие настолько велико, что вслед
за повреждением коллатеральных и крестовидных связок разрывается капсула сустава и смещаются суставные поверхности бедренной и большеберцовой костей.Признаки. Выявляются выраженная деформация коленного сустава, необычное положение голени относительно бедра и несовпадение их осей. Резкие боли в суставе не позволяют больному изменить положение конечности.
Голень может быть смещена в любом направлении в зависимости от действия травмирующей силы.
Вывихи могут осложняться сдавлением подколенных сосудов или повреждением малоберцового нерва, поэтому всегда следует проверять пульсацию периферических сосудов стопы и возможность активного разгибания стопы.
Рентгенологические исследования обязательны даже при отчетливой клинической картине вывиха, чтобы исключить сопутствующие повреждения костей.
Слайд 6 Лечение. Вывихи следует вправлять обязательно под наркозом путем
вытяжения по длине и давления на смещенные кости.
После успешного
бескровного вправления вывиха через 2-3 дня необходимо произвести оперативное восстановление поврежденного связочного аппарата и фиброзной капсулы сустава.Если операция по каким-либо причинам не может быть произведена, то ограничиваются фиксацией конечности циркулярной гипсовой повязкой от пальцев до ягодичной складки (при сгибании в коленном суставе до угла 165- 170°) в течение 5 нед., затем лонгетной повязкой до 8 нед.
В последующем, если выявится несостоятельность связочного аппарата коленного сустава, производят его пластическое восстановление.
Осложнения: тромбоз сосудов, неврит малоберцового нерва, ограничение подвижности, нестабильность сустава, артроз.
Слайд 7
ПЕРЕЛОМЫ МЕЖМЫЩЕЛКОВОГО ВОЗВЫШЕНИЯ БОЛЬШЕБЕРЦОВОЙ КОСТИ
Причины: непрямая травма характерна
для переломов мыщелков этой кости.
Признаки. Выявляются боли в суставе,
увеличение его объема, невозможность пользоваться конечностью, гемартроз. После обезболивания сустава можно выявить симптомы "выдвижного ящика«. Рентгенологическое исследование позволяет уточнить диагноз.
Лечение. При переломах без смещения отломков или при незначительном смещении, а также при переломах верхушки межмыщелкового возвышения показано неоперативное лечение. Производят пункцию сустава, удаляют скопившуюся кровь, и в сустав вводят 30-40 мл 1 % раствора новокаина. Конечность фиксируют гипсовой лонгетной повязкой от пальцев стопы до ягодичной складки. При увеличении количества жидкости в суставе пункции повторяют. Через неделю лонгетную повязку заменяют циркулярной, и сохраняют ее в течение 11/2 мес. с момента травмы. Затем проводят курс тепловых процедур, массажа и ЛФК. Трудоспособность восстанавливается через 21/2-3 мес.
При значительных смещениях фрагментов межмыщелкового возвышения предпринимают оперативное лечение. Оно заключается в удалении отломков или фиксации их на своих местах при помощи чрескостного шва шелковыми или капроновыми нитями. Дальнейшее лечение аналогично описанному выше.
Слайд 8
ПЕРЕЛОМЫ МЫЩЕЛКОВ БОЛЬШЕБЕРЦОВОЙ КОСТИ
Причинами могут быть прямой удар
по коленному суставу при автотравме или падение на колено,
непрямой удар при падении с высоты на выпрямленные ноги. Если сила действует строго вертикально, то происходят компрессионные Т- и V-образные переломы обоих мыщелков. Если же голень отклонена кнаружи или кнутри, то возникают переломы латерального или медиального мыщелка.Признаки. Коленный сустав значительно увеличен в объеме, в нем определяется скопление крови, надколенник при этом отчетливо баллотирует. Движения в коленном суставе невозможны из-за резких болей, попытка изменить положение ноги усиливает боль. Резко болезненна пальпация сустава и верхнего отдела голени. Поколачивание по оси голени вызывает отраженную боль в коленном суставе. Иногда при значительном смещении поврежденного мыщелка наблюдается отклонение голени вбок. Рентгенография коленного сустава в двух проекциях позволяет не только уточнить клинический диагноз, но и установить характер перелома и степень смещения отломков.
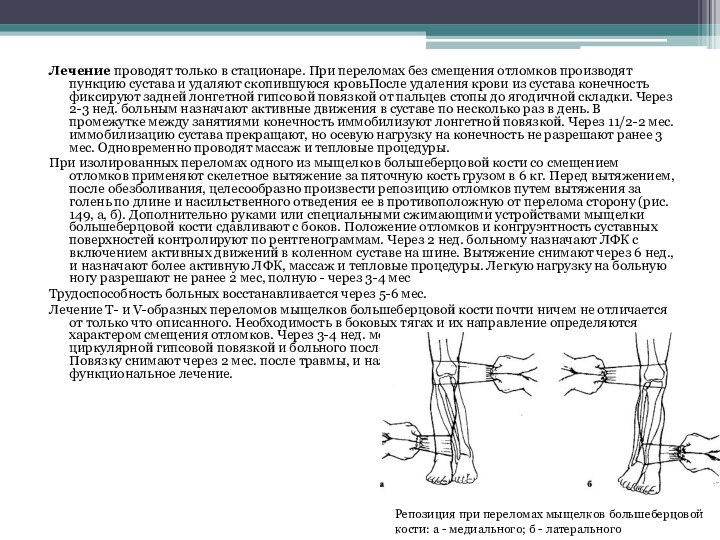
Слайд 9 Лечение проводят только в стационаре. При переломах без
смещения отломков производят пункцию сустава и удаляют скопившуюся кровьПосле
удаления крови из сустава конечность фиксируют задней лонгетной гипсовой повязкой от пальцев стопы до ягодичной складки. Через 2-3 нед. больным назначают активные движения в суставе по несколько раз в день. В промежутке между занятиями конечность иммобилизуют лонгетной повязкой. Через 11/2-2 мес. иммобилизацию сустава прекращают, но осевую нагрузку на конечность не разрешают ранее 3 мес. Одновременно проводят массаж и тепловые процедуры.При изолированных переломах одного из мыщелков большеберцовой кости со смещением отломков применяют скелетное вытяжение за пяточную кость грузом в 6 кг. Перед вытяжением, после обезболивания, целесообразно произвести репозицию отломков путем вытяжения за голень по длине и насильственного отведения ее в противоположную от перелома сторону (рис. 149, а, б). Дополнительно руками или специальными сжимающими устройствами мыщелки большеберцовой кости сдавливают с боков. Положение отломков и конгруэнтность суставных поверхностей контролируют по рентгенограммам. Через 2 нед. больному назначают ЛФК с включением активных движений в коленном суставе на шине. Вытяжение снимают через 6 нед., и назначают более активную ЛФК, массаж и тепловые процедуры. Легкую нагрузку на больную ногу разрешают не ранее 2 мес, полную - через 3-4 мес
Трудоспособность больных восстанавливается через 5-6 мес.
Лечение Т- и V-образных переломов мыщелков большеберцовой кости почти ничем не отличается от только что описанного. Необходимость в боковых тягах и их направление определяются характером смещения отломков. Через 3-4 нед. можно скелетное вытяжение заменить циркулярной гипсовой повязкой и больного после этого выписать на амбулаторное лечение. Повязку снимают через 2 мес. после травмы, и назначают физиотерапевтическое и функциональное лечение.
Репозиция при переломах мыщелков большеберцовой кости: а - медиального; б - латерального
Слайд 10 Следует отметить, что скелетное вытяжение редко позволяет добиться
анатомической репозиции, в результате чего после консолидации перелома и
начала осевой нагрузки развивается варусная или вальгусная деформация нижней конечности и посттравматический деформирующий артроз коленного сустава. Поэтому предпочтение следует отдавать оперативному лечению, которое заключается в артротомии, точной анатомической репозиции суставной поверхности и фиксации отломков длинными спонгиозными стягивающими шурупами и Т- или Г-образной опорной пластиной. В некоторых случаях возможно выполнение оперативного лечения без артротомии, с использованием для контроля репозиции суставной поверхности эндоскопической техники.При вдавленных оскольчатых переломах приходится поднимать только отдельные фрагменты суставной поверхности, стараясь по возможности не отделять их друг от друга. Образовавшийся дефект губчатой костной ткани заполняют аутогенной или аллогенной костью. При фиксации стягивающие шурупы дополняют пластиной. При стабильном остеосинтезе необходимость во внешней иммобилизации отсутствует. После удаления дренажей рекомендуется начинать пассивные движения в коленном суставе для профилактики развития контрактуры. Активные занятия ЛФК можно проводить по мере уменьшения болевого синдрома. Ходьба без осевой нагрузки на нижнюю конечность, с дополнительной опорой на костыли показана в течение 12-14 нед., а при использовании костной пластики - 14-16 нед. Полная нагрузка возможна через 16-18 нед. При открытых и многооскольчатых переломах показан наружный остеосинтез аппаратом Илизарова.
Осложнения: артрогенная контрактура, остеоартроз.
Слайд 11
ПЕРЕЛОМЫ ДИАФИЗА КОСТЕЙ ГОЛЕНИ
Причины: падение на ногу груза,
непосредственный удар или прижатие голени к твердому предмету движущимися
транспортными средствами. Непрямой механизм перелома наблюдается при падении с опорой на ногу при фиксированной стопе или при ходьбе по скользкой дороге, когда нога резко поворачивается вокруг своей оси.В детском и юношеском возрасте, наряду с полными переломами, наблюдаются и поднадкостничные переломы; последние еще иногда называют переломами по типу "зеленой ветки".
Признаки: искривление оси голени под углом, открытым кнаружи и кпереди. При косых и винтообразных переломах острый конец верхнего отломка виден и легко прощупывается под кожей; определяются подвижность и крепитация костных отломков, боль в месте перелома при надавливании на переднюю поверхность или по оси голени.
При отсутствии смещения костных отломков диагностике помогают наличие в анамнезе значительной травмы голени, местная припухлость, деформация, увеличивающаяся при поднимании ноги, невозможность опоры на конечность, болезненность и крепитация при осторожном надавливании на место перелома. При неполных и поднадкостничных переломах большеберцовой кости диагностика основывается на наличии резкой боли при осевой нагрузке и при надавливании на переднюю поверхность голени, иногда определяется незначительная патологическая подвижность в месте перелома. Диагностика изолированных переломов малоберцовой кости затруднительна. В этих случаях появление боли в месте перелома при поперечном сдавливании костей голени вдали от перелома помогает в установлении правильного диагноза.
Для уточнения вида и уровня перелома производят рентгенограммы в пе-реднезадней и боковой проекциях
Слайд 12 Лечение. При оказании первой медицинской помощи и эвакуации
пострадавшего в лечебное учреждение производят иммобилизацию голени стандартными лестничными
шинами, а при их отсутствии - подсобными средствами (фанерные полосы, доски, ветки деревьев).Лечение переломов без смещения или при незначительном смещении, не требующем репозиции отломков, начинают с обезболивания места перелома обеих
костей новокаином. Затем накладывают лонгетную или циркулярную гипсовую повязку от кончиков пальцев до середины бедра. Через 7-10 дней производят контрольную рентгенографию.
Сроки иммобилизации - 14-16 нед.
Реабилитация - 2-4 нед.
Трудоспособность восстанавливается через 31/2-41/2 мес.
При переломах со смещением отломков показано оперативное лечение, при невозможности его выполнения накладывают скелетное вытяжение. В процессе лечения систематически проводят клинический и рентгенологический контроль за состоянием конечности и положением отломков. Через 4-6 нед. (после образования первичной мозоли между отломками) скелетное вытяжение заменяют циркулярной гипсовой повязкой до верхней трети бедра на срок от 21/2 до 3 мес.
Если в течение 3 дней с момента травмы репонировать отломки не удается, то ставят показания к операции.
Предпочтителен интрамедуллярный остеосинтез стержнями с блокированием, не требующий дополнительной наружной иммобилизации и позволяющий восстановить трудоспособность через 3 мес.
Эффективен также и накостный остеосинтез пластинами и шурупами (рис. 151 и рис. 152 (см. цв. вклейку)). При стабильном остеосинтезе внешней иммобилизации не требуется. Независимо от вида остеосинтеза нагрузка до 20-25 % от веса тела возможна сразу после операции. После остеосинтеза пластиной косых и винтообразных переломов нагрузку увеличивают через 6-8 нед., а при остеосинтезе пластиной оскольчатых переломов во избежание смещения отломков и нарушения оси конечности сроки нагрузки отодвигают на 6-12 нед. При остеопорозе и при метафизарных переломах показано применение пластин с угловой стабильностью. При остеосинтезе интрамедулляр-ными стержнями с блокированием увеличение нагрузки рекомендуется через 2 нед. Во всех случаях внешней иммобилизации не требуется. Подъем с постели разрешают через 15 дней.
Слайд 13
Полная нагрузка - в зависимости от темпов консолидации.
Рентгенологический
контроль во всех случаях производят через 6,10, 16 нед.
и перед удалением металлоконструкции.Удаление металлоконструкции: пластины - через 16-18 мес; штифты с рассверливанием костномозгового канала - через 18-24 мес.
Компрессионно-дистракционный остеосинтез аппаратом Илизарова и его модификациями показан при лечении больных с открытыми переломами костей голени (рис. 152, б, см. цв. вклейку). Прочная фиксация отломков в аппарате дает возможность в ранние сроки разрешить больному ходьбу с опорой на поврежденную конечность, что способствует нормализации процессов сращения перелома, облегчает уход за больными, а также предупреждает развитие сердечно-легочных осложнений, особенно у престарелых больных. Успешность лечения внеочаговым ос-теосинтезом во многом определяется тщательностью соблюдения правил асептики при наложении аппарата и в последующем. Для этого в первые дни после наложения аппарата проверяют состояние кожи в местах выхода спиц, устраняют натяжение кожи спицами, проверяют степень натяжения спиц и фиксацию колец к штангам аппарата. Тщательно изолируют места выхода спиц салфетками с этиловым спиртом. Возможны осложнения внеочагового остеосинтеза:
1) проникновение инфекции в мягкие ткани и кости через места выхода спиц;
2) повреждение сосудов, нервов, сухожилий при проведении спиц;
3) нарушение фиксации отломков при ослаблении (раскручивании) гаек и винтов.
Трудоспособность больных восстанавливается в течение 3-4 мес.
Слайд 14
ПОВРЕЖДЕНИЯ ПЯТОЧНОГО СУХОЖИЛИЯ
Причины: прямой удар, некоординированное перенапряжение трехглавой
мышцы голени, ранение.
Признаки: локальная резкая боль, невозможность сгибания стопы,
отек и нарушение контуров сухожилия, западение в области повреждения, отсутствие движений стопы при сжатии икроножной мышцы.Лечение. При неполных разрывах в область повреждения вводят 20 мл 1 % раствора новокаина и накладывают гипсовую повязку до коленного сустава в эквинусном положении стопы на 4 нед.
При полном разрыве показано оперативное лечение - наложение шва на сухожилие. В амбулаторной практике можно использовать чрескожное сшивание сухожилия по Кузьменко-Гиршину-Ципину
Слайд 15
ПЕРЕЛОМЫ ЛОДЫЖЕК
Причины: непрямая травма при подвертывании стопы кнаружи
или кнутри с одновременной внезапной нагрузкой по оси конечности
(чаще собственным весом тела пострадавшего). Прямой механизм травмы встречается значительно реже и наблюдается при ударе движущимся транспортом, при спортивных играх или при падении на ногу тяжелых предметов.По механизму возникновения переломы лодыжек делятся на пронацион-ные (абдукционные) и супинационные (аддукционные).
Признаки. Пронационный перелом характеризуется значительным увеличением окружности голеностопного сустава. Стопа принимает характерное положение пронации с отклонением кнаружи от оси голени. При пальпации определяется болезненность в области медиальной лодыжки и малоберцовой кости. Нередко при этом прощупываются острые края костных отломков и характерная крепитация.
На рентгенограмме виден отрывной перелом внутренней лодыжки с линией перелома, параллельной голеностопному суставу, разрыв дистального межберцового синдесмоза и перелом малоберцовой кости на 6-7 см выше края лодыжки.
При двухлодыжечных супинационных переломах, наряду с припухлостью в области голеностопного сустава, отмечается отчетливая болезненность при легком надавливании на уровне латеральной, медиальной лодыжек, иногда прощупываются неровные края в области перелома. Окончательный диагноз
ставят после рентгенографии области голеностопного сустава в двух проекциях. Определяется отрывной перелом наружной лодыжки и косой перелом внутренней.
При рентгенографии в переднезадней проекции важным условием, помогающим выявлению всех повреждений в суставе при пронационном переломе, является укладка голени с ротацией стопы внутрь на 20°
Слайд 16 Лечение. Основной метод лечения переломов лодыжек - неоперативный.
После обезболивания (местная анестезия, премедикация ненаркотическими или наркотическими анальгетиками,
нередко в сочетании со спазмолитиками, проводниковая анестезия, наркоз) производят одномоментную ручную репозицию и иммобилизацию рассеченной циркулярной гипсовой повязкой до середины бедра. Для последующей ходьбы с опорой на ногу к повязке при-гипсовывают "каблучок". Через 4 нед. с момента перелома повязку укорачивают, освобождая коленный сустав.Полное сопоставление отломков и устранение диастаза в области межберцового синдесмоза (расширения "вилки") являются обязательным условием для восстановления функции голеностопного сустава и предупреждения развития посттравматического деформирующего артроза.
Для репозиции пронационного перелома больного укладывают на спину, ногу сгибают в коленном суставе. Ассистент создает противовытяжение за бедро, а хирург захватывает одной рукой пятку, а другой - тыл стопы и осуществляет медленную, но сильную тракцию голени по оси. Не прекращая вытяжения, пятке и таранной кости придают положение супинации и всю стопу смещают кнутри, тем самым устраняют наружный подвывих стопы. Супинированная таранная кость приближает к месту перелома сломанную и сместившуюся медиальную лодыжку. При наличии отрыва и смещения задней части суставного края большеберцовой кости стопе придают положение разгибания, а при переломе переднего отдела большеберцовой кости - сгибания. Эти приемы путем натяжения связок и капсулы сустава способствуют репозиции сместившихся отломков. Дополнительно производят давление на область фрагментов кости. В заключение сдавливают обе кости голени на уровне голеностопного сустава во фронтальной плоскости для устранения диастаза в межберцовом синдесмозе и восстановления "вилки" голеностопного сустава (рис. 154). Достигнутое положение фиксируют гипсовой повязкой: вначале накладывают боковые гипсовые лонгеты и закрепляют их циркулярными ходами мягкого бинта, после рентгенологического контроля накладывают циркулярную гипсовую повязку от кончиков пальцев до середины бедра, придавая конечности положение сгибания в коленном суставе на 5-10° и фиксируя стопу под углом 90-95°.
Слайд 17 Длительность иммобилизации - 8-10 нед., через 7-10 дней
после наложения повязки обязательно делают контрольную рентгенограмму. К увеличению
частоты вторичного смещения отломков приводит несоблюдение постельного режима с возвышенным положением конечности.Определенные трудности для закрытой репозиции создает отек, возникающий в первые часы после травмы. Безусловно, он не служит противопоказани-ем для закрытой репозиции для ликвидации значительных по величине смещений отломков и подвывихов стопы как при поступлении больного, так и на последующих этапах лечения. Однако если после первой попытки репозиции соотношения в голеностопном суставе восстановлены не полностью и сохраняется небольшое смещение в пределах нескольких миллиметров, то дальнейшие попытки закрытой репозиции в условиях отека нецелесообразны.
Сроки ограничения нагрузки на поврежденную конечность при переломах суставной площадки дистального метаэпифиза большеберцовой кости с нарушением ее опорности: частичная нагрузка не ранее 3-3,5 мес, полная - не ранее 4,5-5 мес. с момента травмы, при переломах суставной площадки дистального метаэпифиза большеберцовой кости без нарушения ее опорности: частичная нагрузка с 4-6 нед., полная - с 8-10 нед. (полные разрывы дистального межберцового синдесмоза могут потребовать разгрузки у пациентов с нормальной массой тела до 2,5-3 мес; при ожирении - до 5-6 мес); переломы наружной лодыжки ниже уровня горизонтального участка суставной щели: частичная нагрузка с 2-3 нед., полная нагрузка - с 4-5 нед.
Если репозиция не удается после двух попыток (суставная "вилка" остается расширенной, наблюдается смещение лодыжек одним блоком кнаружи, сохраняется подвывих стопы) или наступает вторичное смещение под гипсовой повязкой, то оперативное лечение рекомендуется проводить как можно раньше.
Наиболее частыми причинами безуспешности закрытой репозиции являются неустранение диастаза в межберцовом синдесмозе, недостаточная репозиция медиальной лодыжки и неустранение смещения заднего (перелом
Десто) или переднего (перелом Пота) суставных фрагментов большеберцовой кости, что в отдаленные сроки лечения приводит к развитию деформирующего артроза голеностопного сустава.
Остеосинтез лодыжек осуществляют стержнем, спицами, винтами, пластиной и другими конструкциями (рис. 155).
Во всех случаях накладывают гипсовую повязку в виде стремени или U-образную поддерживающую повязку с положением стопы под прямым углом (особое внимание нужно обратить на точки давления), обеспечивают приподнятое расположение на подушке или опоре на 4-8 дней.
Слайд 18 Лечебная физкультура. Во всех случаях производят упражнения на
подошвенное сгибание с первого дня, другие двигательные упражнения для
стопы после снятия опорной повязки на 5-7-й день.Подъем с постели. Больному можно вставать на ноги на 4-5-й день, как только спадет отек мягких тканей.
Последующее ведение и нагрузку осуществляют в соответствии с табл. 12.
Рентгенологический контроль во всех случаях производят через 6 и ΙΟΙ 2 нед.
Удаление металлоконструкции осуществляют через 8-12 мес; отдельные шурупы можно не удалять. Позиционный винт (между малоберцовой и большеберцовой костями) удаляют через 8-10 нед.
Показаниями к наружному остеосинтезу аппаратом Илизарова (рис 156) являются множественные переломы дистальных отделов берцовых костей, сочетание переломов лодыжек с диафизарными переломами большеберцовой кости, переломовывихи (подвывихи) голеностопного сустава, особенно несвежие и застарелые, открытые переломы с дефектами мягких тканей.
Независимо от способов фиксации отломков после снятия гипсовой повязки назначают восстановительное лечение с проведением механотерапии, массажа, озокеритовых и грязевых аппликаций, физиотерапевтических процедур.
Для ходьбы рекомендуют ношение ортопедических стелек-супинаторов в течение года.
Сроки нетрудоспособности составляют от 3 до 4 мес, при несвоевременном и неполном устранении смещения отломков и расширения "вилки" голено -стопного сустава они могут значительно увеличиваться, особенно у занимающихся физическим трудом.
Осложнения: контрактуры, остеоартроз, ложные суставы.





























