Слайд 2
Вопросы к лекции
Определение и ключевые положения
Эпидемиология
Представление об
этиологии и патогенезе
Вопросы классификации и формулировки диагноза
Клиническая картина результаты
дополнительных методов исследования
Принципы лечения
Профилактика
Слайд 3
Определение
Бронхиальная астма (БА) – гетерогенное заболевание, характеризующееся хроническим
воспалением дыхательных путей, наличием респираторных симптомов, таких как свистящие
хрипы, одышка, заложенность в груди и кашель, которые варьируют по времени и интенсивности и проявляются вместе с вариабельной обструкцией дыхательных путей (Global Strategy for Asthma Management and Prevention, 2016 ).
Обострения БА – эпизоды нарастающей одышки, кашля, свистящих хрипов, или заложенности в грудной клетке, требующие изменений обычного режима терапии. Для обострения БА характерно снижение ПСВ и ОФВ1
Слайд 4
Эпидемиология:
БА - глобальная проблема здравоохранения
300 млн. пациентов
во всем мире страдают БА (Global Strategy for Asthma
Management and Prevention, 2016 ).
В нашей стране распространенность БА среди взрослых составляет 6,9% (Chuchalin A.G., Khaltaev N., Аntonov N.,2014), а среди детей и подростков – около 10% (Национальная программа «Бронхиальная астма у детей. Стратегия лечения и профилактика», 2012).
Слайд 5
Факторы, влияющие на развитие и проявления БА
Слайд 6
Факторы, влияющие на развитие и проявления БА
Слайд 7
Классификация БА по степени тяжести (до начала терапии)
Слайд 8
Как определить степень тяжести БА
При определении степени тяжести
достаточно наличия одного из признаков тяжести: больной должен быть
отнесен к самой тяжелой степени, при которой встречается какой-либо признак.
Эти характеристики являются общими и могут перекрываться, поскольку течение БА крайне вариабельно, более того, со временем степень тяжести у конкретного больного может меняться.
Больные с любой степенью тяжести БА могут иметь легкие, среднетяжелые или тяжелые обострения. У ряда больных с интермиттирующей БА наблюдаются тяжелые и угрожающие жизни обострения на фоне длительных бессимптомных периодов с нормальной легочной функцией.
Слайд 9
Как определить степень тяжести БА
Тяжесть БА у пациентов,
получающих лечение, оценивается ретроспективно исходя из необходимого для контроля
симптомов и обострений объема терапии. Она может быть оценена, когда пациент получает лечение препаратами для длительного контроля в течение нескольких месяцев.
При достижении контроля объем терапии может быть уменьшена.
Тяжесть БА – не статичная характеристика и она может меняться на протяжении месяцев и лет.
Слайд 10
Как определить тяжесть БА, когда пациент получает регулярную
контролирующую терапию?
Легкая БА – это астма, которая хорошо контролируется
терапией 1-й и 2-й ступеней, т.е. только изолированным применением КДБА по потребности, или совместно с низкими дозами ИГКС или антилейкотриеновыми препаратами (АЛП), или кромонами (педиатрическая практика и особые показания).
Среднетяжелая БА – это астма, которая хорошо контролируется терапией ступени 3, т.е. низкими дозами ИГКС/ДДБА.
Тяжелая БА – это астма, требующая терапии ступени 4 и 5, т. е. высоких доз ИГКС/ДДБА, тиотропия, таргетной терапии и/или системных ГКС, для того чтобы сохранить контроль (5 ступень), или БА, которая остается неконтролируемой, несмотря на эту терапию.
Слайд 11
При диагностике тяжелой БА необходимо исключить наиболее часто
встречающиеся проблемы
Плохая техника ингаляции (до 80% больных)
Низкая приверженность лечению
(до 50% больных)
Ошибочный диагноз БА
Наличие сопутствующих заболеваний, влияющих на течение БА,
Продолжающийся контакт с триггером (аллерген при подтвержденной сенсибилизации, профессиональный триггер)
Слайд 12
Фенотипы БА: аллергическая БА
Наиболее легко распознаваемый фенотип, который
обычно начинается в детстве, связан с наличием других аллергических
заболеваний (атопический дерматит, аллергический ринит, пищевая аллергия) у пациента или родственников.
Для этого фенотипа характерно эозинофильное воспаление дыхательных путей. Пациенты с фенотипом аллергической БА обычно хорошо отвечают на терапию ингаляционными глюкокортикостероидами (ИГКС).
Слайд 13
Фенотипы БА: неаллергическая БА
Встречается у взрослых, не связана
с аллергией.
Профиль воспаления дыхательных путей у больных с
данным фенотипом может быть эозинофильным, нейтрофильным, смешанным или малогранулоцитарным.
В зависимости от характера воспаления пациенты с неаллергической астмой могут не отвечать на терапию ИГКС.
Слайд 14
Фенотипы БА
БА с поздним дебютом: у некоторых пациентов,
особенно женщин, астма развивается впервые уже во взрослом возрасте.
Эти больные чаще не имеют аллергии и, как правило, требуют более высоких доз ИГКС или являются относительно рефрактерными к ГКС-терапии.
БА с фиксированной обструкцией дыхательных путей: некоторые пациенты с длительным анамнезом БА развивают фиксированную обструкцию дыхательных путей, которая формируется, по-видимому, вследствие ремоделирования бронхиальной стенки.
Слайд 15
Формулировка диагноза
В диагнозе должны быть указаны:
этиология (если
установлена);
степень тяжести
уровень контроля;
сопутствующие заболевания, которые могут
оказать влияние на течение БА;
при наличии – обострение с указанием его степени тяжести.
Слайд 16
Примеры формулировок диагноза:
Алллергическая бронхиальная астма, среднетяжелое контролируемое течение.
Круглогодичный аллергический ринит, легкое течение. Сенсибилизация в аллергенам клешей
домашней пыли.
Неаллергическая бронхиальная астма, среднетяжелое недостаточно контролируемое течение. Рецидивирующий полипозный синусит. Непереносимость НСПВП («аспириновая триада»).
Аллергическая бронхиальная астма, среднетяжелое недостаточно контролируемое течение. Среднетяжелое обострение. Сезонный аллергический ринит, тяжелое течение. Сенсибилизация к пыльцевым аллергенам (деревья).
Неаллергическая бронхиальная астма, среднетяжелое неконтролируемое течение, тяжелое обострение. Астматический статус, компенсированная стадия. Ожирение II ст.
Слайд 17
Фенотипы БА: БА у больных с ожирением
Пациенты с
ожирением и БА часто имеют выраженные респираторные симптомы, не
связанные с эозинофильным воспалением.
Определение фенотипических особенностей заболевания является требованием времени, так как персонализированная медицина на основании подбора пациентов (выделение субпопуляций/кластеров/фенотипов БА), может предложить набор диагностических тестов и при подтверждении предполагаемого фенотипа - таргетную терапию, и направленные методы профилактики.
Слайд 18
Патофизиология БА
БА - воспалительное заболевание, и все его симптомы
обусловлены именно этим патологическим процессом.
Активация каскада воспаления обусловливает
гиперреактивность дыхательных путей, последующее ограничению тока воздуха и затруднение дыхания.
Воспаление также играет ключевую роль в ремоделировании дыхательных путей - патологическом процессе, наблюдаемом при хроническом воспалении.
Слайд 19
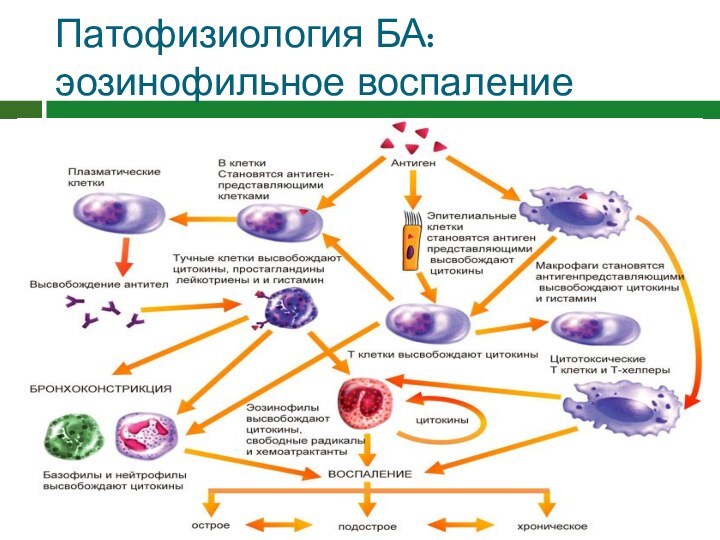
Патофизиология БА: эозинофильное воспаление
Слайд 20
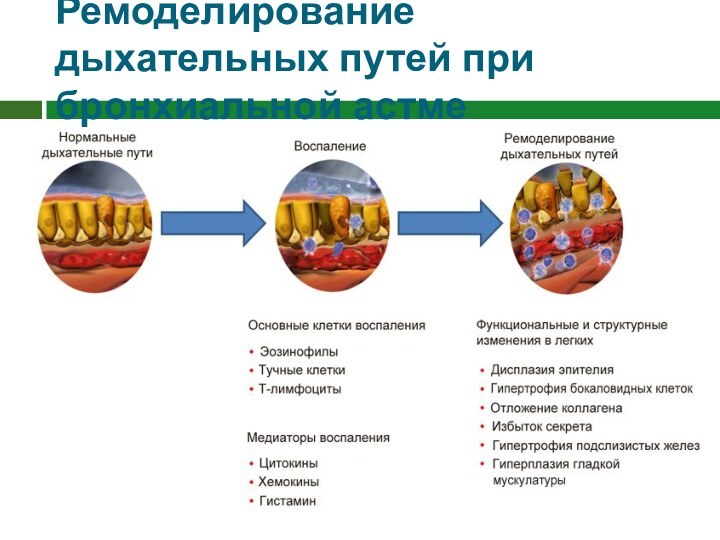
Ремоделирование дыхательных путей при бронхиальной астме
Слайд 21
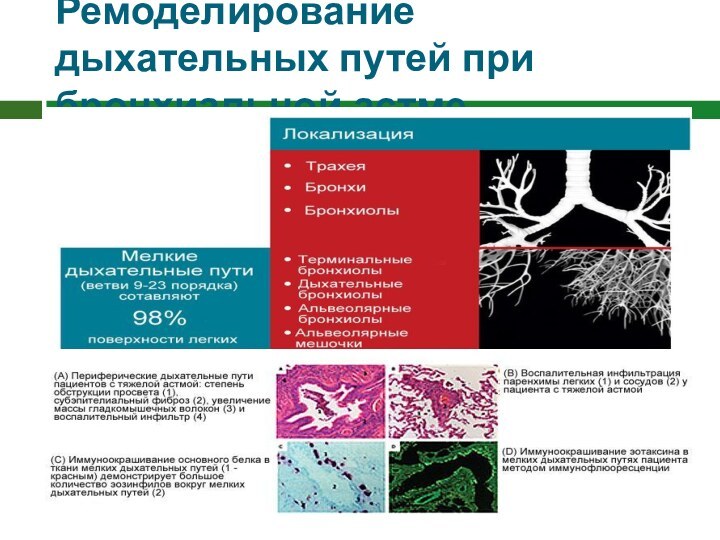
Ремоделирование дыхательных путей при бронхиальной астме
Слайд 22
Диагностика: диагноз БА клинический!
Диагностика астмы основана на обнаружении
характерных для БА симптомов при отсутствии альтернативного объяснения их
возникновения.
Главным является получение точной клинической картины болезни.
Проводя первичную диагностику, основывайтесь на тщательной оценке симптомов и степени обструкции дыхательных путей.
Слайд 23
Клинические признаки, повышающие вероятность наличия астмы
Наличие более одного
из следующих симптомов: хрипы, удушье, чувство заложенности в грудной
клетке и кашель, особенно в случаях:
ухудшения симптомов ночью и рано утром;
возникновения симптомов при физической нагрузке, воздействии аллергенов и холодного воздуха;
возникновения симптомов после приема аспирина или бета-блокаторов.
Слайд 24
Клинические признаки, повышающие вероятность наличия астмы
Наличие атопических заболеваний
в анамнезе;
Наличие астмы и/или атопических заболеваний у родственников;
Распространенные
сухие свистящие хрипы при выслушивании (аускультации) грудной клетки;
Низкие показатели ПСВ и ОФВ1 (ретроспективно или в серии исследований), необъяснимые другими причинами;
Эозинофилия периферической крови, необъяснимая другими причинами.
Слайд 25
Клинические признаки, уменьшающие вероятность наличия астмы
Выраженные головокружения, потемнение
в глазах, парестезии;
Хронический продуктивный кашель при отсутствии свистящих
хрипов или удушья;
Постоянные нормальные результаты обследования грудной клетки при наличии симптоматики;
Изменение голоса;
Возникновение симптомов исключительно на фоне простудных заболеваний;
Слайд 26
Клинические признаки, уменьшающие вероятность наличия астмы
Наличие существенной истории
курения (более 20 пачка/лет);
Заболевания сердца;
Нормальные показатели пиковой скорости выдоха
или спирометрии при наличии симптоматики (клинических проявлений).
Нормальная спирограмма/ спирометрия при отсутствии клинических проявлений не исключает диагноза «астма». Повторные исследования функции легких часто более информативны, чем единичное обследование.
Слайд 27
Спирометрия и тесты на обратимость
Спирометрия является предпочтительным начальным
исследованием для оценки наличия и тяжести обструкции дыхательных путей
Метод
спирометрии позволяет подтвердить диагноз при выявлении обструкции дыхательных путей. Однако нормальные показатели спирометрии (или пикфлоуметрии) не исключают диагноза БА.
У пациентов с показателями легочной функции в пределах нормы возможна внелегочная причина симптоматики, однако бронходилатационный тест может выявить скрытую обратимую бронхиальную обструкцию.
Слайд 28
Спирометрия и тесты на обратимость
Тесты на выявление бронхиальной
гиперреактивности (БГР), а также маркеры аллергического воспаления могут помочь
в установлении диагноза.
У взрослых и детей тесты на выявление обструкции, бронхиальной гиперреактивности и воспаления дыхательных путей могут подтверждать диагноз БА. Однако нормальные показатели, особенно в момент, когда симптоматика отсутствует, не исключают диагноз астмы.
Слайд 29
Мониторирование ПСВ
ПСВ используется для оценки вариабельности воздушного потока
при множественных измерениях, выполняемых в течение по меньшей мере
2 недель.
Повышенная вариабельность может регистрироваться при двукратных измерениях в течение суток.
Более частые измерения улучшают оценку.
Повышение точности измерений в этом случае достигается в особенности у пациентов со сниженной комплаентностью.
Слайд 30
Мониторирование ПСВ
Регистрируется лучший показатель после 3 попыток выполнения
форсированного маневра с паузой, не превышающей 2 сек после
вдоха.
Маневр выполняется сидя или стоя.
Большее количество измерений выполняется в том случае, если разница между двумя максимальными показателями ПСВ превышает 40 л/мин.
Слайд 31
Мониторирование ПСВ
Частая регистрация ПСВ на рабочем месте и
вне работы важна при подозрении на наличие профессиональной астмы
у пациента. Существуют компьютерные программы по анализу измерений ПСВ на рабочем месте и вне его, для автоматического расчета эффектов профессионального воздействия.
Показатели ПСВ должны интерпретироваться с осторожностью с учетом клинической ситуации.
Исследование ПСВ более применимо для мониторирования пациентов с уже установленным диагнозом астмы, чем для первичной постановки диагноза
Слайд 32
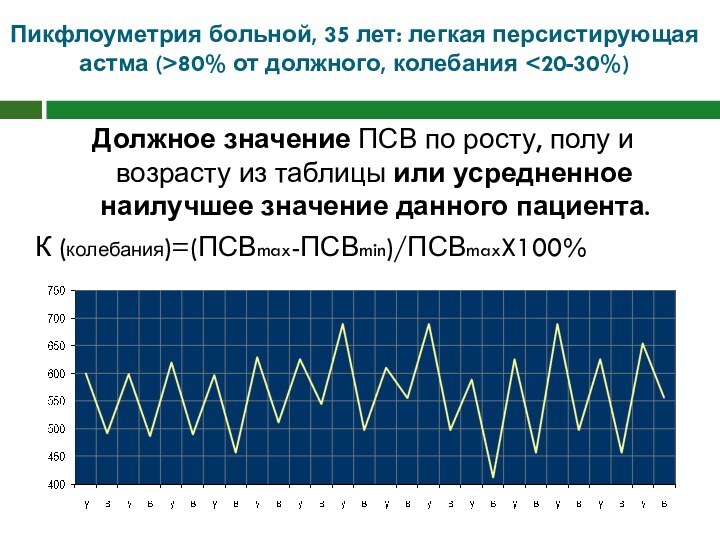
Пикфлоуметрия больной, 35 лет: легкая персистирующая астма (>80%
от должного, колебания
и
возрасту из таблицы или усредненное наилучшее значение данного пациента.
К (колебания)=(ПСВmax-ПСВmin)/ПСВmaxX100%
Слайд 33
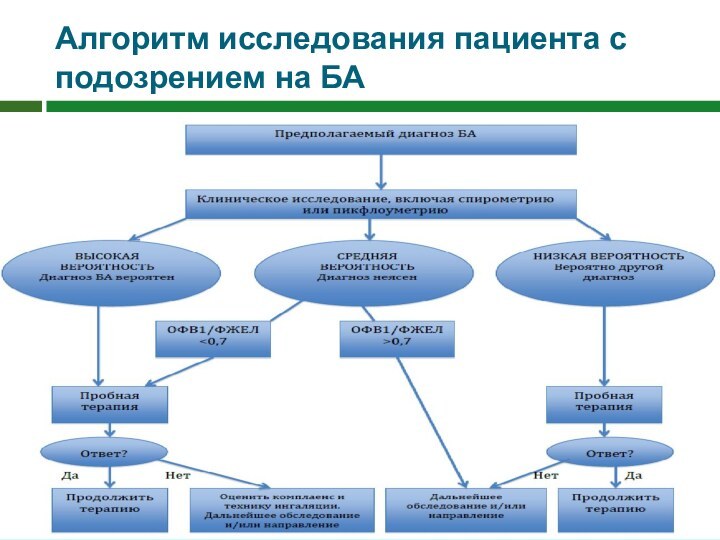
Алгоритм исследования пациента с подозрением на БА
Слайд 34
Диагностика бронхиальной астмы
У пациентов с высокой вероятностью астмы
сразу приступайте к пробному лечению. Предусмотрите дополнительные исследования в
случае недостаточного эффекта.
У пациентов с низкой вероятностью астмы, у которых симптомы предположительно могут быть результатом другого диагноза, проведите обследование и назначьте лечение соответственно ситуации.
Слайд 35
Диагностика бронхиальной астмы
Пересмотрите диагноз у тех пациентов, лечение
которых не дает результатов.
Предпочтительный подход к пациентам со средней
вероятностью астмы – продолжить обследование, одновременно назначив пробное лечение в течение определенного периода времени до подтверждения диагноза и определения поддерживающего лечения.
Слайд 36
Дифференциальный диагноз БА проводят со следующими заболеваниями и
состояниями в зависимости от наличия или отсутствия бронхиальной обструкции,
определяемой как ОФВ1/ФЖЕЛ <0,7 до применения бронхолитика
Отсутствие бронхиальной обструкции:
Синдром хронического кашля
Гипервентиляционный синдром
Синдром дисфункции голосовых связок
ГЭРБ (гастроэзофагеальная рефлюксная болезнь)
Риниты
Заболевания сердца
Легочный фиброз
Наличие бронхиальной обструкции:
ХОБЛ
Бронхоэктазы
Инородное тело
Облитерирующий бронхиолит
Стеноз крупных дыхательных путей
Рак легких
Саркоидоз
Слайд 37
Пациенты с бронхиальной обструкцией
Больным с бронхиальной обструкцией и
средней вероятностью БА следует провести тест на обратимость и/или
пробную терапию в течение определенного периода:
При положительном тесте на обратимость или если при проведении терапевтической пробы достигнут положительный эффект, в дальнейшем следует лечить пациента, как больного с астмой
При отрицательной обратимости и отсутствии положительного ответа при проведении пробного курса терапии следует продолжить дальнейшее обследование для уточнения диагноза
Слайд 38
Терапевтические пробы и тесты на обратимость
Тесты на обратимость
с применением бронходилататоров или терапевтические пробы с применением ингаляционных
глюкокортикостероидов (ИГКС) у диагностически неясных пациентов должны проводиться с применением одного и более объективных методов оценки.
Использование спирометрических показателей и ПСВ ограничено в применении у пациентов с исходными показателями легочной функции в пределах нормы, т.к. в этом случае отсутствует резерв улучшения этих параметров.
Слайд 39
Терапевтические пробы и тесты на обратимость
Использование ОФВ1 или
ПСВ как основных методов оценки обратимости или ответа на
терапию находит более широкое использование у пациентов с исходной бронхиальной обструкцией.
Оценить ОФВ1 (или ПСВ) и/или симптомы:
Перед и после 400 мкг ингаляционного сальбутамола у диагностически неясных пациентов с обструкцией на момент исследования
У пациентов в случаях недостоверного ответа на ингаляции сальбутамола после назначения 6-8-недельного курса терапии ИГКС (в дозе эквипотентной 200 мкг бекламетазона 2 раза в сутки) или преднизолона (30 мг в сутки ) в течение 14 дней.
Прирост ОФВ1 > 200 мл или 12% в ответ на пробу с β2-агонистом или терапевтический курс кортикостероида может служить подтверждением диагноза БА. Пробное прекращение терапии может оказывать помощь в случае сомнений.
Слайд 40
Пациенты с отсутствием бронхиальной обструкции
У пациентов с показателями
спирометрии в пределах нормы следует провести обследование в период
наличия симптомов, или если позволяет состояние пациента после отмены бронхолитиков.
Возможно дополнительное исследование для выявления бронхиальной гиперреактивности (БГР) и/или воспаления дыхательных путей.
Эти тесты достаточно чувствительны, поэтому нормальные результаты, полученные при их проведении, могут служить подтверждением отсутствия БА.
Слайд 41
Исследование бронхиальной гиперреактивности
Тесты БГР не применяются широко в
клинической практике.
Обычно выявление БГР основано на измерении ответа
показателя ОФВ1 в ответ на ингаляцию повышающихся концентраций метахолина.
Ответ рассчитывается в виде концентрации (или дозы) провокационного агента, вызывающих 20% падение показателя ОФВ1.
Слайд 42
Исследование бронхиальной гиперреактивности
У пациентов с нормальной легочной функцией
исследование БГР имеет преимущество по сравнению с другими тестами
при выявлении больных с БА и играют незначительную роль у пациентов с установленной бронхиальной обструкцией.
Положительный ответ (падение ОФВ1 более, чем на 15%) на бронхоконстрикторные тесты с непрямыми провокационными агентами (маннитол, тест с физической нагрузкой) – специфический индикатор БА.
Слайд 43
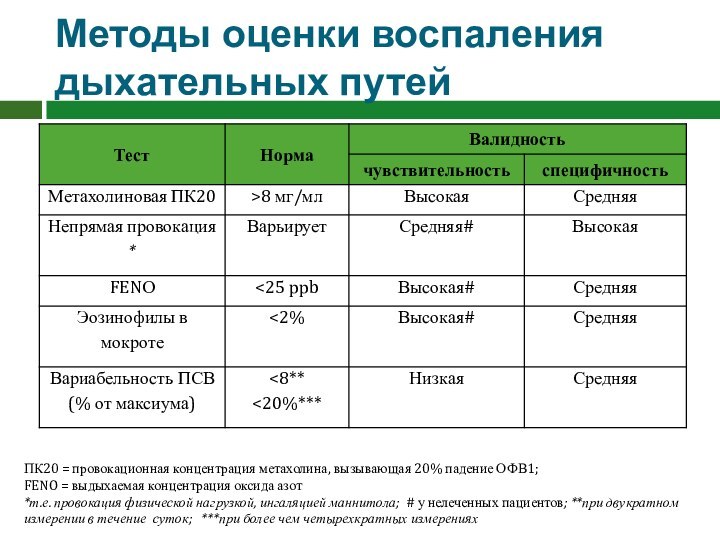
Методы оценки воспаления дыхательных путей
ПК20 = провокационная
концентрация метахолина, вызывающая 20% падение ОФВ1;
FENO = выдыхаемая
концентрация оксида азот
*т.е. провокация физической нагрузкой, ингаляцией маннитола; # у нелеченных пациентов; **при двукратном измерении в течение суток; ***при более чем четырехкратных измерениях
Слайд 44
Обострения БА
Обострения БА представляют собой эпизоды нарастающей одышки,
кашля, свистящих хрипов, или заложенности в грудной клетке, требующие
изменений обычного режима терапии.
Для обострения БА характерно снижение ПСВ и ОФВ1.
Слайд 45
Факторы риска развития обострения
симптомы неконтролируемой БА
ИГКС не назначены,
плохая приверженность терапии
чрезмерное использование КДБА
низкий ОФВ1, особенно
от должного
значительные психологические или социально-экономические проблемы
внешние воздействия: курение, воздействие аллергена при сенсибилизации
Слайд 46
Факторы риска развития обострения
сопутствующие заболевания: риносинусит, ГЭРБ, подтвержденная
пищевая аллергия, ожирение
эозинофилия мокроты или крови
беременность
эпизоды интубации или интенсивной
терапии из-за обострения БА
> 1 тяжелого обострения за последние 12 месяцев
Слайд 47
Клиническая оценка обострения БА
Клиническая оценка больного с
обострением БА, нарастающей одышкой и ухудшением газообмена должна быть
проведена очень быстро, при этом сохраняя достаточную тщательность.
Оценка пациента должна включать историю заболевания, определение его тяжести, потенциальные провоцирующие факторы, оценка осложнений и ответ на терапию.
Слайд 48
Больные с высоким риском смерти, связанной с БА
Наличие в анамнезе:
жизнеугрожающего обострения БА;
эпизода ИВЛ по поводу
обострения БА;
пневмоторакса или пневмомедиастинума;
госпитализации по поводу обострения БА в течение последнего года;
Психологические проблемы (отрицание заболевания);
Социоэкономические факторы (низкий доход, недоступность медикаментов);
Недавнее уменьшение дозы или полное прекращение приема ГКС;
Низкий комплаенс к терапии;
Снижение перцепции (восприятия) одышки.
Слайд 49
Уровень тяжести обострений БА: умеренно тяжелое
Один из следующих
критериев:
Усиление симптомов
ПСВ ~ 50-75% от лучшего или расчетного результата
Повышение
частоты использования препаратов скорой помощи ≥ 50% или дополнительное их применение в форме небулайзера
Ночные пробуждения, обусловленные возникновением симптомов БА и требующие применения препаратов скорой помощи
Слайд 50
Уровень тяжести обострений БА: тяжелое
Один из следующих критериев:
ПСВ
~ 33-50% от лучших значений
Частота дыхания ~ 25 мин
Пульс 110 мин
Невозможность произнести фразу на одном выдохе
Слайд 51
Уровень тяжести обострений БА: жизнеугрожающее
Один из следующих критериев:
ПСВ
< 33% от лучших значений
SрO2 < 92%
PaO2 < 60
мм рт.ст.
Нормокапния (РаСО2 35-45 мм рт.ст.)
"Немое" легкое
Цианоз
Слабые дыхательные усилия
Брадикардия
Гипотензия
Утомление
Оглушение
Кома
Слайд 52
Уровень тяжести обострений БА: Астма, близкая к фатальной
Гиперкапния
(РаСО2 > 45 мм рт.ст.) и/или
Потребность в проведении
механической вентиляции легких
В современных классификациях понятия "жизнеугрожающая астма", "астма, близкая к фатальной" и "астматический статус" эквивалентны и подразумевают эпизод ОДН вследствие обострения БА.
Слайд 53
Лечение стабильной БА: цели терапии
Достижение и поддержание хорошего
контроля симптомов БА в течение длительного времени
Минимизация рисков будущих
обострений БА, фиксированной обструкции дыхательных путей и нежелательных побочных эффектов терапии.
Слайд 54
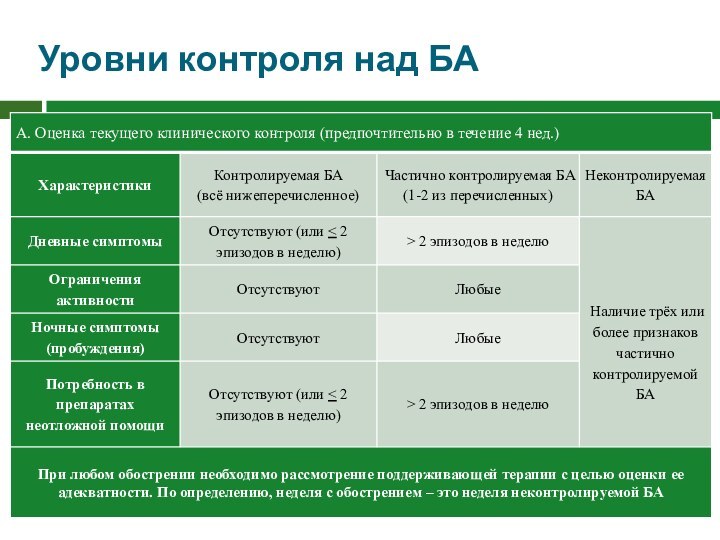
Лечение стабильной БА: понятия контроля симптомов
При оценке контроля
астмы могут использоваться вопросники (АСТ-тест и вопросник по контролю
над астмой (ACQ-5).
Для каждого пациента оценка БА должна включать оценку контроля симптомов и будущих рисков обострений и побочных эффектов лекарств.
Наличие у пациента одного или более из неблагоприятных факторов повышает риск обострений, даже если симптомы хорошо контролируются.
Увеличение потребности в препаратах неотложной помощи, особенно ежедневное их использование, указывает на утрату контроля над астмой и необходимость пересмотра терапии.
Слайд 55
Лечение стабильной астмы: понятия контроля симптомов
Необходимо увеличить объем
терапии (переход на ступень вверх), если не контролируются симптомы
и есть риски обострений и других неблагоприятных исходов, но вначале проверить правильность диагноза, технику ингаляции и приверженность
В случае достижения частичного контроля над БА следует рассмотреть возможность увеличения объема терапии с учетом наличия более эффективных подходов к лечению, их безопасности, стоимости и удовлетворенности пациента достигнутым уровнем контроля.
При сохранении контроля над БА в течение ≥3 месяцев и низком риске обострений, возможно уменьшение объема поддерживающей терапии с целью установления
Слайд 57
Факторы риска для неблагоприятных исходов
Оценивать факторы риска с
момента постановки диагноза и периодически, особенно у пациентов с
обострениями.
Функция легких не учитывается при оценке контроля симптомов (но снижение ОФВ1 учитывается как фактор риска обострений).
Измерять функцию легких в начале терапии, затем спустя 3-6 месяцев лечения препаратами для длительного контроля с целью определения лучшего персонального ОФВ1 пациента, и затем периодически для оценки риска.
Слайд 58
Потенциально модифицируемые независимые ФР обострений БА: наличие одного
или более из этих факторов повышает риск обострений, даже
если симптомы хорошо контролируются
Неконтролируемые симптомы
Чрезмерное использование КДБА (>1ингалятора 200 доз/месяц)
Неадекватная терапия ИГКС: не назначались ИГКС; плохая приверженность; неправильная техника ингаляции
Низкий ОФВ1, особенно если <60% должного
Существенные психологические или социально-экономические проблемы
Контакт с триггерами: курение, аллергены
Коморбидные состояния: ожирение, риносинуситы, подтвержденная пищевая аллергия
Эозинофилия мокроты или крови
Беременность
Другие важные независимые факторы риска обострений:
Интубация или лечение в отделении интенсивной терапии по поводу БА
≥ 1 тяжелого обострения за последние 12 месяцев
Слайд 59
Факторы риска для развития фиксированной обструкции дыхательных путей
Отсутствие
или недостаточная ИГКС терапия
Экспозиция с: табачным дымом, вредными химическими,
профессиональными агентами
Низкий исходный ОФВ1, хроническая гиперсекреция слизи, эозинофилия мокроты или крови
Слайд 60
Факторы риска для развития нежелательных побочных эффектов лекарств
Системные:
частое применение системных ГКС; длительное применение высоких доз или
применение сильнодействующих ИГКС; также применение Р450- ингибиторов
Локальные: высокие дозы или сильнодействующие ИГКС, плохая техника ингаляции
Слайд 61
Ступенчатая терапия БА
Основным принципом лечения БА является ступенчатый
подход с увеличением объема терапии при отсутствии контроля и/или
наличии факторов риска обострений и снижении объема терапии при достижении и сохранении стабильного контроля и отсутствии факторов риска
Каждая ступень включает варианты терапии, которые могут служить альтернативами при выборе поддерживающей терапии БА, хотя и не являются одинаковыми по эффективности
Выбор объема терапии, соответствующего той или иной ступени, зависит от выраженности клинических проявлений БА
Слайд 62
Ступенчатая терапия БА
Если лечение неэффективно или ответ на
него недостаточен, проверьте технику ингаляции, соблюдение назначений, уточните диагноз
и оцените сопутствующие заболевания; только после соблюдения этих условий следует повышать объем терапии (переход на ступень вверх).
Обучение пациента и контроль над факторами окружающей среды являются важными составляющими эффективной терапии.
Слайд 63
Ступенчатая терапия БА
При принятии решения, какой препарат снижать
первым и с какой скоростью, должны быть приняты во
внимание тяжесть БА, побочные эффекты лечения, продолжительность приема текущей дозы, достигнутый положительный эффект и предпочтения пациента.
Снижение дозы ИГКС должно быть медленным в связи с возможностью развития
Слайд 65
Ступень 5
Ступень 4
Ступень 2
Ступень 3
Ступень 1
Увеличивайте объем терапии
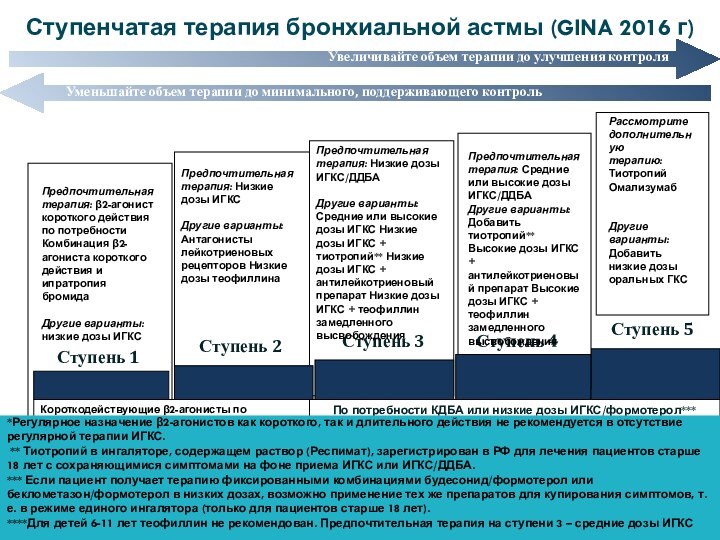
до улучшения контроля
Уменьшайте объем терапии до минимального, поддерживающего контроль
Короткодействующие
β2-агонисты по потребности*
Предпочтительная
терапия: β2-агонист короткого действия по потребности Комбинация β2-агониста короткого действия и ипратропия бромида
Другие варианты:
низкие дозы ИГКС
По потребности КДБА или низкие дозы ИГКС/формотерол***
Предпочтительная
терапия: Низкие дозы ИГКС/ДДБА
Другие варианты: Средние или высокие дозы ИГКС Низкие дозы ИГКС + тиотропий** Низкие дозы ИГКС + антилейкотриеновый препарат Низкие дозы ИГКС + теофиллин замедленного высвобождения
Предпочтительная
терапия: Низкие дозы ИГКС
Другие варианты: Антагонисты лейкотриеновых рецепторов Низкие дозы теофиллина
Предпочтительная
терапия: Средние или высокие дозы ИГКС/ДДБА
Другие варианты: Добавить тиотропий** Высокие дозы ИГКС + антилейкотриеновый препарат Высокие дозы ИГКС + теофиллин замедленного высвобождения
Рассмотрите
дополнительную
терапию: Тиотропий Омализумаб
Другие варианты: Добавить низкие дозы оральных ГКС
Ступенчатая терапия бронхиальной астмы (GINA 2016 г)
*Регулярное назначение β2-агонистов как короткого, так и длительного действия не рекомендуется в отсутствие регулярной терапии ИГКС.
** Тиотропий в ингаляторе, содержащем раствор (Респимат), зарегистрирован в РФ для лечения пациентов старше 18 лет с сохраняющимися симптомами на фоне приема ИГКС или ИГКС/ДДБА.
*** Если пациент получает терапию фиксированными комбинациями будесонид/формотерол или беклометазон/формотерол в низких дозах, возможно применение тех же препаратов для купирования симптомов, т.е. в режиме единого ингалятора (только для пациентов старше 18 лет).
****Для детей 6-11 лет теофиллин не рекомендован. Предпочтительная терапия на ступени 3 – средние дозы ИГКС
Слайд 66
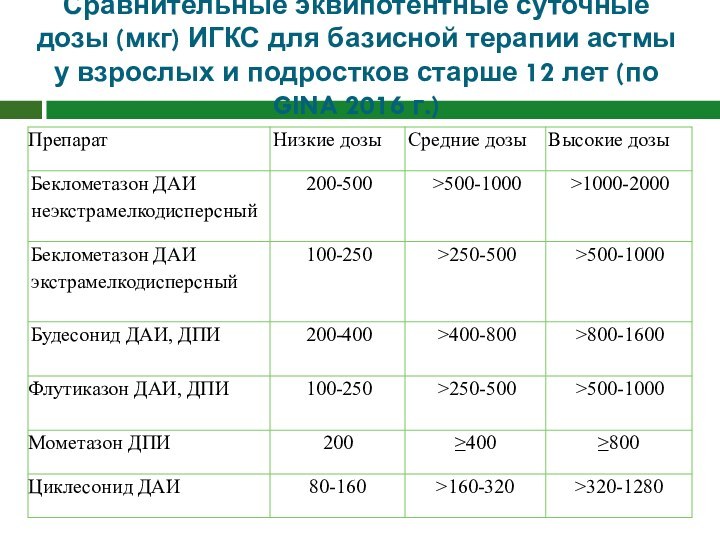
Сравнительные эквипотентные суточные дозы (мкг) ИГКС для базисной
терапии астмы у взрослых и подростков старше 12 лет
(по GINA 2016 г.)
Слайд 68
Респимат – средство доставки выбора!!
Слайд проф. В.В. Архипова
Слайд 69
Другие виды терапии
Аллерген-специфическая иммунотерапия у пациентов с легкой
и среднетяжелой БА ассоциированной с аллергическим риноконъюнктивитом, при условии,
что БА контролируется фармакотерапией.
Вакцинация: пациентам с среднетяжелой и тяжелой БА целесообразно проводить противогриппозную вакцинацию каждый год (профилактика тяжелых обострений).
Нет доказательств положительного клинического влияния на течение БА и улучшение функции легких у следующих методов: иглоукалывание, китайская медицина, гомеопатия, гипноз, техники релаксации, применение ионизаторов воздуха.
Дыхание по методу Бутейко (дыхательная техника, направленная на контроль гипервентиляции): исследования показали возможность некоторого уменьшения симптомов и ингаляций бронходилятаторов, но без влияния на функцию лёгких и воспаление. Может рассматриваться как вспомогательное средство снижения уровня восприятия симптомов (уровень доказательности В).
Слайд 70
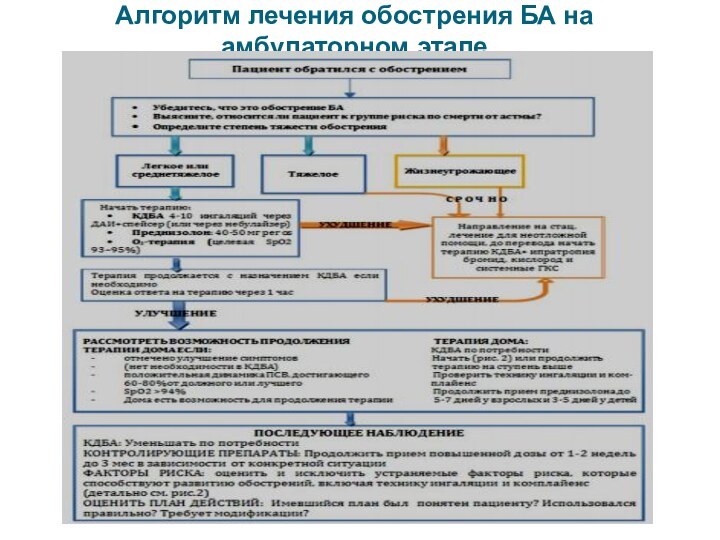
Алгоритм лечения обострения БА на амбулаторном этапе
Слайд 71
Тактика лечения обострений астмы: критерии для госпитализации
Слайд 72
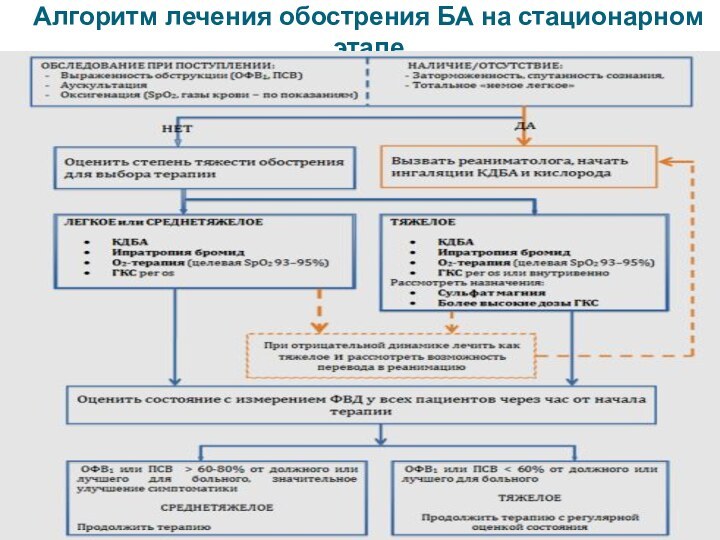
Алгоритм лечения обострения БА на стационарном этапе
Слайд 73
Оксигенотерапия
Задачей кислородотерапии при обострении БА является поддержание
SаО2 в пределах 93- 95%.
Для коррекция гипоксемии у больных
с обострением БА требуется назначение небольших доз кислорода (1-4 литра в минуту через носовые канюли) (уровень доказательств В).
Невозможность достичь РаО2 выше 60 мм рт.ст. при использовании таких доз кислорода может свидетельствовать о наличии истинного шунта, и, следовательно, предполагает другие причины гипоксемии (чаще всего ателектаз доли или всего легкого вследствие полной закупорки бронхов густой вязкой мокротой, возможно также наличие пневмоторакса, пневмонии, легочной эмболии).
Слайд 74
Терапия обострений астмы: ингаляционные β2--агонисты
Ингаляционные β2--агонисты являются наиболее
эффективными препаратами терапии обострения БА, а быстрота и выраженность
их бронхорасширяющего эффекта ставит β2-- агонисты в разряд препаратов первой линии обострения БА (уровень доказательств А).
При использовании небулайзера обычно используют однократные дозы сальбутамола 2.5 мг на 1 ингаляцию.
При тяжелом обострении БА часто используют следующую схему терапии: в 1-й час терапии проводится 3 ингаляции по 2.5 мг каждые 20 минут, затем ингаляции проводят каждый час до значимого улучшения состояния, после чего возможно назначение препарата каждые 4-5 часов.
Однократная доза сальбутамола при использовании ДАИ со спейсером обычно составляет 400 мг, кратность введения может значительно варьировать, как правило, такая же, как при использовании небулайзера.
Слайд 75
Терапия обострений астмы: комбинация β2-агониста и антихолинергического препарата
Небулайзерная терапия комбинацией β2-агониста и антихолинергического препарата (ипратропия) может
обеспечивать более выраженный бронхорасширяющий эффект, чем применение препаратов по отдельности (уровень доказательности B).
Использование комбинации β2-агониста и антихолинергического препарата сопровождается снижением частоты госпитализаций (уровень доказательности A) и более выраженным улучшением ПСВ и ОФВ1 (уровень доказательности B).
При обострении БА рекомендовано использование ипратропияа при помощи небулайзера в дозе 500 мкг каждые 4-6 часов,
Слайд 76
Терапия обострений астмы: системные глюкокортикостероиды
Внутривенный и пероральный
пути введения ГКС одинаково эффективны при обострении БА.
У
больных, неспособных принимать препараты per os (выраженная одышка или проведение вентиляции легких) предпочтение отдается парентеральному введению ГКС.
Адекватными дозами СГКС являются: преднизолон (или эквивалент) 40-50 мг/сут 1 р/с в течение 5-7 дней (уровень доказательности B).
Нет необходимости в постепенном снижении дозы сГКС в течение нескольких дней (уровень доказательности B).
Если пациент получал ИГКС до обострения, прием ИГКС должен быть продолжен в повышенной дозе.
Отмена назначенных системных ГКС проводится ТОЛЬКО на фоне назначения ИГКС.
Слайд 77
Терапия обострений астмы: теофиллин и адреналин
С учетом эффективности
и сравнительной безопасности β2-агонистов быстрого действия
теофиллин играет минимальную роль
в лечении обострений БА (уровень доказательности B).
Его применение может сопровождаться тяжелыми и потенциально фатальными побочными эффектами, кроме того, теофиллин уступает β2-агонистам по выраженности бронхорасширяющего действия.
Добавление теофиллина к рекомендуемой при тяжелом обострении БА терапии у взрослых не дает преимуществ.
Подкожное или внутримышечное введение адреналина может потребоваться при неотложном лечении анафилаксии или ангионевротического отека (уровень доказательности D); этот препарат не является стандартным средством для лечения обострения БА.
Слайд 78
Терапия обострений астмы: магния сульфат
Внутривенный магния сульфат
является эффективным бронхорасширяющим препаратом у больных с обострением БА,
рефрактерным к терапии β2-агонистами (уровень доказательности B).
Чаще всего при обострении БА, применяют дозы магния сульфата 2 г внутривенно в течение 20 мин.
Особую предосторожность при назначении магния следует соблюдать у больных с поражением функции почек.
Слайд 79
Терапия обострений астмы: гелиево-кислородная терапия
Гелиокс является смесью гелия
и кислорода с содержанием гелия от 60 до 80%.
Достоинством гелиокса является его более низкая плотность по сравнению с воздухом или кислородом.
Дыхание гелиоксом позволяет снизить сопротивление потоку в дыхательных путях, что ведет к снижению работы дыхания и уменьшению риска развития утомления дыхательной мускулатуры.
Слайд 80
Терапия обострений астмы: гелиево-кислородная терапия
Терапия гелиоксом у больных
с тяжелым обострением БА приводит к снижению диспное, парадоксального
пульса, гиперкапнии, повышению пиковых инспираторного и экспираторного потоков и уменьшению гиперинфляции легких.
Терапия гелиоксом может рассматриваться как метод, позволяющий «прикрыть» наиболее уязвимый период, в который еще в полной мере не проявились свойства медикаментозной терапии (уровень доказательности С).
Возможность его применения следует рассмотреть у больных, не ответивших на стандартную терапию.
Слайд 81
НВЛ показана для больных с обострением БА, имеющих
тяжелое диспное, гиперкапнию, клинические признаки повышенной работы дыхательной мускулатуры,
однако без признаков утомления, без нарушения уровня сознания (оглушение или кома) (уровень доказательности B).
Слайд 82
Абсолютные показания к ИВЛ при обострении БА
Остановка
дыхания
Нарушение сознания (сопор, кома)
Нестабильная гемодинамика (САД
ЧСС < 50 мин-1 или > 160 мин-1)
Общее утомление, «истощение» больного
Утомление дыхательных мышц
Рефрактерная гипоксемия (РаО2 < 60 мм рт.ст. при FiO2 > 60%)
Слайд 83
Не рекомендуется применение у больных с обострением БА
следующих
препаратов и методов:
муколитики;
тиопентал,
кинезотерапия,
введение больших объемов
жидкости (может быть необходимо у детей);
антибиотики (показаны только в случаях бактериальной инфекции – пневмонии, синусита);
бронхоальвеолярный лаваж;
плазмаферез
Слайд 84
Barnes PJ. J Steroid Biochem Mol Biol. 2010
May 31;120(2-3):76-85.
Увеличить дозу ИГКС?
Примерно 25% больных БА не отвечают
на действие ИГКС
Malmstrom, K et al. Ann Intern Med 1999;130,487-495
Слайд 85
Курение у больных БА увеличивает:
риск неконтролируемой БА
– в 2,2 раза [1]
частоту дневных симптомов – в
1,2 раза [2]
частоту ночных симптомов – в 2 раза [2]
риск обострений БА – в 1,8 раза [3]
скорость снижения функции легких [4]
риск развития фиксированной обструкции бронхов [5]
риск смерти у больных, выживших после тяжелого обострения [6]
Schatz M. et al., 2006
Strine T.W. et al., 2007
McCoy et al., 2006
Lange P. et al., 1998
Lee J.H. et al., 2007)
Marquette C.H. et al., 1992
Курение
Слайд 86
Повышение доз ИГКС – риск нежелательных эффектов
Holt S
et al. BMJ 2001;323:1–8
Powell H and Gibson PG et
al. MJA 2003; 178: 223–225
Слайд 87
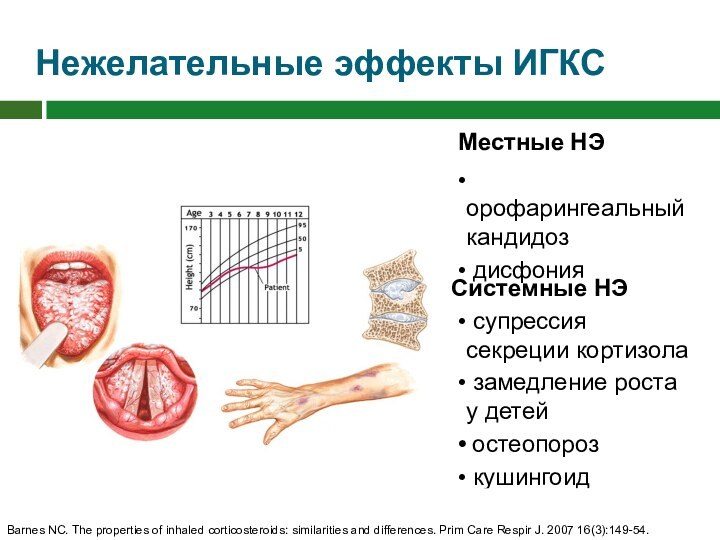
Нежелательные эффекты ИГКС
Системные НЭ
супрессия секреции кортизола
замедление
роста у детей
остеопороз
кушингоид
Местные НЭ
орофарингеальный
кандидоз
дисфония
Barnes NC. The properties of inhaled corticosteroids: similarities and differences. Prim Care Respir J. 2007 16(3):149-54.
Слайд 88
Профилактика и реабилитация пациентов с астмой
Медикаментозное лечение больных
с подтвержденной БА является высокоэффективным методом контроля симптомов и
улучшения качества жизни. Однако необходимо при любой возможности принимать меры для предотвращения развития БА, симптомов БА или обострения БА путем уменьшения или устранения воздействия факторов риска.
В настоящее время существуют лишь небольшое количество мероприятий, которые можно рекомендовать для профилактики БА, так как в развитии этого заболевания участвуют сложные и до конца не выясненные механизмы.
Слайд 89
Профилактика и реабилитация пациентов с астмой
Обострение БА могут
быть вызваны многими факторами риска, которые иногда называются триггерами;
к их числу относятся аллергены, вирусные инфекции, поллютанты и лекарственные препараты.
Уменьшение воздействия на пациентов некоторых категорий факторов риска позволяет улучшить контроль над БА и снизить потребность в лекарствах.
Раннее выявление профессиональных сенсибилизаторов и предупреждение любого последующего их воздействия на сенсибилизированнных пациентов являются важными компонентами лечения профессиональной БА.
Слайд 90
Перспективы первичной профилактики БА
Слайд 91
Перспективы первичной профилактики БА
Слайд 92
Перспективы первичной профилактики БА
Слайд 93
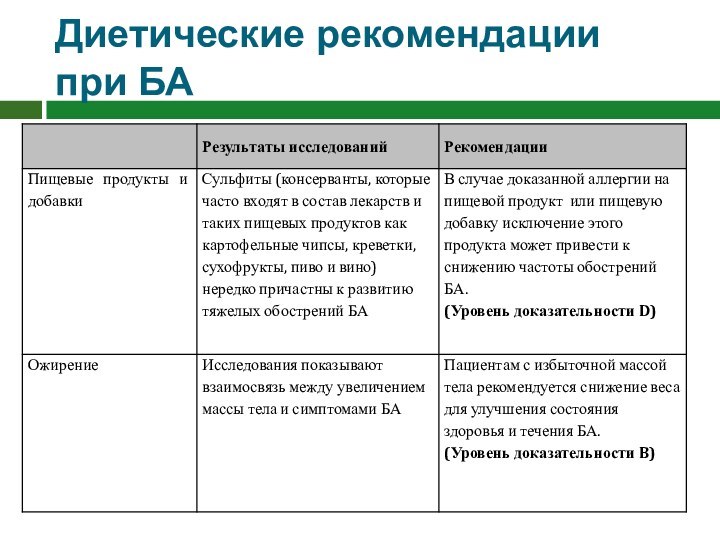
Диетические рекомендации при БА
Слайд 94
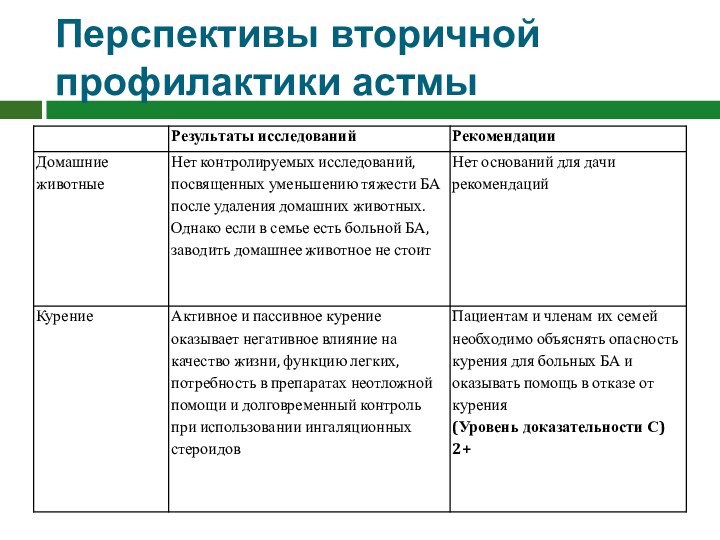
Перспективы вторичной профилактики астмы
Слайд 95
Перспективы вторичной профилактики астмы
Слайд 96
Перспективы вторичной профилактики астмы
Слайд 97
Образование и обучение пациентов с БА
Слайд 98
Рекомендуемая литература
Учебная литература
Дополнительно:
Клинические рекомендации «Бронхиальная астма»
/
под ред. А.Г. Чучалина. - М.: Российское респираторное общество,
Педиатрическое респираторное общество. - 2016. — 76 с.
http://spulmo.ru