Слайд 2
План лекции
Основные термины, определения.
Этиопатогенез гломерулонефрита (ГН) у детей.
Морфологические
варианты ГН.
Клинико-лабораторная диагностика ГН. Критерии диагноза.
Дифференциальный ряд ГН.
Принципы лечения
ГН у детей.
Прогноз и профилактика ГН у детей.
Рекомендуемая литература.
Слайд 3
Основные функции почек
Помогают поддерживать объем и состав внеклеточной
жидкости в пределах нормы.
Когда ребенок потребляет избыточные количества
воды, почки экскретируют ее; при потерях неадекватно больших количеств воды (вследствие диареи или чрезмерного потоотделения) почки сохраняют воду
Регулируют состав биологических жидкостей организма
Регуляция почти полностью осуществляется за счет варьирования реабсорбции в канальцах или экскреции отдельных компонентов
Вырабатывают три гормона – ренин, эритропоэтин и кальцитриол
поддерживают нормальное кровяное давление, уровень гемоглобина и гомеостаз кальция-фосфата-витамина D3
Слайд 4
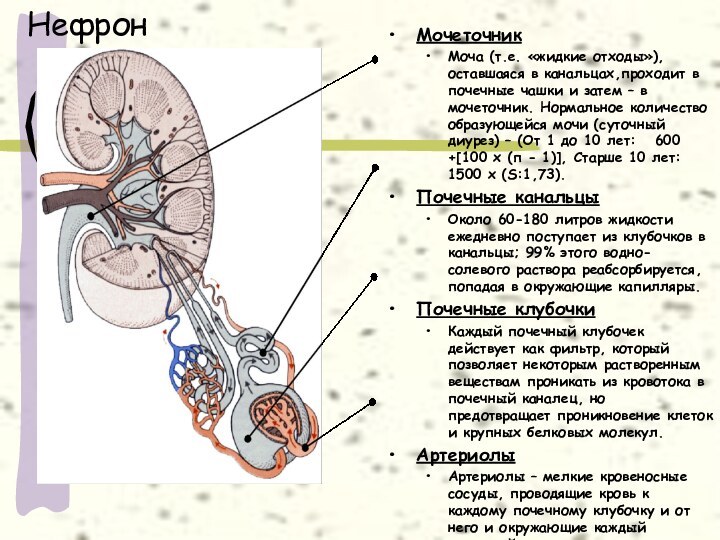
Нефрон
Мочеточник
Моча (т.е. «жидкие отходы»), оставшаяся в канальцах,проходит в
почечные чашки и затем – в мочеточник. Нормальное количество
образующейся мочи (суточный диурез) – (От 1 до 10 лет: 600 +[100 х (п - 1)], Старше 10 лет: 1500 х (S:1,73).
Почечные канальцы
Около 60-180 литров жидкости ежедневно поступает из клубочков в канальцы; 99% этого водно-солевого раствора реабсорбируется, попадая в окружающие капилляры.
Почечные клубочки
Каждый почечный клубочек действует как фильтр, который позволяет некоторым растворенным веществам проникать из кровотока в почечный каналец, но предотвращает проникновение клеток и крупных белковых молекул.
Артериолы
Артериолы – мелкие кровеносные сосуды, проводящие кровь к каждому почечному клубочку и от него и окружающие каждый почечный каналец.
Слайд 5
Основные термины, понятия, определения
Гломерулонефрит (ГН) – полиэтиологическое заболевание
почек, характеризующееся иммунным воспалением с преимущественным поражением клубочков, с
различной клинико-морфологической картиной, течением и исходом.
Первичный (идиопатический) гломерулонефрит – заболевание в результате воздействия на почечную ткань этиологических факторов (инфекционных, аллергических и др.)
Вторичный гломерулонефрит – возникает при ряде системных заболеваний
Острый гломерулонефрит (ОГН) – острое диффузное иммуно-воспалительное заболевание почек, преимущественно клубочков, возникающее после бактериального, вирусного или паразитарного воспаления, спустя некоторый латентный период
Хронические гломерулонефриты (ХГН) – большая группа первичных заболеваний почек с различной клинико-морфологической картиной, течением и исходом. Могут являться следствием ОГН и возможно первично хроническое течение заболевания.
Слайд 6
Нефритический синдром - симптомокомплекс, проявляющийся ренальными и экстраренальными

симптомами заболевания. Ренальные симптомы нефритического синдрома включают: протеинурию -
до 2,0 г/24ч, микро- и макрогематурию, цилиндрурию, олигурию вплоть до развития острой почечной недостаточности. Экстраренальные проявления нефритического синдрома встречаются, как правило, в виде преимущественно периферических отеков и артериальной гипертензии.
Нефротический синдром - симптомокомплекс, характеризующийся массивной протеинурией (более 3,0 г/24ч или более 50мг/кг/24ч); гипо- и диспротеинемией (гипоальбуминемия менее 25г/л); гиперлипидемией и гиперхолестеринемией и наличием генерализованных отеков.
Синдром артериальной гипертензии проявляется у детей стойким повышением артериального давления выше 95 перцентиля для конкретного возраста и пола и оценивается по номограммам с учетом роста и веса ребенка.
Изолированный мочевой синдром – протеинурии нет или не более 1г/л, эритроцитурия (10-50 в поле зрения), м.б. лимфоцитарная лейкоцитурия (10-50 в поле зрения)
Слайд 7
Из первичных гломерулонефритов у детей чаще всего встречаются:
Острый
постстрептококковый гломерулонефрит (ОПСГН) – от 50 до 200 новых
случаев на 100 тыс. детей до 10 лет за год; около 90% всех случаев острых гломерулонефритов у детей.
острый гломерулонефрит с нефротическим синдромом с минимальными изменениями (нефротический синдром с минимальными изменениями (НСМИ), гломерулонефрит с минимальными изменениями, липоидный нефроз) – от 2 до 7 новых случаев на 100 тыс. детей до 10 лет за год, 70-90% от больных детей с первичным нефротическим синдромом
Слайд 8
Этиологические и предрасполагающие факторы в развитии первичного гломерулонефрита
у детей
Нефритогенные штаммы бета-гемолитического стрептококка группы А (ОПСГН).
Значительно реже
после инфекций, вызванных стафилококками, пневмококками, Neisseria meningitidis, плазмодием малярии, Toxoplasma gondii, вирусами гриппа А, Эпштейна-Барр, Коксаки, кори.
Неинфекционная Ag стимуляция (вакцины, сыворотки, яды насекомых, лекарственные препараты, и др.)
Высокая частота аллергических заболеваний у детей и в их семьях.
Наследственная предрасположенность. Для ОПСГН высокая частота HLA B12, DRw4, DRw6, для НСМИ – высокая частота HLA B12, B13, DR5, DR7.
Для НСМИ – хроническая (латентная) вирусная инфекция (наличие НВs-Аg, цитомегалии)
Примерно в 40% случаев НСМИ этиологические и предрасполагающие факторы не выявляются
Слайд 9
Механизм развития первичного ГН обусловлен, преимущественно:
Формированием иммунных комплексов
с антителами к собственной ткани почки и оседанием этих
комплексов на мембране клеток почечных клубочков. Это приводит к изменению функции клубочков, нарушению процессов фильтрации белка, солей, перестройке выработки почечной тканью различных биологически активных веществ, в том числе тех, которые влияют на уровень артериального давления.
Непосредственным влияние токсических веществ, вырабатываемых стрептококками, на почечные клубочки.
Слайд 10
Морфологические варианты гломерулопатий у детей
(Клембовский А.И. и др., 1989 г.)

1. Минимальный (подоцитарный) – специфика раннего и дошкольного возраста
(НСМИ):
2 Мембранозный (эпи- или экстрамембранозный) - нефротическая форма без острого начала.
3 Мезангио-капиллярный (мембранно-пролиферативный - смешанная или нефротическая форма с волнообразным течением, гипокомплементемия.
4. Пролиферативные: эндокапилллярный (экссудативно-пролиферативный) – ОПСГН, экстракапиллярный с распространенными «полулуниями» злокачественное течение, мезангиальный (гематурическая (реже нефротическая) форма с волнообразным течением.
5. Фибропластический: смешанная форма с медленно прогрессирующим течением.
6 Фокально-сегментарные (преобладание врожденной и наследственной патологии, наличие специфических изменений). Минимальный - гематурия (реже гематурия с протеинурией), пролиферативный: гематурический или смешанный умеренный мочевой синдром.
7. Фокальный гломерулосклероз (исход минимального подоцитарного и фокально-сегментарного вариантов): различные виды мочевого синдрома, парциальное или комбинированное снижение почечных функций.
Слайд 11
Классификация гломерулонефрита, 1976
Слайд 12
План обследования ребенка с ГН
Учет кол-ва выпитой и
выделенной жидкости ежедневно
При наличии отеков – ежедневное взвешивание
Проба Мак-Клюра
(для выявления скрытых отеков)
Ежедневное измерение АД на руках (на ногах – при стойкой гипертензии)
ОАК, ОАМ
Количественные тесты
Проба Зимницкого
Б\Х крови(азотистые шлаки, протеинограмма, электролиты, КЩС, липопротеиды, холестерин, клиренс по креатинину, минутный диурез)
Б\Х мочи (белок, соли, этаноламин, моча на мембранолиз)
Посев мочи на флору
Иммунологическое исследование крови (Ig, комплимент, АСЛО)
Коагулограмма (микрокоагуляционный тест)
Определение селективности протеинурии
ЭКГ, УЗИ
Окулист (!), стоматолог, ЛОР-врач
Нефробиопсия
Слайд 13
Критерии диагноза при первичном гломерулонефрите у детей
Для ОПСГН:
Связь
с Str. инфекцией (ангины, скарлатина, импетиго, рожа) и латентный
период после нее (1,5-2-3-4 недели)
Наличие предрасполагающих факторов (Наличие хр. очагов инфекций, повышенная семейная восприимчивость к Str.и др.).
Высев из зева Str.
Повышение АСЛ-О (max на 3-5 нед. заболевания, держаться до 6 мес. и более).
Типичный клинико-лабораторный симптомокомплекс нефритического синдрома.
Повышение уровня ЦИК, IgG,M (повышаются на 1-ой неделе заболевания)
Снижение содержания в крови С3 и С5 фракций комплимента (в первые 2 нед.)
При типичном (циклическом) течении ОПСГН биопсия не показана!
Слайд 14
Критерии диагноза при первичном гломерулонефрите с минимальными изменениями
у детей
Связь с Str. инфекцией не характерна.
Чаще всего встречается
в возрасте от 2 до 7 лет (мальчики в 2 раза чаще).
Высокая частота аллергических заболеваний у детей и в их семьях, наличие НВs-Аg, ЦМВ-инфекции, HLA B12, B13, DR5, DR7
Симптомокомплекс нефротического синдрома при минимальном нарушении самочувствия. Нефротический синдром полный, чистый (не характерна гипертензия и эритроцитурия).
Типична гепатомегалия.
Эффективность терапии глюкокортикоидами в 95% случаев.
Быстрая ликвидация симптомов при назначении стероидной терапии.
Не характерно хроническое течение с развитием ХПН.
Во всех случаях показана биопсия с иммунногистохимическим и электронномикроскопическим ислледованием биоптатов!
Слайд 15
Дифференциальный ряд ГН
Интерстициальный нефрит острый
Интерстициальный нефрит хронический
Пиелонефрит острый
Пиелонефрит
хронический
Наследственный нефрит
Врожденный нефротический синдром
Геморрагический васкулит
Диффузные заболевания соединительной ткани (вторичный
ГН)
Геморрагический цистит (хронический цистит)
Слайд 16
Принципы терапии ОПСГН с нефритическим синдромом
1.Режим.
2.Диета. По Певзнеру

столы № 7а – 7б – 7.
3.Антибактериальная терапия
Длительность терапии 30 дней – проводится 3 десятидневных курса сменяющихся антибиотиков:
– бензилпенициллин 100 000 ЕД/кг·сут. В 4–6 инъекций в/м 10 дней;
– ампициллин 50–100 мг/кг·сут. в 4 инъекции в/м 10 дней;
– цефалоспорины 2-3 поколения 100 мг/кг·сут. в 2–3 инъекции в/м 10 дней.
4.Антиагреганты назначают курсом на 1,5–6 месяцев: курантил 2,5–3 мг/кг·сут. в 3 приема, трентал (агапурин) по 3-5мг\кг\сутки 3 раза в день после еды.
5.Антикоагулянты назначают курсом на 4–5 недель. Гепарин вводят в разовой дозе 100–150 ЕД/кг 4 раза в день подкожно. После исчезновения макрогематурии возможен переход на электрофорез с гепарином на область почек в дозе 200–300 ЕД/кг·сут. 1 раз в день.
6.Эуфиллин (легкий мочегонный эффект, увеличивает просвет сосудов почек, уменьшает общее периферическое сопротивление). По 12–16 мг/кг·сут. в 4 приема на 3 недели.
7.Мембраностабилизаторы и антиоксиданты. Витамин Е 5%, 10% раствор, в капсулах по 100 мг назначают из расчета 1–2 мг/кг·сут. в 1 прием курсом 3 недели.
8.Антигипертензивные средства. Ингибиторы АПФ: капотен (каптоприл) назначают в дозе 0,3–2,0 мг/кг·сут. в 3 приема; эналаприл (энап, энам, вазалоприл) в дозе 0,1–0,3 мг/кг·сут.
9.Мочегонные средства назначают при отеках и (или) артериальной гипертензии: лазикс 1–3 мг/кг разовая доза
10..Противосудорожные при судорожном синдроме: реланиум 0,3–0,5 мг/кг разовая доза или ГОМК 20% раствор 100–150 мг/кг разовая доза, оксигенотерапия.
Слайд 17
Принципы терапии НСМИ
Режим. Ограничивается только при выраженных отеках.
Диета.
По Певзнеру столы № 7а – 7б – 7.
Лечение отечного синдрома. Альбумин 10-20% р-р, 0,5-1,0 г\кг; Реополиглюкин на глюкозе 10-15 мг\кг; Фуросемид 1-2 мг\кг\сутки 7-10 дней, Верошпирон (нельзя при ОПН) 2-5 мг\кг\сутки 7-10 дней..
Антиагреганты. Курантил 2,5–3-5 мг/кг·сут. в 3 приема, трентал 3-5-8 мг\кг\сутки.
Антикоагулянты. Гепарин 100–150 ЕД/кг 4 раза в день подкожно.
Антибактериальная терапия. При наличии очагов инфекции, асците, высоких дозах преднизолона. (полусинтетические и «защищеные» пенициллины, цефалоспорины 2-3 поколения).
Кортикостероиды (!). Преднизолон и его аналоги.
Цитостатики. Хлорамбуцил, Циклофосфан и др.
Циклоспорин А (Сандиммун).
Слайд 18
Кортикостероиды – основной метод патогенетической терапии нефротического синдрома
Лечение

дебюта НС. (Папаян А.В. 1997 г.)
1. Преднизолон 2 мг/кг/сутки
(60мг/м2/сутки), но не более 80 мг в сутки по непрерывной схеме с учетом биоритма 4-6(8)недель.
2.При достижении ремиссии и отсутствии 3-х последовательных отрицательных анализов мочи на суточную протеинурию переход на поддерживающию терапию преднизолоном со снижением дозы
Преднизолон 2 мг/кг/сутки по альтернирующей схеме 4-6 недель,
затем 1,5 мг/кг/сутки по альтернирующей схеме 2 недели,
затем 1,0 мг/кг/сутки по альтернирующей схеме 4 недели,
затем 0,5 мг/кг/сутки по альтернирующей схеме 2 недели с последующей отменой
Лечение не менее 3-х месяцев!
Лечение рецидива НС.
Преднизолон 2 мг/кг/сутки (60мг/м2/сутки), но не более 80 мг в сутки по непрерывной схеме с учетом биоритма до отсутствия белка в 3-х последовательных суточных анализах мочи, затем 4 недели по 1,5 мг/кг/сутки (не более 60 мг в сутки) по альтернирующей схеме.
Поддерживающая терапия не проводится.
Слайд 19
Лечение НС цитостатиками
Показания к применению:
Гормонорезистентность (отсутствие эффекта от
терапии кортикостероидами в течение 4-6 недель).
Частые рецидивы (2 и
более обострений за 6 мес.) с гормонозависимостью (появление рецидива при попытке снижения дозы преднизолона).
Частые рецидивы с гормонотоксичностью.
Терапия цитостатиками проводится в сочетании с альтернирующей дачей преднизолона (!)
Хлорбутин 0,15-0,25 мг/кг/сутки per os до 8 недель, затем ½ дозы до 6 мес.
Азатиоприн, Циклофосфан 2-3 мг/кг/сутки per os до 8 недель, затем ½ дозы до 6 мес.
Циклофосфан в режиме пульс-терапии в/в, доза на курс 200 мг/кг
Слайд 20
Терапия НС Циклоспорином А
В случае возникновения частых
рецидивов после курса цитостатиков назначают Циклоспорин А
Антипротеинурические эффекты
Циклоспорина А
Ингибирует –Т-лимфоциты-хелперы
Ингибирует продукцию цитокинов, «ответственных» за протеинурию (интерлейкин-2 и др.)
Вазоконстрикция приводящих артериол, уменьшение размеров пор и восстановление селективного заряда гломерулярной мембраны
Циклоспорин А (Сандиммун-неорал) 5-6 мг/кг/сутки до 6 мес.
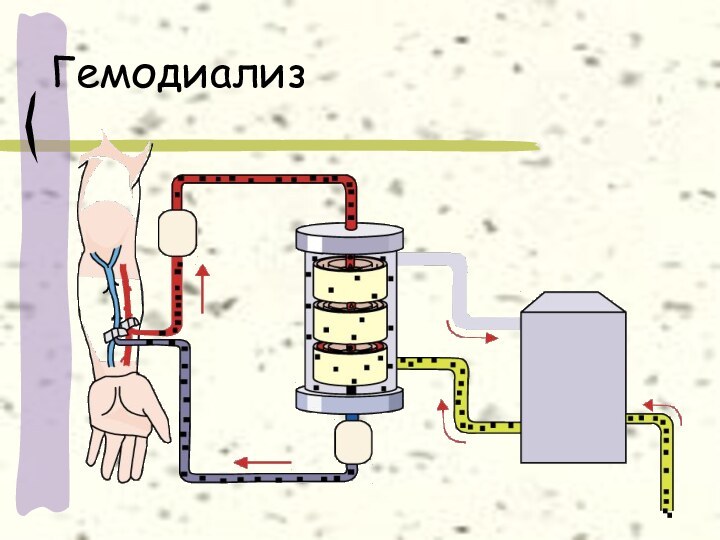
Слайд 22
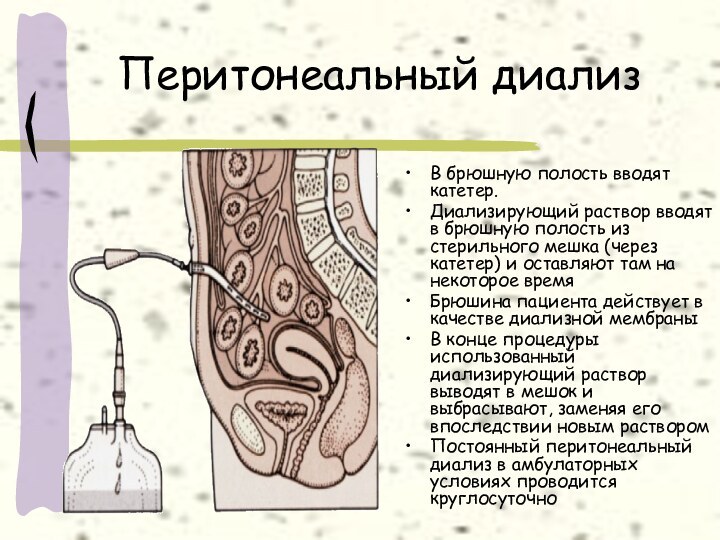
Перитонеальный диализ
В брюшную полость вводят катетер.
Диализирующий раствор
вводят в брюшную полость из стерильного мешка (через катетер)
и оставляют там на некоторое время
Брюшина пациента действует в качестве диализной мембраны
В конце процедуры использованный диализирующий раствор выводят в мешок и выбрасывают, заменяя его впоследствии новым раствором
Постоянный перитонеальный диализ в амбулаторных условиях проводится круглосуточно