- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Хронический панкреатит
Содержание
- 2. Хронический панкреатит (ХП) –прогрессирующий воспалительно-дегенеративно-склеротический процесс с
- 3. ЭТИОЛОГИЯАлкогольная – 50-60%;Билиарная – 30-40%;Генетическая – 10%;Инфекционная (гепатит В, С).
- 4. По этиологии ХП делят на первичные, вторичные и посттравматические.
- 5. Первичные: ПЖ является органом-мишенью, ее поражение первично,
- 6. Причины развития первичных гиперферментативных ХП: Злоупотребление алкоголем;
- 7. Причины развития вторичных гиперферментативных ХП: Холецистит; Пептическая
- 8. Причины развития гипоферментативных панкреатитов: Самая частая причина
- 9. В Украине уровень заболеваемости патологией ПЖ составляет
- 10. ОСЛОЖНЕНИЯРанние – гнойно-септические, абсцесс ПЖ, формирование псевдокист
- 11. ОСЛОЖНЕНИЯПоздние – внешнесекреторная недостаточность ПЖ с развитием
- 12. Псевдокисты ПЖ – кистозные образования, лишенные эпителиальной
- 13. Осложнения кист и псевдокист ПЖ: перфорация в
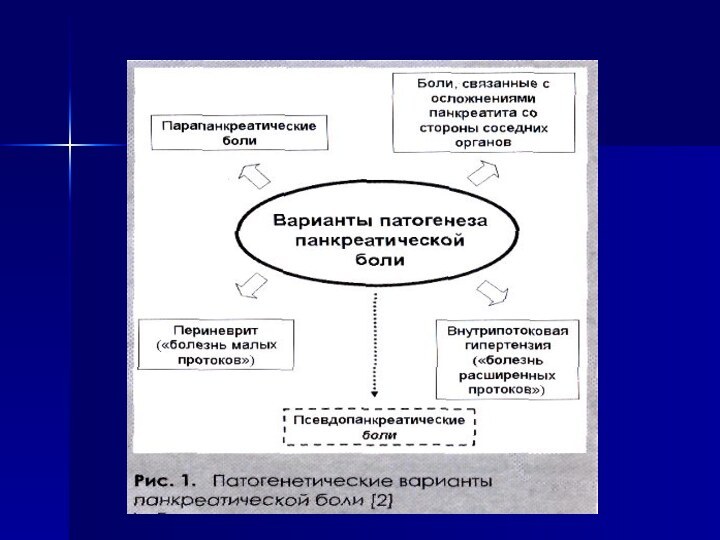
- 14. ПАТОГЕНЕЗ В основе развития ХП лежит первичное деструктивное
- 15. Провокация боли:переедание, жирная, жареная, копченая, острая еда,
- 16. Диспепсический синдром:постоянная тошнота, снижение или отсутствие аппетита, рвота, которая не приносит облегчения, отрыжка.
- 17. Синдром внешнесекреторной недостаточности проявляется нарушением пищеварения (мальдигестия),
- 18. СИМПТОМЫ:Лагерлофа (цианоз лица), Холведта (цианотичные пятна кожи
- 19. КЛИНИКА болевой синдром по типу левого полупояса
- 20. При обострении ХП, и при кистах, и
- 22. Классификация хронического панкреатита:По этиологии: 1. Первичный –
- 23. По клиническим признакам: Болевой – с рецидивирующей болью,
- 24. Стадии:Обострение.Ремиссия.Неустойчивая ремиссия.
- 25. По морфологическим признакам:Кальцифицирующий.Обструктивный.Инфильтративно-фиброзный.Фиброзно-склеротический (индуративный).
- 26. По функциональным признакам:Патогенетически функциональный вариант – гиперферментемический,
- 27. По тяжести: Легкого течения; Течения средней тяжести; Тяжелого течения.
- 28. Стадии хронического панкреатита
- 30. Осложнение: Ранние – механическая желтуха, портальная гипертензия (подпеченочная
- 32. Лабораторные исследования:Обязательные: ХС крови – в пределах
- 33. При наличии показаний: снижение уровня панкреатической изоамилазы;
- 34. ЛАБОРАТОРНАЯ ДИАГНОСТИКА: Основная задача лабораторной диагностики гиперментных панкреатитов
- 35. При хроническом панкреатите – значительно реже. Это
- 36. Кроме выявления «отклонения» ферментов в кровь для
- 37. Определение фекальной эластазы-1 иммуноферментным методом в качестве
- 38. Инструментальные и другие методы диагностики: УЗИ поджелудочной
- 39. При наличии показаний: 13С-амилазный дыхательные тесты –
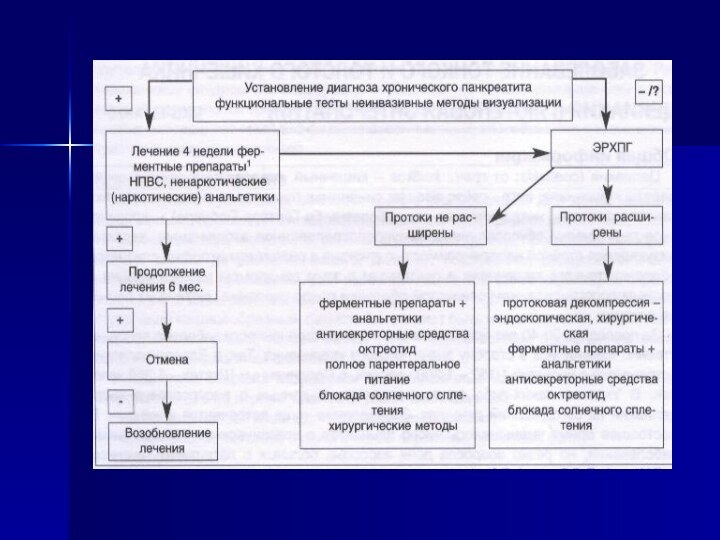
- 40. Дифференциальная диагностика проводится с другими заболеваниями, которые
- 50. Группы ферментных препаратов:экстракты слизистой оболочки желудка –
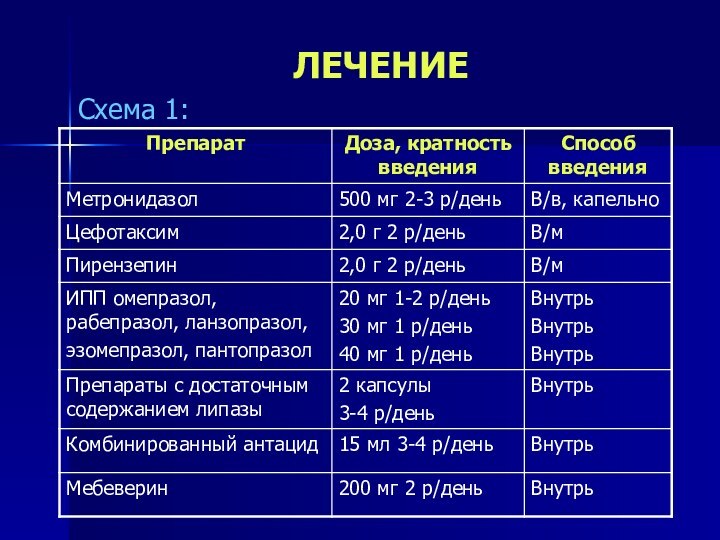
- 51. ЛЕЧЕНИЕСхема 1:
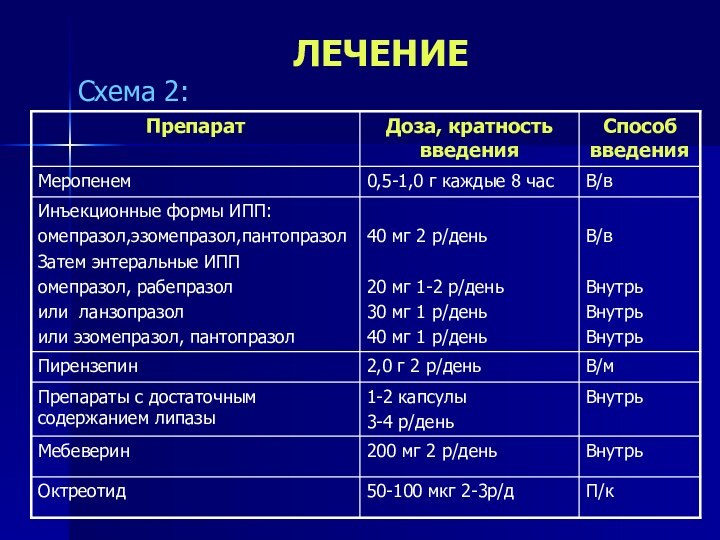
- 52. ЛЕЧЕНИЕСхема 2:
- 53. Подбор дозы липазы осуществляется следующим образом: стеаторея
- 54. При тяжелой внешнесекреторной недостаточности ПЖ:витамин К –
- 55. При энтеропанкреатическом синдроме – кишечные антисептики, пре-
- 56. Ингибиторы протеаз эффективны только в первые трое
- 57. Эндоскопическое лечение при ХП – папиллосфинктеротомия, извлечение
- 58. Другие методы лечение новокаиновые блокады (паранефральная, через
- 59. Скачать презентацию
- 60. Похожие презентации
Хронический панкреатит (ХП) –прогрессирующий воспалительно-дегенеративно-склеротический процесс с фиброзно-кистозной перестройкой экзо- и эндокринного аппарата ПЖ, конечными этапами которого являются атрофия железистой и островковой ткани и развитие внешне- и внутрисекреторной недостаточности органа.





































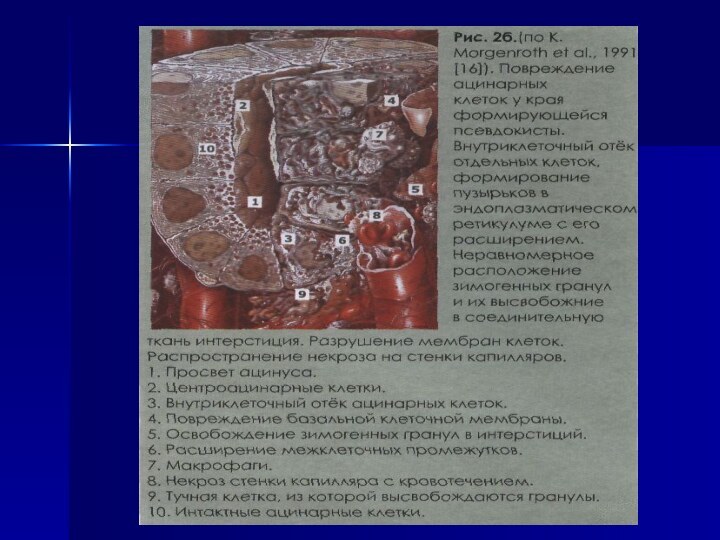
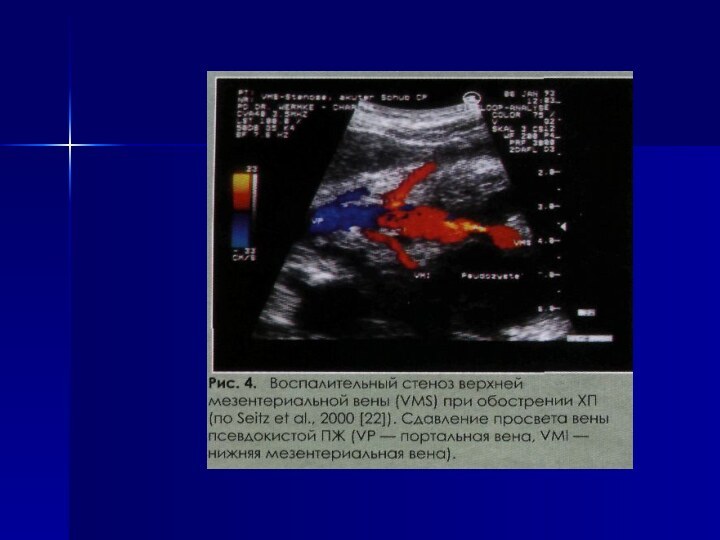
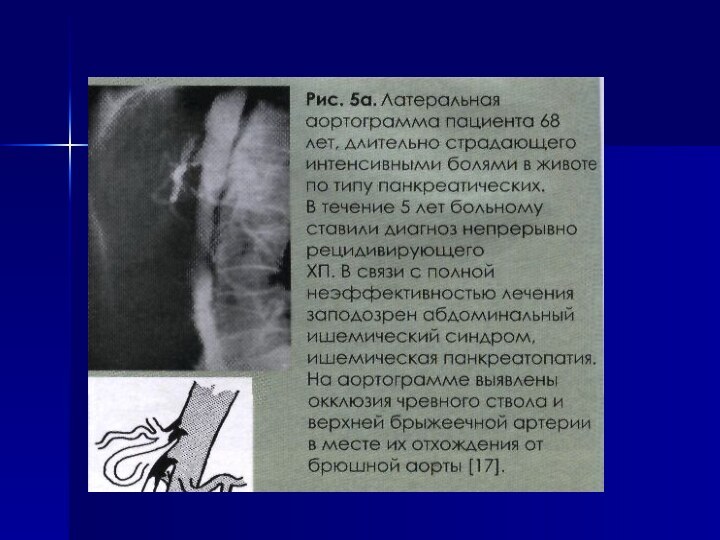
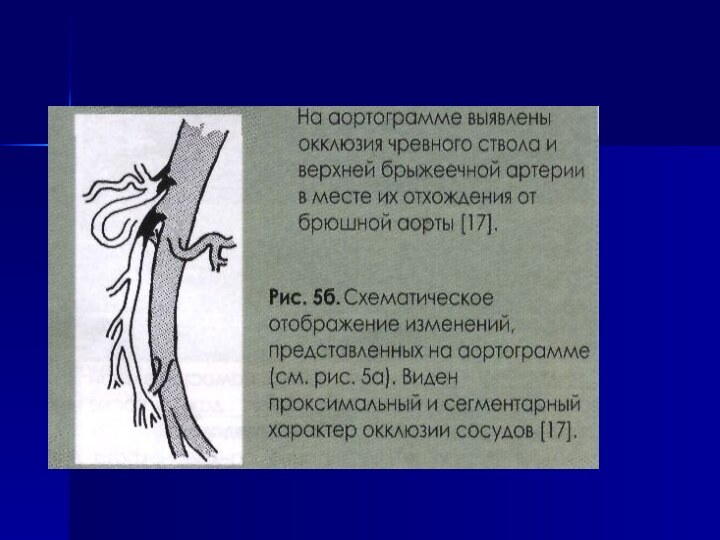










Слайд 2 Хронический панкреатит (ХП) –прогрессирующий воспалительно-дегенеративно-склеротический процесс с фиброзно-кистозной
Слайд 3
ЭТИОЛОГИЯ
Алкогольная – 50-60%;
Билиарная – 30-40%;
Генетическая – 10%;
Инфекционная (гепатит
В, С).
Слайд 5 Первичные: ПЖ является органом-мишенью, ее поражение первично, и
лишь затем могут появиться признаки поражения других органов.
Вторичные: развиваются
вследствие патологии других органов (чаще пищеварительного аппарата).Посттравматические панкреатиты: развиваются после открытой или тупой травмы ПЖ.
Слайд 6
Причины развития первичных гиперферментативных ХП:
Злоупотребление алкоголем;
Систематическое
употребление жирной пищи;
Прием ЛС (азатиоприн, гипотиазид, сульфаниламиды, тетрациклин);
Дефицит белка в питании (квашиоркор);Ишемический – при поражении сосудов, кровоснабжающих ПЖ.
Слайд 7
Причины развития вторичных гиперферментативных ХП:
Холецистит;
Пептическая язва
ДПК;
Первичная (опухоли, папиллиты) и вторичная (дискинезия сфинктера Одди,
рубцовый стеноз) патология фатерова соска;ХГ и ЦП;
Энтерит и колит;
Аллергические реакции;
Эпидемический паротит;
Гиперлипидемия;
Гиперпаратиреоз.
Слайд 8
Причины развития гипоферментативных панкреатитов:
Самая частая причина –
гиперферментативный панкреатит, когда в результате обострений ХП постепенно прогрессирует
фиброз;Гастрогенный ХП;
Ишемический панкреатит;
Возрастное уплотнение ткани ПЖ;
При некоторых коллагенозах (системная склеродермия) прогрессирует фиброз ПЖ;
Генетически детерминированный гипоферментативный панкреатит (муковисцидоз).
Слайд 9
В Украине уровень заболеваемости патологией ПЖ составляет 149,8.
В
течение 5 лет умирают 6,3% больных ХП, 10 лет
– 30%, в течение 20 лет – около 50% больных ХП.
Слайд 10
ОСЛОЖНЕНИЯ
Ранние – гнойно-септические, абсцесс ПЖ, формирование псевдокист органа,
кровотечения слизистой гастродуоденальной зоны, тромбоз селезеночной и портальной вен,
стеноз холедоха или ДПК.
Слайд 11
ОСЛОЖНЕНИЯ
Поздние – внешнесекреторная недостаточность ПЖ с развитием мальдигестии,
мальабсорбции и кахексии, тяжелых гиповитаминозов, анемии, гипопротеинемических отеков; панкреатогенный
сахарный диабет, рак ПЖ.Слайд 12 Псевдокисты ПЖ – кистозные образования, лишенные эпителиальной выстилки.
Причиной их формирования является некроз ткани ПЖ вследствие острого
панкреатита или выраженного обострения ХП, травмы органа. Псевдокисты являются осложнением ХП.
Слайд 13
Осложнения кист и псевдокист ПЖ:
перфорация в брюшную
полость;
формирование наружных или внутренних свищей;
абсцесс ПЖ;
кровотечение;
малигнизация;сдавление соседних органов.
Слайд 14
ПАТОГЕНЕЗ
В основе развития ХП лежит первичное деструктивное поражение
ацинусов, обусловленное внутриклеточной активацией ферментов ПЖ. При ферментативном панкреатите
образуются очаги некроза и асептического воспаления.
Слайд 15
Провокация боли:
переедание,
жирная, жареная, копченая, острая еда,
алкоголь,
свежие овощи и фрукты,
газированные напитки.
Еда, которая имеет
желчегонные свойства (яйца), провоцирует приступ билиарного панкреатита в результате усиления билиопанкреатического рефлюкса.
Слайд 16
Диспепсический синдром:
постоянная тошнота,
снижение или отсутствие аппетита,
рвота,
которая не приносит облегчения,
отрыжка.
Слайд 17 Синдром внешнесекреторной недостаточности проявляется нарушением пищеварения (мальдигестия), в
результате которой больные прогрессивно теряют массу тела.
Для панкреатитов,
особенно гипоферментных, характерно «большое панкреатическое опорожнение» (объемное, вонючее, сероватого цвета с блестящей поверхностью – жирное). Мальдигестия приводит к гиповитаминозам (трещины в углах рта, сухость и шелушение кожи, кровоточивость десен, глоссит), снижение тургора кожи, анемии, нарушения половой функции, гипотонии. Как следствие нарушения всасывания кальция развивается остеопороз.
Слайд 18
СИМПТОМЫ:
Лагерлофа (цианоз лица),
Холведта (цианотичные пятна кожи живота),
Грей-Турнера (цианоз кожи живота),
Кюллена (желто-цианотичные пятна вокруг пупка),
Грюнвальда (экхимозы и петехии на ягодицах),
Гротта (атрофия подкожно-жировой клетчатки соответственно проекции поджелудочной железы на брюшную стенку).
Слайд 19
КЛИНИКА
болевой синдром по типу левого полупояса или
полного пояса;
ситофобия (боязнь приема пищи);
лиентерея.
При кистах и
псевдокистах ПЖ развиваются те же клинические проявления, но при больших размерах этих жидкостных образований более вероятны симптомы сдавления соседних органов.Слайд 20 При обострении ХП, и при кистах, и при
псевдокистах ПЖ возможно развитие панкреатогенного плеврита с соответствующей клинической
и объективной симптоматикой.
Слайд 22
Классификация
хронического панкреатита:
По этиологии:
1. Первичный – алкогольный и
т.д.
2. Вторичный – билиарный и т.п.
3. Идиопатический.
Слайд 23
По клиническим признакам:
Болевой – с рецидивирующей болью, с
постоянной болью.
Псевдотуморозный – с холестазом, с подпеченочной портальной
гипертензией; с частичной дуоденальной непроходимостью.Латентный (безболевой).
Совмещенный.
Слайд 25
По морфологическим признакам:
Кальцифицирующий.
Обструктивный.
Инфильтративно-фиброзный.
Фиброзно-склеротический (индуративный).
Слайд 26
По функциональным признакам:
Патогенетически функциональный вариант – гиперферментемический, гипоферментный.
Степени нарушения функции поджелудочной железы:
Экскреторная недостаточность:
а) легкой, умеренной, тяжелой
степени;б) гиперсекреторный, гипосекреторный, обтурационный, дуктулярный типы;
Инкреторная недостаточность:
а) гиперинсулинизм;
б) гипофункция инсулярного аппарата – панкреатический сахарный диабет.
Слайд 30
Осложнение:
Ранние – механическая желтуха, портальная гипертензия (подпеченочная форма),
желудочно-кишечные кровотечения, ретенционные кисты и псевдокисты, бактериальные (абсцесс, парапанкреатиты,
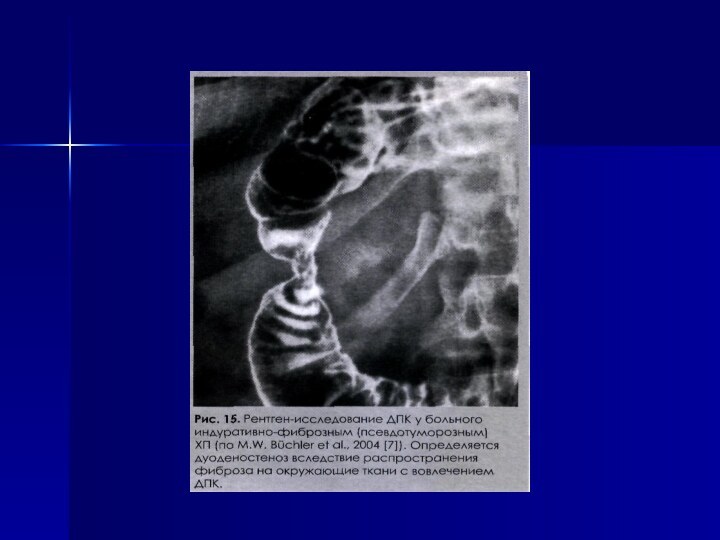
забрюшинная флегмона, холангит); системные осложнения (ДВС-синдром, дыхательная, почечная, печеночная недостаточность, энцефалопатия).Поздние – стеаторея и другие признаки мальдигестии и мальабсорбции (гиповитаминоз, остеопороз), дуоденостеноз, анемия.
Слайд 32
Лабораторные исследования:
Обязательные:
ХС крови – в пределах нормальных
значений или повышение уровня;
копрограмма – амилорея, стеаторея, креаторея;
фекальная панкреатическая эластаза-1 – снижение уровня при внешнесекреторной недостаточности ПЖ.
Слайд 33
При наличии показаний:
снижение уровня панкреатической изоамилазы;
липаза,
фосфолипаза А2 крови – повышение активности;
трипсин (иммунореактивный) крови
– значительное повышение активности;инсулин, С-пептид (иммунореактивный) крови – снижение уровня;
СРБ – повышение активности.
Слайд 34
ЛАБОРАТОРНАЯ ДИАГНОСТИКА:
Основная задача лабораторной диагностики гиперментных панкреатитов –
выявление феномена «отклонения» ферментов в кровь, который является маркером
повреждения ацинарних клеток. При остром панкреатите уровень амилазы крови (мочи) повышается практически всегда.Слайд 35 При хроническом панкреатите – значительно реже. Это связано
с тем, что деструкция ацинарних клеток происходит на фоне
фиброза поджелудочной железы, то есть, к атаке активность амилазы, как и других панкреатических ферментов, является низкой, а во время атаки происходит рост, однако норму не превышает. Нормальная ферментность при панкреонекрозе свидетельствует о тотальном поражении поджелудочной железы и о неблагоприятном прогнозе.Слайд 36 Кроме выявления «отклонения» ферментов в кровь для диагностики
применяют тесты для определения этиологии панкреатита, гистологические, цитологические, генетические
исследования.Слайд 37 Определение фекальной эластазы-1 иммуноферментным методом в качестве стандартного
метода обусловлено следующим:
эластаза-1 абсолютно специфичная для поджелудочной железы;
эластаза-1 почти
не разрушается в ЖКТ;колебание активности в кале незначительные;
данным методом определяется лишь человеческая эластаза (на результат теста заместительная ферментная терапия не влияет).
Слайд 38
Инструментальные и другие методы диагностики:
УЗИ поджелудочной железы,
увеличение размеров ПЖ, увеличение акустической плотности, расширение вирсунгова протока,
неровность контрура протоков, выявление псевдокист;КТ органов брюшной полости и забрюшинного пространства – можно выявить зону некроза.
Слайд 39
При наличии показаний:
13С-амилазный дыхательные тесты –
для определения внешнесекреторной функции ПЖ;
обзорное рентгенологическое исследование брюшной
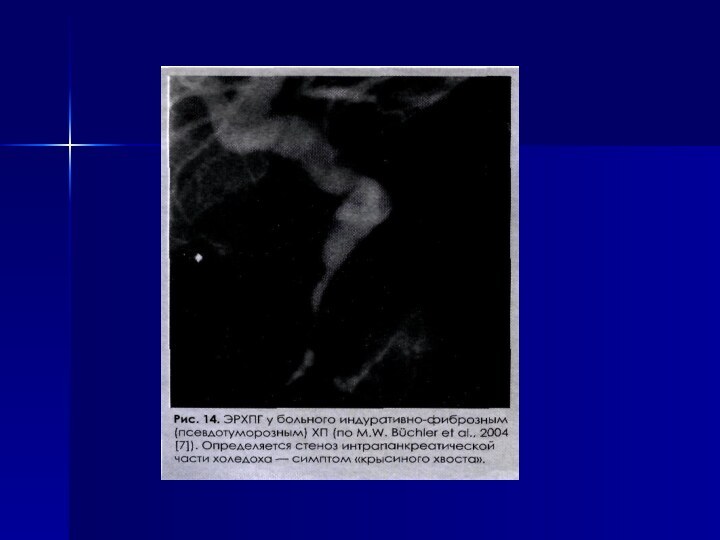
полости – позволяет выявить кальцификацию ПЖ или внутрипротоковые конкременты;ЭРХПГ – выявление изменений протока ПЖ и его ветвей (прерывистое расширение протоков – «цепь озер»);
МРТ и холангиопанкреатография;
тонкоигольная биопсия или аспирация ткани из участков панкреонекроза.
Слайд 40 Дифференциальная диагностика проводится с другими заболеваниями, которые сопровождаются
абдоминальной болью:
с пептической язвой желудка и 12-палой кишки,
холециститом,
кишечной непроходимостью,
абдоминальным ишемическим синдромом,
ИХС,
раком поджелудочной железы,
в том числе с заболеваниями, которые сопровождаются гиперамилаземией, гиперлипазамией (аппендицитом, внематочной беременностью, кишечной непроходимостью, почечной недостаточностью).
Слайд 50
Группы ферментных препаратов:
экстракты слизистой оболочки желудка – действующее
вещество пепсин (абомин, пепсидил);
панкреатические энзимы; в состав входят амилаза,
липаза и трипсин (креон, пангрол, мезим-форте, панкреатин);комбинированные (панзинорм-форте: липаза, амилаза, трипсин, химотрипсин, холевая кислота и гидрохлориды аминокислот);
ферменты, которые содержат лактазу (лактаза).
Слайд 53
Подбор дозы липазы осуществляется следующим образом:
стеаторея –
нет, эластаза-1 в кале – в норме → -10-15-20
тыс. ЕД FIP-липазы в сутки;стеаторея – нет, эластаза-1 в кале 100-200 мкг/г → 20-40 тыс. ЕД FIP-липазы сутки;
есть стеаторея, эластаза-1 в кале <100 мкг/г более 40 тыс. ЕД FIP-липазы в сутки.
Слайд 54
При тяжелой внешнесекреторной недостаточности ПЖ:
витамин К – 10
мг/сут + витамин А – до 25 000 МЕ/сут
+ витамин D – 400-4 000 МЕ/сут внутрь (при необходимости – в/м введение 1 р/месяц) + витамин Е – 10 мг/сут в/м или поливитаминные комплексы (А11А) – курсами по 1-1,5 месяца.Слайд 55 При энтеропанкреатическом синдроме – кишечные антисептики, пре- и
пробиотики.
При симптомах отека ПЖ и уклонении ферментов в кровь
(интенсивные боли + сонографические признаки: сочетание увеличения размеров ПЖ со снижением эхогенности), а также при кровотечениях на почве ДВС-синдрома – ингибиторы протеаз (апротинин 20-100 тыс. аТрЕ или 50-200 тыс. КИЕ в сутки в/в капельно на физиологическом растворе).Слайд 56 Ингибиторы протеаз эффективны только в первые трое суток
панкреатической атаки.
При некупируемом болевом синдроме, неэффективности интенсивного лечения панкреатической
атаки – 5-фторурацил 2,5% или 5% раствор для инфузий – 5,0 на 100,0 физиологического раствора № 5-10.
Слайд 57
Эндоскопическое лечение
при ХП – папиллосфинктеротомия, извлечение камней
из вирсунгова протока (обычно после предшествующей литотрипсии), стентирование вирсунгова
протока;при кистах, псевдокистах ПЖ –цистогастростомия, цистодуоденостомия, цистоеюностомия;
ударноволновая литотрипсия при кальцинатах и кальцификатах ПЖ.
Слайд 58
Другие методы лечение
новокаиновые блокады (паранефральная, через круглую
связку печени, сакроспинальная, эпидуральная и др.), блокада или алкоголизация
солнечного сплетения – при тяжелом болевом синдроме;рентгентерапия, искусственная гипотермия области ПЖ – при упорном болевом синдроме, неэффективности медикаментозного лечения;
парэнтеральное, энтеральное питание – как кратковременная мера в комплексе купирования панкреатической атаки и болевого синдрома;
экстракорпоральные методы – при системных осложнениях, выраженной интоксикации.