- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Инфаркт миокарда
Содержание
- 2. Инфаркт миокардаИнфаркт миокарда - это тяжелое
- 3. Патофизиологические особенности Механизм
- 4. Морфологические особенности
- 19. Дифференциальная диагностика инфаркта Миокарда: 1. Стенокардия. При инфаркте
- 20. Дифференциальная диагностика инфаркта Миокарда: 4. Эмболия ствола легочной
- 21. Лечение инфаркта МиокардаДве задачи:1. Профилактика осложнений.2. Ограничение зоны инфаркта.Необходимо,
- 35. Скачать презентацию
- 36. Похожие презентации
Инфаркт миокардаИнфаркт миокарда - это тяжелое заболевание, характеризующееся гибелью части сократительных клеток миокарда с последующим замещением погибших (некротизированных) клеток грубой соединительной тканью (т.е. формированием постинфарктного рубца). Гибель клеток (некроз) происходит в результате продолжающейся ишемии































Слайд 3
Патофизиологические особенности
Механизм инфаркта миокарда — разрыв атеросклеротической
бляшки, часто при умеренном стенозе до 70% в коронарной
артерии. При этом коллагеновые волокна обнажаются, происходит активация тромбоцитов, запускается каскад реакций свертывания, что приводит к острой окклюзии коронарной артерии. Если восстановления перфузии не происходит, то развиваются некроз миокарда (начиная с субэндокардиальных отделов), дисфункция пораженного желудочка (в подавляющем большинстве случаев - левого), аритмии. Инфаркт миокарда с патологическими зубцами Q и без патологических зубцов Q Инфаркт миокарда с патологическими зубцами Q - тромботическая окклюзия коронарной артерии возникает у 80% больных с инфарктом миокарда и ведет к трансмуральному некрозу миокарда и появлению зубца Q на ЭКГ. Инфаркт миокарда без патологических зубцов Q - чаще всего возникает при спонтанном восстановлении перфузии или хорошо развитых коллатералях. В результате размер инфаркта — меньше, функция левого желудочка страдает не столь сильно, больничная летальность — ниже. Однако в связи с тем, что такие инфаркты миокарда — «незавершенные» (то есть оставшийся жизнеспособным миокард снабжается пораженной коронарной артерией), частота повторных инфарктов миокарда больше, чем при инфаркте миокарда с патологическими зубцами Q; к концу первого года летальность уравнивается. Поэтому при инфаркте миокарда без патологических зубцов Q придерживаются более активной лечебно-диагностической тактики.
Слайд 4
Морфологические особенности
Зона инфаркта в это время
носит мозаичный характер, т.е. среди погибших клеток встречаются также
частично или даже полностью работоспособные миоциты (сердечные клетки). На вторые сутки зона постепенно отграничивается от здоровой ткани и между ними формируется периинфарктная зона. Часто в периинфарктной зоне выделяют зону очаговой дистрофии, граничащую с некротической зоной и зону обратимой ишемии, примыкающую к участкам неповрежденного миокарда. В зоне очаговой дистрофии все структурные и функциональные изменения в большинстве случаев могут быть восстановлены (частично или даже полностью). В зоне обратимой ишемии изменения могут быть полностью обратимы. После отграничения зоны инфаркта поступает постепенное размягчение и растворение погибших миоцитов, элементов соединительной ткани, участков сосудов, нервных окончаний. Примерно на 10 сутки при крупноочаговом инфаркте миокарда на периферии очага некроза уже имеется молодая грануляционная ткань, из которой в дальнейшем будет формироваться соединительная ткань, выполняющая рубец. Заместительные процессы идут от периферии к центру, поэтому в центре очага какое-то время могут еще оставаться очаги размягчения, а это участок, способный растягиваться, формируя аневризму сердца или даже разрываться при грубом несоблюдении двигательного режима или других нарушениях. Плотная рубцовая ткань в месте некроза окончательно формируется примерно через 3-4 месяца и позже. При мелкоочаговом инфаркте миокарда рубец может образовываться в более ранние сроки. Скорость рубцевания зависит не только от размеров очага некроза, но и от состояния коронарного кровообращения в миокарде вообще и в периинфарктных участках особенно. Кроме этого, имеют значение возраст больного, уровень АД, двигательный режим, состояние обменных процессов, обеспеченность пациента полноценными аминокислотами, витаминами. адекватность проводимого лечения, наличие сопутствующих заболеваний. Все это определяет интенсивность восстановительных процессов в организме вообще и в миокарде в частности. Даже сравнительно небольшая нагрузка в период формирования первичного рубца, может привести к развитию аневризмы сердца (выпячиванию стенки желудочка, формированию своеобразного мешка), а уже через месяц та же нагрузка оказывается полезной и даже необходимой для укрепления сердечной мышцы и формированию более прочного рубца. Но продолжим разговор об инфаркте.
Слайд 5
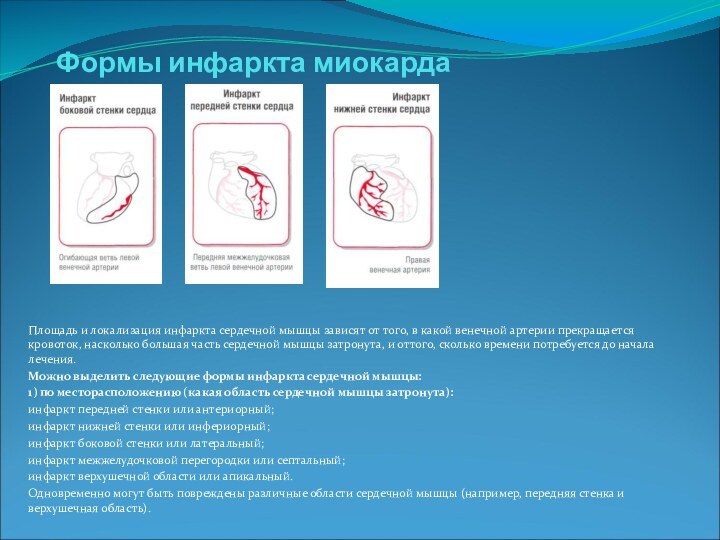
Формы инфаркта миокарда
Площадь и локализация инфаркта сердечной
мышцы зависят от того, в какой венечной артерии прекращается
кровоток, насколько большая часть сердечной мышцы затронута, и оттого, сколько времени потребуется до начала лечения.Можно выделить следующие формы инфаркта сердечной мышцы:
1) по месторасположению (какая область сердечной мышцы затронута):
инфаркт передней стенки или антериорный;
инфаркт нижней стенки или инфериорный;
инфаркт боковой стенки или латеральный;
инфаркт межжелудочковой перегородки или септальный;
инфаркт верхушечной области или апикальный.
Одновременно могут быть повреждены различные области сердечной мышцы (например, передняя стенка и верхушечная область).
Слайд 6
Формы инфаркта миокарда
2) по степени тяжести повреждения
сердечной мышцы:
- проникающий илитрансмуральный инфаркт. Сердечная мышца в области
инфаркта погибает и постепенно замещается соединительной тканью. Причиной этого является полное прекращение кровотока в венечной артерии. На «сердечном фильме» или электрокардиограмме (ЭКГ) и в анализах крови наблюдаются изменения, типичные для инфаркта сердечной мышцы.- непроникающий или нетрансмуральный инфаркт. Повреждение сердечной мышцы несколько меньшего объема. Поэтому такой инфаркт называется иногда микроинфарктом. Кровоток в венечной артерии прекращен не полностью, а частично восстановился (или эффект оказала кровь, полученная из дополнительных кровеносных сосудов). В анализах крови наблюдаются типичные для инфаркта сердечной мышцы изменения, однако ЭКГ отличается от таковой при проникающем инфаркте. Также и тактика лечения при инфаркте сердечной мышцы зависит от его размера.
Слайд 7
Клиническая картина инфаркта миокард
Самым характерным симптомом инфаркта
миокарда является боль.
Боли в типичных случаях локализуются в
левой части грудной клетки, за грудиной, иногда в верхней части живота или под лопаткой.
Классическим случаем считается сильная загрудинная боль, длительностью более 30 минут, не снимающаяся нитроглицерином.
Иногда вместо болей появляется чувство жжения, умеренного давления, сжатия за грудиной, в грудной клетке.
Часто боли протекают волнообразно, длительно, то несколько ослабевая, даже прекращаясь, то снова усиливаясь.
Часто боли не имеют четких границ и носят разлитой, распространенный характер.
Считается, что боли при инфаркте не должны быть связаны с актом дыхания.
Однако это бывает не всегда и, увы, зачастую приводит к запоздалой диагностике инфаркта миокарда, так как врачи не ассоциируют эти боли с сердечной патологией. Это тем более огорчительно, что подобная симптоматика бывает, как правило, при обширных и глубоких инфарктах миокарда и объясняется возникающим реактивным раздражением плевры.
Помимо болевого синдрома для инфаркта миокарда характерны и другие признаки, такие как снижение АД (в ряде случаев инфаркт миокарда может протекать при повышенном давлении, особенно у гипертоников относительно молодого возраста, но это встречается реже, и в этом случае падение АД происходит отсроченно, через несколько часов и даже дней).Снижение АД зависит от падения сократительной способности сердца, когда участки миокарда, попавшие в инфарктную зону, теряют свою способность к сокращению и перестают работать. Отсюда понятно, что чем больше зона инфаркта, тем выраженное будет падение сократимости сердца и тем значительнее будет снижение АД. Такое грозное осложнение инфаркта миокарда, как кардиогенный шок развивается только при очень больших и глубоких инфарктах, когда из сокращения выключается до 40% и более рабочего миокарда. Чем ниже уровень АД у больного с инфарктом миокарда, тем серьезнее прогноз заболевания.
Слайд 8
Клиническая картина инфаркта миокард
Часто у больных развиваются
и вегетативные нарушения: мышечная дрожь, тошнота, рвота, нарушениями мочеиспускания,
холодный пот, одышка. Больные испытывают страх смерти, выраженное беспокойство, тревогу, иногда развиваются даже психические нарушения. Эти изменения могут зависеть от размеров пораженного очага (вследствие адекватной размеру некроза гиперкатехоламинемии, т. е. увеличение выброса в кровь гормонов - адреналина и других) или, реже, не носить прямой корреляции с размерами некроза. Кроме того, существуют и несколько различных психологических реакций человека на возникающий у него инфаркт миокарда. Имеется ввиду не только первая реакция в виде страха, неуверенности в благополучном исходе и т.д., но и дальнейшие изменения в психике, напрямую связанные с развитием болезни и осознанием человека своего состояния.Жалобы Неприятные ощущения в груди, в области шеи или нижней челюсти (тяжесть, жжение, давление) длительностью 30 мин и более. Атипичные проявления (слабость, одышка, сердечная недостаточность) чаще встречаются в пожилом возрасте и при
Слайд 9
Диагностика
Электрокардиография
Поначалу единственным признаком могут быть
высокие остроконечные зубцы T. Электрокардиограмму следует повторять через 20—30
мин. Для решения вопроса о тромболизисе оценивают сегмент ST. Подъем сегмента ST на 1мм в двух и более смежных отведениях (например, II, III, aVF) подтверждает диагноз. Следует помнить, что при гипертрофии левого желудочка, синдроме Вольфа—Паркинсона—Уайта (WPW) и перикардите бывает «псевдоинфарктная кривая». При блокаде левой ножки пучка Гиса и типичных симптомах инфаркта миокарда тактика — как при инфаркте миокарда. Если подъема ST нет или если ЭКГ интерпретация затруднена, используют задние грудные отведения. Иногда только таким образом удается распознать задний инфаркт миокарда, возникающий вследствие окклюзии огибающей артерии. Если ЭКГ сниматеся во время "электрокардиостимуляции" (ЭКС), стимулятор временно перепрограммируют на меньшую частоту. Это позволяет оценить ЭКГ на фоне собственного ритма.
Слайд 10
Ферменты
Активность MB-фракции "креатинфосфокиназа" (КФК) обычно повышается
через 8—10 ч от начала инфаркта миокарда и возвращается
к норме через 48 ч. Определение активности проводят каждые 6—8ч. Для исключения инфаркта миокарда необходимо по меньшей мере три отрицательных результата. Лечение начинают, не дожидаясь повышения активности КФК. Наиболее информативным при ИМ является "Тропонин" (Тп). Активность 1-го изофермента "лактатдегидрогеназа" (ЛДГ) становится выше на 3-и, — 5-е сутки ИМ. Активность ЛДГ определяют ежедневно в течение 3 сут, если больной поступает через 24ч после появления симптомов инфаркта миокарда. Если активность ЛДГ достигает пограничных значений или если больной поступает через 3 сут и более после появления симптомов, показана сцинтиграфия миокарда с 99m Tc-пирофосфатом.
Слайд 11
Эхокардиография" (Эхо-КГ)
Проводят при затяжном болевом
синдроме и отсутствии типичных изменений ЭКГ. Нарушения локальной сократимости
указывают на ишемию или инфаркт миокарда (перенесенный или острый). Истончение стенки левого желудочка указывает на перенесенный инфаркт миокарда. При хорошей визуализации (когда виден весь эндокард) нормальная сократимость левого желудочка почти исключает инфаркт миокарда. Экстренная коронарная ангиография Проводится при наличии факторов риска ИБС и затяжном болевом синдроме, когда изменения ЭКГ не дают полной уверенности в диагнозе (депрессия сегмента ST, инверсия зубца T). Нарушения локальной сократимости левого желудочка (по данным вентрикулографии) и тромботическая окклюзия коронарной артерии подтверждают диагноз инфаркта миокарда. Для восстановления перфузии можно быстро провести баллонную коронарную ангиопластику.
Слайд 12
КОРОНАРОАНГИОГРАФИЯ
Целью коронароангиографии является оценка наличия поврежденных
венечных артерий, степени его тяжести и определение подходящего методалечения.
Для этого используются специальные тонкие пластиковые зонды (или катетеры), которые вводятся внутрь в области паха через бедренную артерию (рис.3).Иногда процедура проводится через артерию запястья. Длинный тонкий зонд вводится в сердце, в места начала венечных артерий. Через катетер в венечные артерии вводится небольшое количество контрастного вещества - и кровеносные сосуды сердца делаются видимыми с помощью рентгеновских лучей. Эта процедура называется коронароангиографией.
Во время процедуры Вы лежите под рентгеновским аппаратом. Аппарат двигается вокруг Вас и делает снимки венечных артерий под разным углом. За ходом исследования можно наблюдать на экране.
Как подготовиться к исследованию:
• В случае плановой процедуры за 6 часов до исследования нельзя есть и пить.
• Спросите у своего врача, какие лекарства можно использовать в день исследования.
• Если Вы больны сахарным диабетом, то проконсультируйтесь со своим врачом об использовании антидиабетических лекарств.
Возможные осложнения:
• Перед процедурой врач объяснит Вам связанные с исследованием риск и возможные осложнения. Для проведения исследования необходимо Ваше согласие.
• Одним из наиболее частых осложнений при коронароангиографии является возникновение кровоизлияния в месте введения катетера (в паху). Обычно это не опасно, и кровоизлияние рассасывается само в течение 1-2 недель.
Проведение коронароангиографии:
• Во время исследования Вы лежите на специальном столе и находитесь в бодрствующем состоянии. Вы можете говорить с проводящим исследование врачом. При необходимости в малых количествах используется успокоительное лекарство.
• Для введения зонда в паховой области используется местное обезболивание.
• При введении контрастного вещества в венечные артерии Вы можете в течение нескольких секунд чувствовать в груди «горячую волну». Это не опасно. Врач может попросить Вас покашлять, это облегчает выведение контрастного вещества из кровеносных сосудов сердца.
• Если у Вас возникнет тошнота, боль в груди, зуд кожи или другое неприятное ощущение, то сразу скажите об этом врачу.
• Если исследование сделали через бедренную артерию, то после удаления катетера на это место в качестве тяжести будет наложен мешочек с песком сроком до 6 часов. Вы должны лежать до следующего утра.
Слайд 13 РАСШИРЕНИЕ (ДИЛАТАЦИЯ) ВЕНЕЧНОЙ АРТЕРИИ ИЛИ КОРОНАРНАЯ
АНГИОПЛАСТИКА
Расширение венечной артерии - это лечебная процедура, во время
которой суженную или закрытую венечную артерию расширяют с помощью специального баллона (рис.4). Если во время коронароангиографии видна частично или полностью закрытая венечная артерия, то проводящий исследование врач решит, расширять ли это место с помощью катетера (это лечение не всегда оказывается возможным).Процедура расширения венечной артерии схожа с коронароангиографией. Врач разъяснит цели и возможные осложнения процедуры расширения венечной артерии и спросит согласие на процедуру. Врач введет до суженного места зонд, на конце которого находится сложенный баллон. Баллон заполняется жидкостью, и суженное место в венечной артерии расширяется.
Слайд 14
АТИПИЧНЫЕ ФОРМЫ ТЕЧЕНИЯ ИНФАРКТА МИОКАРДА
1. Абдоминальная форма.
Протекает по типу патологии ЖКТ с болями в подложечной
области, в животе, с тошнотой, рвотой. Чаще всего гастралгическая форма (абдоминальная) инфаркта миокарда встречается при инфаркте задней стенки левого желудочка. В целом вариант редкий. ЭКГ отведения II, III, AVL.2. Астматическая форма: начинается с сердечной астмы и провоцирует отек легких как исход. Боли могут отсутствовать. Астматическая форма встречается чаще у пожилых людей с кардиосклерозом или при повторном инфаркте, или при очень обширных инфарктах.
3. Мозговая форма: на первом плане симптомы нарушения мозгового кровообращения по типу инсульта с потерей сознания, встречается чаще у пожилых людей со склерозом сосудов головного мозга.
4. Немая или безболевая форма иногда является случайной находкой при диспансеризации. Из клинических проявлений: вдруг стало “дурно”, возникла резкая слабость, липкий пот, затем все, кроме слабости, проходит. Такая ситуация характерна для инфаркта в пожилом возрасте и при повторных инфарктах миокарда.
5. Аритмическая форма: главный признак пароксизмальная тахикардия, болевой синдром может отсутствовать.
6. Тромбоэмболическая.
Инфаркт миокарда очень тяжелое заболевание с частым летальным исходом, особенно часты осложнения в I и II периодах.
Слайд 15
Осложнения инфаркта Миокарда:
I период
1. Нарушения
ритма сердца, особенно опасны все желудочковые артерии (желудочковая форма
пароксизмальной тахикардии, политропные желудочковые экстрасистолии и т.д.) Это может привести к фибрилляции желудочков (клиническая смерть), к остановке сердца. При этом необходимы срочные реабилитационные мероприятия, фибрилляция желудочков может произойти и в прединфарктный период.2. Нарушения атриовентрикулярной проводимости: например, по типу истинной электро-механической диссоциации. Чаще возникает при передне- и заднеперегородочных формах инфаркта миокарда.
3. Острая левожелудочковая недостаточность: отек легких, сердечная астма.
4. Кардиогенный шок:
а) Рефлекторный - происходит падение АД, больной вялый, заторможенный, кожа с сероватым оттенком, холодный профузный пот. Причина - болевое раздражение.
б) Аритмический - на фоне нарушения ритма.
в) Истинный - самый неблагоприятный, летальность при нем достигает 9О%.
В основе истинного кардиогенного шока лежит резкое нарушение сократительной способности миокарда при обширных его повреждениях, что приводит к резкому уменьшению сердечногог выброса, минутный объем падает до 2,5 л/мин. Чтобы сдержать падение АД, компенсаторно происходит спазм периферических сосудов, однако он недочтаточен для поддержания микроциркуляции и нормального уровня АД. Резко замедляется кровоток на периферии, образуеются микротромбы (при инфаркте миокарда повышена свертываемость + замедленный кровоток). Следствием микротромбообразования является капилляростаз, появляются открытые артериовенозные шунты, начинают страдать обменные процессы, происходит накопление в крови и в тканях недоокисленных продуктов, которые резко увеличивают проницаемость капилляров. Начинается пропотевание жидкой части плазмы крови вследствие тканевого ацидоза. Это приводит к уменьшению ОЦК, уменьшается венозный возврат к сердцу, минутный объем падает еще больше - замыкается порочный круг. В крови наблюдается ацидоз, который еще больше ухудшает работу сердца.
Клиника истинного шока: Слабость, заторможенность - практически ступор. АД падает до 8О мм рт.ст. и ниже, но не всегда так четко. Пульсовое давление обязательно меньше 25 мм рт.ст. Кожа холодная, землисто-серая, иногда пятнистая, влажная вследствие капилляростаза. Пульс нитевидный, часто аритмичный. Резко падает диурез, вплоть до анурии.
5. Нарушения ЖКТ: парез желудка и кишечника чаще при кардиогенном шоке, желудочное кровотечение. Связаны с увеличением количества глюкокортикоидов.
Слайд 16
Осложнения инфаркта Миокарда:
II период
Возможны
все 5 предыдущих осложнений + собственно осложнения II периода.
1. Перикардит:
возникает при развитии некроза на перикарде, обычно на 2-3 день от начала заболевания. Усиливаются или вновь появляются боли за грудиной, постоянные, пульсирующие, на вдохе боль усиливается, меняется при изменении положения тела и при движении. Одновременно появляется шум трения перикарда.2. Пристеночный тромбоэндокардит: возникает при трансмуральном инфаркте с вовлечением в некротический процесс эндокарда. Длительно сохраняются признаки воспаления или появляются вновь после некоторого спокойного периода. Основным исходом данного состояния является тромбоэмболия в сосуды головного мозга, конечности и в другие сосуды большого круга кровообращения. Диагностируется при вентрикулографии, сканировании.
3. Разрывы миокарда, наружные и внутренние.
а) Наружный, с тампонадой перикарда. Обычно имеет париод предвестников: рецидивирующие боли, не поддающиеся анальгетикам. Сам разрыв сопровождается сильнейшей болью, и через несколько секунд больной теряет сознание. Сопровождается резчайшим цианозом. Если больной не погибает в момент разрыва, развивается тяжелый кардиогенный шок, связанный с тампонадой сердца. Длительность жизни с момента разрыва исчисляется минутами, в некоторых случаях часами. В исключительно редких случаях прикрытой перфорации (кровоизлияние в осумкованный участок полости перикарда), больные живут несколько дней и даже месяцев.
б) Внутренний разрыв - отрыв папиллярной мышцы, чаще всего бывает при инфаркте задней стенки. Отрыв мышцы приводит к острой клапанной недостаточности (митральной). Резчайшая боль и кардиогенный шок. Развивается острая левожелудочковая недостаточность (отек легких), границы сердца резко увеличены влево. Характерен грубый систолический шум с эпицентром на верхушке сердца, проводящийся в подмышечную область. На верхушке часто удается обнаружить и систолическое дрожание. На ФКГ лентообразный шум между I и II тонами. Часто наступает смерть от острой левожелудочковой недостаточности. Необходимо срочное оперативное вмешательство.
в) Внутренний разрыв межпредсердной перегородки встречается редко. Внезапный коллапс, вслед за которым быстро нарастают явления острой левожелудочковой недостаточности.
г) Внутренний разрыв межжелудочковой перегородки: внезапный коллапс, одышка, цианоз, увеличение сердца вправо, увеличение печени, набухание шейных вен, грубый систолический шум над грудиной + систолическое дрожание + диастолический шум - признаки острой застойной правожелудочковой недостаточности. Нередки нарушенияы ритма сердца и проводимости (полная поперечная блокада). Часты летальные исходы.
4. Острая аневризма сердца: по клиническим проявлениям соответствует той или иной степени острой сердечной недостаточности. Наиболее частая локализация постинфарктных аневризм - левый желудочек, его передняя стенка и верхушка. Развитию аневризмы способствуют глубокий и протяженный инфаркт миокарда, повторный инфаркт миокарда, артериальная гипертония, сердечная недостаточность. Острая аневризма сердца возникает при трансмуральном инфаркте миокарда в период миомаляции. Признаки: нарастающая левожелудочковая недостаточность, увеличение границ сердца и его объема; надверхушечная пульсация или симптом коромысла (надверхушечная пульсация + верхушечный толчок), если аневризма формируется на передней стенке сердца; протодиастолический ритм галопа, добавочный III тон; систолический шум, иногда шум “волчка”; несоответствие между сильной пульсацией сердца и слабым наполнением пульса; на ЭКГ нет зубца Р, появляется широкий Q, отрицательный зубец Т - то есть сохраняются ранние призхнаки инфаркта миокарда.
Наиболее достоверна вентрикулография. Лечение оперативное. Аневризма часто приводит к разрыву, смерти от острой сердечной недостаточности
Слайд 17
Осложнения инфаркта Миокарда:
III период
1. Хроническая
аневризма сердца возникает в результате растяжения постинфарктного рубца. Появляются
или долго сохраняются признаки воспаления. Увеличение размеров сердца, надверхушечная пульсация. Аускультативно двойной систолический или диастолический шум - систоло-диастолический шум. На ЭКГ застывшая форма кривой острой фазы. Помогает нерентгенологическое исследование.2. Синдром Дресслера или постинфарктный синдром. Связан с сенсибилизацией организма продуктами аутолиза некротизированных масс, которые в данном случае выступают в роли аутоантигенов. Осложнение появляется не раньше 2-6 недели от начала заболевания, что доказывает аллергический механизм его возникновения. Возникают генерализованные поражения серозных оболочек (полисерозиты), иногда вовлекаются синовиальные оболочки. Клинически это перикардит, плеврит, поражение суставов, чаще всего левого плечевого сустава. Перикардит возникает вначале как сухой, затем переходит в экссудативный. Характерны боли за грудиной, в боку (связаны с поражением перикарда и плевры). Подъем температуры до 4ОоС , лихорадка часто носит волнообразный характер, Болезненность и припухлость в грудинно-реберных и грудинно-ключичных сочленениях. Часто ускоренное СОЭ, лейкоцитоз, эозинофилия. Объективно признаки перикардита, плеврита. Угрозы для жизни больного данное осложнение не представляет. Может также протекать в редуцированной форме, в таких случаях иногда трудно дифференцировать с-м Дресслера с повторным инфарктом миокарда. При назначении глюкокортикоидов симптомы быстро исчезают.
3. Тромбоэмболические осложнения: чаще в малом кругу кровообращения. Эмболы при этом в легочную артерию попадают из вен при тромбофлебите нижних конечностей, вен таза. Осложнение возникает, когда больные начинают лдвигаться после длительного постельного режима.
Проявления тромбоэмболии легочной артерии: коллапс, легочная гипертензия с акцентом II тона над легочной артерией, тахикардия, перегрузка правого сердца, блокада правой ножки пучка Гисса. Рентгенологически выявляются признаки инфаркт-пневмонии. Необходимо провести ангиопульмонографию, так как для своевременного хирургического лечения необходим точный топический диагноз. Профилактика заключается в активном ведении больного.
4. Постинфарктная стенокардия. О ней говорят в том случае, если до инфаркта приступов стенокардии не было, а впервые возникли после перенесенного инфаркта миокарда. Она делает прогноз более серьезным.
Слайд 18
Осложнения инфаркта Миокарда:
IV период
Осложнения периода реабилитации относятся к осложнениям ИБС.
Кардиосклероз постинфарктный. Это
уже исход инфаркта миокарда, связанный с формированием рубца. Иногда его еще называют ишемической кардиопатией. Основные проявления: нарушения ритма, проводимости, сократительной способности миокарда. Наиболее частая локализация - верхушка и передняя стенка.
Слайд 19
Дифференциальная диагностика инфаркта Миокарда:
1. Стенокардия. При инфаркте боли носят
нарастающий характер, большей интенсивности, больные возбуждены, беспокойны, а при
стенокардии - заторможены. При инфаркте нет эффекта от нитроглицерина, боли длительные, иногда часами; при стенокардии четкая иррадиация болей, при инфаркте - обширная. Наличие сердечно-сосудистой недостаточности более свойственно инфаркту миокарда. Окончательная диагностика - по ЭКГ.2. Острая коронарная недостаточность. Это - затянувшийся приступ стенокардии с явлениями очаговой дистрофии миокарда., то есть промежуточная форма. Длительность болей от 15 мин до 1 часа, не более: эффекта от нитроглицерина тоже нет. Изменения ЭКГ характеризуются смещением сегмента ST ниже изолинии, появляется отрицательный зубец Т. В отличие от стенокардии, после окончания приступа изменения ЭКГ остаются, а в отличие от инфаркта миокарда изменения держатся только 1-3 дня и полностью обратимы. Нет повышения активности фермсентов, так как нет некроза.
3. Перикардит. Болевой синдром весьма сходен с таковым при инфаркте миокарда. Боль длительная, постоянная, пульсирующая, но нет нарастающего, волнообразного характера боли. Нет предвестников (нестабильной стенокардии). Боли четко связаны с дыханием и положением тела. Признаки воспаления: повышение температуры, лейкоцитоз. Появляются не после начала болей, а предшествуют, или появляются вместе с ними. Шум трения перикарда долго сохраняется. На ЭКГ смещение сегмента ST выше изолинии, как и при инфаркте миокарда, но нет дискордантности и патологического зубца Q - главного признака инфаркта миокарда; подъем сегмента ST происходит практически во всех отведениях, так как изменения в сердце носят диффузный характер, а не очаговый, как при инфаркте. При перикардите при возвращении сегмента ST на изолинию зубец Т остается положительным, при инфаркте - отрицательным.
Слайд 20
Дифференциальная диагностика инфаркта Миокарда:
4. Эмболия ствола легочной артерии (как
самостоятельное заболевание, а не осложнение инфаркта миокарда). Возникает остро,
резко ухудшается состояние больного. Острые загрудинные боли, охватывающие всю грудную клетку, на первый план выступает дыхательная недостаточность: приступ удушья, диффузный цианоз. Причиной эмболии бывают мерцательная аритмия, тромбофлебит, оперативные вмешательства на органах малого таза и др. Чаще наблюдается эмболия правой легочной артерии, поэтому боли больше отдают вправо, а не влево.Признаки острой сердечной недостаточности по правожелудочковому типу: одышка, цианоз, увеличение печени. Акцент II тона на легочной артерии, иногда набухание шейных вен. ЭКГ напоминает инфаркт в правых I и II грудных отведениях, есть признаки перегрузки правого сердца, может быть блокада ножки пучка Гисса. Изменения исчезают через 2-3 дня.
Эмболия часто приводит к инфаркту легкого: хрипы, шум трения плевры, признаки воспаления, реже наблюдается кровохарканье. Рентгенологически изменения клиновидной формы, чаще справа внизу.
5. Расслаивающаяся аневризма аорты. Чаще всего возникает у больных с высокой артериальной гипертензией. Нет периода предвестников, боль сразу же носит острый характер, кинжальная. Характерен мигрирующий характер болей: по мере расслаивания боли распространяются вниз в поясничную область, в нижние конечности. В процесс начинают вовлекаться другие артерии - возникают симптомы окклюзии крупных артерий, отходящих от аорты. Отсутствует пульс на лучевой артерии, может наблюдаться слепрота. На ЭКГ нет признаков инфаркта. Боли атипичные, не снимаются наркотиками.
6. Печеночная колика. Необходимо дифференцировать с абдоминальной формой инфаркта миокарда. Чаще у женщин, есть четкая связь с приемом пищи, боли не носят нарастающего волнообразного характера, иррадиируют вправо вверх. Часто повторная рвота. Локальная болезненность, однако это бывает и при инфаркте миокарда вследствие увеличения печени. Помогает ЭКГ. Повышена активность ЛДГ 5, а при инфаркте - ЛДГ 1.
Слайд 21
Лечение инфаркта Миокарда
Две задачи:
1. Профилактика осложнений.
2. Ограничение зоны инфаркта.
Необходимо, чтобы
лечебная практика соответствовала периоду заболевания.
1. Предынфарктный период. Главная цель лечения
в этот период - предупредить возникновение инфаркта миокарда:- постельный режим (до тех пор, пока есть признаки нарастания коронарной недостаточности);
- прямые антикоагулянты:
- гепарин, можно вводить в/в, но чаще применяют п/к по 5-1О тыс. ЕД через каждые 4-6 часов.
антиаритмические средства:
- глюкоза 5% 2ОО-5ОО мл
- хлорид калия 1О% - 3О,О
- сульфат магния 25% - 2О,О
- инсулин 4-12 ЕД
- кокарбоксилаза 1ОО мг
- бета-адреноблокаторы /Anaprillini О,О4;
- нитраты пролонгированного действия (Sustak-forte).
иногда проводят экстренную реваскуляризацию миокарда.
Слайд 22
Лечение инфаркта Миокарда
2. Острейший период. Основная цель лечения
- ограничить зону повреждения миокарда. Снятие болевого синдрома: начинать
правильнее с нейролептанальгезии, а не с наркотиков, т.к. при этом меньше осложнений; фентанил 1-2 мл в/в на глюкозе /О,ОО5% 2 мл; дроперидол 2,О мл О,25% 2 мл на 4О мл 5% р-ра глюкозы; таламонал (содержит в 1 мл О,О5 мг фентанила и 2,5 мг дроперидола) 2-4 мл в/в струйно. Аналгетический эффект наступает немедленно после в/в введения (у 6О% больных) и сохраняется 3О мин.Фентанил, в отличие от опиатов, очень редко угнетает дыхательный центр. После нейролептанальгезии сознание быстро восстанавливается. Не нарушается кишечная перистальтика и мочеотделение. Нельзя сочетать с опиатами и барбирутатами, т.к. возможно потенцирование пробочных эффектов
При неполном эффекте повторно вводят через 6О мин. морфин 1% 1,5 п/к или в/в струйно; омнопон 2% - 1,О п/к или в/в; промедол 1% - 1,О п/к.
Побочные явления препаратов группы морфина:
а) угнетение дыхательного центра - налорфин 1-2 мл в/в.
б) снижение рН крови и индуцирование синдрома электрической нестабильности сердца;
в) способствует депонированию крови, снижению венозного возврата, приводя к относительной гиповолении;
г) мощное ваготропное действие - усугубляется брадикардия, может быть тошнота, рвота, угнетение перистальтики кишечника и парез мускулатуры мочевого пузыря.
В связи с возможностью указанных осложнений применение морфинов и его аналогов при инфаркте миокарда должно быть сведено к минимуму.
Слайд 23
Лечение инфаркта Миокарда
Для усиления обезболивающего эффекта, снятия
тревоги, беспокойства, возбуждения:
- анальгин 5О% - 2,О в/м
или в/в;- димедрол 1% - 1,О в/м (седативный эффект) + аминазин 2,5% - 1,О в/м в/в (потенцирование наркотиков). Кроме того, аминазин оказывает гипотензивное действие, поэтому при нормальном или пониженном давлении вводят только димедрол. Аминазин может вызывать тахикардию.
При локализации инфаркта на задней стенке левого желудочка болевой синдром сопровождается брадикардией - ввести холинолитик: атропина сульфат О,1% - 1,О (при тахикардии не вводить!).
Возникновение инфаркта часто связано с тромбозом коронарных артерий, поэтому необходимо введение антикоагулянтов, которые особенно эффективны в первые минуты и часы заболевания. Они также ограничивают зону инфаркта + обезболивающий эффект.
Дополнительно: гепарин 1О-15 тыс. (около 2 мл), в 1 мл - 5 тыс.ЕД; фибринолизин 6 тыс. в/в кап.; стрептаза 25О тыс. на физ. р-ре в/в кап.
Гепарин вводят в течение 5-7 дней под контролем свертывающей системы крови, вводят 4-6 раз в сутки (т.к. длительность действия 6 час.), лучше в/в. Также повторно вводится фибринолизин в течение 1-2 сут. (т.е. только в течение 1-го периода).
Слайд 24
Профилактика и лечение аритмий
а) Поляризующая смесь (состав см.
выше), входящие в нее ингридиенты способствуют проникновению калия внутрь
клеток.б) Лидокаин - препарат выбора, более эффективен при желудочковых аритмиях. 5О-75 мг струйно.
в) Новокаинамид 1ОО мг в/в струйно, через 5 мин., до достижения эффекта, далее капельно (1О% р-р 5 мл).
г) Обзидан до 5 мг в/в медленно (О,1% р-р 1 мл).
д) Хинидин по О,2-О,5 через 6 час. внутрь.
Применяют также нитраты пролонгированного действия - вследствие коронарооасширяющего действия они улучшают коллатеральное кровообращение и тем самым ограничивают зону инфаркта. Препараты: Нитросорбит таб. О.О1; Эринит таб. О,О1; Сустак митте 2,6 мг и сустак форте 6,4 мг.
Слайд 25
Острый период инфаркта миокарда.
Цель лечения в острый период
- предупреждение осложнений. При неосложненном инфаркте миокарда со 2-3
дня начинают ЛФК. Отменяют фибринолизин (на 1-2 день), но гепарин оставляют до 5-7 дней под контролем времени свертывания. За 2-3 дня до отмены гепарина назначают антикоагулянты непрямого действия; при этом обязателен контроль протромбина 2 раза в неделю, рекомендуется снижать протромбин до 5О%. Исследуется моча на эритроциты (микрогематурия). Фенилин (список А) О,О3 по 3 раза в день, отличается от других препаратов быстрым эффектом: 8 часов. Неодикумарин таб.О,О5 в 1 день по 4 т. 3 раза, на 2-й день 3 т. 3 раза и далее по О,1-О,2 в сутки индивидуально. Фепромарон таб. О,ОО5 (О,ОО1) Синкумар таб. О,ОО4 (О,ОО2) Нитрофарин таб. О,ОО5 Омефин таб. О,О5 Дикумарин таб. О,О1.Показания к назначению антикоагулянтов непрямого действия:
1) Аритмии.
2) Трансмуральный инфаркт (почти всегда есть коронаротромбоз).
3) У тучных больных.
4) На фоне сердечной недостаточности.
Противопоказания к назначению антикоагулянтов непрямого действия:
1) Геморрагические осложнения, диатезы, склонность к кровотечениям.
2) Заболевания печени (гепатит, цирроз).
3) Почечная недостаточность, гематурия.
4) Язвенная болезнь.
5) Перикардит и острая аневризма сердца.
6) Высокая артериальная гипертензия.
7) Подострый септический эндокардит.
8) Авитаминозы А и С.
Цель назначения непрямых антикоагулянтов - предупреждение повторного гиперкоагуляционного синдрома после отмены прямых антикоагулянтов и фибринолитических средств, создание гипокоагуляции с целью профилактики повторных инфарктов миокарда или рецидивов, предупреждение тромбоэмболических осложнений.
В остром периоде инфаркта миокарда наблюдаются два пика нарушения ритма - в начале и конце этого периода. Для профилактики и лечения дают антиаритмические средства: поляризующую смесь и другие препараты (см.выше). По показаниям назначают преднизолон. Применяют также анаболические средства: Ретаболил 5% 1,О в/м - улучшает ресинтез макроэргов и синтез белков, благоприятно влияет на метаболизм миокарда. Нераболил 1% 1,О Нерабол таб. О,ОО1 (О,ОО5).
С 3-го дня заболевания начинают довольно быстро расширять режим. К концу 1 недели больной должен садиться, через 2 недели ходить. Обычно через 4-6 недель больного переводят в отделение реабилитации. Еще через месяц - в специализированный кардиологический санаторий. Далее больные переводятся под амбулаторное наблюдение и лечение у кардиолога.
Диета. В первые дни заболевания питание резко ограничивают, дают малокалорийную, легко усвояемую пищу. Не рекомендуются молоко, капуста, другие овощи и фрукты, вызывающие метеоризм. Начиная с 3 дня заболевания необходимо активно опорожнять кишечник, рекомендуются масляное слабительное или очистительные клизмы, чернослив, кефир, свекла. Солевые слабительные нельзя - из-за опасности коллапса.
Слайд 26
ЛЕКАРСТВА, ИСПОЛЬЗУЕМЫЕ ПОСЛЕ ИНФАРКТА МИОКАРДА
Больным, которые перенесли
инфаркт сердечной мышцы, рекомендуется использовать:
1)антиагреганты;
2) бета-адреноблокаторы;
3) ингибиторы АПФ (ангиотензинпревращающего
фермента);4) статины.
1) Антиагреганты - это лекарства, которые препятствуют образованию сгустка крови или тромба в венечных артериях (они делают кровь более жидкой):
• ацетилсалициловая кислота (аспирин, желательно в оболочке, защищающей слизистую желудка).
Ежедневным потреблением ацетилсалициловой кислоты или аспирина можно значительно уменьшить риск возникновения инфаркта сердечной мышцы. Поэтому аспирин используется у всех больных ишемической болезнью сердца (если не возникает жалоб со стороны желудочно-кишечного тракта). Аспирин нужно принимать каждый день в малой дозе - 75-150 мг (так называемая малая доза или сердечный аспирин). После установки стента врач может временно порекомендовать большие дозы.
• клопидогрел или тиклопидин.
Эти лекарства также уменьшают риск образования сгустка крови в месте стента и закупорку стента. Их следует принимать, если венечная артерия в сердце расширена и для поддержки венечной артерии установлен стент. В этом случае врач выпишет Вам одно из этих лекарств. Длительность курса лечения зависит от стента, и ее уточнит Вам лечащий врач. Клопидогрел или тиклопидин используются обычно вместе с аспирином для того, чтобы получить лучший результат
Слайд 27
ЛЕКАРСТВА, ИСПОЛЬЗУЕМЫЕ ПОСЛЕ ИНФАРКТА МИОКАРДА
2) Бета-адреноблокаторы:
• метопролол
(Эгилок, метопролол назначаются 2 раза в день). Более надежно
защищает сердце метопролол в форме суточного действия - Эгилок ретард. Его можно применять 1 раз в день независимо от приема пищи, в отличие от всех остальных препаратов метопролола;• пропранолол (анаприлин). Этот бета-блокатор также доказал свойство снижать риск смерти после инфаркта миокарда, однако необходимость приема 3-4 раза в сутки и множество побочных действий сделали его препаратом «второй очереди»;
• карведилол (Дилатренд, Таллитон).
Бета-адреноблокаторы являются чрезвычайно важными лекарствами после перенесенного инфаркта сердечной мышцы, которые уменьшают возможность возникновения нового инфаркта миокарда и снижают риск смерти.
3) Ингибиторы АПФ - это лекарства, которые улучшают работоспособность сердца, снижают артериальное давление и тормозят возникновение или углубление сердечной недостаточности:
• каптоприл;
• эналаприл;
• фозиноприл;
• периндоприл;
• рамиприл (Тритаце, Хартил). Именно этот представитель группы ингибиторов АПФ впервые был рекомендован не только для лечения уже возникшей сердечной недостаточности, но и для предупреждения повторного инфаркта миокарда. Он также вошел в международные и отечественные рекомендации по лечению стабильной стенокардии как препарат, способный снизить риск возникновения инфаркта.
4) Статины - лекарства, которые нормализуют уровень жиров крови, в первую очередь уровень холестерола, замедляют развитие атеросклероза и уменьшают риск повторного инфаркта и смерти:
• симвастатин;
• правастатин;
• аторвастатин.
Прежде в традиционную схему лечения входили и нитропрепараты, которые помогают предупредить возникновение стенокардии. В настоящее время использование этой группы лекарств не считается необходимым у всех больных, и больше внимания уделяется быстрому направлению пациентов со стенокардическими жалобами на коронароангиографию, для того чтобы уточнить лучший способ лечения. В некоторых случаях нитропрепараты используются в лечении сердечной недостаточности в комбинации с другими лекарствами или у больных, которым невозможно уменьшить жалобы современными методами.
Слайд 28
Период реабилитации
Реабилитации различают:
а) Физическая - восстановление до максимально
возможного уровня функции сердечно-сосудистой системы. Необходимо добиваться адекватной реакции
на физическую нагрузку, что достигается в среднем через 2-6 недель физических тренировок, которые развивают коллатеральное кровообращение.б) Психологическая - у больных, перенесших инфаркт миокарда, нередко развивается страх перед повторным инфарктом. При этом может быть оправдано применение психотропных средств.
в) Социальная реабилитация - больной после перенесенного инфаркта миокарда считается нетрудоспособным 4 месяца, затем его направляют на ВТЭК. 5О% больных к этому времени возвращается к работе, то есть трудоспособность практически полностью восстанавливается. Если возникают осложнения, то временно устанавливается группа инвалидности, обычно II, на 6-12 месяцев.
Слайд 29
.
Лечение осложненного инфаркта миокарда
Кардиогенный шок.
а) Рефлекторный (связан с
болевым синдромом).
Необходимо повторное введение анальгетиков: Морфин 1% 1,5 мл
п/к или в/в струйно. Анальгин 5О% 2 мл в/м, в/в. Таломонал 2-4 мл в/в струйно.Сосудотонизирующие средства: Кордиамин 1-4 мл в/в (фл. по 1О мл); Мезатон 1% 1,О п/к, в/в, на физ.растворе; Норадреналин О,2% 1,О в/в; Ангиотензинамид 1 мг в/в капельно.
б) Истинный кардиогенный шок.
Повышение сократительной деятельности миокарда: Строфантин О,О5% О,5-О,75 в/в медленно на 2О,О изотонического раствора. Корглюкон О,О6% 1,О в/в, также на изотоническом растворе или на поляризующей смеси. Глюкагон 2-4 мг в/в капельно на поляризующем растворе. Имеет значительное преимущество перед глюкозидами: обладая, как и гликозиды, положительным инотропным действием, в отличие от них не оказывает аритмогенного действия. Может быть использован при передозировке сердечных гликозидов. Обязательно вводить на поляризующей смеси или вместе с другими препаратами калия, так как он вызывает гипокалиемию.
Нормализация АД: Норадреналин О,2% 2-4 мл на 1 л 5% р-ра глюкозы или изотонического раствора. АД поддерживается на уровне 1ОО мм рт.ст. Мезатон 1% 1,О в/в; кордиамин 2-4 мл; Гипертензинамид 2,5-5 мг на 25О мл 5% глюкозы в/в капельно, под обязательным контролем АД, так как обладает резко выраженным прессорным действием.
При нестойком эффекте от вышеуказанных препаратов: Гидрокортизон 2ОО мг, Преднизолон 1ОО мг. Вводить на физиологическом растворе.
Нормализация реологических свойств крови (так как обязательно образуются микрососудистые тромбы, нарушается микроциркуляция). Применяют в общепринятых дозах: гепарин; фибринолизин; низкомолекулярные декстраны.
Слайд 30
.
Лечение осложненного инфаркта миокарда
Кардиогенный шок.
Устранение гиповолемии, так как
происходит пропотевание жидкой части крови: реополиглюкин, полиглюкин - в
объеме до1ОО мл со скоростью 5О,О в мин.
Коррекция кислотно-щелочного равновесия (борьба с ацидозом): натрия бикарбонат 5% до 2ОО,О; натрия лактат.
Повторное введение обезболивающих средств. Восстановление нарушений ритма и проводимости.
Также иногда используют аортальную контрапульсацию - один из видов вспомогательного кровообращения, операцию иссечения зоны некроза в остром периоде, гипербарическую оксигенацию.
Атония желудка и кишечника. Связаны с введением больших доз атропина, наркотических анальгетиков и с нарушением микроциркуляции. Для ликвидации необходимы: промывание желудка через тонкий зонд с использованием раствора соды; постановка газоотводной трубки; введение в/в гипертонического раствора NaCl 1О% 1О,О; паранефральная новокаиновая блокада. Эффективен прозерин О,О5% 1,О п/к.
III. Постинфарктный синдром. Это - осложнение аутоиммунной природы, поэтому дифференциально-диагностическим и лечебным средством является назначение глюкокортикоидов, которые дают при этом отличный эффект. Преднизолон 3О мг (6 таб.), лечить до исчезновения проявлений заболевания, затем дозу очень медленно снижать в течение 6 недель - поддерживающая терапия по 1 таб. в день. При такой схеме лечения рецидивов не бывает. Также десенсибилизирующая терапия.
Слайд 31
.
Информация для лиц, перенесших инфаркт миокарда:
ФИЗИЧЕСКАЯ АКТИВНОСТЬ ПОСЛЕ
ИНФАРКТА СЕРДЕЧНОЙ МЫШЦЫ
Первая фаза выздоровления после инфаркта сердечной мышцы
длится примерно 8 недель. В течение этого времени зарубцовывается поврежденная инфарктом часть сердечной мышцы. В течение первых недель дома общая усталость естественна! Это вызвано повреждением сердечной мышцы и длительным постельным режимом во время больничного лечения. В первые недели дайте себе время на восстановление и избегайте любых чрезмерных напряжений.Разрешенную Вам физическую нагрузку уточнит Ваш лечащий врач, и это в основном зависит от тяжести инфаркта сердечной мышцы.
Ниже приведены общие правила для первых недель выздоровления:
• Не оставляйте несделанным обычный утренний туалет!
• Равномерно распределите свои дневные действия! Если устали, сразу отдохните.
• Вы можете ходить по лестнице (если врач этого не запретил). Но все же устройте свои дела так, чтобы не приходилось в течение дня повторно подниматься и спускаться по лестнице.
• Гуляйте каждый день! Регулярная прогулка помогает эффективно восстановить энергию. Спросите у своего лечащего врача, какая нагрузка является подходящей для Вас.
• Если чувствуете себя лучше, можете начать выполнять легкую домашнюю работу, такую как приготовление пищи, легкие садовые работы, вытирание пыли и мытье посуды.
• Не поднимайте (не толкайте, не тяните) тяжести, до тех пор пока не разрешит врач.
• Спросите у своего лечащего врача о том, когда можно быть более активным - приступить к работе, управлять автомобилем, летать самолетом.
При течении инфаркта сердечной мышцы без осложнений можно управлять автомобилем в среднем через 1 неделю после выписки из больницы домой. Рейс самолетом разрешен через 2 недели после больничного лечения.
Знайте, что инфаркт сердечной мышцы без осложнений не дает автоматически группы инвалидности, большинство больных могут вернуться на свои рабочие места. В некоторых случаях врач может порекомендовать сменить работу.
Слайд 32
.
Информация для лиц, перенесших инфаркт миокарда:
НАСТРОЕНИЕ ПОСЛЕ ИНФАРКТА
СЕРДЕЧНОЙ МЫШЦЫ
Примерно четверть больных инфарктом сердечной мышцы чувствуют после
болезни угнетенность, страх, неуверенность. Это обычные реакции - не позволяйте плохому настроению вывести себя из строя! Настроение постепенно улучшится вместе с восстановлением здоровья. Не теряйте мужества!Рекомендации по улучшению настроения и выработке позитивного отношения:
• Поднимайтесь каждое утро из постели и делайте обычный утренний туалет, одевайтесь. Не оставайтесь в постели на целый день.
• Старайтесь каждый день гулять на свежем воздухе!
• Ежедневная умеренная физическая нагрузка поможет восстановить запасы энергии и чувствовать себя более здоровым.
• Поделитесь своими чувствами с близкими (с семьей, друзьями), дайте им возможность поддержать Вас! Наслаждайтесь добрым обществом друзей (в умеренных масштабах, чтобы не утомить себя).
• Хорошо отдыхайте - полноценный ночной сон очень важен! Плохой сон делает Вас уставшим и раздражительным на весь последующий день.
• По возможности присоединитесь к программе восстановительного лечения для больных инфарктом сердечной мышцы. Участвуя в специально руководимой программе, Вы получите знания о своем заболевании, научитесь сами регулировать свою физическую нагрузку, и Ваше настроение обязательно улучшится!
• Если у Вас возникнут вопросы о своем здоровье, без колебаний задайте их своему врачу! Получив ответы на свои вопросы, Вы будете меньше беспокоиться и избежите существенного стресса и чувства неуверенности.
• Если чувствуете, что у Вас тяжелое настроение или Вы эмоционально нестабильны, то поговорите об этом со своим лечащим врачом. Есть лекарства, которые могут помочь Вам улучшить настроение.
Слайд 33
.
Информация для лиц, перенесших инфаркт миокарда:
СЕКСУАЛЬНАЯ АКТИВНОСТЬ ПОСЛЕ
ИНФАРКТА СЕРДЕЧНОЙ МЫШЦЫ
При восстановлении после инфаркта сердечной мышцы Ваша
цель - по возможности полноценно включиться в повседневную жизнь, также и в сексуальных отношениях. Интимные отношения после инфаркта сердечной мышцы ни в коем случае не противопоказаны и могут во многом помочь восстановлению Вашего настроения и в поддержке позитивного отношения к жизни. Сексуальная активность, которая была до болезни, обычно восстанавливается за короткое время.В смысле физической нагрузки интимный контакт требует, конечно, определенного физического напряжения. Рассчитано, что количество энергии, которое тратится на сексуальный контакт с супругом или постоянным сексуальным партнером, сравнимо с энергией, которая расходуется при подъеме по лестнице на 1-2 этажа или при быстрой ходьбе на 0,8 км.
Если у Вас при ходьбе по лестнице или при быстрой ходьбе возникают боли в груди, чувство недостатка воздуха или сильная усталость, проконсультируйтесь до возобновления активной сексуальной жизни со своим лечащим врачом.
У сексуальных отношений имеется как физическая, так и эмоциональная сторона. Не забывайте, что Ваш партнер может значительно поддержать Вас в начальный период восстановления после инфаркта сердечной мышцы, когда Вы чувствуете себя неуверенно и не умеете еще точно оценить свою физическую форму и переносимость нагрузки.
Слайд 34
.
Информация для лиц, перенесших инфаркт миокарда:
СЕКСУАЛЬНАЯ АКТИВНОСТЬ ПОСЛЕ
ИНФАРКТА СЕРДЕЧНОЙ МЫШЦЫ
Рекомендации:
• Открыто поговорите с партнером, если чувствуете
неуверенность или страх. Не торопитесь и не перенапрягайтесь! Дайте себе время! Понимающее отношение партнера к Вам здесь будет большой помощью.•Попытайтесь в раннем периоде восстановления после инфаркта вступать в сексуальный контакт только тогда, когда Вы отдохнули и чувствуете себя физически хорошо.
• Учитывайте, что некоторые лекарства, которые Вы принимаете, а также Ваша неуверенность и вызванная этим нервозность могут уменьшать сексуальную активность и способность. Откровенно обсудите эти проблемы со своим лечащим врачом, иногда выбором лекарств можно значительно исправить ситуацию.
• Знайте, что влияющие на Вашу сексуальность лекарства, такие как силде-нафил (Viagra), варденафил (Levitra), тадалафил (Cialis) ни в коем случае нельзя применять одновременно с нитропрепаратами! Эти препараты усиливают действие нитропрепаратов и поэтому могут вызвать жизнеопасную гипотензию. Промежуток времени между приемом вышеперечисленных препаратов и приемом нитропрепаратов должен быть как минимум 24 часа, однако обязательно проконсультируйтесь предварительно со своим врачом.