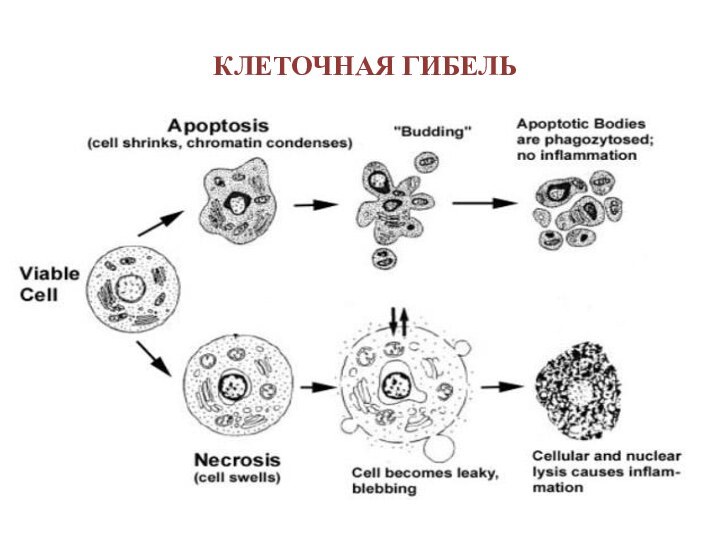
Слайд 2
.
ОПУХОЛЬЮ называют плохо контролируемую организмом плюс-ткань, которая возникла
из одной мутировавшей клетки.
ГЕМОБЛАСТОЗАМИ называют группу опухолей, возникших
из кроветворных клеток. Делятся на две большие группы: лейкозы (системные опухолевые заболевания кроветворной ткани) и лимфомы.
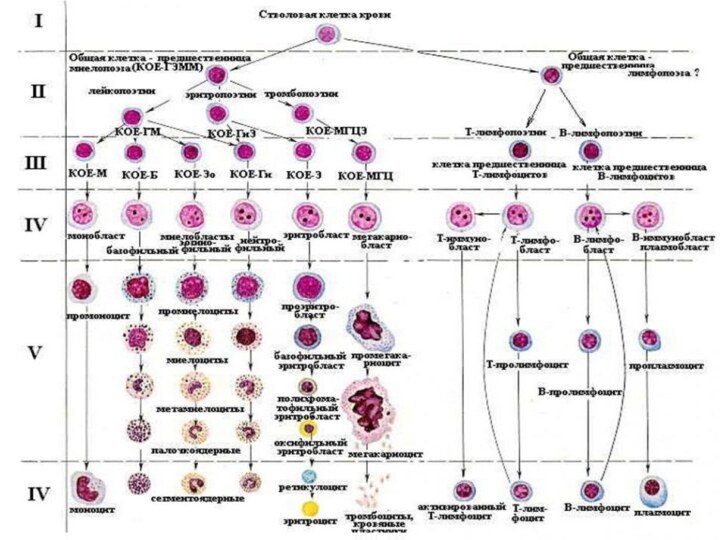
ЛЕЙКОЗЫ - опухоль, исходящая из родоначальных (стволовых) кроветворных клеток с первичным поражением костного мозга.
ЛИМФОМЫ – это регионарные опухолевые заболевания кроветворной и лимфатической ткани.
ОСНОВНЫЕ ПОНЯТИЯ. ТЕРМИНОЛОГИЯ
Слайд 3
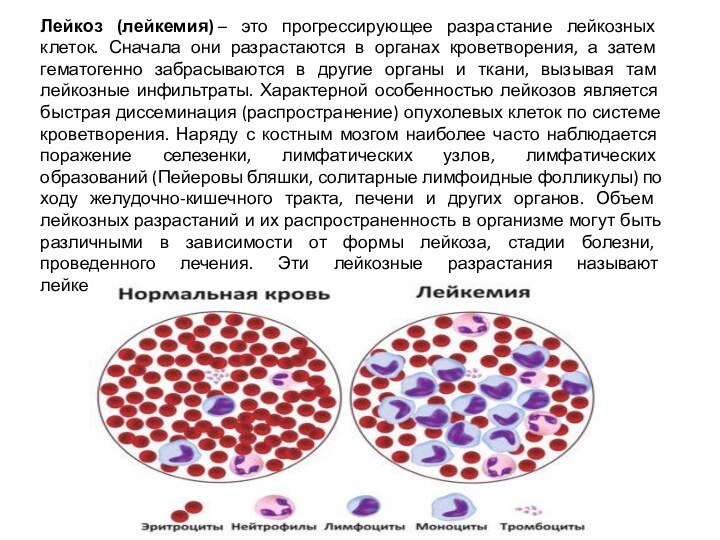
Лейкоз (лейкемия) – это прогрессирующее разрастание лейкозных клеток. Сначала
они разрастаются в органах кроветворения, а затем гематогенно забрасываются
в другие органы и ткани, вызывая там лейкозные инфильтраты. Характерной особенностью лейкозов является быстрая диссеминация (распространение) опухолевых клеток по системе кроветворения. Наряду с костным мозгом наиболее часто наблюдается поражение селезенки, лимфатических узлов, лимфатических образований (Пейеровы бляшки, солитарные лимфоидные фолликулы) по ходу желудочно-кишечного тракта, печени и других органов. Объем лейкозных разрастаний и их распространенность в организме могут быть различными в зависимости от формы лейкоза, стадии болезни, проведенного лечения. Эти лейкозные разрастания называют лейкемический инфильтрат.
Слайд 4
Острый лейкоз - это заболевание из группы гемобластозов,

злокачественная опухоль кроветворной ткани, исходящая из костного мозга, патоморфологическим
субстратом которой являются лейкозные бластные клетки, соответствующие родоначальным элементам одного из ростков кроветворения.
Хронические лейкозы отличаются от острых дифференцировкой опухолевых клеток и более длительным стадийным течением. Первая стадия (моноклоновая, доброкачественная) заболевания характеризуется присутствием одного клона опухолевых клеток, течёт годами, относительно доброкачественно, хронически.
Вторая стадия (злокачественная) обусловлена появлением вторичных опухолевых клонов, характеризуется быстрым, злокачественным течением с появлением множества бластов и называется злокачественной, поликлоновой стадией, или стадией бластного криза. 80% больных хроническими лейкозами погибают в стадии бластного криза.
Острый лейкоз никогда не переходит в хронический, а хронический никогда не обостряется — таким образом, термины «острый» и «хронический» используются только из-за удобства; значение этих терминов в гематологии отличается от значения в других медицинских дисциплинах
Слайд 5
Лейкоз является одним из главных убийц детей и
уступает только несчастным случаям как причина смерти детей в
возрасте от 1 года до 14 лет .
(Laskari, 1973)
ИСТОРИЯ
Прогноз при всех формах лейкоза неблагоприятен. При современных методах лечения удается получить ремиссии различной длительности, благодаря чему можно продлить жизнь ребенка до 1-1,5, реже 2-3 и крайне редко до 5 лет (1984).
Терапия : курсы ВАМП, ЦАП, ВМ
…Прежде всего надлежит поднять сопротивляемость организма и уменьшить проявления инфекции. Это лучше всего достигается назначением пенициллина, переливанием эритроидной массы в сочетании с аскорбиновой кислотой ( Маслов М.С., 1957)
Слайд 6
1964 год – в Морозовской детской клинической больнице
организовано впервые в СССР гематологическое отделение для детей. Организаторы
– Наталья Сергеевна Кисляк, Лидия Александровна Махонина, Зоя Львовна Шиканова;
1969 год - на кафедре факультетской педиатрии ММИ им.Пирогова организована новая научно-исследовательская лаборатория детской гематологии;
1988 г Приказ Минздрава СССР №824 от 16.11.1988, определивший принципы организации медицинской детской гематологической помощи;
1990-1995 гг за счет благотворительной организации КЕР-Германия создание
12 новых центров на базах многопрофильных детских больниц в Воронеже, Волгограде, Владивостоке, Екатеринбурге, Нижнем Новгороде, Новокузнецке, Новосибирске, Омске, Перми, Ростове-на-Дону, Челябинске и Хабаровске: в лечении ОЛЛ за основу взят новый, только что принятый протокол ALL-BFM-90;
ОСНОВНЫЕ ЭТАПЫ РАЗВИТИЯ ДЕТСКОЙ ОНКОГЕМАТОЛОГИИ В РОССИИ
Слайд 7
1991 год - создание НИИ детской гематологии, в
2005 году переименованный в ФНКЦ ДГОИ;
1991 год –
создание первой кооперативной группы по лечению ОЛЛ Москва-Берлин, создание протокола МВ-91 (МВ-2002, 2008);
1995 г. Проведена первая трансплантация больному с иммунодефицитным состоянием (ИДС) в нашей стране А.А. Масчан, Е.В. Скоробогатовой, И.Б. Резник;
1996-2006 гг целевая федеральная программа «Детская гематология и онкология»;
1999 год - организована Российско-Белорусская кооперированная группа по изучению ОЛЛ из 32 клиник, способная рекрутировать до 500 больных в год.
2005-2012 гг – созданы Центры ТКМ открыты в Москве, Санкт-Петербурге, Екатеринбурге, Нижнем Новгороде;
2007 год – создание кооперативных групп лечения детей с ОЛЛ до 1 года ALL-MLL Baby, неходжкинских лимфом, ОПЛ;
1 июня 2011 года - Открытие Федерального научно-клинического центра детской гематологии, онкологии и иммунологии им. Д. Рогачева
ОСНОВНЫЕ ЭТАПЫ РАЗВИТИЯ ДЕТСКОЙ ОНКОГЕМАТОЛОГИИ В РОССИИ
Слайд 10
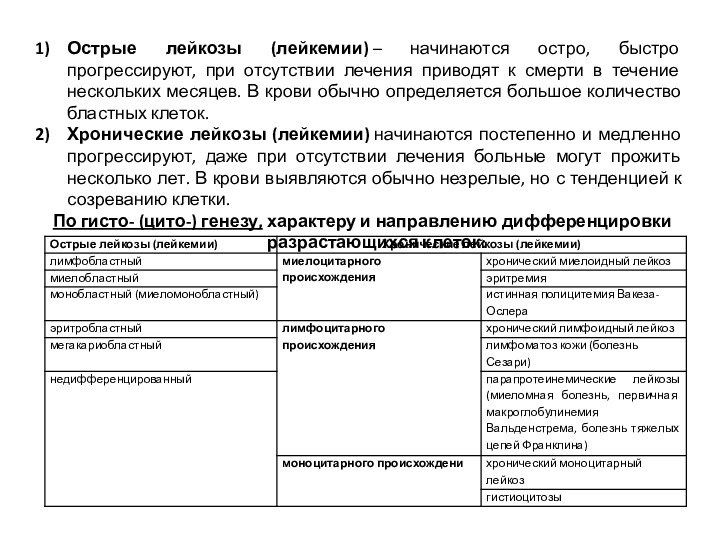
Острые лейкозы (лейкемии) – начинаются остро, быстро прогрессируют, при
отсутствии лечения приводят к смерти в течение нескольких месяцев.
В крови обычно определяется большое количество бластных клеток.
Хронические лейкозы (лейкемии) начинаются постепенно и медленно прогрессируют, даже при отсутствии лечения больные могут прожить несколько лет. В крови выявляются обычно незрелые, но с тенденцией к созреванию клетки.
По гисто- (цито-) генезу, характеру и направлению дифференцировки разрастающихся клеток:
Слайд 11
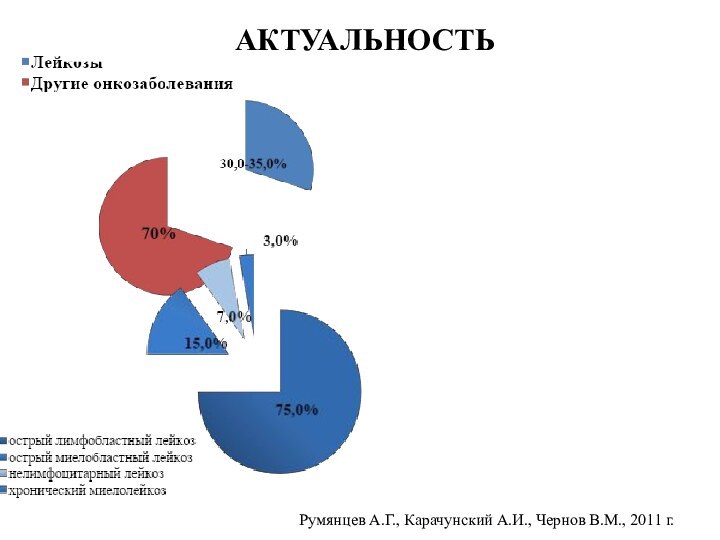
АКТУАЛЬНОСТЬ
Румянцев А.Г., Карачунский А.И., Чернов В.М., 2011 г.
Слайд 12
Опухоли кроветворной и лимфоидной ткани в числе пяти
самых распространенных опухолей человека. Среди опухолей детей первых 5
лет жизни на их долю приходится 30 % случаев.
Эпидемиология
Заболеваемость 2-5 на 100000 детей
Пик заболеваемости приходится на 3,5 - 4 года. При этом наиболее распространён острый лимфобластный лейкоз (70%). Только в США ежегодно регистрируется 2500 новых случаев острого лимфобластного лейкоза. В Европейских странах частота лейкоза 3 – 4 случая на 100 тысяч детского населения.
Слайд 13
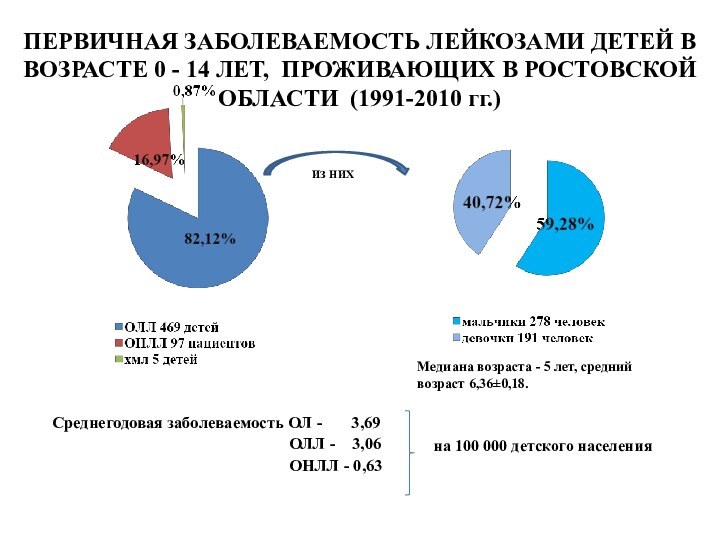
Среднегодовая заболеваемость ОЛ - 3,69
ОЛЛ - 3,06
ОНЛЛ - 0,63
ПЕРВИЧНАЯ ЗАБОЛЕВАЕМОСТЬ ЛЕЙКОЗАМИ ДЕТЕЙ В ВОЗРАСТЕ 0 - 14 ЛЕТ, ПРОЖИВАЮЩИХ В РОСТОВСКОЙ ОБЛАСТИ (1991-2010 гг.)
Медиана возраста - 5 лет, средний возраст 6,36±0,18.
на 100 000 детского населения
ИЗ НИХ
Слайд 14
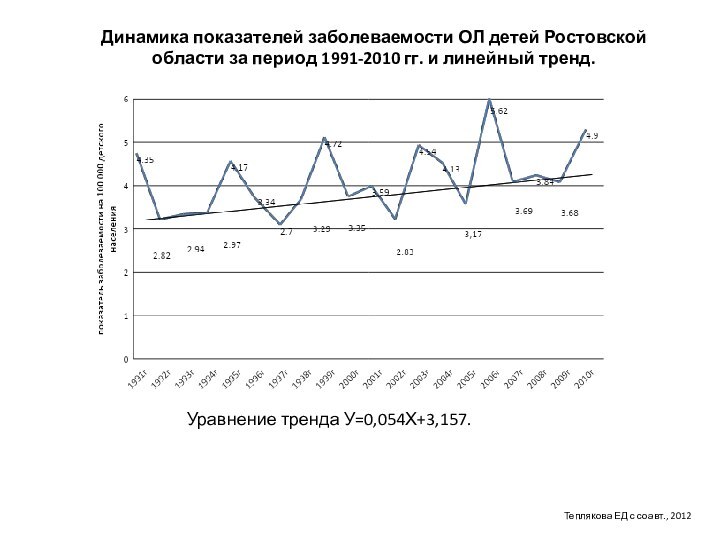
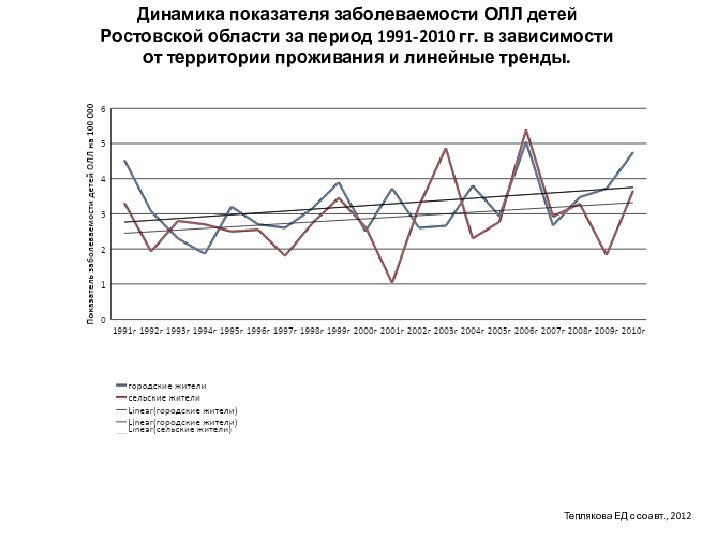
Динамика показателей заболеваемости ОЛ детей Ростовской области за
период 1991-2010 гг. и линейный тренд.
Уравнение тренда У=0,054Х+3,157.
Теплякова
ЕД с соавт., 2012
Слайд 15
Динамика показателя заболеваемости ОЛЛ детей Ростовской области за
период 1991-2010 гг. в зависимости от территории проживания и
линейные тренды.
Теплякова ЕД с соавт., 2012
Слайд 16
Группы повышенного риска по заболеваниям опухолевой природы:
семейный рак
конституция
(лимфатизм)
подверженность канцерогенным воздействиям.
Для здорового ребёнка риск заболеть лейкозом составляет
1:23750, но если один из идентичных близнецов заболевает лейкозом, то вероятность заболеть для сибса составляет уже 1:8.
I. Наиболее распространённая теория -в организме человека могут находиться в репрессированном состоянии онкогены, передающиеся по вертикали. В определённых условиях онкогены активируются, и начинается безудержное размножение кроветворной клетки, теряющей способность к дифференцировке.
Слайд 17
II. Совокупность клинических признаков, объединяемых под названием "лимфатизм"
И.М.Воронцов (1979).
Лимфатизм акселерационный.
Гипопластический (лимфатико-гипопластический диатез).
Лимфатизм алиментарно-иммунологический (при пищевой аллергии).
Лимфатизм
иммунологической недостаточности.
Слайд 18
III. Факторы, связываемые с риском возникновения лейкозов
Ионизирующая радиация.
Внутриутробное
облучение при рентгенологическом обследовании беременной матери
Атомные катастрофы - бомбардировка
Хиросимы, Чернобыльская авария
Доказательства - возрастание количества случаев лейкоза после бомбардировки Хиросимы. Знаменитый физик Мария Складовская Кюри умерла от лейкоза после неконтролируемых экспериментов над радиоактивными веществами.
Слайд 19
Воздействие электромагнитных полей.
Токсические и лекарственные препараты, применяемые матерью.
Цитотоксические агенты и химиопрепараты (например, циклофосфан), бензол, ядохимикаты.
Вирусные факторы
- Ретровирусы (особенно Т - клеточные лейкозы), вирус Эбштейн-Бар (В-клеточный лейкоз, лимфома Беркита).
Синдромно-генетическое предрасположение
лейкозы у однояйцовых близнецов
дети с синдромом Дауна 1%. Относительный риск возникновения лейкоза увеличивается в 50 раз
синдром Луи-Бар (атаксия-телеангиэктазия)
синдром Блума
Иммунологические факторы. Врождённые и приобретенные иммунодефицитные состояния.
Гормональные факторы - избыточная гормональная стимуляция СТГ и другими гормонами способствующими росту.
Гипопластические состояния - анемия типа Фанкони, Блекфена-Дайемонда. Анемия Фанкони увеличивает ОР возникновения острого миелобластного лейкоза в 1000 раз.
Акселерация физического развития
Спленэктомия в анамнезе увеличивает так же существенно повышает ОР острого миелобластного лейкоза
Слайд 20
Развитие лейкоза можно крайне упрощенно представить следующим образом:
1.

Онкогены передаются антенатально вертикально и приводят к образованию мутантных
клеток, рост которых до поры сдерживается, или же они уничтожаются. (первое событие).
2. В трансформированном клоне перинатально или постнатально при воздействии провоцирующих факторов (вирусные инфекции или другие экзогенные причины) при наличии соответствующих констуциональных условий и преморбидных причин происходит вторая мутация (второе событие).
Лейкозные клетки происходят от одной клетки - родоначальника, прекратившей дифференцировку на ранней стадии развития. Вероятнее всего, первая мутация клеток происходит еще внутриутробно.
Лейкозный клон состоит из двух фракций - активно пролиферирующей и "дремлющей"фракции.
Дремлющая фракция периодически пополняет пролиферирующую популяцию, начиная так же активно делиться.
Для возникновения клинических проявлений лейкоза необходимо, что бы в состав клона вошло не менее 10 12 клеток. Срок необходимый, для того, чтобы накопилось такое количество клеток составляет приблизительно 1 год., максимальный 10 лет, минимальный 3,5 года.
Слайд 23
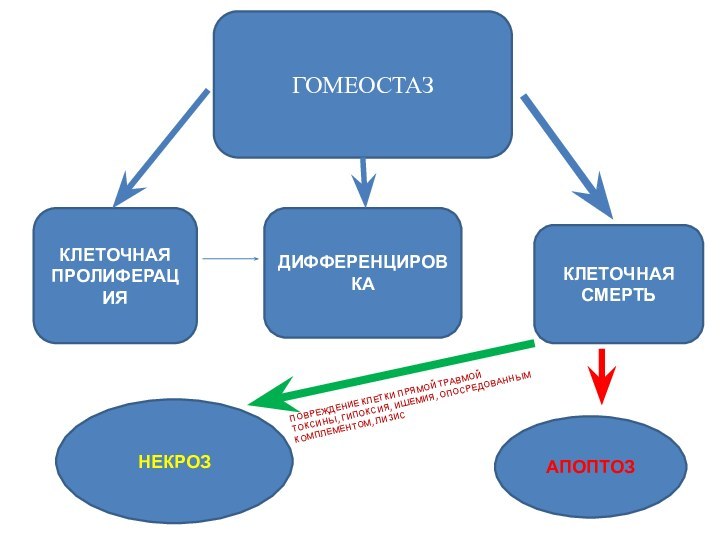
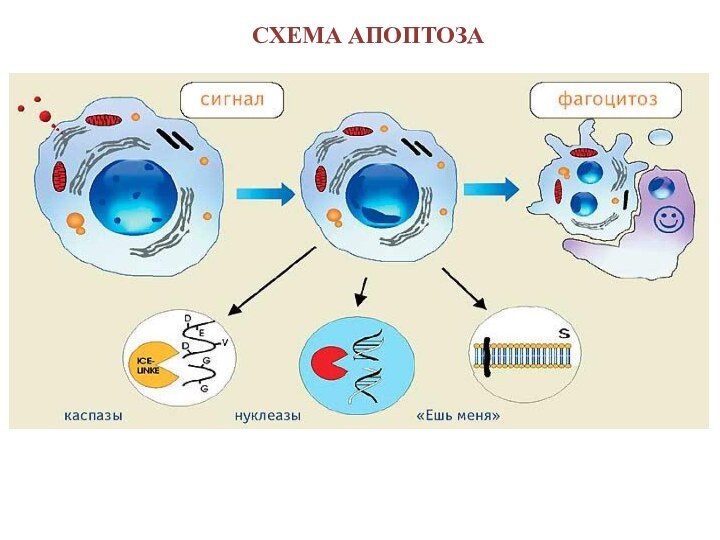
Апоптоз – фундаментальный биологический процесс, необходимый для удаления
поврежденных, старых и инфицированных клеток
Слайд 27
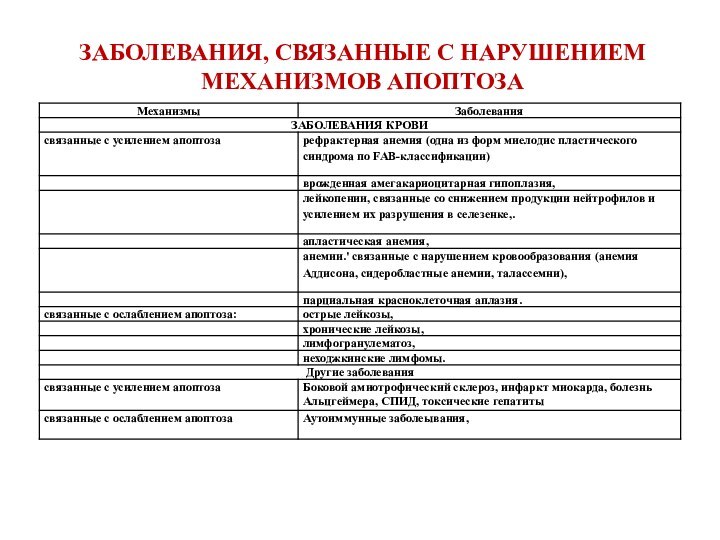
ЗАБОЛЕВАНИЯ, СВЯЗАННЫЕ С НАРУШЕНИЕМ МЕХАНИЗМОВ АПОПТОЗА
Слайд 28
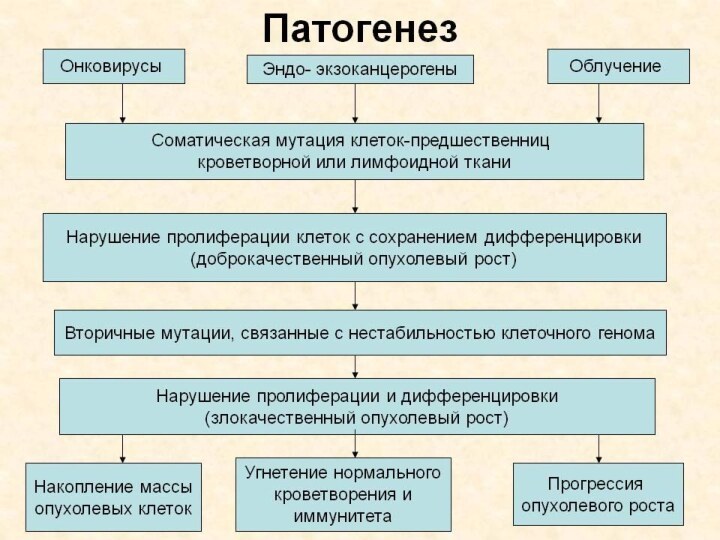
ЦИТОПАТОГЕНЕЗ
Лейкозные опухолевые клетки имеют следующие свойства:
– снижение
колониеобразующей способности,
– асинхронизм процессов пролиферации и дифференцировки, чаще блокада
дифференцировки,
– удлинение митотического цикла, продолжительности жизни клеток. – Одна мутировавшая клетка дает после деления огромное количество клеток массой 1 кг.
В основе лежат конкурентные взаимоотношения нормальных и опухолевых клеток.
Злокачественные клетки избирательно угнетают нормальные клетки, сами более активно влияют на ростовые факторы.
При такой ситуации фракция пролиферирующих нормальных клеток-предшественников постепенно истощается.
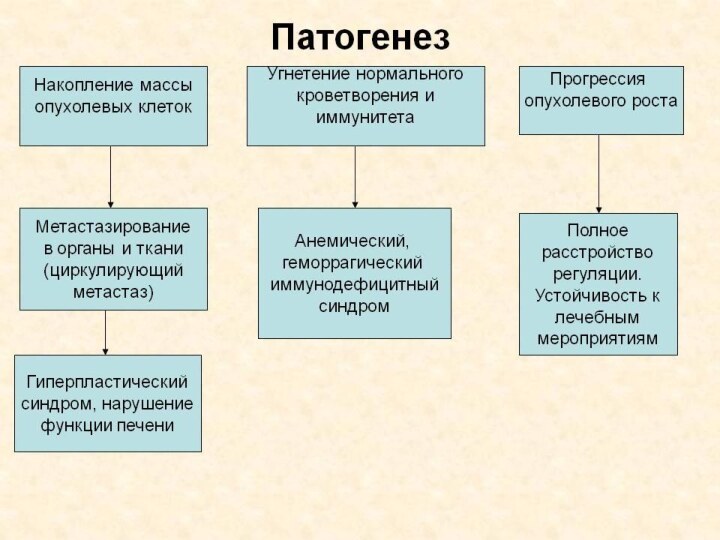
Торможение нормального гемопоэза усиливается пр принципу обратной связи – из-за нарастающей величины общей клеточной массы. Поэтому внешней особенностью прогрессирования гемобластозов является угнетение нормальных ростков кроветворения.
По мере развития ОЛ клетки обретают способность расти вне органов кроветворения: в коже, почках, мозговых оболочках.
Слайд 31
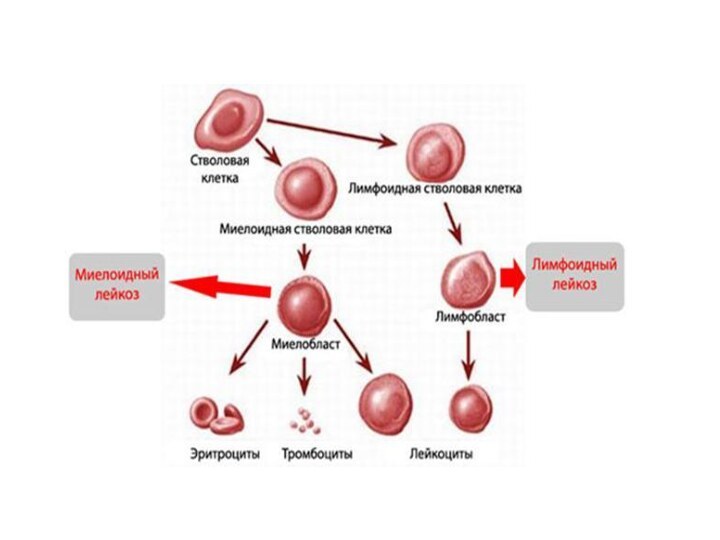
КЛАССИФИКАЦИИ ЛЕЙКОЗОВ
Критерии :
морфологические, иммунологические, цитохимические и цитогенетические
Морфологическая классификация:
Лимфобластные
лейкозы
Нелимфобластные лейкозы
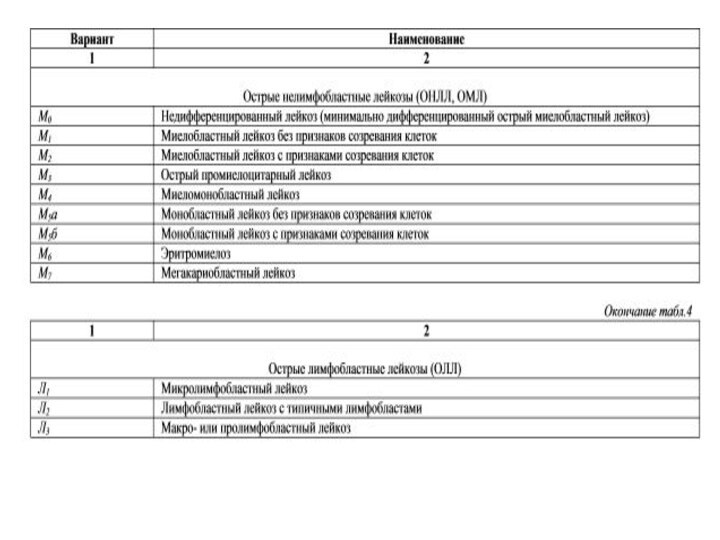
В 1975 г гематологами Франции, США и Англии
была создана ФАБ - классификация острых лейкозов.
1. Нелимфобластные миелогенные (миелоидные) лейкозы, подразделяющиеся на 6 основных типов
2. лимфобластные - 3 типа.
3. миелопоэтические дисплазии или миелодиспластический синдром (МДС) - 4 Типа.
Она основана на цитологической характеристике доминирующей популяции бластов с учетом цитохимических реакций и ультраструктуры лейкозных клеток
Слайд 32
ОСНОВНЫЕ РЕАКЦИИ
На гликоген (ШИК) = ПАСК. Острый лимфолейкоз.
2.
На миелопероксидазу и липиды. Острый миелолейкоз.
3. На неспецифическую эстеразу
с альфа - нафтилацетатом. Острый монобластный.
Слайд 34
Европейская группа иммунологов предложила иммунологическую классификацию острых лейкозов
(EGIL, 1995), в основе которой лежит характеристика каждого этапа
дифференцировки клеток-предшественниц гемопоэза по наличию на их мембране определенного набора антигенов дифференцировки – CD (cluster of differentation – кластер дифференцировки). Основана на происхождении от Т или В-лимфоцитов: Т-клеточный лейкоз, В-клеточный и пре-В-клеточный , клеточный – неидентифицируемый
К антигенам, выявляющимся на клетках лимфоидной линии относятся CD1 – CD5, CD7 – CD10, CD20, CD22, CD23, CD53, CD57, миелоидной – CD11, CD13 – CD15, CD33, CD36, CD41, CD42, CD65, HLA-DR, стволово-клеточный антигенный маркер CD34.
Слайд 36
Врождённый лейкоз является особой формой острого лейкоза
Слайд 37
КЛИНИЧЕСКИЕ ПРОЯВЛЕНИЯ.
В силу полиморфности клиники у большого количества
детей диагноз может устанавливаться случайно
По образному выражению в основе
клиники лейкозов лежат два факта:
У больных слишком много лейкоцитов
Слишком мало эритроцитов и тромбоцитов
Слайд 38
СТАДИИ:
1. Начальная.
2. Развернутая:
а) первая атака,
б) ремиссия: полная
5% бластов в пунктате костного мозга, а общее количество
бластных и лимфоидных клеток менее 40%, в периферической крови бластов нет, кровь в норме и нет признаков лимфоидной инфильтрации, а у детей + еще нормальная спинно - мозговая жидкость. Частичная ремиссия - гематологическое улучшение, но не полная нормализация,
в) рецидив, может быть костно - мозговым (> 5% бластов в пунктате костного мозга) или местным с любой локализацией лейкемических инфильтратов.
Выделяют лейкемическую или алейкемическую фазы острого лейкоза.
ИСХОДЫ:
1. Выздоровление : полная ремиссия 5 лет и более.
2. Терминальная стадия. Терапия не эффективна. Некрозы, кровотечения, очаги саркомного роста. Основную роль играет угнетение нормальных ростков кроветворения.
Слайд 39
КЛИНИКА (ОСТРОГО ЛЕЙКОЗА)
При количестве бластов 1 триллион начинаются
клинические проявления.
Гиперпластический;
2. Геморрагический;
3. Анемический;
4. Инотксикационный;
5. Инфекционных осложнений.
Слайд 40
ГИПЕРПЛАСТИЧЕСКИЙ СИНДРОМ
• умеренное и безболезненное увеличение лимфоузлов,
печени, селезенки (30-50%)
• у 1/4 больных — увеличение
миндалин, лимфоузлов средостения с симптомами сдавления
• кожные лейкозные инфильтраты (лейкемиды) в виде красновато- синеватых бляшек
АНЕМИЧЕСКИЙ СИНДРОМ
• Лейкозная гиперплазия и инфильтрация костного мозга приводят к угнетению нормального кроветворения, в результате чего развивается анемия и тромбоцитопения.
• Тяжелая анемия с гемоглобином ниже 60 г/л, эритроциты менее 1-1,3х1012 отмечается у 30%.
Слайд 41
ГЕМОРРАГИЧЕСКИЙ СИНДРОМ
• Глубокая тромбоцитопения (ниже 50х109 /л)
наблюдается у 50-60% больных.
• Геморрагические проявления :
– мелкоточечные
и мелкопятнистые единичные высыпания
– обширные кровоизлияния и профузные кровотечения
— носовые, маточные, желудочно-кишечные и др.
• Неврологические нарушения, острые расстройства мозгового кровообращения.
СИНДРОМ ИНФЕКЦИОННЫХ ОСЛОЖНЕНИЙ
• Инфекционные процессы наблюдаются у 80-85% больных ОЛ – пневмонии – сепсис – гнойные процессы.
• Вирусные инфекции стали протекать тяжелее, участились случаи цитомегаловирусной инфекции, герпеса.
СИНДРОМ НЕЙРОЛЕЙКОЗА
Клиническая симптоматика нейролейкоза развивается постепенно и складывается из симптомов повышения внутричерепного давления и локальной симптоматики:
– менингоэнцефалический синдром,
– псевдотуморозный,
– расстройства функций черепно-мозговых нервов,
– поражение периферических нервов
Слайд 42
Диагноз острого лейкоза ставится клинически, но всегда должен

быть подтверждён лабораторно:
Периферическая кровь: бластные клетки, анемия, тромбоцитопения
В типичных
случаях "лейкемический провал" - отсутствие переходных форм между юными недифференцированными и зрелыми кровяными клетками
Миелограмма - обилие бластов. Количество бластов превышающее30% в костномозговом аспирате - необходимый критерий для диагноза острой лейкемии
Угнетение эритро и -тромбоцитопоэза
Цитохимические критерии дифференциальной диагностики ОЛЛ и ОНЛ.
(!) Диагноз острого лейкоза без пункции костного мозга и цитологического исследования аспирата костного мозга неправомерен.
При ОЛЛ наблюдается скопление РАS-положительного материала виде гранул вокруг ядра не менее чем у 10% бластов. Гранулярная окраска на бета глюкоронидазу при отрицательных реакциях на пероксидазу, неспецифическую эстеразу.
При ОНЛЛ - положительная реакция на пероксидазу, липиды, неспецифическую эстеразу, слабое диффузное окрашивание при ШИК реакции на бета глюкоронидазу.
ДИАГНОСТИКА
Слайд 43
ПЛАН ОБСЛЕДОВАНИЙ
Гемограмма
Пункция костного мозга – миелограмма с обязательныи
иммунофенотипированием, цитохимическим, цитогенетическим исследованием, а также молекулярно-генетическое исследование
Рентгенография легких
Электрокардиография
Биохимический
анализ крови
Исследование ликвора
Слайд 44
КАРТИНА КРОВИ В РАЗВЕРНУТОЙ СТАДИИ ОЛ
Анемия
Тромбоцитопения
Изменение числа лейкоцитов в широких пределах: от
0,1х109 /л до 100х109 /л
Лишь у 18% больных количество лейкоцитов превышает 50х109 /л.
Между бластными клетками и зрелыми гранулоцитами почти нет промежуточных форм, что отражает провал в кроветворении — ЛЕЙКЕМИЧЕСКОЕ ЗИЯНИЕ (hiatus leukemicus).
При нелимфобластных острых лейкозах в гемограмме могут обнаруживаться незрелые гранулоциты: промиелоциты, миелоциты, метамиелоциты, однако их количество невелико (не более 10%)
ИССЛЕДОВАНИЕ КОСТНОГО МОЗГА
Основу диагностики ОЛ составляет обнаружение в пунктате костного мозга более 30% бластных клеток.
Слайд 45
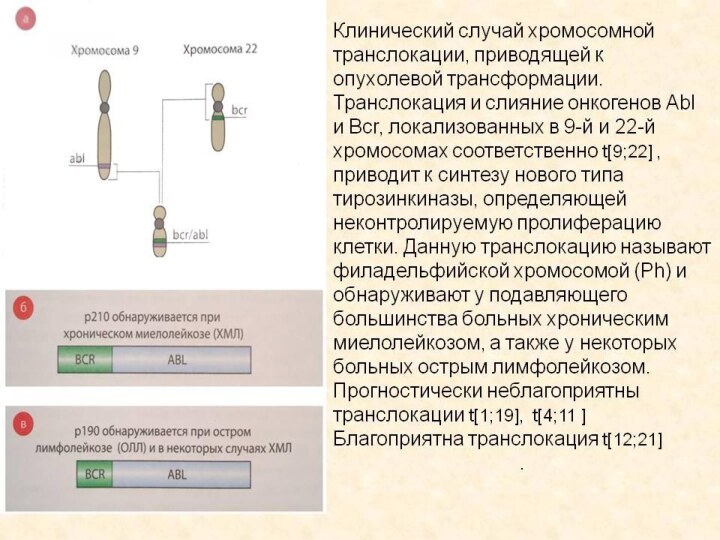
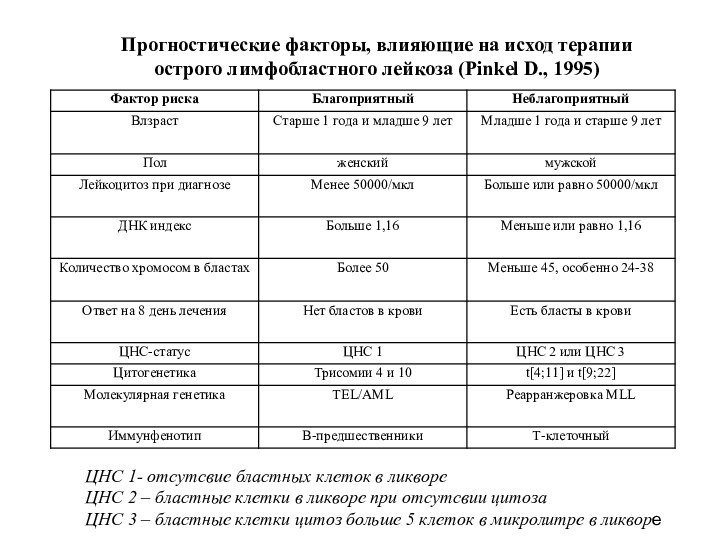
Прогностические факторы, влияющие на исход терапии
острого лимфобластного
лейкоза (Pinkel D., 1995)
ЦНС 1- отсутсвие бластных клеток в
ликворе
ЦНС 2 – бластные клетки в ликворе при отсутсвии цитоза
ЦНС 3 – бластные клетки цитоз больше 5 клеток в микролитре в ликворе
Слайд 46
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ ОСТРОГО ЛИМФОБЛАСТНОГО ЛЕЙКОЗА У ДЕТЕЙ
Незлокачественные заболевания
Ювенильный
ревматоидный артрит
Инфекционный мононуклеоз
Идиопатическая тромбоцитопеническая пурпура
Коклюш, паракоклюш
Апластичкеская анемия
Острый инфекционный лимфоцитоз
Опухоли
Нейробластома
Ретиноболастома
Рабдомиосакома
Редкие
состояния
Синдром гиперэозинофилии
Слайд 47
ЛЕЧЕНИЕ
Различают следующие основные виды лечения, которые применяются для
лечения острых лейкозов
Химиотерпия
Биологическая терапия
Лучевая терапия
Трансплантация костного мозга
Безусловным лидером среди
терапевтических методик является химиотерапия. Без химиотерапии излечение больного лейкозом в настоящее время невозможно.
Общие принципы лечения:
Строго соблюдается оптимальный гигиенический противоэпидемический режим:
Предусматриваются гигиенические ванны, ежедневная смена белья. Ухаживающий персонал и родители два раза в сутки принимают душ и моют волосы.
Медикаментозное лечение начинают на фоне деконтаминации кишечника ципрофлоксацином, колистатином, полимиксином, нистатином. Тщательно соблюдают гигиену полости рта.
Лечение проводят дифференцированно, предварительно устанавливают группу риска - стандартную, среднюю или высокую.
Слайд 48
Основные принципы лечения:
Морфология лейкозных клеток, их иммунофенотип, генотип,

особенности лекарственного метаболизма являются важными критериями в выборе лечения.
«Прогностические
факторы» не определяют летальность. Любой лейкоз смертелен, но характер и его адекватность – это наиболее важный прогностический фактор.
Максимально толерантная доза наиболее эффективных синергических или суммирующих комбинаций препаратов приводит к наилучшим показателям излечения. Дозировка контролируется по числу лейкоцитов и тромбоцитов, также как и по физическому статусу больного.
Оптимальная продолжительность терапии варьирует в зависимости от типа лейкемии.
Радиационная терапия, алкилирующие агенты, антрациклины и эпиподофиллотоксины являются наиболее повреждающими агентами в отношении вторичных раков и других серьезных, жизненно важных поражений. Тем не менее, большинство детей с острым лейкозом могут быть сохранены от большинства побочных эффектов терапии без ухудшения вероятности выздоровления.
Аллогенная трансплантация костного мозга имеет очень ограниченную роль при детском лейкозе и должна планироваться с учетом всех показаний.
Достоинство программы лечения зависит от ее простоты, дешевизны и доступности, так же как и от ее эффективности.
Во всех случаях дети с лейкозом должны срочно направляться в региональный гематологический центр для проведения первичного исследования и планирования лечения.
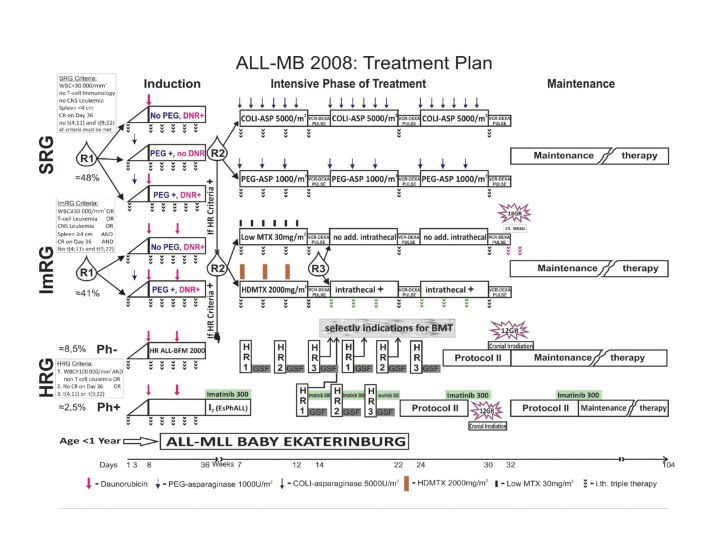
Лечение проводят со строгим соблюдением определенных схем (протоколов
Слайд 50
4 главных компонента:
индукция ремиссии,
консолидация или интенсификация терапии
профилактическая менингеальная
терапия
поддерживающая терапия.
ЗАДАЧИ ТЕРАПИИ - СВЕСТИ ДО МИНИМУМА КЛОН
ПАТОЛОГИЧЕСКИХ КЛЕТОК (ЭРАДИКАЦИЯ ЛЕЙКОЗНОГО КЛОНА), НОРМАЛИЗОВАТЬ ГЕМОПОЭЗ И ТЕМ САМЫМ ИНДУЦИРОВАТЬ РЕМИССИЮ И КАК МОЖНО ДОЛЬШЕ УДЕРЖАТЬ ЕЕ ВПЛОТЬ ДО ВЫЗДОРОВЛЕНИЯ БОЛЬНЫХ.
СОВРЕМЕННОЕ ТОЛЬКО ПРОТОКОЛЬНОЕ ЛЕЧЕНИЕ
Группы лечения лейкозов
POG 7420, St.Jude Total V (США)
BFM (Германия)
DFCI(США)
MSKSS L2 (Великобритания)
ALL-MB
Слайд 53
Эффективное лечение ОЛЛ включает:
Комбинированную химиотерапию
Профилактику нейролейкоза
Выделение среди контингента
больных “групп риска”
Селективную интенсификацию системной терапии
Поддерживающую терапию:
Лечение лихорадки и
нейтропении
Профилактику пневмоцистной инфекции
Профилактику герпетической инфекции
ЛЕЧЕНИЕ
Слайд 54
1. Антиметаболиты: 6 - меркаптопурин: цитозинарабинозид; тиогуанин; метатрексат
и аметоптерин.
2. Противоопухолевые антибиотики: дианорубомицин (рубомицин); блеомицин, адриомицин.
3. Блокаторы
митозов: винкристин, винбластин (международное название - онкавин).
4. Глюкокортикоиды: преднизолон; триамцинолон.
5. Антиферментные препараты: аспаргиназа.
Необходимо учитывать следующие принципиальные положения
• сочетание цитостатических препаратов оказывает большее цитостатическое действие
• комбинировать необходимо препараты различной фазово- и циклоспецифичности с нециклоспецифическими препаратами, чтобы охватить большее количество лейкозных клеток.
• соблюдение цикличности и прерывистости в применении препаратов
• длительность , упорность , достаточная активность терапии
ЦИТОСТАТИЧЕСКИЕ ПРЕПАРАТЫ
Слайд 55
Задачи терапии - свести до минимума клон патологических
клеток, нормализовать гемопоэз и тем самым индуцировать ремиссию и
как можно дольше удержать ее.
1. Антиметаболиты: 6 - меркаптопурин: цитозинарабинозид; тиогуанин; метатрексат и аметоптерин.
2. Противоопухолевые антибиотики: дианорубомицин (рубомицин); блеомицин, адриомицин.
3. Блокаторы митозов; винкристин: винбластин (международное название - онкавин).
4. Глюкокортикоиды: преднизолон; триамцинолон..
5. Антиферментные препараты: аспаргиназа
Необходимо учитывать следующие принципиальные положения • сочетание цитостатических препаратов оказывает большее цитостатическое действие • комбинировать необходимо препараты различной фазово- и циклоспецифичности с нециклоспецифическими препаратами, чтобы охватить большее количество лейкозных клеток. • соблюдение цикличности и прерывистости в применении препаратов • длительность , упорность , достаточная активность терапии 41 Транспланта
Слайд 56
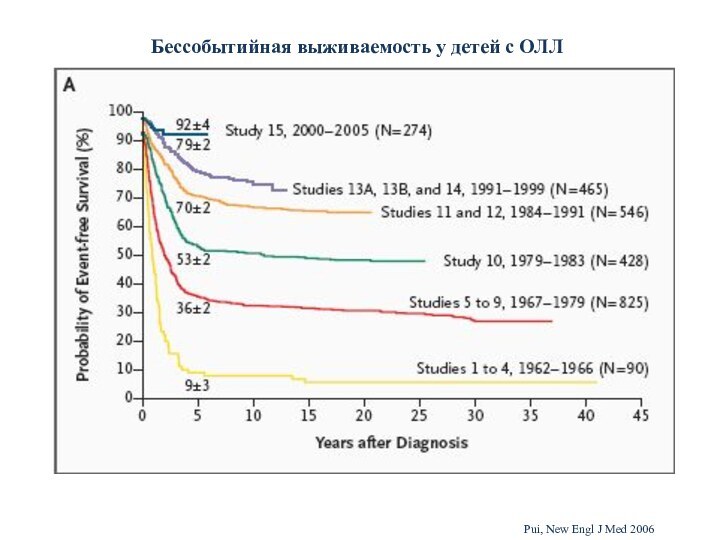
Pui, New Engl J Med 2006
Бессобытийная выживаемость у
детей с ОЛЛ
Слайд 59
ПРОФИЛАКТИКА И ЛЕЧЕНИЕ НЕЙРОЛЕЙКЕМИИ
В 100% протоколов
комбинированный метод –
облучение головы в суммарной дозе 18-24 Гр + эндолюбальное
введение метотрексата 12,5 мг/м2 4-6 раз с интервалом 3-5 дней, возможно сочетание метотрексата и циторабина (30 мг/м2 );
Введение циторабина+дексаметазона (преднизолона)+метотрексата;
введение метотрексата в дозе 12,5 мг/м2 каждые 5 дней№.
Слайд 60
Применение современных программ интенсивной полихимиотерапии вызывает возникновение целого
ряда осложнений и побочных эффектов, значительно влияющих на результаты
лечения и прогноз у больных с острым лейкозом.
Цитостатическая болезнь и осложнения цитостатической терапии
Примеры специфических осложнений. Винкристин - нейротоксичность, алопеция. Рубомицин - кардиотоксичность.
Цитостатическая болезнь - общее угнетение кроветворения, цитостатический энтерит и колит, цитостатический гепатит, кардиомиопатия, цитостатическая пневмопатия, поражения интерстиция почек мочевой кислотой, задержка роста.
Симптоматическая (вспомогательная) терапия острого лейкоза
Трансфузионная заместительная терапия
Дезинтоксикационное лечение
Иммунотерапия (введение иммуноглобулинов!!!, иммуностимуляторы не применяются)
Введение колоницстимулирующих факторв (ГКСФ)
Лечение инфекционных осложнений
Слайд 61
ПРИЧИНЫ СНИЖЕНИЯ РЕЗИСТЕНТНОСТИ К ИНФЕКЦИЯМ У ДЕТЕЙ С
ОСТРЫМИ ЛЕЙКОЗАМИ
Менткевич Г.Л.,Маякова С.А. 2009
Слайд 62
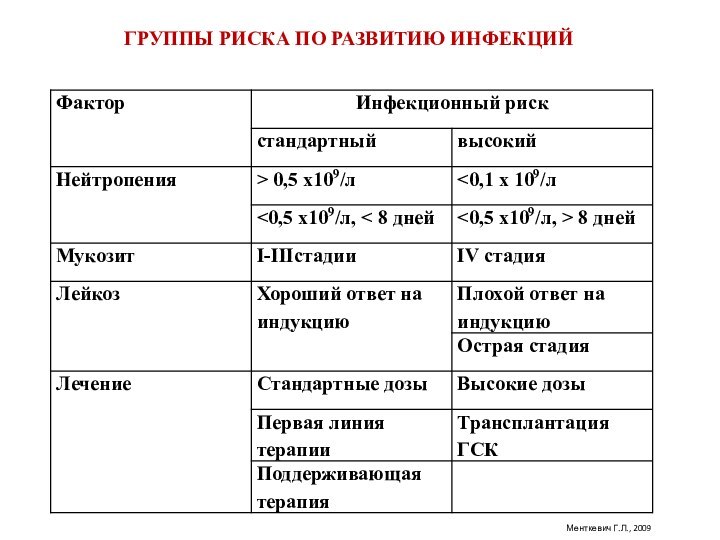
ГРУППЫ РИСКА ПО РАЗВИТИЮ ИНФЕКЦИЙ
Менткевич Г.Л., 2009
Слайд 63
Лечение инфекционных осложнений
Своевременная и адекватная антибактериальная терапия
Применять антибиотики
широкого спектра действия, целесообразно комбинировать антибиотики различных классов: защищенные
пенициллины, аминогликозиды, цефалоспорины , макролиды
В случаях, когда лихорадка продолжается более 48 часов, схему антибиотикотерапии меняют
ацикловир (зовиракс)
нистатин +ципрофлоксацин для профилактики эндогенного инфицирования применяется стерилизация кишечника
при тяжелых грибковых генерализованных процессах с развитием сепсиса, показано лечение системными антимикотиками (амфотерицин, каспофунгин, озолы)
профилактикк стоматита
Профилактика пневмоцистной пневмонии
Слайд 64
Трансплантация костного мозга
Из обеих задних подвздошных остей
делают примерно 200 аспираций.
Набирают примерно 1 литр костного
мозга, который затем фильтруют и вводят в/в реципиенту.
Инфузированные клетки находят дорогу в костный мозг и в течении 3-4 недель, восстанавливают кроветворение.
После трансплантации костного мозга рецидивы наступают у немногих больных, а основной причиной смерти являются осложнения трансплантации: отторжение трансплантата, реакция трансплантат против хозяина, иммунодефицит.
Аутологичная трансплантация костного мозга. Стволовые клетки берутся у самого больного в период улучшения, обязательно до лучевой и химиотерапии. Аллогенная трансплантация костного мозга. Происходит забор клеток от донора, который должен хотя бы частично совпадать с больным генетически. Обычно такими донорами становятся близкие родственники.
Слайд 65
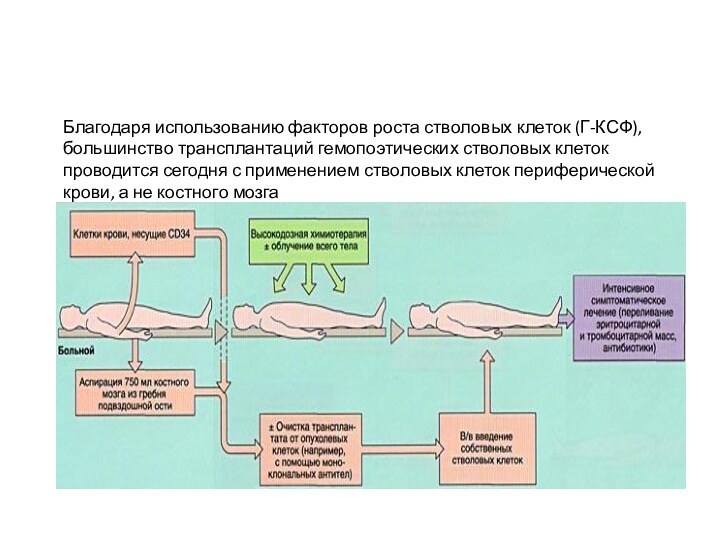
Благодаря использованию факторов роста стволовых клеток (Г-КСФ), большинство
трансплантаций гемопоэтических стволовых клеток проводится сегодня с применением стволовых
клеток периферической крови, а не костного мозга
Слайд 66
Диспансерное наблюдение при остром лейкозе:
Детям назначается диета N
5 по Певзнеру. Назначаются гепатопротекторы.
Исключают инсоляцию, светолечение, воздействие токов
высокой частоты.
При удовлетворительном самочувствии возможны занятия в школе с 1 дополнительным днём отдыха в неделю, освобождение от уроков труда, физкультуры, сельскохозяйственных работ и экзаменов.
Ежемесячно ребенка осматривает педиатр. Гематолог осматривает ребенка 2-3 раза в месяц.
Периодичность осмотра «узких» специалистов:
ЛОР - врач - 2 раза в год
Стоматолог - 2 раза в год.
Окулист 1 раз в 3 месяца, невропатолог по показаниям.
Лабораторные исследования:
Общий анализ крови 2-3 раза в месяц
Общий анализ мочи 1 раз 3-6 месяцев.
Билирубин, трансаминазы, остаточный азот сыворотки крови 2 раза в год.
Стернальная и люмбальная пункции 1 раз в 3-4 месяца.