Слайд 2
СОДЕРЖАНИЕ ПРЕЗЕНТАЦИИ, 2
Неотложные состояния при заболеваниях сердечно-сосудистой системы,
продолжение:
Острые нарушения сердечного ритма и проводимости.
Аневризма аорты.
Обмороки и коллапсы.
Острые
аллергозы:
Аллергический ринит
Аллергический коньюнктивит.
Крапивница.
Отек Квинке.
Анафилактический шок.
Слайд 3
ОСТРЫЕ НАРУШЕНИЯ СЕРДЕЧНОГО РИТМА И ПРОВОДИМОСТИ, ОСОБЕННОСТИ
Развиваются внезапно.
Могут
быстро приводить к возникновению прямых (отек легких, аритмический шок,
синдром Морганьи — Адамса — Стокса, ангинозная боль).
Могут быстро приводить к возникновению прямых опосредованных (травма вследствие падения при аритмическом обмороке) осложнений или к смерти.
Неотложная помощь при аритмиях может быть необходима даже в случае формально удовлетворительного состояния больных при наличии угрозы возникновения острого нарушения кровообращения.
Антиаритмическая терапия нередко сама может являться причиной возникновения осложнений.
Слайд 4
ПРАВИЛА НЕОТЛОЖНОЙ ЭКГ-ДИАГНОСТИКИ АРИТМИЙ
NB!!! Диагностика аритмий проводится только

и исключительно на основании анализа ЭКГ .
Дифференцировать аритмии настолько,
насколько от этого зависит оказание неотложной помощи.
В первую очередь иметь в виду часто встречающиеся аритмии.
Использовать четкие критерии, не допускающие иного толкования.
Строго соблюдать последовательность анализа ЭКГ.
Анализировать ЭКГ во всех отведениях, определять продолжительность комплексов и интервалов в тех отведениях, где наиболее хорошо видны начало и конец зубцов ЭКГ.
Регистрировать длинный (10-20 комплексов QRS) фрагмент ЭКГ в наиболее информативном отведении.
При наличии показаний регистрировать ЭКГ в дополнительных отведениях (S₅, по Льюису, чреспищеводное).
В первую очередь отграничивать наджелудочковые тахиаритмии от желудочковых, выявлять любые нарушения проводимости.
При тяжелом состоянии больного (синдром MAC, шок или отек легких, вызванные аритмией) — немедленно проводить ЭИТ, не теряя времени на дополнительное уточнение характера аритмии.
Слайд 5
КРИТЕРИИ ЭКГ-ДИАГНОСТИКИ АРИТМИЙ
Частота ритма
Регулярность ритма
Возбуждение предсердий
Форма желудочковых

комплексов
Связь между возбуждением предсердий и желудочков
Может быть нормальной (60-90
в 1 мин), меньше 60 в 1 мин или больше 90 в 1 мин.
Может быть регулярным, нерегулярным (хаотичным), регулярным с эпизодическими нарушениями.
Регулярность ритма может периодически нарушаться:
постепенным или скачкообразным урежением и учащением
преждевременными комплексами;
запаздыванием или отсутствием очередных комплексов;
наличием второго ритма.
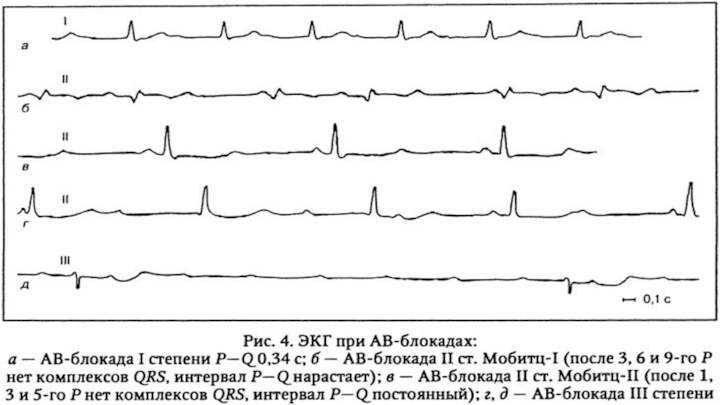
зубцы Р или F перед каждым QRS с постоянными интервалами Р-Q от 0,12 до 0,20 (0,21) с;
зубцы Р или Р' перед каждым QRS с постоянными интервалами Р-Q, превышающими 0,20-0,21 с;
после зубцов Р или Р' не всегда определяется QRS, а интервалы Р-Q постоянные или изменяются;
зубцы Р или Р' перед каждым комплексом QRS с постоянным интервалом Р-Q меньше 0,12 с;
зубцы Р или Р' перед комплексом QRS, на нем, после него на постоянном расстоянии;
связь предсердных зубцов или волн с возбуждением желудочков отсутствует.
Отражается на ЭКГ синусовыми зубцами Р, эктопическими зубцами Р' (постоянной либо изменяющейся формы), волнами трепетания (F) или фибрилляции (f) предсердий.
В одном отведении ЭКГ может быть постоянной или непостоянной.
Изменяться за счет начальной или конечной части комплекса QRS, иметь вид, характерный для блокады той или иной ножки пучка Гиса либо ее ветви.
Продолжительность желудочкового комплекса может быть нормальной (до 0,1 с включительно), увеличенной умеренно (0,11-0,13 с), значительно (0,14 с и больше).
Слайд 9
ЭЛЕКТРОКАРДИОГРАФИЧЕСКИЕ ПРИЗНАКИ ОСНОВНЫХ АРИТМИЙ
Слайд 10
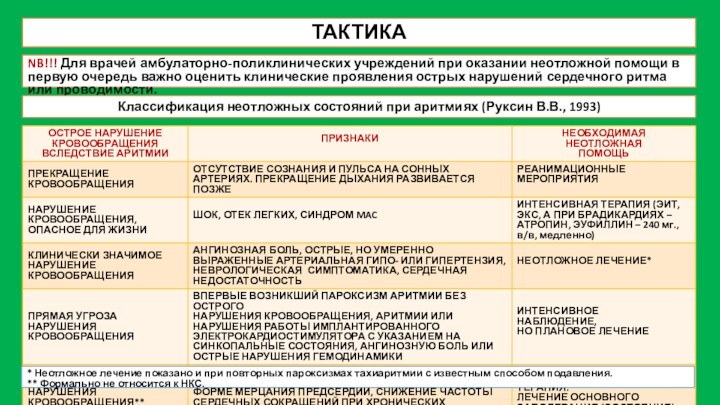
ТАКТИКА
NB!!! Для врачей амбулаторно-поликлинических учреждений при оказании неотложной
помощи в первую очередь важно оценить клинические проявления острых
нарушений сердечного ритма или проводимости.
Классификация неотложных состояний при аритмиях (Руксин В.В., 1993)
* Неотложное лечение показано и при повторных пароксизмах тахиаритмии с известным способом подавления.
** Формально не относится к НКС.
Слайд 11
КЛЮЧЕВЫЕ ПОЛОЖЕНИЯ ПРИ ТЕРАПИИ АРИТМИЙ
Если снижение или увеличение

ЧСС плохо переносится субъективно, то нужно провести ее коррекцию:
20-40 мг. пропранолола внутрь или сублингвально, или медленного в/в вливания верапамила в дозе 5 мг с интервалом в 5 мин. до эффекта либо суммарной дозы 20 мг, или внутривенного введения дигоксина (верапамил и бета-адреноблокаторы нельзя применять ни совместно, ни последовательно).
Препараты калия и магния назначают только при наличии прямых показаний.
При брадикардии временного увеличения ЧСС достигают с помощью введения атропина или эуфиллина.
Если нарушения ритма или проводимости сердца не вызывают острого расстройства кровообращения или прямой угрозы его возникновения, то неотложное применение антиаритмических средств (в том числе профилактическое) не показано.
При затруднении с ЭКГ-диагностикой следует выделять аритмии с нормальной продолжительностью комплексов QRS и с широкими комплексами QRS.
При тяжелом состоянии больного необходимо, не теряя времени, проводить электроимпульсную терапию или ЭКС.
Набор лекарственных средств, применяемых для оказания экстренной помощи при аритмиях, должен быть ограничен хорошо зарекомендовавшими себя и известными врачу препаратами.
В большинстве случаев показана катетеризация крупной периферической вены.
Экстренная госпитализация показана как в случаях сохранения аритмий, так и при восстановлении синусового ритма.
При повторных пароксизмах тахиаритмии неотложную помощь следует оказывать с учетом опыта лечения предыдущих пароксизмов
Слайд 12
ОШИБКИ ПРИ ТЕРАПИИ АРИТМИЙ
Необоснованные попытки экстренного восстановления синусового
ритма, попытки неотложного лечения экстрасистол.
Проведение экстренной ЭИТ при относительно
стабильном состоянии у больного с пароксизмом фибрилляции предсердий продолжительностью более 48 ч, а также неизвестной приводит к тяжелым «нормализационным» тромбоэмболиям.
Назначение нескольких антиаритмических средств увеличивает вероятность возникновения их проаритмогенных эффектов.
Опасной ошибкой является назначение сердечных гликозидов (реже верапамила или блокаторов бета-адренорецепторов) при фибрилляции предсердий у пациентов с синдромом WPW.
К очень опасным, роковым ошибкам следует относить любые попытки назначения антиаритмических средств при аритмическом шоке или отеке легких, вызванном тахиаритмией (вместо проведения ЭИТ по абсолютным жизненным показаниям).
Слайд 13
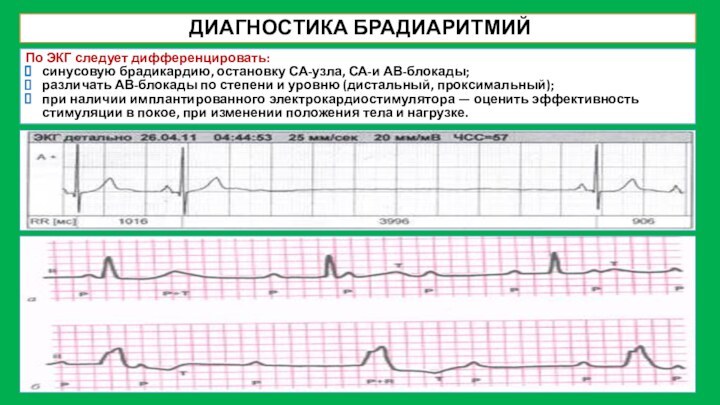
ДИАГНОСТИКА БРАДИАРИТМИЙ
По ЭКГ следует дифференцировать:
синусовую брадикардию, остановку
СА-узла, СА-и АВ-блокады;
различать АВ-блокады по степени и уровню (дистальный,
проксимальный);
при наличии имплантированного электрокардиостимулятора — оценить эффективность стимуляции в покое, при изменении положения тела и нагрузке.
Слайд 14
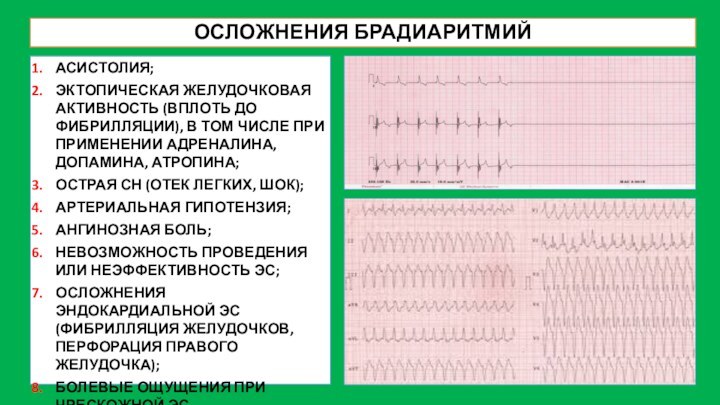
ОСЛОЖНЕНИЯ БРАДИАРИТМИЙ
АСИСТОЛИЯ;
ЭКТОПИЧЕСКАЯ ЖЕЛУДОЧКОВАЯ АКТИВНОСТЬ (ВПЛОТЬ ДО ФИБРИЛЛЯЦИИ), В
ТОМ ЧИСЛЕ ПРИ ПРИМЕНЕНИИ АДРЕНАЛИНА, ДОПАМИНА, АТРОПИНА;
ОСТРАЯ СН (ОТЕК
ЛЕГКИХ, ШОК);
АРТЕРИАЛЬНАЯ ГИПОТЕНЗИЯ;
АНГИНОЗНАЯ БОЛЬ;
НЕВОЗМОЖНОСТЬ ПРОВЕДЕНИЯ ИЛИ НЕЭФФЕКТИВНОСТЬ ЭС;
ОСЛОЖНЕНИЯ ЭНДОКАРДИАЛЬНОЙ ЭС (ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ, ПЕРФОРАЦИЯ ПРАВОГО ЖЕЛУДОЧКА);
БОЛЕВЫЕ ОЩУЩЕНИЯ ПРИ ЧРЕСКОЖНОЙ ЭС.
Слайд 15
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ БРАДИАРИТМИЯХ
Показания:
синдром MAC или его эквиваленты,

шок, отек легких, артериальную гипотензию, ангинозную боль;
Прогрес-сирующее уменьшение ЧСС;
увеличение эктопической желудочковой активности.
Уложить с приподнятыми под углом 20° нижними конечностями (если нет выраженного застоя в легких):
проводить оксигенотерапию;
при необходимости (в зависимости от состояния больного) — закрытый массаж сердца или ритмичное поколачивание по грудине («кулачный ритм»).
Больным с тяжелым или нестабильным состоянием необходимо сразу обеспечить надежный доступ к вене (катетеризация крупной периферической вены).
Вводить атропин по 0,5-1 мг через 3-5 мин внутривенно до получения эффекта или достижения общей дозы 0,04 мг/кг (3 мг). NB!!! У больных с острым инфарктом миокарда и АВ-блокадой II степени 2-го типа (дистальной) или III степени атропин малоэффективен и может вызывать ангинозную боль, желудочковую экстрасистолию или фибрилляцию желудочков.
Нет эффекта — чрескожная ЭС.
При отсутствии эффекта от атропина, невозможности проведения или неэффективности ЭС учащение сердечного ритма может быть достигнуто путем медленного внутривенного введения аминофиллина (эуфиллина) в дозе 240 мг.
Нет эффекта, невозможно или неэффективно проведение ЭС - постоянная внутривенная инфузия адреналина или допамина, увеличивать скорость вливания до достижения минимально достаточной ЧСС.
Постоянно контролировать сердечный ритм и проводимость.
Вызов специализированной бригады скорой медицинской помощи в случае тяжелого состояния больного или наличия осложнений.
Госпитализация плановая или экстренная.
Слайд 16
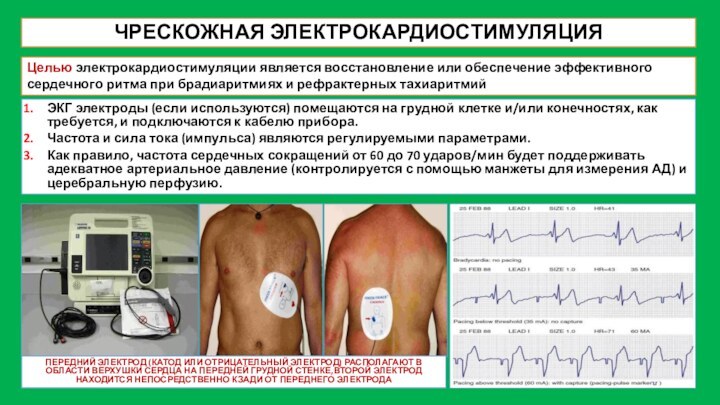
ЧРЕСКОЖНАЯ ЭЛЕКТРОКАРДИОСТИМУЛЯЦИЯ
Целью электрокардиостимуляции является восстановление или обеспечение эффективного
сердечного ритма при брадиаритмиях и рефрактерных тахиаритмий
ПЕРЕДНИЙ ЭЛЕКТРОД
(КАТОД ИЛИ ОТРИЦАТЕЛЬНЫЙ ЭЛЕКТРОД) РАСПОЛАГАЮТ В ОБЛАСТИ ВЕРХУШКИ СЕРДЦА НА ПЕРЕДНЕЙ ГРУДНОЙ СТЕНКЕ,ВТОРОЙ ЭЛЕКТРОД НАХОДИТСЯ НЕПОСРЕДСТВЕННО КЗАДИ ОТ ПЕРЕДНЕГО ЭЛЕКТРОДА
ЭКГ электроды (если используются) помещаются на грудной клетке и/или конечностях, как требуется, и подключаются к кабелю прибора.
Частота и сила тока (импульса) являются регулируемыми параметрами.
Как правило, частота сердечных сокращений от 60 до 70 ударов/мин будет поддерживать адекватное артериальное давление (контролируется с помощью манжеты для измерения АД) и церебральную перфузию.
Слайд 17
ТАХИАРИТМИИ, ДИАГНОСТИКА
Следует различать:
непароксизмальные и пароксизмальные тахикардии;
тахикардии с нормальной
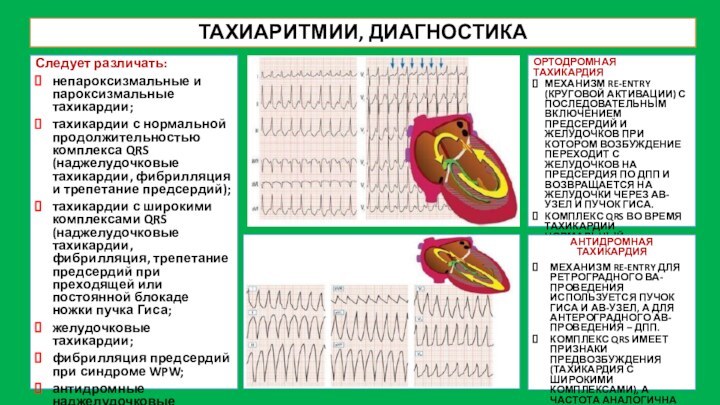
продолжительностью комплекса QRS (наджелудочковые тахикардии, фибрилляция и трепетание предсердий);
тахикардии
с широкими комплексами QRS (наджелудочковые тахикардии, фибрилляция, трепетание предсердий при преходящей или постоянной блокаде ножки пучка Гиса;
желудочковые тахикардии;
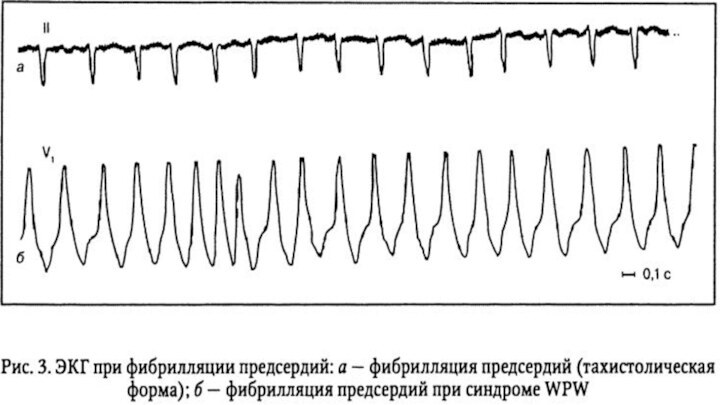
фибрилляция предсердий при синдроме WPW;
антидромные наджелудочковые тахикардии.
ОРТОДРОМНАЯ ТАХИКАРДИЯ
МЕХАНИЗМ RE-ENTRY (КРУГОВОЙ АКТИВАЦИИ) С ПОСЛЕДОВАТЕЛЬНЫМ ВКЛЮЧЕНИЕМ ПРЕДСЕРДИЙ И ЖЕЛУДОЧКОВ ПРИ КОТОРОМ ВОЗБУЖДЕНИЕ ПЕРЕХОДИТ С ЖЕЛУДОЧКОВ НА ПРЕДСЕРДИЯ ПО ДПП И ВОЗВРАЩАЕТСЯ НА ЖЕЛУДОЧКИ ЧЕРЕЗ АВ-УЗЕЛ И ПУЧОК ГИСА.
КОМПЛЕКС QRS ВО ВРЕМЯ ТАХИКАРДИИ НОРМАЛЬНЫЙ (ТАХИКАРДИЯ С УЗКИМИ КОМПЛЕКСАМИ – 160 ДО БОЛЕЕ 220 В МИН.).
АНТИДРОМНАЯ ТАХИКАРДИЯ
МЕХАНИЗМ RE-ENTRY ДЛЯ РЕТРОГРАДНОГО ВА-ПРОВЕДЕНИЯ ИСПОЛЬЗУЕТСЯ ПУЧОК ГИСА И АВ-УЗЕЛ, А ДЛЯ АНТЕРОГРАДНОГО АВ-ПРОВЕДЕНИЯ – ДПП.
КОМПЛЕКС QRS ИМЕЕТ ПРИЗНАКИ ПРЕДВОЗБУЖДЕНИЯ (ТАХИКАРДИЯ С ШИРОКИМИ КОМПЛЕКСАМИ), А ЧАСТОТА АНАЛОГИЧНА ТАХИКАРДИИ ОРТОДРОМНОЙ.
Слайд 18
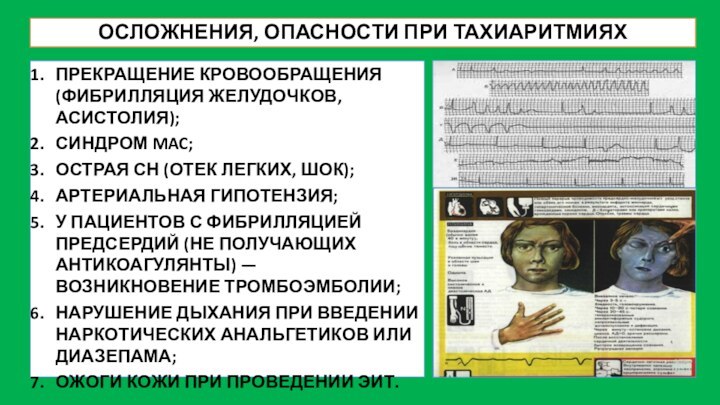
ОСЛОЖНЕНИЯ, ОПАСНОСТИ ПРИ ТАХИАРИТМИЯХ
ПРЕКРАЩЕНИЕ КРОВООБРАЩЕНИЯ (ФИБРИЛЛЯЦИЯ ЖЕЛУДОЧКОВ, АСИСТОЛИЯ);
СИНДРОМ
MAC;
ОСТРАЯ СН (ОТЕК ЛЕГКИХ, ШОК);
АРТЕРИАЛЬНАЯ ГИПОТЕНЗИЯ;
У ПАЦИЕНТОВ С ФИБРИЛЛЯЦИЕЙ
ПРЕДСЕРДИЙ (НЕ ПОЛУЧАЮЩИХ АНТИКОАГУЛЯНТЫ) — ВОЗНИКНОВЕНИЕ ТРОМБОЭМБОЛИИ;
НАРУШЕНИЕ ДЫХАНИЯ ПРИ ВВЕДЕНИИ НАРКОТИЧЕСКИХ АНАЛЬГЕТИКОВ ИЛИ ДИАЗЕПАМА;
ОЖОГИ КОЖИ ПРИ ПРОВЕДЕНИИ ЭИТ.
Слайд 19
ПОРЯДОК И ПРИНЦИПЫ ОКАЗАНИЯ НЕОТЛОЖНОЙ МЕДИЦИНСКОЙ ПОМОЩИ БОЛЬНЫМ

С ТАХИАРИТМИЯМИ
Больным с тяжелым или нестабильным состоянием необходимо
сразу же обеспечить надежный доступ к вене (катетеризация крупной периферической вены).
При осложнениях – вызов специализированной бригады СМП.
При нестабильных ситуациях показана экстренная госпитализация, при стабильном состоянии – плановая.
Госпитализировать непосредственно в отделение неотложной кардиологии, в блок интенсивной терапии
кардиологического отделения или в отделение реанимации.
Передавать больных дежурному врачу указанных отделений непосредственно на территории этих отделений.
Неотложную помощь при повторных пароксизмах тахиаритмии следует оказывать с учетом опыта лечения предыдущих пароксизмов.
Неотложное лечение аритмий проводить только по показаниям.
По возможности воздействовать на причину и поддерживающие аритмию факторы.
При тяжелом состоянии больного (шок, отек легких, синдром MAC, вызванные тахиаритмией) сразу проводить экстренную ЭИТ.
ЭИТ показана при ухудшении состояния, при нестабильном состоянии, неясном характере тахиаритмии, отсутствии эффекта от медикаментозной терапии.
У пациентов с фибрилляцией предсердий продолжительностью более 48 при необходимости проведения экстренной ЭИТ по абсолютным жизненным показаниям предварительно вводят внутривенно 5000 ЕД гепарина.
При выраженной тахикардии и отсутствии показаний к срочному восстановлению сердечного ритма целесообразно снизить ЧСС.
При тахикардии на фоне синдрома слабости синусного узла для снижения ЧСС следует использовать внутривенное медленное введение до 0,25 мг дигоксина.
Слайд 20
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ ТАХИАРИТМИЯХ, КАРДИОВЕРСИЯ
Сердечно-легочная реанимация
При прекращении кровообращения

Шок, отек легких или синдром MAC
Абсолютное жизненное показание к
ЭИТ
Электроимпульсная терапия или кардиоверсия - восстановление синусного ритма разрядом дефибриллятора, синхронизированным с наименее уязвимой фазой электрической систолы желудочков (как правило, через 20–30 мс после вершины зубца R).
Наружная (трансторакальная) ЭИТ — основной метод. Оба электрода накладывают на грудную клетку таким образом, чтобы сердце было охвачено электрическим полем разряда конденсатора. Для взрослых величина разряда — от 50 до 360 Дж (4–7кВ). У детей применяют разряды из расчёта 2 Дж/кг массы тела.
ПРОВЕСТИ ПРЕМЕДИКАЦИЮ (ОКСИГЕНОТЕРАПИЯ; ФЕНТАНИЛ 0,05 МГ ЛИБО АНАЛЬГИН 1 Г ВНУТРИВЕННО).
ВВЕСТИ В МЕДИКАМЕНТОЗНЫЙ СОН (ДИАЗЕПАМ 5 МГ ВНУТРИВЕННО И ПО 2 МГ КАЖДЫЕ 1-2 МИН ДО ЗАСЫПАНИЯ).
ПРОКОНТРОЛИРОВАТЬ СЕРДЕЧНЫЙ РИТМ.
СИНХРОНИЗИРОВАТЬ ЭЛЕКТРИЧЕСКИЙ РАЗРЯД С ЗУБЦОМ R НА ЭКГ (ПРИ ОТНОСИТЕЛЬНО СТАБИЛЬНОМ СОСТОЯНИИ БОЛЬНОГО).
В МОМЕНТ РАЗРЯДА ЭЛЕКТРОДЫ С СИЛОЙ ПРИЖАТЬ К ГРУДНОЙ КЛЕТКЕ.
ПРИ ПАРОКСИЗМЕ ТРЕПЕТАНИЯ ПРЕДСЕРДИЙ ИЛИ СУПРАВЕНТРИКУЛЯРНОЙ ТАХИКАРДИИ ЭНЕРГИЯ ПЕРВОГО РАЗРЯДА ДЛЯ МОНОФАЗНЫХ ДЕФИБРИЛЛЯТОРОВ 50-100 ДЖ, ДЛЯ БИФАЗНЫХ ДЕФИБРИЛЛЯТОРОВ — 70-120 ДЖ.
ПРИ ПАРОКСИЗМЕ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ ИЛИ ЖЕЛУДОЧКОВОЙ ТАХИКАРДИИ (ТАХИКАРДИИ С ШИРОКИМИ КОМПЛЕКСАМИ QRS) ЭНЕРГИЯ ПЕРВОГО РАЗРЯДА ДЛЯ МОНОФАЗНЫХ ДЕФИБРИЛЛЯТОРОВ 200 ДЖ, ДЛЯ БИФАЗНЫХ ДЕФИБРИЛЛЯТОРОВ — 120-150 ДЖ.
ПРИ ОТСУТСТВИИ ЭФФЕКТА ЭНЕРГИЮ РАЗРЯДА СТУПЕНЧАТО ПОВЫШАТЬ ДО МАКСИМАЛЬНОЙ (360 ДЖ).
ПРИ ОТСУТСТВИИ ЭФФЕКТА ПОСЛЕ ТРЕТЬЕЙ ЭИТ — ВНУТРИВЕННО ЗА 10-20 МИН ВВЕСТИ 300 МГ АМИОДАРОНА И ПОВТОРИТЬ ЭЛЕКТРИЧЕСКИЙ РАЗРЯД МАКСИМАЛЬНОЙ ЭНЕРГИИ.
Слайд 21
НЕОТЛОЖНАЯ ПОМОЩЬ ПРИ СИМПТОМАТИЧЕСКИХ И ПОВТОРЯЮЩИХСЯ ТАХИАРИТМИЯХ
ПРИ ПАРОКСИЗМЕ

ТАХИКАРДИИ С УЗКИМИ КОМПЛЕКСАМИ QRS:
МАССАЖ КАРОТИДНОГО СИНУСА (ИЛИ ДРУГИЕ
ВАГУСНЫЕ ПРИЕМЫ): НЕТ ЭФФЕКТА → ТРИФОСАДЕНИН (НАТРИЯ АДЕНИНТРИФОСФАТ) 10 МГ ВНУТРИВЕННО БЫСТРО → НЕТ ЭФФЕКТА → ЧЕРЕЗ 2 МИН ТРИФОСАДЕНИН 20 МГ ВНУТРИВЕННО БЫСТРО → НЕТ ЭФФЕКТА → ЧЕРЕЗ 2 МИН ТРИФОСАДЕНИН 20 МГ ВНУТРИВЕННО БЫСТРО.
У БОЛЬНЫХ БЕЗ СН: ВМЕСТО ТРИФОСАДЕНИНА МОЖНО ИСПОЛЬЗОВАТЬ ВЕРАПАМИЛ 2,5-5 МГ ВНУТРИВЕННО ЗА 2 МИН → НЕТ ЭФФЕКТА → ЧЕРЕЗ 15 МИН ВЕРАПАМИЛ 5-10 МГВНУТРИВЕННО ЗА 2 МИН.
ПРИ ПАРОКСИЗМЕ ТАХИКАРДИИ С ШИРОКИМИ КОМПЛЕКСАМИ QRS:
АМИОДАРОН (КОРДАРОН) 300 МГ ВНУТРИВЕННО ЗА 10 МИН.
У БОЛЬНЫХ БЕЗ СН: ВМЕСТО АМИОДАРОНА МОЖНО ИСПОЛЬЗОВАТЬ ПРОКАИНАМИД (НОВОКАИНАМИД) 1000 МГ (ДО 17 МГ/КГ) ВНУТРИВЕННО НЕ МЕНЕЕ ЧЕМ ЗА 10 МИН.
ПРИ ПАРОКСИЗМЕ ТАХИКАРДИИ С ПОЛИМОРФНЫМИ ШИРОКИМИ КОМПЛЕКСАМИ QRS:
МАГНИЯ СУЛЬФАТ 2 Г В 5 % РАСТВОРЕ ГЛЮКОЗЫ ВНУТРИВЕННО ЗА 10 МИН.
ПРИ ПАРОКСИЗМЕ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ ПРОДОЛЖИТЕЛЬНОСТЬЮ МЕНЕЕ 48 Ч ДЛЯ ВОССТАНОВЛЕНИЯ СИНУСОВОГО РИТМА:
АМИОДАРОН (КОРДАРОН) 300 МГ ВНУТРИВЕННО ЗА 10 МИН.
У БОЛЬНЫХ БЕЗ СН ДЛЯ ВОССТАНОВЛЕНИЯ СИНУСОВОГО РИТМА:
ВМЕСТО АМИОДАРОНА МОЖНО ИСПОЛЬЗОВАТЬ ПРОКАИНАМИД (НОВОКАИНАМИД) 1000 МГ (ДО 17 МГ/КГ) ВНУТРИВЕННО НЕ МЕНЕЕ ЧЕМ ЗА 10 МИН ЛИБО ПРОПАФЕНОН ВНУТРИВЕННО В ДОЗЕ 70-100 МГ (1 МГ/КГ) ЗА 5 МИН ИЛИ ВНУТРЬ В ДОЗЕ 450-600 МГ.
ПРИ ПАРОКСИЗМЕ ФИБРИЛЛЯЦИИ ПРЕДСЕРДИЙ С УЗКИМИ КОМПЛЕКСАМИ QRS ДЛЯ СНИЖЕНИЯ ЧСС:
ВНУТРИВЕННО ВЕРАПАМИЛ 5-10 МГ В ТЕЧЕНИЕ 2 МИН, ПРИ НЕДОСТАТОЧНОМ ЭФФЕКТЕ ПОВТОРИТЬ ИНЪЕКЦИЮ В ЭТОЙ ЖЕ ДОЗЕ ЧЕРЕЗ 15-30 МИН;
ВМЕСТО ВЕРАПАМИЛА МОЖНО ИСПОЛЬЗОВАТЬ ВНУТРИВЕННОЕ ВВЕДЕНИЕ МЕТОПРОЛОЛА (БЕТАЛОК) ПО 5 МГ ЧЕРЕЗ 5 МИН ДО ЭФФЕКТА ИЛИ ОБЩЕЙ ДОЗЫ 15 МГ;
В НЕТЯЖЕЛЫХ СЛУЧАЯХ ВОЗМОЖНО НАЗНАЧЕНИЕ 20-40 МГ ПРОПРАНОЛОЛА СУБЛИНГВАЛЬНО ИЛИ ВНУТРЬ ЛИБО ВНУТРИВЕННОЕ ВВЕДЕНИЕ ДО 0,25 МГ ДИГОКСИНА.
ПРИ ПАРОКСИЗМЕ ТРЕПЕТАНИЯ ПРЕДСЕРДИЙ:
ЭИТ;
ПРИ НЕВОЗМОЖНОСТИ ЭИТ — СНИЖЕНИЕ ЧСС.
Слайд 22
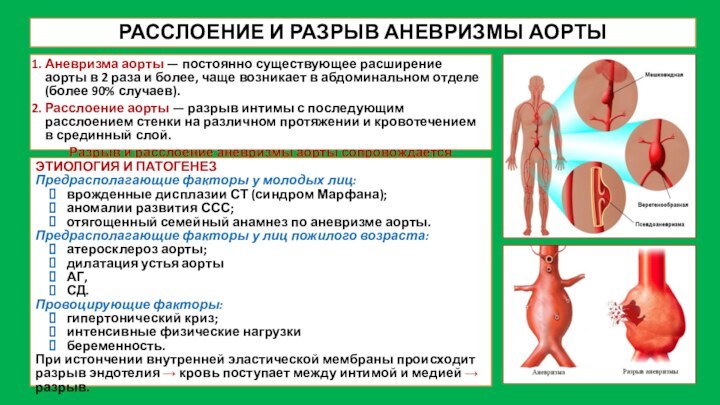
РАССЛОЕНИЕ И РАЗРЫВ АНЕВРИЗМЫ АОРТЫ
Аневризма аорты — постоянно
существующее расширение аорты в 2 раза и более, чаще
возникает в абдоминальном отделе (более 90% случаев).
Расслоение аорты — разрыв интимы с последующим расслоением стенки на различном протяжении и кровотечением в срединный слой.
Разрыв и расслоение аневризмы аорты сопровождается гиповолемическим шоком и имеет крайне неблагоприятный прогноз.
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Предрасполагающие факторы у молодых лиц:
врожденные дисплазии СТ (синдром Марфана);
аномалии развития ССС;
отягощенный семейный анамнез по аневризме аорты.
Предрасполагающие факторы у лиц пожилого возраста:
атеросклероз аорты;
дилатация устья аорты
АГ,
СД.
Провоцирующие факторы:
гипертонический криз;
интенсивные физические нагрузки
беременность.
При истончении внутренней эластической мембраны происходит разрыв эндотелия → кровь поступает между интимой и медией → разрыв.
Слайд 23
РАССЛОЕНИЕ И РАЗРЫВ АНЕВРИЗМЫ АОРТЫ, КЛИНИКА
Симптоматика зависит от

локализации и распространенности поражения.
Молниеносное начало сильной боли.
При поражении грудного
отдела аорты боль локализуется за грудиной или в межлопаточной области. Пациент описывает боль как нестерпимую, раздирающую, сверлящую (боль обусловлена разрывом интимы).
При поражении брюшного отдела аорты боль локализуется в животе (чаще в эпигастрии), иррадиирует в спину, паховые области, может быть односторонняя.
В момент формирования разрыва интимы АД может быть повышено, а затем снижается.
Симптомы гиповолемического шока (нарушение сознания, тахикардия, резкое снижение АД).
Иногда клиническая картина представлена внезапной потерей сознания, что ещё больше затрудняет диагностику.
Общие симптомы: резкая слабость, головокружение, тошнота, икота, рвота.
Симптомы ишемии различных органов: признаки инфаркта миокарда, инсульта, почечной недостаточности, отсутствие пульса на ногах и др. Следует помнить, что не существует особого признака или симптома, способного помочь в диагностике расслоения и разрыва аорты.
Слайд 24
РАССЛОЕНИЕ И РАЗРЫВ АНЕВРИЗМЫ АОРТЫ, ДИАГНОСТИКА
ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ
Когда началась

боль?
Усиливается ли боль при глубоком вдохе, кашле, движении?
Изменяется ли
её интенсивность в течение времени?
Имеется ли иррадиация боли?
Были ли сопутствующие неврологические симптомы (обморок, нарушения чувствительности, движений?
Какая причина способствовала появлению боли (гипертонический криз, интенсивная физическая нагрузка, травма)?
Есть ли какие-либо сопутствующие заболевания (артериальная гипертензия, аневризма брюшного отдела аорты, ИБС, сахарный диабет, синдром Марфана, двустворчатый аортальный клапан)?
Была ли аневризма у ближайших родственников?
ОСМОТР, ФИЗИКАЛЬНОЕ И ДОПОЛНИТЕЛЬНОЕ ОБСЛЕДОВАНИЕ
Оценка общего состояния и жизненно важных функций: сознания, дыхания (тахипноэ), кровообращения.
Визуальная оценка: астеническая конституции (синдром Марфана), кожные покровы бледные, покрыты холодным потом (признаки гиповолемического шока), набухание шейных вен и парадоксальный пульс (признаки тампонады сердца), появление эпигастральной пульсации (разрыв аневризмы брюшной аорты).
Исследование пульса на конечностях: отсутствие или асимметрия на магистральных артериях, тахикардия.
Измерение АД на обеих руках: АГ или гипотензия, асимметрия (разница САД >15 мм рт.ст.).
Перкуссия: расширение сосудистого пучка.
При аускультации сердца и по ходу аорты (в межлопаточной, надчревной областях) можно выслушать:
систолический или систолодиастолический шум;
ранний диастолический шум аортальной регургитации.
Пальпация: живот мягкий, может определяться пульсирующее образование (аневризма брюшного отдела аорты).
Регистрация ЭКГ в 12 отведениях: возможны признаки коронарной недостаточности или очаговых изменений миокарда (обструкция устья венечных артерий и развитие инфаркта миокарда), гипертрофия левого желудочка (наличие гипертонической болезни).
Слайд 25
РАССЛОЕНИЕ И РАЗРЫВ АНЕВРИЗМЫ АОРТЫ, ПРИНЦИПЫ НЕОТЛОЖНОЙ ПОМОЩИ
При

подозрении на расслоение аорты или разрыв аневризмы аорты необходима:
экстренная госпитализация, оптимально в стационар кардиохирургического профиля (расслоение и разрыв аневризмы требуют
срочного хирургического вмешательства). Транспортировка в положении лёжа со слегка приподнятым головным концом.
При потере сознания, остановке кровообращения и/или дыхания проводят сердечно-лёгочную реанимацию.
Положение больного со слегка приподнятым головным концом.
Обеспечение кислородом, при необходимости ИВЛ.
Обеспечение венозного доступа.
Купирование болевого синдрома — наркотические анальгетики (морфин 1% — 1 мл развести раствором 0,9% натрия хлорида до 20 мл. вводить в/в дробно по 4—10 мл (или 2—5 мг) каждые 5—15 мин. до устранения болевого синдрома и одышки, либо до появления побочных эффектов).
Быстрое снижение АД до 100-120/80 мм.рт.ст. (или на 25% от исходного за 5-10 мин.) - пропранолол в/в медленно вводят в начальной дозе 1 мг (0,1 % — 1мл), каждые 3—5 мин повторяют ту же дозу (до достижения ЧСС 50—60 в минуту, уменьшения пульсового давления до 60 мм.рт.ст. до общей дозы 0,15 мг/кг).
При наличии признаков гиповолемического шока (АД <90 мм рт.ст.) проводят возмещение объёма жидкости — раствор натрия хлорида 0,9% — 400 мл.
Контроль показателей гемодинамики и сатурации, поддержание витальных функций (в соответствии с общереанимационными принципами).
Слайд 26
ОБМОРОК
Обморок (синкопа) - внезапная кратковременная потеря сознания.
Снижение сосудистого

тонуса:
вазовагальный обморок;
ортостатический обморок
Снижение венозного возврата:
повышение внутригрудного давления (например, при
кашле, мочеиспускании);
поздние сроки беременности
Уменьшение ОЦК:
гиповолемия (например, при избыточном употреблении диуретиков, потере жидкости при потоотделении, рвоте и диарее);
внутреннее кровотечение (например, при расслоении аорты)
Нарушения ритма сердца:
тахикардии
брадикардии
Нарушение функции сердца:
стеноз аорты, выносящего тракта желудочка или легочной артерии
тромбоэмболия легочной артерии (ТЭЛА)
острая сердечная недостаточность
Цереброваскулярные заболевания:
транзиторная ишемическая атака,
ишемический или геморрагический инсульт
ишемия в вертебробазилярном бассейне (например, при стенозе сонных - артерий, синдром обкрадывания подключичной артерии)
субарахноидальное кровоизлияние
Другие причины, приводящие к нарушениям сознания не являющимся по сути синкопальными состояниями:
гипогликемия
прием лекарственных средств
эпилепсия
гипервентиляция
гипертермия
Истерия
Обмороки неясной этиологии (у 1 из 5 пациентов с необъяснимыми обмороками имеется аритмия; у 1 из 10 наступает летальный исход в течение
года, часто внезапно)
ЭТИОЛОГИЯ СИНКОПАЛЬНЫХ СОСТОЯНИЙ
Слайд 28
ОБМОРОК, ПАТОГЕНЕЗ И КЛИНИЧЕСКАЯ КАРТИНА
острое снижение мозгового (сужение
церебральных сосудов) и/или системного кровотока (гипотензия)
снижение постурального тонуса с
расстройствами сердечно-сосудистой и дыхательной деятельности
потеря сознания, развивающаяся на 5-10 с гипоперфузией головного мозга
активация автономных центров, регулирующих кровообращение
восстановление адекватного мозгового кровообращения и сознания
В развитии обморока выделяют три периода:
пресинкопальный (липотимия, предобморок) - период предвестников - непостоянный, от нескольких секунд до нескольких минут;
собственно синкопа (обморок) - отсутствие сознания длительностью 5- 22 с (в 90% случаев) и редко до 4-5 мин.;
постсинкопальный - период восстановления сознания и ориентации длительностью несколько секунд.
Слайд 29
ОБМОРОК, КЛИНИЧЕСКАЯ КАРТИНА
головокружение, "потемнение в глазах"
бледность;
холодный пот;
холодные конечности;
глаза
закрыты или "закатанные" зрачки;
мидриаз, реакция на свет вялая;
выключение мышечного
тонуса - больной медленно опускается на землю или падает;
неподвижность;
редкое поверхностное дыхание;
малый пульс;
брадикардия;
низкое АД;
спавшиеся периферические вены;
патологические рефлексы отсутствуют;
клонические или тонико-клонические подергивания;
мочеиспускание и дефекация (редко).
Дифференциальная диагностика
Внезапная потеря сознания также может быть при
эпилепсии
черепно-мозговой травме
интоксикациях
опухолях головного мозга
остром нарушении мозгового кровообращения и др.
Слайд 30
ОБМОРОК, ДИАГНОСТИКА -1
ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ:
При какой ситуации возник обморок
(сильные эмоции, испуг, при мочеиспускании, кашле, во время физической
нагрузке и др.)?
В какой позе (стоя, лежа, сидя)?
Были предвестники синкопы (тошнота, рвота, слабость и др.)?
Сопровождался ли обморок появлением цианоза, дизартрией, парезами?
Какое состояние после приступа (дезориентация и др.)?
Имеются боли в грудной клетке или одышка?
Не было ли прикусывания языка?
Были ли ранее подобные потери сознания?
Имеются в семейном анамнезе случаи внезапной смерти?
Какие имеются сопутствующие заболевания: (аритмии, сердечная недостаточность, ишемическая болезнь сердца (ИБС), аортальный стеноз, церебральная патология, сахарный диабет, психические расстройства
Какие лекарственные средства принимает больной в настоящее время?
Слайд 31
ОБМОРОК, ДИАГНОСТИКА - 2
Оценка общего состояния и жизненно

важных функций: сознания, дыхания, кровообращения.
Визуальная оценка цвета кожи лица:
бледные, холодный пот, цианоз.
Внимательно осмотреть и пальпировать мягкие ткани головы (для выявления ЧМТ).
Осмотр ротовой полости: прикусывание языка (характерно для эпилептического припадка).
Исследование пульса: замедленный, слабый.
Измерение ЧСС: тахикардия, брадикардия, неправильный ритм.
Измерение артериального давления (АД): нормальное, гипотония.
Аускультация: оценка сердечных тонов, определение наличия шумов над областью сердца, на сонных артериях, на брюшной аорте
Регистрация ЭКГ в 12 отведениях - выявление кардиальных причин:
Определение уровня глюкозы крови: исключение гипогликемии.
Исследование неврологического статуса - обратить на наличие следующих признаков острого нарушения мозгового кровообращения (исключить ОНМК): снижение уровня сознания; дефекты поля зрения (чаще всего наблюдается гемианопсия - выпадение правого или левого полей зрения на обоих глазах, паралич взора); нарушения артикуляции, дисфазия; дисфагия; нарушения двигательных функции в верхней конечности; нарушения проприорецепции; нарушения статики или походки; недержание мочи.
ПРОГНОСТИЧЕСКИ НЕБЛАГОПРИЯТНЫЕ ПРИЗНАКИ
Боль в грудной клетке
Одышка
Пароксизмальная тахикардия с частотой сердечных сокращений (ЧСС) > 150 в мин
Брадикардия с ЧСС < 40 в мин
Внезапная интенсивная головная боль
Боль в животе
Артериальная гипотензия, сохраняющаяся в горизон-тальном положении
Изменения на ЭКГ (за исключением неспецифических изменений сегмента ST)
Очаговые, общемозговые и менингеальные симптомы
Отягощенный анамнез (наличие застойной сердечной недостаточности, эпизодов желудочковой тахикардии и др.)
Возраст более 45 лет
Слайд 32
ПЕРВАЯ ПОМОЩЬ ПРИ ОБМОРОКЕ, 1
Немедикаментозные мероприятия:
для обеспечения максимального
притока крови к мозгу следует уложить пациента на спину,
приподняв ноги, или усадить, опустив его голову между коленями;
обеспечить свободное дыхание: развязать галстук, расстегнуть воротник;
голову повернуть набок для предотвращения западения языка;
брызнуть холодной водой на лицо;
открыть окно для увеличения притока воздуха»
контроль ЧСС и АД.
Средства с рефлекторным стимулирующим действием на дыхательный и сосудодвигательный центр: 10% водный раствор аммиака (нашатырный спирт): осторожно подносят небольшой кусок ваты или марли, смоченной раствором аммиака, к ноздрям пациента на 0,5—1 с .
NB!!! Сейчас рекомендации давать или не давать нашатырь - неоднозначные: нашатырь может привести к рефлекторному спазму и остановке дыхания, а также к ожогу слизистых дыхательных путей.
Слайд 33
ПЕРВАЯ ПОМОЩЬ ПРИ ОБМОРОКЕ, 1
При значительном снижении АД
Мидодрин

(гутрон)
Перорально по 5 мг (в таблетках или 14 капель
1% р-ра), максимальная доза — 30 мг/сут.
Начало действия через 10 мин, максимальный эффект через 1-2 ч, продолжительность 3 ч.
Допустимо в/м или в/в введение в дозе 5 мг.
Противопоказан при феохромоцитоме, облитерирующих заболеваниях артерий, закрытоугольной глаукоме,
гиперплазии предстательной железы (с задержкой мочи), механической обструкции мочевыводящих путей, тиреотоксикозе.
Фенилэфрин (мезатон*)
В/в медленно 0,1-0,5 мл 1% р-ра в 40 мл 0,9% р-ра натрия хлорида.
Действие начинается сразу после внутривенного введения и продолжается в течение 5—20 мин. Противопоказан при фибрилляции желудочков, инфаркте миокарда, гиповолемии, феохромоцитоме, беременности, у детей до 15 лет.
При брадикардии и остановке сердечной деятельности
Атропин
0,5 — 1 мг в/в струйно, при необходимости через 5 мин введение повторяют до общей дозы 3 мг. Доза атропина менее 0,5 мг может парадоксально снизить ЧСС!
При брадиаритмии по витальным показаниям противопоказаний нет.
С осторожностью применяют при закрытоугольной глаукоме, тяжёлой сердечной недостаточности, ИБС, митральном стенозе, атонии кишечника, гиперплазии предстательной железы, почечной недостаточности, артериальной гипертензии, гипертиреозе, миастении, беременности.
При кардиогенных и церебральных обмороках проводят лечение основного заболевания.
При остановке дыхания и/или кровообращения проводят сердечно-лёгочную реанимацию.
Слайд 34
АЛЛЕРГИЧЕСКИЙ РИНИТ, АЛЛЕРГИЧЕСКИЙ КОНЪЮНКТИВИТ, КРАПИВНИЦА, ОТЁК КВИНКЕ
Острые аллергические
заболевания обусловлены повышенной чувствительностью иммунной системы к различным экзогенным
антигенам (аллергенам). Они характеризуются внезапным началом, непредсказуемым течением, высоким риском развития угрожающих жизни состояний.
Аллергический ринит манифестирует обильной ринореей, назальной блокадой вследствие отёка слизистой оболочки, зудом в полости носа, повторяющимся чиханием и, нередко, аносмией.
Аллергический конъюнктивит характеризуется гиперемией и отёчностью конъюнктив, отёком век, сужением глазной щели, зудом, слезотечением, иногда светобоязнью.
Крапивница сопровождается уртикарных элементов (возвышающихся над поверхностью кожи) с чёткими границами, как правило, красного цвета, диаметром от нескольких миллиметров до нескольких сантиметров, на фоне гиперемии, сопровождающихся кожным зудом.
Отёк Квинке (ангионевротический отёк) проявляется локальным отёком кожи, подкожной клетчатки и/или слизистых оболочек.
Слайд 35
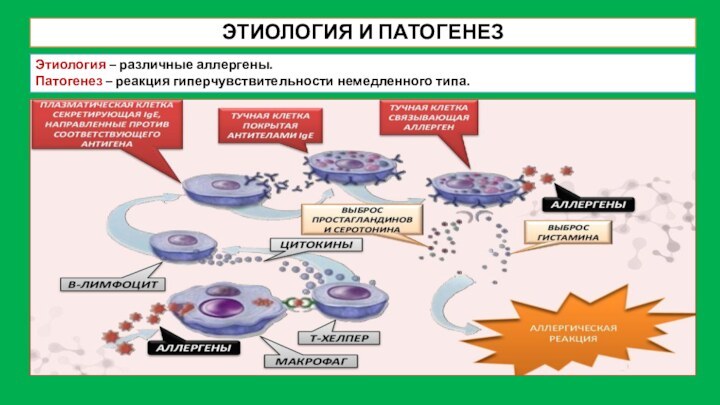
ЭТИОЛОГИЯ И ПАТОГЕНЕЗ
Этиология – различные аллергены.
Патогенез – реакция
гиперчувствительности немедленного типа.
Слайд 36
АЛЛЕРГИЧЕСКИЙ РИНИТ, АЛЛЕРГИЧЕСКИЙ КОНЪЮНКТИВИТ, КРАПИВНИЦА, ОТЁК КВИНКЕ -

ДИАГНОСТИКА
ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ
Были ли раньше аллергические реакции?
Если «да», то что
их вызывало и как они проявлялись?
Какие препараты применялись для лечения (антигистаминные, глюкокортикоиды, адреналин?
Что могло послужить причиной развития аллергической реакции в этот раз (продукт питания, не входящий в обычный рацион, приём лекарства, укус насекомого и др.)?
Какие меры предпринимались больным самостоятельно, были ли они эффективны?
ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
Оценивают цвет кожных покровов (бледные или гиперемированные), выраженность назальной секреции и слезотечения, проверяют наличие затруднённого носового дыхания (в ряде случаев больной дышит ртом) и чихания.
Оценивают кожные покровы и конъюнктивы на наличие гиперемии, элементов сыпи, отёка, характеризуют сыпь и отёк морфологически, а также указывают их локализацию и распространённость.
Производят осмотр ротоглотки, оценивают звучность голоса, возможность глотания для исключения угрожающего жизни отёка области рта и глотки.
Проверяют проходимость дыхательных путей, оценивают наличие стридора, диспноэ, свистящего дыхания, одышки или апноэ.
Аускультируют область лёгких и оценивают наличие бронхиальной обструкции.
Проводят пальпацию живота (в том числе селезёнки) и лимфатических узлов.
Уточняют наличие желудочно-кишечных симптомов (тошноты, боли в животе, диареи).
Измеряют ЧСС и частоту пульса.
Измеряют АД. Резкое снижение АД <100 мм.рт.ст. или на 30—50 мм.рт.ст. от исходного расценивают как признак анафилактического шока.
Измеряют температуру тела.
Слайд 37
АЛЛЕРГИЧЕСКИЙ РИНИТ, АЛЛЕРГИЧЕСКИЙ КОНЪЮНКТИВИТ, КРАПИВНИЦА, ОТЁК КВИНКЕ -
ЛЕЧЕНИЕ
До начала терапии необходимо прекратить контакт пациента с причинными
аллергенами и выполнить следующие действия:
Остановить парентеральное введение ЛС.
Удалить из ранки жало насекомого с помощью инъекционной иглы. Удаление пинцетом или пальцами нежелательно, так как возможно выдавливание яда из оставшегося на жале резервуара ядовитой железы насекомого.
К месту инъекции ЛС или ужаления насекомого приложить лёд либо грелку с холодной водой на 15 мин.
Обколоть в 5-6 точках 0,5 мл 0,1% р-ра адреналина с 5 мл 0,9% NaCl.
По показаниям – противошоковая терапия:
При бронхоспазме – В₂-агонисты (сальбутамол 2,55 мг через небулайзер).
При гипотонии – вазопрессорные амины после восполнения ОЦК (допамин 400 мг на 500 мл 5% глюкозы в/в капельно)
Слайд 38
АЛЛЕРГИЧЕСКИЙ РИНИТ, АЛЛЕРГИЧЕСКИЙ КОНЪЮНКТИВИТ, КРАПИВНИЦА, ОТЁК КВИНКЕ –

ПРОТИВОАЛЛЕРГИЧЕСКАЯ ТЕРАПИЯ
При легких острых аллергических заболеваниях (аллергический ринит, локализованная
крапивница, аллергический коньюктивит):
Монотерапия пероральными антигистаминными препаратами II-III поколения: акривастин 8 мг. Или цитирезин 10 мг.
При невозможности перорального приема – парентеральные антигистаминные средства.
При тяжелых аллергических заболеваниях (генерализованная крапивница, отек Квинке:
Глюкокортикоиды: парентерально преднизолон 60—150 мг (детям 2— 12 мес — 2-3 мг/кг, 1-14 лет — 1-2 мг/кг массы тела) в/в струйно.
При рецидивирующем течении генерализованной крапивницы целесообразно использовать бетаметазон 7—14 мг или 1—2 мл (детям 1—5 лет — 2 мг или 0,5 мл, 6-12 лет — 4 мг или 1 мл) глубоко в/м.
Для предупреждения влияния новых порций гистамина на ткани, перорально: акривастин 8 мг или цетиризин 10 мг.
При наличии или подозрении на отёк гортани или анафилактический шок немедленно ввести в/м (допустимо п/к введение) 0,3—0,5 мл 0,1% р-ра эпинефрина.
Симптоматическая терапия
При развитии бронхоспазма показано ингаляционное введение В2-ад-реномиметиков (сальбутамол через небулайзер по 2,5—5 мг, ингаляции аэрозоля 200 мкг).
При цианозе, диспноэ, наличии сухих хрипов в лёгких показана также кислородотерапия.
Госпитализация.
NB!!! Помимо медикаментозной терапии, необходимо проводить контроль ЧСС и АД, быть готовым к проведению ИВЛ и реанимационных мероприятий.
Слайд 39
АНАФИЛАКТИЧЕСКИЙ ШОК
Анафилактический шок — наиболее тяжёлая форма аллергической

реакции немедленного типа, развивающаяся в результате повторного контакта с
аллергеном и характеризующаяся острым нарушением гемодинамики, приводящим к недостаточности кровообращения и гипоксии всех жизненно важных органов.
Этиология – различные аллергены.
Патогенез – реакция гиперчувствительности немедленного типа.
Клиника:
Симптомы анафилактического шока возникают в течение первых минут после инъекции лекарств или в течение 2 ч после приема пищи, причём быстрота развёртывания симптоматики напрямую связана с тяжестью течения шока. В некоторых случаях признаки шока развиваются в течение нескольких секунд. При лёгком течении больные жалуются на головокружение, шум в ушах, слабость, ощущение жара, одновременно снижается АД.
Для тяжёлого течения характерны потеря сознания, резкое падение АД до неопределяемых значений. У 30% больных развивается отсроченная реакция (поздняя фаза) на аллерген: постепенно все симптомы анафилактического шока стихают, но спустя 2—24 ч усиливаются вновь.
Слайд 40
АНАФИЛАКТИЧЕСКИЙ ШОК - ДИАГНОСТИКА
ОБЯЗАТЕЛЬНЫЕ ВОПРОСЫ
Были ли раньше аллергические

реакции?
Что их вызывало?
Чем они проявлялись?
Какие ЛС применялись (антигистаминные, глюкокортикоиды,
норэпинефрин)?
Что предшествовало развитию данной аллергической реакции (необычный продукт питания, приём лекарства, укус насекомого и др.)?
Какие меры предпринимались больным самостоятельно, их эффективность?
ОСМОТР И ФИЗИКАЛЬНОЕ ОБСЛЕДОВАНИЕ
Оценивают состояние сознания (состояние оглушённости, потеря сознания).
Осматривают кожные покровы (бледные, иногда с синюшным оттенком).
Оценивают кожные покровы и конъюнктивы на предмет наличия эритемы, сыпи, отёка, симптомов ринита и конъюнктивита.
Производят оценку пульса (нитевидный), измеряют ЧСС (тахикардия).
Осматривают ротоглотку (отёк языка, мягкого нёба), оценивают наличие затрудненного глотания.
Оценивают проходимость дыхательных путей по наличию стридора, диспноэ, свистящего дыхания, одышки или апноэ.
Измеряют АД. Снижение АД на 30—50 мм.рт.ст. от исходного расценивают как признак анафилактического шока. При тяжёлом течении АД не определяется.
Помимо перечисленных мероприятий, в обязательном порядке уточняют наличие таких симптомов, как рвота, непроизвольная дефекация и/или мочеиспускание, кровянистые выделения из влагалища.
Слайд 41
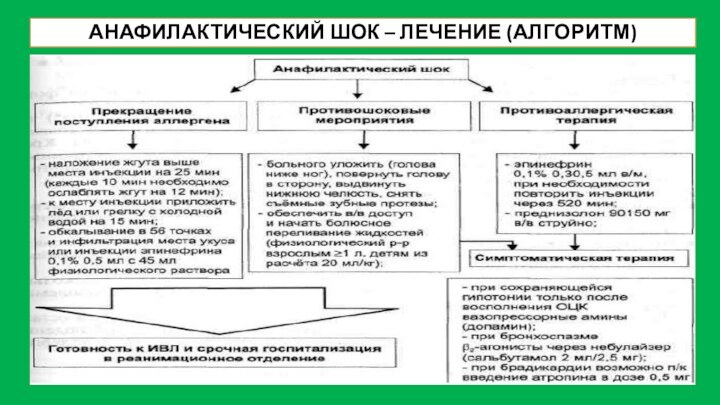
АНАФИЛАКТИЧЕСКИЙ ШОК – ЛЕЧЕНИЕ (АЛГОРИТМ)
Слайд 42
АНАФИЛАКТИЧЕСКИЙ ШОК – ЛЕЧЕНИЕ, 1
ПРЕКРАЩЕНИЕ ДАЛЬНЕЙШЕГО ПОСТУПЛЕНИЯ АЛЛЕРГЕНА

В ОРГАНИЗМ. В ЗАВИСИМОСТИ ОТ ЭТИОЛОГИИ, ДАННЫЙ ЭТАП СОСТОИТ
ИЗ СЛЕДУЮЩИХ ДЕЙСТВИЙ:
Останавливают парентеральное введение ЛС, накладывают жгут выше места инъекции на 25 мин (каждые 10 мин ослабляют жгут на 1—2 мин).
Удаляют из ранки жало насекомого с помощью инъекционной иглы.
Удаление пинцетом или вручную нежелательно, так как при таком способе возможно выдавливание яда из оставшегося на жале резервуара ядовитой железы насекомого.
К месту инъекции ЛС или ужаления прикладывают пузырь со льдом или грелку с холодной водой на 15 мин.
Обкалывают в 5-6 точках и инфильтрируют место инъекции или ужаления 0,5 мл 0,1% р-ра эпинефрина (адреналина) с 5 мл изотонического раствора натрия хлорида.
ПРОТИВОШОКОВЫЕ МЕРОПРИЯТИЯ
Обеспечивают проходимость дыхательных путей: укладывают больного (с опущенной головной частью), поворачивают его голову в сторону, во избежание аспирации рвотными массами, выдвигают нижнюю челюсть больного, удаляют съёмные зубные протезы при их наличии.
Немедленно вводят 0,3-0,5 мл 0,1% р-ра эпинефрина (адреналина) в/м в область латеральной поверхности бедра, причем допускается введение через одежду (допустимо подкожное введение). При необходимостиповторные инъекции делают каждые 5—20 мин, контролируя АД.
Обеспечивают доступ для внутривенного введения, после чего начинают восстанавливать ОЦК путем инфузии 0,9% р-ра натрия хлорида с объемом введения не меньше 1 л для взрослых и из расчёта 20 мл на 1 кг массы тела - для детей.