Слайд 2
КРИТЕРИИ ОСОБО ОПАСНЫХ (КАРАНТИННЫХ) ИНФЕКЦИЙ
(в соответствии с
международной конвенцией
1926 г.)
Склонность к быстрому распространению с возникновением
эпидемии и пандемии.
Высокая летальность.
Слайд 3
ОСОБО ОПАСНЫЕ ИНФЕКЦИИ (КАРАНТИННЫЕ, КОНВЕНЦИОННЫЕ)
Холера (Cholera)
Чума (Pestis)
Контагиозные
геморрагические лихорадки (Febres haemorrhagicae)
Желтая лихорадка (Febris flava)
Натуральная оспа
(Variola vera)
Слайд 4
Холера – острая, особо опасная, кишечная инфекция, которая
вызывается холерным вибрионом и характеризуется поражением тонкой кишки с
поносом, рвотой, обезвоживанием организма.
Этиология
Возбудитель – холерный вибрион (классический, Эль-Тор, Бенгал О-139), серовары – Огава, Инаба, Гикошима
грамнегативная изогнутая палочка (в виде запятой), подвижная
Имеет экзотоксин (холероген), эндотоксин, факторы проникновения
Стойкость во влажной среде, при низких температурах
Чувствительность к высушиванию, нагреванию, действию кислот (в т.ч. соляной кислоты желудочного сока), дезинфектантам
Сохраняется в пищевых продуктах 2-5 дней, молочных – до
2 недель, в воде – может даже размножаться
Слайд 5
Эпидемиология холеры
Источник возбудителя – больной, реконвалесцент, вибриононоситель (1:100)
Механизм
передачи – фекально-оральный
Типы эпидемий – водный (наиболее частый) ;
пищевой; контактно-бытовой (смешанный)
Сезонность – лето-осень
Восприимчивость – высокая
Слайд 6
Особенности 7-й пандемии холеры
Вызвана вибрионом Эль-Тор (более стойкий
в окружающей среде)
Эндемический очаг – Индонезия
Количественное преобладание атипичных и
стертых форм, более частое и длительное вибриононосительство
Возбудителя выделяют из водоемов перед началом эпидемии
Способность преодолевать культурные барьеры
Распространение со скоростью транспорта
Слайд 7
ПАТОГЕНЕЗ ХОЛЕРЫ
Адгезия к микроворсинкам тонкой кишки, размножение возбудителя
без повреждения эпителиоцитов и воспалительной реакции
Холероген-экзотоксин: активация аденилатциклазы, усиление
синтеза цАМФ (простагландины, фосфодиэстераза) – «поломка» «натриевого насоса» – потеря возможности всасывания жидкости из кишечника, повышение секреции жидкости в просвет тонкой кишки
Дегидратация, деминерализация
Гиповолемия, нарушения гемодинамики
Тканевая гипоксия, метаболический ацидоз, респираторный алкалоз
Слайд 8
КЛИНИКА ХОЛЕРЫ
Инкубационный период – несколько часов – 2-5
суток
Начало острое
Понос (испражнения водянистые, в виде рисового отвара), без
болей в животе, без повышения температуры тела
Рвота фонтаном, без тошноты
Обезвоживание
Слайд 9
Степени обезвоживания
І – потеря 1-3 % массы тела
ІІ
– потеря 4-6 % массы тела (сухость кожи и
слизистых оболочек, снижение эластичности и тургора тканей; умеренная тахикардия, гипотония; олигурия; подергивание мышц; охриплость голоса, акро- и периоральный цианоз)
ІІІ – потеря 7-9 % массы тела (“руки прачки”, симптом очков; распространенные судороги, тотальный цианоз, афония, анурия, шум трения плевры и/или перикарда)
ІV – потеря 10 % и больше массы тела (гиповолемический шок, снижение температуры тела до субнормальной - алгид)
Слайд 10
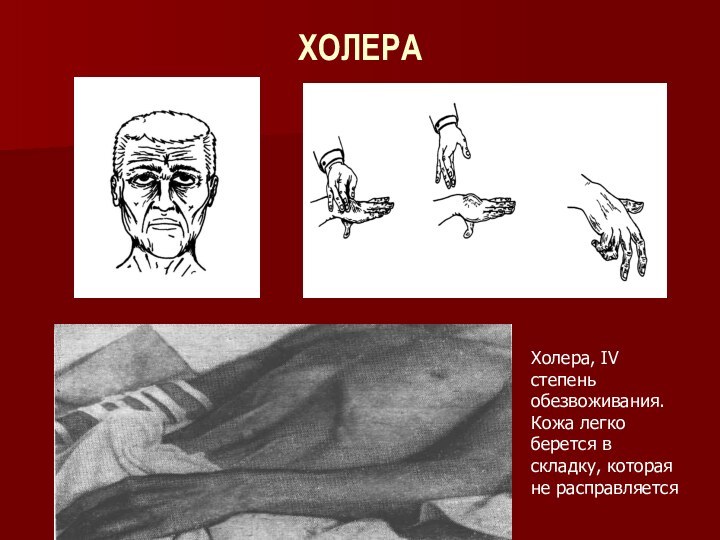
ХОЛЕРА
Холера, IV степень обезвоживания. Кожа легко берется в
складку, которая не расправляется
Слайд 11
ЛАБОРАТОРНАЯ ДИАГНОСТИКА ХОЛЕРЫ
Выявление возбудителя в испражнениях,
рвотных массах
экспресс-методы (микроскопия “висячей” капли
– форма, подвижность; реакция иммобилизации; реакция агглютинации противохолерной О-сывороткой; реакция иммунофлюоресценции
посев на 1 % пептонную воду с дальнейшим пересевом на среду Ресслера
Определение титра вибриоцидных антител (ретроспективно)
Признаки сгущения крови :
увеличение количества эритроцитов, лейкоцитов, гемоглобина;
повышение гематокрита, относительной плотности плазмы;
гипокалиемия
Слайд 12
ЛЕЧЕНИЕ ХОЛЕРЫ
Регидратация при обезвоживании ІІІ-IV степени проводится в
стационаре в 2 этапа:
І (первичная) - немедленное в/в
введение стандартных солевых растворов (трисоль, квартасоль, ацесоль, хлосоль, лактасоль и др.) в объеме 10 % массы тела в течение 1,5-2 час (под контролем содержания калия, натрия и кислотно-щелочного равновесия крови);
необходимо пунктировать 3-4 сосуда; больного помещают на “холерную” кровать и тщательно учитывают все продолжающиеся потери
ІІ (компенсаторная) – восстановление продолжающихся потерь
При обезвоживании І и ІІ степени адекватна пероральная регидратация стандартными солевыми растворами – оралит, регидрон (при І – 30 мл/кг, при ІІ - 60–70 мл/кг)
Антибиотики
Слайд 13
РЕГИДРАТАЦИЯ ПРИ ХОЛЕРЕ
«Холерная» кровать
Носилки для транспортировки больного с
холерой
Устройство для орального введения жидкости
Шина для укладки руки
Слайд 15
ЧУМА
Особо опасное инфекционное заболевание, которое вызывается чумной палочкой.
Проявляется лихорадкой, тяжелой интоксикацией, серозно-геморрагическим воспалением лимфатических узлов, легких
и других органов, сепсисом.
Возбудитель - Yersinia pestis – грамнегативная палочка 1-20,-0,7 мкм, окрашена биполярно, неподвижна, имеет капсулу
На агаре колонии в виде «кружевного платочка», в бульоне – поверхностная пленка со спускающимися «сталактитами»
Имеет более 30 антигенов
Чувствительна к высокой температуре,
солнечному свету, высушиванию,
дезсредствам
Слайд 16
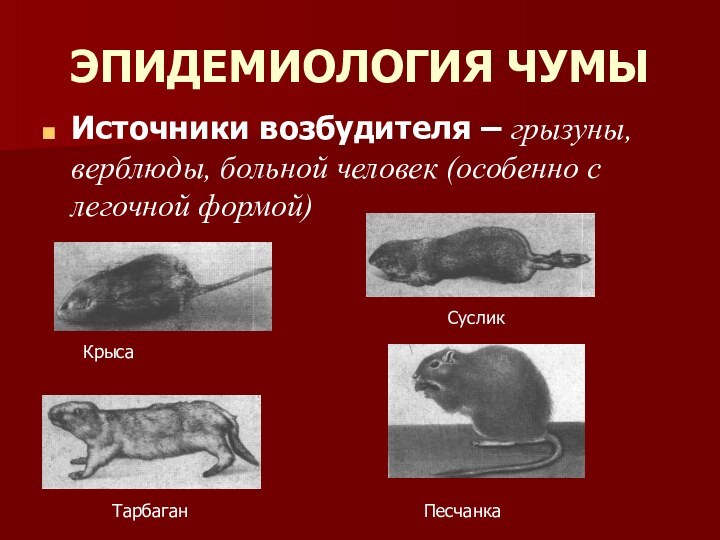
ЭПИДЕМИОЛОГИЯ ЧУМЫ
Источники возбудителя – грызуны, верблюды, больной человек
(особенно с легочной формой)
Крыса
Суслик
Тарбаган
Песчанка
Слайд 17
ЭПИДЕМИОЛОГИЯ ЧУМЫ
Механизмы передачи – трансмиссивный (переносчик - блоха);
контактный; алиментарный; капельный
Восприимчивость – всеобщая
Природно-очаговая инфекция - очаги природные
(первичные) и синантропные (вторичные)
Сезонность – весна или 2 пика, связанные со
сроками размножения грызунов; у крыс –
круглый год
Слайд 18
ПАТОГЕНЕЗ ЧУМЫ
Внедрение возбудителя (через кожу, дыхательные пути, пищеварительный
канал)
Проникновение возбудителя в регионарные лимфоузлы (образование бубона)
Прорыв микробов в
кровь, бактериемия, генерализация инфекции, метастазирование во внутренние органы
Действие токсинов:
гиалуронидаза – повышение проницаемости тканевых барьеров, нарушения микроциркуляции
коагулаза – образование тромбов, нарушение кровоснабжения, дегенерация
фибринолизин – нарушение свертывания крови, ДВС-синдром
летальный токсин – кровоизлияния в надпочечники, падение АД
нарушение координирующей роли ЦНС
развитие ИТШ
Слайд 19
КЛАССИФИКАЦИЯ ЧУМЫ
Клинические формы: кожная, бубонная, кожно-бубонная;
первично-легочная, вторично-легочная, кишечная, первично-септическая, вторично-септическая, другие формы.
Степень тяжести: легкая,
средней тяжести, тяжелая.
Осложнения: инфекционно-токсический шок, менингит, аденофлегмона и др.
Слайд 20
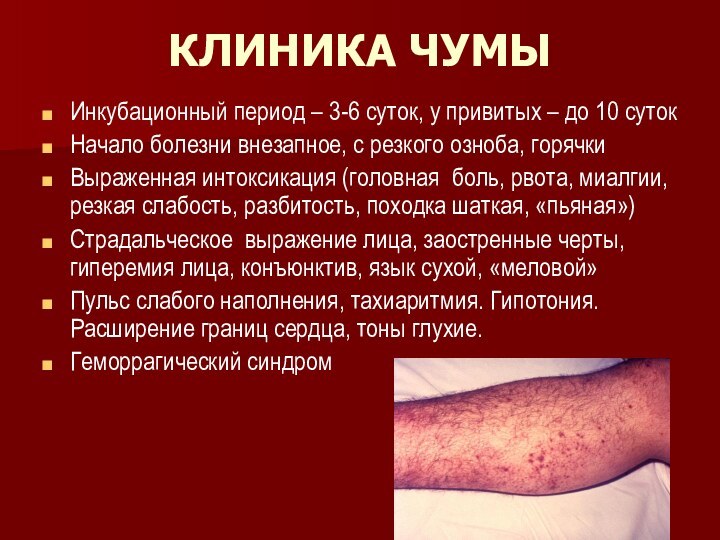
КЛИНИКА ЧУМЫ
Инкубационный период – 3-6 суток, у привитых
– до 10 суток
Начало болезни внезапное, с резкого озноба,
горячки
Выраженная интоксикация (головная боль, рвота, миалгии, резкая слабость, разбитость, походка шаткая, «пьяная»)
Страдальческое выражение лица, заостренные черты, гиперемия лица, конъюнктив, язык сухой, «меловой»
Пульс слабого наполнения, тахиаритмия. Гипотония. Расширение границ сердца, тоны глухие.
Геморрагический синдром
Слайд 21
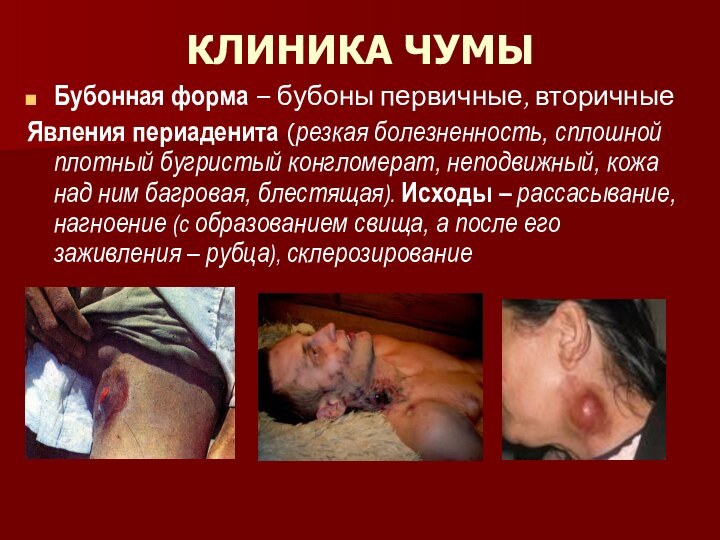
КЛИНИКА ЧУМЫ
Бубонная форма – бубоны первичные, вторичные
Явления периаденита
(резкая болезненность, сплошной плотный бугристый конгломерат, неподвижный, кожа над
ним багровая, блестящая). Исходы – рассасывание, нагноение (с образованием свища, а после его заживления – рубца), склерозирование
Слайд 22
КЛИНИКА ЧУМЫ
Легочная форма – выраженная интоксикация, одышка, многократная
рвота, колющая боль в груди, кашель сухой или влажный
с кровавой мокротой. Несоответствие скудных физикальных данных тяжести состояния. Цианоз. Психомоторное возбуждение, бред.
Септическая форма – тяжелая интоксикация, нарушения сознания, геморрагический синдром, гепатоспленомегалия, инфекционно-токсический шок.
Изменения на коже и сосудистые нарушения при чуме
Слайд 23
ЛАБОРАТОРНАЯ ДИАГНОСТИКА ЧУМЫ
Выявление возбудителя –
бактериологический метод (основной)
- выделение чистой культуры возбудителя, с дальнейшей ее идентификацией
бактериоскопический
(ориентировочный) - выявление при микроскопии в мазках из гноя, мокроты биполярно окрашенных грамнегативных палочек
Серологический - для экспресс-диагностики метод иммунофлюоресценции. РПГА - для ретроспективного
диагноза и обследования природных очагов;
высокочувствительный иммуноферментный метод
Биологический - заражение исследуемым материалом лабораторных животных – мышей и хомяков.
Общий анализ крови – нейтрофильный
гиперлейкоцитоз, сдвиг формулы влево, ускоренная РОЭ
Токсические изменения в моче
Слайд 24
ЛЕЧЕНИЕ ЧУМЫ
Стационарное лечение в условиях строгой изоляции
Антибиотики
стрептомицин
– в/м 2-3 г/сутки (бубонная форма),
4 г/сутки
(легочная, септическая)
тетрациклин – 0,5-1,0 г 4 р/сутки per os
аминогликозиды (канамицин, мономицин, гентамицин)
Дезинтоксикация
реополиглюкин, глюкозо-солевые растворы, глюкокортикоиды
оксигенотерапия
вскрытие нагноившихся бубонов
Слайд 25
Памятник жертвам чумы ( г. Карловы Вары,
Чехия)
Слайд 26
КОНТАГИОЗНЫЕ ГЕМОРРАГИЧЕСКИЕ ЛИХОРАДКИ
Группа острых вирусных лихорадочных природно-очаговых заболеваний,
характеризующаяся системным поражением мелких кровеносных сосудов с развитием геморрагического
синдрома
Этиология
Nairovirus (Крым-Конго ГЛ), Togaviridae Flavivirus (желтая лихорадка), Filoviridae лихорадки Эбола, Марбург, Arenaviridae (Ласса). Инактивируются при температуре 50 ºС в течение 30 мин,
при 0-4 ºС сохраняются до 12 час.
Вирус Эбола
Слайд 27
КОНТАГИОЗНЫЕ ГЕМОРРАГИЧЕСКИЕ ЛИХОРАДКИ
Эпидемиология
Источник возбудителя - при лихорадке Ласса
многососковая крыса, Эбола и Марбург – приматы, желтой
– обезьяны, ежи (джунглей), человек (городская).
Механизм передачи – аэрогенный, контактный, трансмиссивный
Aedes aegypti - переносчик желтой лихорадки
Клещ рода Hyalomma – переносчик лихорадки Крым-Конго
Слайд 28
КОНТАГИОЗНЫЕ ГЕМОРРАГИЧЕСКИЕ ЛИХОРАДКИ
Патогенез
Вирусемия
Интоксикация
Геморрагический капилляротоксикоз (прямое действие вируса на
эндотелий сосудов, повышение проницаемости, нарушения микроциркуляции)
Инфекционно-токсическое поражение нервной системы
Поражение
почек (серозно-геморрагический нефрит, нефроз, анурия, азотемическая уремия), печени
Слайд 29
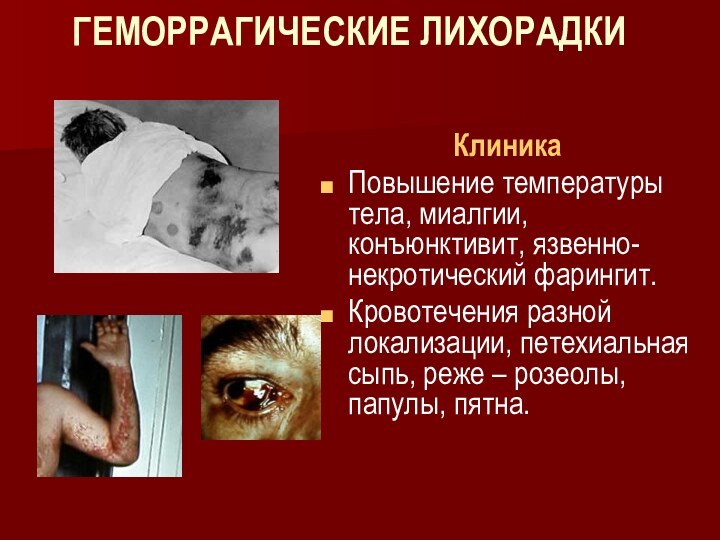
ГЕМОРРАГИЧЕСКИЕ ЛИХОРАДКИ
Клиника
Повышение температуры тела, миалгии, конъюнктивит, язвенно-некротический фарингит.
Кровотечения
разной локализации, петехиальная сыпь, реже – розеолы, папулы, пятна.
Слайд 30
ГЕМОРРАГИЧЕСКИЕ ЛИХОРАДКИ
Сильная головная боль, головокружение, сонливость, нарушение сознания,
менингеальные знаки (при нормальном составе ликвора).
Тошнота, рвота, понос,
обезвоживание, боль в животе и груди, кашель, дизурия, лимфаденопатия.
Относительная брадикардия, дикротия пульса. Увеличена печень.
Отек лица и шеи, экссудаты (плевральный, перикардиальный, перитонеальный).
При желтой лихорадке – желтуха, олигоанурия.
Лейкопения, сдвиг формулы влево, тромбоцитопения, СОЭ до 40-80 мм/час.
Осложнения – пневмония, отек легких, уремия, ИТШ, орхит, панкреатит, увеит. Летальность до 30-67-90 %.
В реконвалесценции астения, ухудшение слуха, облысение.
Слайд 31
ДИАГНОСТИКА
Эпидемиологическая
Клиническая (острое начало, горячка, геморрагический синдром).
Лабораторная –
вирусологические и серологические методы. Выделение возбудителей из крови –
интрацеребральное заражение белых мышей (желтая лихорадка) или гвинейских свинок (горячки Ласса, Эбола и Марбург), на культуре клеток Vero. ПЦР.
Серодиагностика – РСК, РН, РИА, РТГА, РНИФ, ИФА с парными сыворотками больных, иммуносорбентные методы.
С материалом от больных работают только в специально оборудованных лабораториях, соблюдая строжайшие меры безопасности
Слайд 32
ЛЕЧЕНИЕ
Обязательная госпитализация.
Дезинтоксикация (в/в 5-10 % р-р глюкозы,
полиионные растворы, 5 % донорский альбумин).
Глюкокортикоиды.
Борьба с
геморрагическим синдромом (аскорутин, викасол, дицинон, препараты кальция, Σ-АКК; при отсутствии эффекта – одногруппная кровь).
Борьба с почечной недостаточностью (промывание желудка и кишечника 2 % р-ром натрия бикарбоната; при нарастании ОПН экстракорпоральный гемодиализ) и инфекционно-токсическим шоком.
Противовирусные препараты – виролекс в/в, рибавирин, индукторы эндогенного интерферонообразования (циклоферон, гропринозин).
Специфический иммуноглобулин или плазма.
Антибиотики при наслоении бактериальной инфекции.
Слайд 33
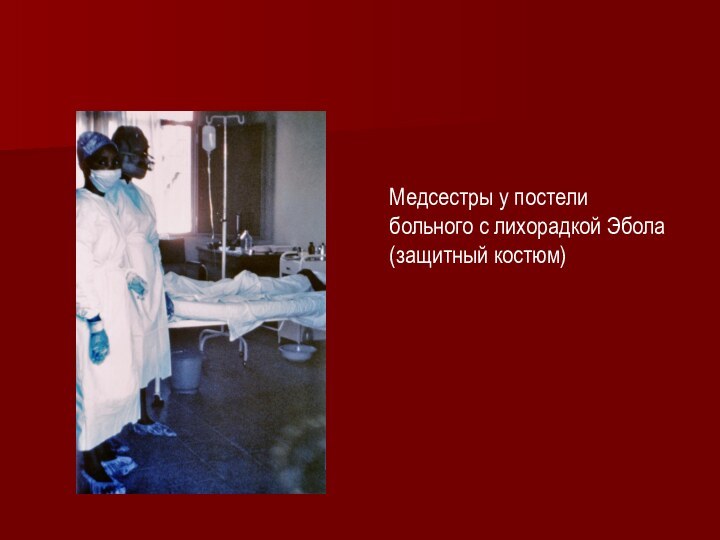
Медсестры у постели больного с лихорадкой Эбола (защитный
костюм)
Слайд 34
ПРАВИЛА ЗАБОРА МАТЕРИАЛА ПРИ ПОДОЗРЕНИИ НА ООИ
Материал забирает
медработник того медицинского учреждения, где находится больной.
При холере
забирают испражнения, рвотные массы.
При всех формах чумы для выделения возбудителя забирают кровь, при кожной форме – содержимое везикул, пустул, выделения язв, при бубонной форме – пунктат из бубона, при легочной – мокроту (слизь из ротоглотки).
При геморрагических лихорадках забирают кровь.
Забор материала для выделения возбудителя делают до начала этиотропного лечения.
Для серологического обследования забирают кровь в динамике (в остром периоде и через 1-2 недели).
Слайд 35
ПРАВИЛА ЗАБОРА И ОТПРАВЛЕНИЯ МАТЕРИАЛА
Пробирки и другую лабораторную
посуду с материалом заворачивают в ткань, пропитанную дезраствором, тщательно
запаковывают в биксы или деревянный ящик и опломбируют. В сопроводительном направлении указывают паспортные данные больного, основные эпидемиологические данные, предварительный диагноз, какой материал направляется, дату и время забора и отправления.
Материал транспортируют в лабораторию с соблюдением правил безопасности.
Слайд 36
Схема упаковки образца для пересылки
А – стакан,
содержащий образец: запаянная стеклянная ампула или наглухо закупоренный флакон
с завинчивающейся крышкой, имеющий прокладку из нетоксичной резины;
Б – абсорбирующий материал (бумажная салфетка или гигроскопическая вата) в количестве, достаточном для всасывания материала в случае его вытекания;
В – запаянный или заклеенный пластиковый мешок (скрепками не пользоваться);
Г – слой амортизирующего материала (оберточная бумага или гигроскопическая вата);
Д – внешний контейнер из твердого водонепроницаемого материала;
Е – плотно закрывающаяся крышка, закупоренная наглухо.
Слайд 37
В случае наложения карантина организуют обсервационное отделение
Слайд 38
ПРОТИВОЭПИДЕМИЧЕСКИЕ МЕРОПРИЯТИЯ при выявлении больного с карантинной инфекцией
Предупреждение
заноса инфекции из-за рубежа (Международные санитарные правила)
Активное выявление новых
случаев заболевания
Немедленная изоляция больного и его лечение (госпиталь ООИ)
Ежедневные подворные обходы всех жителей населенного пункта, неблагополучного по ООИ (при чуме с измерением температуры тела, дважды в день)
Выявление и госпитализация лиц, подозрительных на ООИ, в провизорный госпиталь
Выявление и изоляция на максимальный инкубационный период (6 суток при чуме, 5 – при холере, 17 – при геморрагических лихорадках) в изолятор всех контактных (при отсутствии клинической симптоматики)