Слайд 2
Острый аппендицит – острое воспаление червеобразного отростка
слепой кишки
(классифицируется по МКБ-10 в К.35).
Слайд 3
Острый аппендицит – одно из наиболее частых заболеваний
брюшной
полости, требующих хирургического лечения.
В детском возрасте аппендицит развивается быстрее,
а деструктивные
изменения в отростке, приводящие к аппендикулярному перитониту,
возникают значительно чаще, чем у взрослых. Эти закономерности наиболее
выражены у детей первых лет жизни, что обусловлено анатомо-
физиологическими особенностями детского организма, влияющими на
характер клинической картины заболевания и в некоторых случаях
требующими особого подхода к решению тактических и лечебных задач.
Слайд 4
Острый аппендицит может возникнуть в любом возрасте, включая
новорожденных,
однако преимущественно наблюдается в возрасте после 7
лет, у детей
до 3 лет частота его возникновения не превышает 8%. Пик
заболеваемости приходится на возраст 9 – 12 лет. Общая заболеваемость
аппендицитом составляет от 3 до 6 на 1000 детей. Девочки и мальчики
болеют одинаково часто. Острый аппендицит – наиболее частая причина
развития перитонита у детей старше одного года.
Слайд 6
Острый аппендицит классифицируют по
морфологическим изменениям в червеобразном отростке.
Попытки
дооперационной диагностики морфологической формы острого аппендицита
крайне трудны и лишены
практического смысла.
Слайд 7
Морфологическая классификация видов
острого аппендицита
• Недеструктивный (простой, катаральный);
•
Деструктивный:
• флегмонозный,
• гангренозный.
Слайд 9
Изучение особенностей хирургической анатомии правой подвздошной
области у детей
имеет большое практическое значение, как для диагностики
острого аппендицита, так
и для выполнения оперативного вмешательства.
Наибольший интерес представляет топография илеоцекального отдела
кишечника – наиболее сложного образования пищеварительного тракта. Это
объясняется тем, что в детском возрасте в этой области может
локализоваться ряд заболеваний: врожденные пороки развития, инвагинация,
опухоли, воспалительные процессы.
Несмотря на многообразие положения червеобразного отростка,
наиболее часто встречаются его следующие типы локализации.
Слайд 10
Наиболее часто (до 45%) червеобразный отросток имеет нисходящее
положение.
При этом варианте расположения червеобразный отросток
спускается вниз к области
входа в малый таз. Если слепая кишка
расположена низко, а червеобразный отросток имеет достаточную длину, его
верхушка может прилежать к мочевому пузырю или стенке прямой кишки.
Слайд 11
При данном варианте расположения червеобразного отростка в клинической
картине
могут превалировать дизурические расстройства, учащение стула.
Слайд 12
Передневосходящее положение отростка отмечается у 10% больных.
При таком
варианте клиническая картина наиболее ярко выражена и обычно
не вызывает
диагностических трудностей.
Слайд 13
Задневосходящее (ретроцекальное) положение червеобразного отростка
наблюдается у 20% больных.
При этом варианте червеобразный отросток
располагается за слепой кишкой и
направляется дорсально кверху.
Ретроцекальное расположение червеобразного отростка, особенно если он
расположен забрюшинно, создает при аппендиците наибольшие
диагностические трудности.
Слайд 14
Латеральное положение отростка отмечено в 10% случаев. Обычно
отросток
находится кнаружи от слепой кишки, направлен несколько кверху.
Диагностика заболевания
при таком варианте расположения обычно не
вызывает трудностей.
Слайд 15
Медиальное положение червеобразного отростка встречается в 15%
случаев. Отросток
направлен к средней линии и верхушка его обращена к
корню
брыжейки тонкой кишки. В данном случае клиническая картина
нетипична. Воспалительный процесс легко распространяется на всю
брюшную полость, вызывая разлитой перитонит или образование
межпетлевых абсцессов.
Слайд 16
Практическое значение имеет знание анатомии и топографии большого
сальника.
В зависимости от возраста ребенка положение и величина сальника
различны.
Особенно недоразвит он у детей первых лет жизни (тонкий,
короткий, беден жировой клетчаткой).
Слайд 17
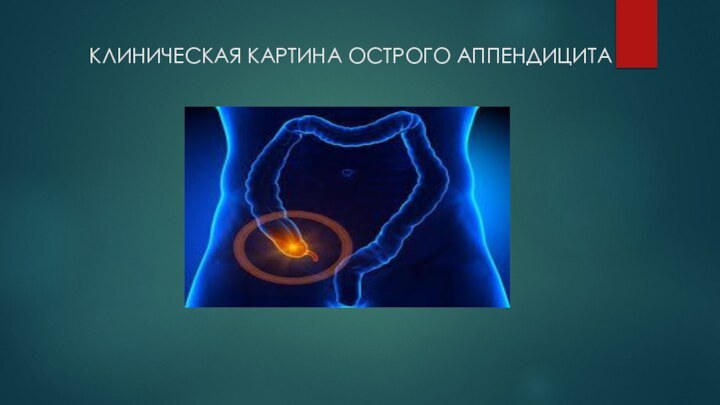
КЛИНИЧЕСКАЯ КАРТИНА ОСТРОГО АППЕНДИЦИТА
Слайд 18
Разнообразие клинических проявлений острого аппендицита зависит от
расположения червеобразного
отростка, степени выраженности
воспалительного процесса, реактивности организма и возраста пациента.
Наибольшие
трудности возникают в группе детей до 3 лет.
У детей старше 3 лет острый аппендицит начинается постепенно.
Слайд 19
Наибольшие трудности возникают в группе детей до 3
лет.
У детей старше 3 лет острый аппендицит начинается постепенно.
Основным
симптомом является боль, которая возникает в эпигастральной
области или около пупка, затем захватывает весь живот и только через
несколько часов локализуется в правой подвздошной области. Обычно боль
носит постоянный ноющий характер.
Слайд 20
Рвота наблюдается обычно в первые часы заболевания и,
как правило,
бывает однократной. Язык слегка обложен белым налетом. У
ряда детей
отмечается задержка стула. Жидкий, частый стул с примесью слизи часто
отмечается при тазовом расположении отростка.
Слайд 21
Общее состояние при остром аппендиците страдает незначительно, но
может
ухудшаться при распространении воспалительных явлений на
брюшину. Больные обычно находятся
в вынужденном положении, лежат на
правом боку с согнутыми и подтянутыми к животу нижними конечностями.
Как правило, у больных с острым аппендицитом нарушается сон, дети
спят очень беспокойно, просыпаются во сне, или не спят вовсе. Аппетит у
ребенка с острым аппендицитом снижен или отсутствует.
При осмотре форма живота обычно не изменена. В начале заболевания
передняя брюшная стенка участвует в акте дыхания, по мере
распространения воспалительного процесса становится заметным отставание
в дыхании ее правой половины.
Слайд 22
Наибольшую информацию для врача представляет пальпация живота.
Пальпацию живот
проводят по общепринятым правилам. Начинают ее
обычно с левой подвздошной
области в направлении против часовой
стрелки. Поверхностная пальпация позволяет выявить локальную
болезненность, напряжение мышц передней брюшной стенки. Чтобы
убедиться в отсутствии или наличии ригидности мышц передней брюшной
стенки важно каждый раз при перемене точки пальпации держать руку на
животе, дожидаясь вдоха больного. Это позволяет дифференцировать
активное напряжение от пассивного.
Слайд 23
Среди многочисленных симптомов острого аппендицита наибольшее
значение имеют локальная
болезненность в правой подвздошной области (94
– 95%), пассивное напряжение
мышц передней брюшной стенки (86 – 87%) и
симптомы раздражения брюшины, в первую очередь симптом Щеткина-
Блюмберга. Однако симптомы раздражения брюшины приобретают
диагностическую ценность лишь у детей старше 6 – 7 лет и не являются
постоянными (55 – 58%). Перкуссия передней брюшной стенки обычно
болезненна.
Слайд 25
Обязательно выполнение клинического анализа крови, в котором
выявляются неспецифические
изменения, характерный для воспалительного
процесса: лейкоцитоз (обычно до 15 –
10 х 109
/мл) со сдвигом формулы влево
и ускорение СОЭ.
На современном этапе больным с острыми болями в животе показано
проведение ультразвукового исследования, которое позволяет выявить как
изменения, характерные для острого аппендицита, так и визуализировать
изменения со стороны органов брюшной полости и малого таза, которые
могут давать схожую с острым аппендицитом клиническую картину. Для
получения достоверной информации исследование должен проводить
специалист, хорошо знающий анатомические особенности органов брюшной
полости у детей в норме и патологии.
Слайд 26
Ультразвуковое исследование позволяет выявить червеобразный
отросток, который при развитии
воспаления в нем определяется как
неперистальтирующая тубулярная структура с утолщенными,
гипоэхогенными
стенками, просвет которой заполнен неоднородным
жидкостным содержимым или каловым камнем. Вокруг отростка
определяется скопление жидкости, может визуализироваться отечный
сальник, прилежащий к аппендиксу, увеличенные мезентериальные
лимфатические узлы с гипоэхогенной структурой.
Слайд 27
Ультрасонография
также позволяет обнаружить осложненные формы
аппендицита, в первую
очередь периаппендикулярный инфильтрат и абсцесс.
Слайд 29
Дифференциальный диагноз проводят с рядом заболеваний, при
которых могут
наблюдаться острые боли в животе.
Плевропневмония, особенно у маленьких детей,
может сопровождаться
болями в животе. Клинические и рентгенологические признаки пневмонии
достаточно типичны и сложности в диагностике обычно возникают только в
самом начале заболевания. При сомнениях в диагнозе динамическое
наблюдение позволяет исключить диагноз острого аппендицита.
Кишечные инфекции сопровождаются болевым абдоминальным
синдромом, однако, в подавляющем большинстве случаев для них
характерны тошнота, многократная рвота, жидкий стул, схваткообразные
боли в животе, выраженная лихорадка. При этом живот, как правило,
остается мягким, отсутствуют симптомы раздражения брюшины.
Динамическое наблюдение также позволяет исключить наличие острой
хирургической патологии.
15
Слайд 30
ЛЕЧЕНИЕ ДЕТЕЙ С ОСТРЫМ АППЕНДИЦИТОМ.
Лечение острого аппендицита только
оперативное.
Слайд 31
Показания к экстренному хирургическому лечению
Экстренное оперативное вмешательство
непосредственно после
госпитализации в хирургический стационар, либо после кратковременной
предоперационной подготовки
(в зависимости от тяжести состояния
пациента) показано:
• при установлении диагноза острого аппендицита;
• невозможности его исключения после проведения всего комплекса
диагностических мероприятий и динамического наблюдения более 12
часов.
Слайд 32
Предоперационная подготовка и обезболивание.
Дети с неосложненными формами острого
аппендицита, как правило,
не нуждаются в специальной предоперационной подготовке.
Предоперационная подготовка
показана пациентам с многократной рвотой,
высокой лихорадкой (выше 38ºС) и другими симптомами тяжелой
интоксикации. Проводится коррекция водно-электролитных нарушений,
снижение температуры тела (НПВС, физические методы). Длительность
предоперационной подготовки не должна превышать 2 часов.
Оперативное вмешательство проводится в условиях общей анестезии с
использованием миорелаксантов и ИВЛ.
Перед оперативным вмешательством, в составе премедикации, или что
более предпочтительно, во время индукции анестезии вводится
антибактериальный препарат. Используют цефалоспорины I – II поколения:
цефазолин 20 – 30 мг/кг, цефуроксим 20 – 30 мг/кг; полусинтетические
пенициллины: ко-амоксиклав 25 мг/кг.
Слайд 33
Оперативное лечение
Операцию по поводу острого аппендицита проводит
квалифицированный врач
отделения, а по дежурству старший хирург
бригады с обязательным наличием
ассистента.
В настоящее время отдается предпочтение лапароскопической
аппендэктомии, которая позволяет произвести полную ревизию органов
брюшной полости, сопряжена с меньшим риском развития спаечных
осложнений и раневой инфекции, отличается меньшей травматичностью и
приводит к отличному косметическому эффекту. Несмотря на это,
традиционное вмешательство не утратило полностью своего значения.
Аппендэктомия выполняется по витальными показаниям, единственным
противопоказанием к ее проведению является агональное состояние
пациента.
Слайд 34
Традиционная аппендэктомия. Выполняется разрез в правой
подвздошной области по

МакБурнею-Волковичу-Дьяконову. Слепая кишка с
червеобразным отростком выводится в рану. В
брыжейке червеобразного
отростка у его основания зажимом проделывают «окно», через которое
проводят лигатуру из синтетического нерассасывающегося материала 2-0 –
3-0, брыжейку перевязывают и отсекают. Допустимо выполнение
аппендэктомии как лигатурным, так и погружным способом. При
выполнении аппендэктомии погружным способом предварительно вокруг
основания отделенного от брыжейки червеобразного отростка накладывают
кисетный шов рассасывающимся синтетическим материалом 3-0 – 4-0. На
основание червеобразного отростка накладывают зажим Кохера, зажим
снимают и в этом месте отросток перевязывают лигатурой из
рассасывающегося материала. Выше лигатуры накладывают зажим Кохера и
между зажимом и лигатурой отросток пересекают. Культю отростка
обрабатывают раствором йода и при необходимости погружают кисетным
швом в стенку слепой кишки.
Слайд 35
В тех случаях, когда червеобразный отросток не удается
вывести в
рану, выполняют ретроградную аппендэктомию. Слепую кишку максимально
выводят в
рану. Затем пережимают основание отростка зажимом Кохера и
перевязывают по этому месту лигатурой. Между зажимом и лигатурой
отросток пересекают. Культю обрабатывают йодом и погружают кисетным
швом. После этого слепая кишка становится более мобильной. Выделенный
отросток извлекают в рану, брыжейку его перевязывают.
Операционную рану послойно ушивают наглухо.
Слайд 36
Лапароскопическая аппендэктомия. Для проведения
лапароскопической аппендэктомии необходимо соблюдение ряда

условий.
- Наличие специалиста, владеющего методикой лапароскопических
вмешательств и имеющего соответствующий
сертификат;
- Наличие необходимого оборудования: монитора, цифровой
видеокамеры, инсуффлятора, коагулятора, системы подвода
углекислого газа (центральной разводки или баллона) и специальных
инструментов;
- Наличие анестезиолога, владеющего методикой проведения анестезии
при вмешательствах, сопровождающихся наложением
карбоксиперитонеума.
Лапароскопические вмешательства противопоказаны при тяжелой
сопутствующей патологии со стороны сердечно-сосудистой и дыхательной
систем. Относительным противопоказанием служит наличие выраженного
спаечного процесса в брюшной полости. В каждом случае возможность
выполнения лапароскопического вмешательства решается с участием
оперирующего хирурга, анестезиолога и профильного специалиста.
Для проведения вмешательства используют трехмиллиметровые
инструменты у детей до трех-четырех лет и пяти- и десятимиллиметровые у
детей старшего возраста.
Слайд 37
. Послеоперационное лечение.
В послеоперационном периоде проводят антибактериальную терапию.
Как

правило, используют комбинацию цефалоспоринов I – II поколения или
полусинтетических
пенициллинов с аминогликозидами. Возможно
использование только цефалоспоринов III поколения. Обязательно в схему
20
антибактериальной терапии добавляют метронидазол. Антибактериальную
терапию проводят в течение 4 – 5 суток.
Обезболивание после традиционной аппендэктомии требуется на
протяжении 2 – 3 суток, после лапароскопической – обычно в течение
первых суток после операции.
Кормить ребенка начинают с первых послеоперационных суток,
назначают щадящую диету в течение 2 – 3-х суток, затем больного переводят
на общевозрастную диету.
На 4 – 5-е послеоперационные сутки выполняют контрольное
ультразвуковое исследование, клинический анализ крови и мочи. При
отсутствии осложнений (скопление жидкости, наличие инфильтрата) и
нормальной картины периферической крови и мочи после снятия швов (на 7-
е сутки после традиционной аппендэктомии и на 4 – 5-е после
лапароскопической) ребенок может быть выписан.
Посещать детское дошкольное учреждение или школу ребенок может
через неделю после выписки. От занятий физической культурой дается
освобождение на 1 месяц.