Слайд 2
I период –
История вопроса
Гиппократ ввел термин артрит.
С
XVI века Буйо выделил среди артритом ревматизм
Сиденгам описал подагру
и ревматоидный артрит
Бушар – псевдоревматические заболевания суставов
В XIX веке Мюллер сделал 1-ую попытку разделить инфекционные и неинфекционные болезни суставов (значимость и сейчас).
Клемперер – коллагеновы болезни
Слайд 3
III период – теория Бернета о клеточных клонах,
основная теория аутоиммунитета
IV период – учение о фагоцитозе Мечника
и о самостоятельности соединительной ткани Биша
V период – стали появляться вопросы касаемые этиологии: инфекция, провоцирующие факторы, лекарственная непереносимость, инсоляция, холод, вибрация, эндокринные влияния, вирус, это доказано обнаружение тубулоретикулярных включений, имеющих отношение к продукции жизнедеятельности вируса. Обнаруживаем антитела к РНК-содержащих вирусов. Антиген гистосовместимости HLA
Слайд 4
КЛАССИФИКАЦИЯ РЕВМАТИЧЕСКИХ ЗАБОЛЕВАНИЙ
Вопросы, связанные с классификацией в любой
области знаний всегда привлекает внимание научных работников и врачей,
поскольку они являются отражением науки и практики в определенный период времени.
Однако каждая классификация в определенный период – особенно клиническая – ни в коей мере не является законченной научной системой, а представляет собой лишь инструмент для текущей практической деятельности специалистов. Любая классификация должна базироваться на узнаваемом, соответствовать международной этиологии – в настоящее время медицинская классификация X пересмотра (МКБ-X).
Слайд 5
Современность, основанная на современных достижениях и состоянии проблемы
к моменту введения классификации в практику
Клиническая классификация – это
ключ, дающий возможность врача говорить на одном языке и профессионально понимать друг друга.
Классификация обобщает достоверный диагностический материал и корректно сопоставляет научные достижения.
Слайд 6
РАБОЧАЯ КЛАССИФИКАЦИЯ И НОМЕНКЛАТУРА РЕВМАТИЧЕСКИХ БОЛЕЗНЕЙ
Ревматизм
Диффузные болезни соединительной
ткани
Системные васкулиты
Ревматоидный артрит
Ювенильный артрит
Болезнь Бехтерева и др. артриты, сочетающиеся
со спондилоартритом
Артриты, связанные с инфекцией
Микрокристаллические артриты
Остеоартроз и близкие заболевания
Другие болезни суставов
Болезни внесуставных мягких тканей
Болезни костей, хряща и остеохондропатии
Артропатии при неревматических заболеваниях
Слайд 7
Первый класс Ревматических заболеваний (РЗ) представлен ревматизмом.
Ревматизм –
истечение жидкости, синоним болезнь Сокольского-Буйо, ревматическая лихорадка, суставной ревматизм,
острый ревматический полиартрит и т.д.
Заболевание с воспалительным поражением соединительной ткани с преимущественным поражением сердечно-сосудистой системы, с вовлечением суставов и других систем.
Сложное нарушение процессов иммуногенеза и белково-ферментативного обмена обусловливает сложное хроническое рецидивирующее течение и развитие аутоаллергических процессов.
Слайд 8
Статистически до 20 лет –98%, до 30 лет
– 80%, женский пол преобладает над мужским.
Рост в школьном
коллективе. В период ВОВ меньше, далее рост, сейчас меньше, но остается клинико-иммунологической проблемой.
Установлено, что ревматизм нарастает в период активации стрептококка, носоглоточной инфекции. Но их влияние уже на аллергизированном фоне. В настоящее время соответственно принято новое направление в названии этого заболевания:
Острая ревматическая лихорадка
Хроническая ревматическая лихорадка серда
Слайд 9
Острая ревматическая лихорадка —
постинфекционное осложнение
тонзиллита (ангины)
или фарингита, вызванных (бетта-гемолитическим
стрептококком группы А, проявляющееся в
виде
системного воспалительного заболевания соедини-
тельной ткани с преимущественным поражением
ССС (кардит), суставов (мигрирующий полиартрит),
головного мозга (хорея) и кожи (кольцевидная эрите-
ма, ревматические узелки).
Острая ревматическая лихорадка развивается у
предрасположенных лиц, главным образом молодого
возраста (7—15 лет), и связана с аутоиммунным
ответом организма из-за перекрёстной реактивности
между Аг стрептококка и Аг поражаемых тканей
человека (феномен молекулярной мимикрии).
Слайд 10
Хронические ревматические болезни сердца — заболевания, характеризующиеся поражением
клапанов сердца в виде краевого фиброза клапанных створок воспалительного
генеза или порока сердца (недостаточности и/или стеноза), сформировавшегося после перенесённой острой ревматической лихорадки.
Слайд 11
Заболеваемость острой ревматической лихорад-
кой в России составляет 2,7
случаев на 100 ООО
населения, хроническими ревматическими болез
нями сердца —
9,7 случаев на 100 ООО населе -
ния, в том числе ревматическими пороками сердца
— 6,7 на 100 000 населения. Распространённость
хронических ревматических болезней сердца
Составляет 28 случаев на 100 000 детского
контингента и 226 случаев на 100 000 взрослого
населения.
Преимущественно заболевают лица в возрасте 7
15 лет. Половой диморфизм чётко не
прослеживается.
Слайд 12
ЭТИОЛОГИЯ
Острая ревматическая лихорадка развивается через
2—4 нед. после перенесённой
ангины или фарингита,
вызванных высококонтагиозными «ревматогенными»
штаммами (бетта-гемолитического стрептококка
группы А (серотипы
МЗ, М5, Ml8, М24). М-белок
(специфический белок, входящий в состав клеточной
стенки (бетта-гемолитического стрептококка группы А
и подавляющий его фагоцитоз) содержит антигенные
детерминанты, имеющие сходство с компонентами
сердечной мышцы, мозга и синовиальных оболочек.
Слайд 13
Генетические факторы
О роли генетических факторов свидетельству-
ет более высокая
распространённость острой
ревматической лихорадки и хронических
ревматических болезней сердца (в том
числе
ревматических пороков сердца) в отдельных
семьях. У 75—100% больных и только у 15%
здоровых людей на В-лимфоцитах
присутствует специфический аллоантиген 883
(D8/17), выявляемый с помощью
специальных моноклональных AT.
Слайд 14
Патогенез и патоморфология
В развитии острой ревматической
лихорадки участвуют несколько
механизмов.
Определённую роль может
играть прямое токсическое повреждение
компонентов миокарда кардиотропными
ферментами (бетта-гемолитического
стрептококка
группы А. Однако основное
значение придают развитию клеточного
и гуморального иммунного ответа на
различные Аг стрептококка.
Слайд 15
Синтезируемые противострептококковые AT
перекрёстно реагируют с Аг миокарда (феномен
молекулярной
мимикрии), а также с цитоплазмати-
ческими Аг нервной ткани, локализующимися
в
субталамической и каудальной зонах головного
Мозга (преимущественно в полосатом теле).
Кроме того, М-протеин обладает свойствами
Суперантигена— вызывает сильную активацию Т
лимфоцитов и В-лимфоцитов без его предваритель-
льного процессинга Аг-представляющими клетками
и взаимодействия с молекулами главного комплекса
Гистосовместимости класса II.
Слайд 16
При острой ревматической лихорадке выделяют четыре стадии патологического
процесса в соединительной ткани.
Стадия мукоидного набухания.
Стадия фибриноидного некроза (необратимая
фаза дезорганизации соединительной ткани).
Стадия пролиферативных реакций, при которой происходит образование гранулём Ашоффа—Талалаева в результате некроза тканей сердца и пролиферации клеток соединительной ткани.
Стадия склероза.
Слайд 17
Ревматическая гранулёма состоит из крупных,
неправильной формы базофильных клеток,
гигантс-
ких многоядерных клеток миоцитарного происхож -
дения с эозинофильной цитоплазмой,
а также
лимфоидных, плазматических клеток. Гранулёмы
обычно располагаются в миокарде, эндокарде,
Периваскулярной соединительной ткани сердца. В
настоящее время гранулёмы встречают реже. При
хорее изменяются клетки полосатого тела.
Поражение кожи и подкожной клетчатки обусловле-
но васкулитом и очаговой воспалительной
инфильтрацией.
Слайд 18
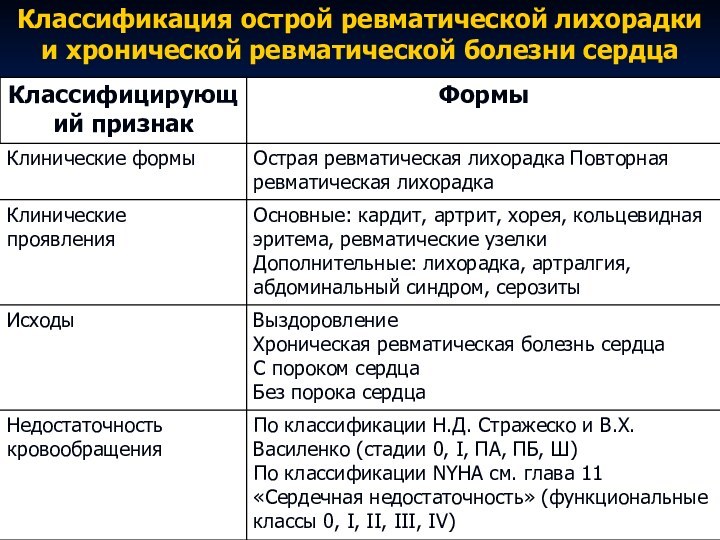
Классификация острой ревматической лихорадки и хронической ревматической болезни
сердца
Слайд 19
Жалобы больных
Характер начала острой ревматической лихорадки
тесно связан с
возрастом больных. Более чем у
половины детей заболевание возникает через
2—3
нед. после ангины с внезапного повышения темпера-
туры тела, появления асимметричных мигрирующих
болей в крупных суставах (чаще всего в коленных) и
признаков кардита (боли в грудной клетке, одышка,
сердцебиение и др.). У части заболевших наблюдают
моносимптомное течение с преобладанием
признаков артрита или кардита (или очень редко —
хореи).
Слайд 20
Столь же остро, по типу «вспышки», острая ревма
-
тическая лихорадка развивается у солдат-новоб-
ранцев, перенёсших ангину. Пример, для
подрос-
тков и молодых людей после стихания клиничес-
ких проявлений ангины более характерно посте -
пенное начало с субфебрильной температуры
тела, артралгий в крупных суставах или только
Умеренных признаков кардита. Повторная атака
острой ревматической лихорадки также связана с
перенесённой стрептококковой инфекцией глотки
и проявляется преимущественно развитием
кардита.
Слайд 21
Малая хорея, как правило, сочетается с другими клиническими
проявлениями острой ревматической лихорадки (кардит, полиартрит), однако у 5-7%
больных она может быть единственным признаком заболевания. В этих ситуациях, т.е. при отсутствии иных критериев острой ревматической лихорадки, диагноз ревматической хореи правомочен только после исключения прочих причин поражения нервной системы.
Слайд 22
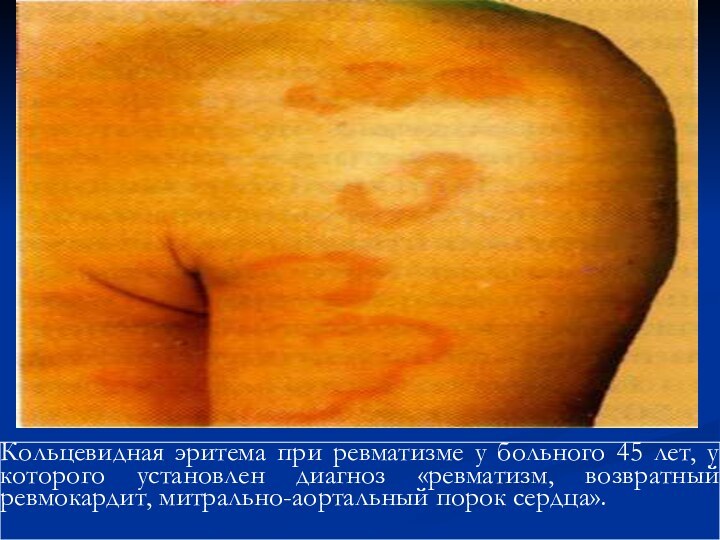
У 4-17% больных на высоте острой ревмати -
ческой
лихорадки наблюдается кольцевидная
(аннулярная) эритема. Она характеризуется
бледно-розовыми кольцевидными высыпани -
ями
диаметром от нескольких миллиметров до
5-10 см с преимущественной локализацией на
туловище и проксимальных отделах конечнос-
тей (но не на лице). Она имеет транзиторный
мигрирующий характер, не возвышается над
уровнем кожи, не сопровождается зудом или
индурацией, бледнеет при надавливании,
быстро регрессирует без остаточных явлений.
Слайд 24
Подкожные ревматические узелки в
последние годы наблюдаются очень редко
(в 1-3%).
Это округлые плотные малоподвижные б/болезнен -
ные образования различных
размеров, чаще на
разгибательной поверхности суставов, в области
лодыжек, пяточных сухожилий, остистых отростков
позвонков, затылочной области надчерепного апонев
роза с циклом обратного развития от 2 нед до 1 мес.
Несмотря на значительное снижение частоты
кольцевидной эритемы и ревматических узелков у
детского контингента больных и фактическое
отсутствие таковых у подростков и взрослых
пациентов, специфичность данных симптомов при
острой ревматической лихорадке остаётся очень
высокой, в силу чего они сохраняют свою диагностическую значимость.
Слайд 25
Критерии диагностики ревматической лихорадки
Слайд 26
Особенности синдрома первичного ревмокардита по В.А. Насоновой и
И.А. Бронзову (1978 г.)
1. Наличие хронологической связи заболевания с
носоглоточной инфекцией
2. Существование латентного периода 2-4 недели от
дня перенесенной инфекции до начала забол-ия.
3. Возникновение заболевания в детском и
юношеском возрасте.
4. Острое или подострое начало и даже при затяжном
течении в последующем.
5. Полиартрит
6. Отсутствие жалоб на боли в облсти сердца.
7. Сочетание с миокардитом
8. Кор.клиники с лабораторными признаками
9. Высокая динамичность симптомов ревмакардита
на фоне противорецидивной терапии.
Слайд 27
Наибольшее распространение получили диагностические критерии, разработанные почти одновременно
отечественным учёным А.А. Киселем в 1940 г. и американцем
Т.Д. Джонсом в 1944 г. В настоящее время для диагностики ревматической лихорадки следует использовать критерии, принятые ВОЗ в 1992 г. и модифицированные Ассоциацией ревматологов России в 2003 г. (табл. 43-2).
Слайд 28
Артрит (или артралгии) нескольких крупных
суставов — один из
ведущих симптомов
заболевания у 60-100% больных с первой
атакой острой ревматической
лихорадки.Боли
в суставах нередко настолько выражены, что
приводят к существенному ограничению их
подвижности. Одновременно с болями
отмечается припухлость суставов за счёт
синовита и поражения околосуставных
тканей, иногда покраснение кожных покровов
над суставами.
Слайд 29
Чаще поражаются коленные, голеностопные,
лучезапястные и локтевые суставы. Преобла-
дающая
форма поражения в современных
условиях — преходящий олигоартрит и реже
моноартрит.
Характерные особенности ревма-
тического артрита — мигрирующий характер
(признаки поражения одних суставов почти
полностью исчезают в течение 1-5 дней и
сменяются столь же выраженным поражением
других суставов) и быстрое полное обратное
развитие под влиянием современной
противовоспалительной терапии.
Слайд 30
Кардит — проявление
Острой ревматической
лихорадки (наблюдают в
90-95% случаев), которое
Определяет
тяжесть
течения и исход
заболевания.
Основополагающим
компонентом кардита
считают вальвулит
(преимущественно
митрального, реже
аортального кл.),
который может
сочетаться с
поражением
миокарда и перикарда.
Слайд 31
Симптомы ревматического вальвулита:
дующий систолический шум апикальной локализации, связанный
с I тоном (при митральной регургитации);
непостоянный низкочастотный мезодиастолический шум
в области выслушивания митрального клапана;
высокочастотный убывающий протодиастолический шум, выслушивае-
мый вдоль левого края грудины (при аортальной регургитации).
Слайд 32
В патологический процесс могут вовлекаться миокард и перикард
с развитием тахикардии, расширения границ сердечной тупости, приглушённости тонов
сердца, шума трения перикарда, нарушений проводимости и т.д. Однако изолированное поражение сердца по типу миоперикардита при отсутствии вальвулита не характерно для острой ревматической лихорадки, и в этих случаях требуется проведение дифференциальной диагностики с кардитами иной этиологии.
На фоне ярко выраженного артрита или малой хореи клиническая симптоматика кардита при острой ревматической лихорадке может быть выражена слабо. В связи с этим возрастает диагностическая значимость ЭхоКГ с использованием допплеровского режима.
Слайд 33
Важнейшая особенность кардита во время первой атаки острой
ревматической лихорадки — чёткая положительная динамика его клинических проявлений
под влиянием активной противоревматической терапии.
В подавляющем большинстве случаев на фоне лечения происходит нормализация ЧСС, восстановление звучности тонов, уменьшение интенсивности систолического и диастолического шумов, сокращение границ сердца, исчезновение симптомов недостаточности кровообращения.
Слайд 34
Социальная значимость острой ревматической лихорадки определяется приобретёнными ревматическими
пороками сердца, которые по мере прогрессирования приводят к стойкой
утрате трудоспособности и сокращению продолжительности жизни. Частота формирования ревматических пороков сердца после первой атаки острой ревматической лихорадки у детей составляет 20-25%. Преобладают изолированные пороки сердца, чаше митральная недостаточность. Реже формируется недостаточность аортального клапана, митральный стеноз и сочетанный митрально-аортальный порок сердца. Примерно у 7-10% детей после перенесённого кардита формируется пролапс митрального клапана.
Слайд 35
Среди подростков, перенёсших первую атаку острой ревматической лихорадки,
пороки сердца диагностируются в трети случаев. У взрослых пациентов
данный показатель составляет 39-45%, причём максимальная частота возникновения ревматических пороков сердца (более 75%) наблюдается в течение первых трёх лет от начала болезни. У больных, перенёсших первую атаку острой ревматической лихорадки в возрасте 23 лет и старше, сочетанные и комбинированные ревматические пороки сердца формируются в 90% случаев.
Слайд 36
Ревматическая хорея (малая хорея, хорея Сиденгама) — типичное
проявление острой ревматической лихорадки, связанное с вовлечением в патологичес-кий
процесс различных структур мозга (полосатого тела, субталамичес-ких ядер и мозжечка). Она диагностируется в 6-30% случаев, преимущественно у детей, реже у подростков через 1-2 месяца после перенесённой острой стрептококковой инфекции. Чаще поражаются девочки и девушки.
Слайд 37
Клиническая картина малой хореи включает различные сочетания следующих
синдромов:
хореические гиперкинезы, т.е. непроизвольные подёргивания конечностей и мимической мускулатуры,
сопровождающиеся нарушением почерка, невнятностью речи, неловкостью движений;
мышечная гипотония (вплоть до дряблости мышц с имитацией параличей);
расстройства статики и координации (неспособность выполнить координационные пробы, например пальце-носовую);
сосудистая дистония;
психоэмоциональные нарушения (неустойчивость
настроения, раздражительность, плаксивость и
т.д.). Характерно полное исчезновение
симптоматики во сне.
Слайд 38
ЛАБОРАТОРНО-ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
1. Клинический анализ крови: нейтрофильный лейкоцитоз, резко
ускоренное РОЭ, очень редко - анемия (обычно у детей
при тяжелом течении заболевания);
2. Б/хим.иссл.крови: появление С-реакт.белка +++ или ++++ .
3. Исследование белковых фракций крови:
а) в острой фазе - увеличение альфа-2-глобулинов,
б) при затяжном течении - увеличение y-глобулина.
4. Идет повышенное расщепление гиалуроновой кислоты - становится положительной гексозо-дифениламиновая проба ДФА, которая в норме составляет 25-30 Ед.
5. Повышение титра антистрептолизина «О»( выше 1:250 ), титра антистрептогиалуронидазы и антистрептокиназы
( выше 1:300 )
6. Увеличивается фибриноген крови выше 40.000 мг/л.
7. В анализе мочи – б/изменений (м.б.протеинурия)