Слайд 2
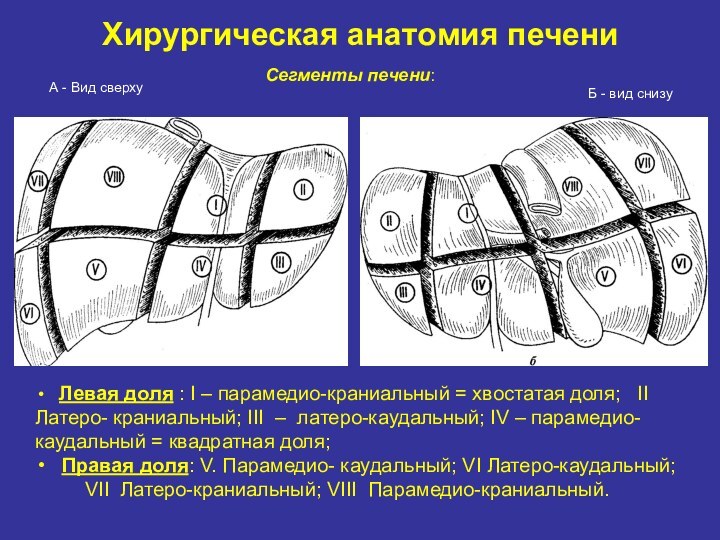
Хирургическая анатомия печени
А - Вид сверху
Б
- вид снизу
Левая доля : I
– парамедио-краниальный = хвостатая доля; II Латеро- краниальный; III – латеро-каудальный; IV – парамедио-каудальный = квадратная доля;
Правая доля: V. Парамедио- каудальный; VI Латеро-каудальный;
VII Латеро-краниальный; VIII Парамедио-краниальный.
Сегменты печени:
Слайд 3
Историческая справка
Первое описание резекции печени у человека принадлежит
Корнелию Цельсу (трактат «О медицине», 1 в. н. э.).
Первую резекцию печеночной доли у собаки осуществил Джузеппе Цомбеккари в 1680 г.
В 1716 г. Джовани Берта повторил операцию Цельса у больного с ранением живота.
В 1882 г. Оленаусен и в 1886 году Линз удалили опухоль печени.
В 1894 г. И.Р. Пенский и М.М. Кузнецов, разработали особый шов при резекции печени.
Слайд 4
Историческая справка
В 1894 г. И.Р. Пенский и М.М.
Кузнецов, разработали особый шов при резекции печени.
В 1912
г. Вендел ввел в практику типичную гепатэктомию.
В 1955 г. вопросы о резекции печени обсуждались на XVI Конгрессе Международного общества хирургов в Копенгагене.
5 мая 1963 г. Старзл (США) 29-летней женщине впервые существил полное ее удаление и замещение печенью донора. Больная погибла от омертвения желчного протока. Некоторые больные живут более 2 лет.
Слайд 5
ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА
Заболеваемость населения различных стран мира раком печени
Слайд 6
ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА
Заболеваемость первичным раком печени
в России в
2005 г.
Слайд 7
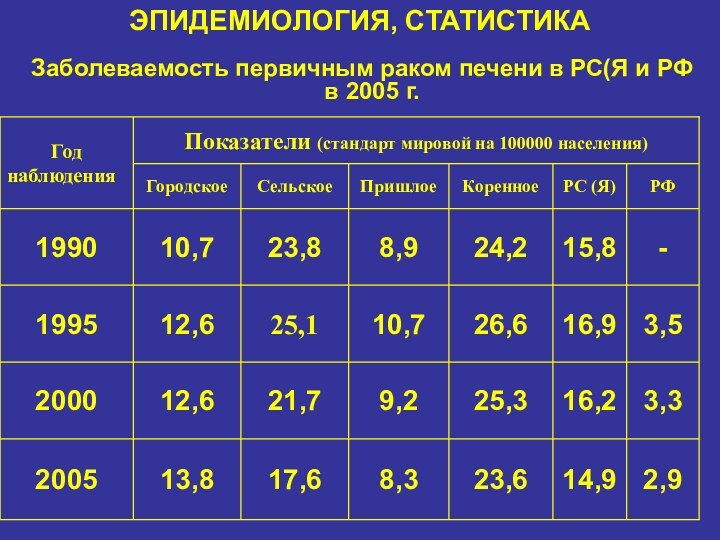
ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА
Заболеваемость первичным раком печени в РС(Я и
РФ в 2005 г.
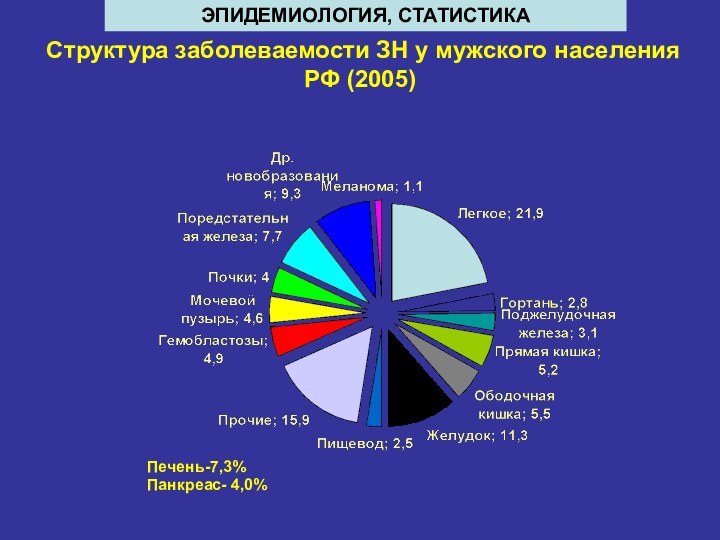
Слайд 8
Структура заболеваемости ЗН у мужского населения РФ (2005)
ЭПИДЕМИОЛОГИЯ,
СТАТИСТИКА
Печень-7,3%
Панкреас- 4,0%
Слайд 9
Структура заболеваемости ЗН у женского населения РФ (2005)
ЭПИДЕМИОЛОГИЯ,
СТАТИСТИКА
Печень-5,7%
Панкреас- 3,2%
Слайд 10
ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА
Структура заболеваемости ЗН населения РС
(Я) в 2005 г.
М
Ж
Слайд 11
ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА
.
Частота повозрастных показателей заболеваемости населения ПРП в
РС (Я) за 1990-2005 гг
Слайд 12
ЭПИДЕМИОЛОГИЯ, СТАТИСТИКА
Динамика повозрастных показателей заболеваемости
населения РС (Я)
ПРП за 1990-2005 гг.
Слайд 13
Заболеваемость ПРП населения улусов РС (Я)
Слайд 14
эпидемиология
Заболеваемость первичным раком печени мужского населения РС (Я)
1-
≤ 20,0
2 – 20,0-40,0
3 –40,0≤
Слайд 15
эпидемиология
Заболеваемость первичным раком печени женского населения РС (Я)
1-
≤ 10,0
2 – 10,0-20,0
3 –20,0 ≤
Слайд 16
Этиопатогенез
(1). Причину видят в особенностях питания, связанных с
низшим содержанием белков, витаминов, применении в Африке народного средства
«сенесон». «Квашиоркор» – заболевания детей раннего возраста в результате белкового голодания.
(2). Хронические воспалительные и дегенеративные процессы в паренхиме печени (гепатиты, ЖКБ и т. д.). С исходом в цирроз.
(3). В последние годы доминирует мнение о том, что остро протекаюший гепатоцеллюлярный цирроз-рак печени является непосредственным исходом вирусного гепатита. Хронический вирусный гепатит В выявляется у 80-% пациентов с гепатомой. Риск возникновения гепатоцелю-лярного рака у носителей вируса возрастает в 200 раз. У мужчин-носителей он выше на 50%.
(4). При циррозе рак возникает у 3,5- 24,8 %, заболевших, а среди умерших от рака печени цирротические изменения находят у 50–85%. Цирроз печени (особенно крупноузловая форма) находят примерно у 60-90% больных с гепатомой. На фоне цирроза печени рак развивается в 74–100% случаев.
Слайд 17
Факторы риска
(5) Гемохроматоз (избыточное содержание в организме железа.
(6)
Паразитарные заболевания: шистосомоз, описторхоз и др..
(6) Канцерогены:
(а)
Промышленные продукты – полихлорированные дифенилы, хлорированные углеводородные раство-рители (например, тетрахлористый углерод, нитроз-амины), органические хлорсодержащие пестициды.
(б) Органические соединения (афлатоксины, содержа-щиеся в пищевых продуктах, например, арахисе). Афлатоксины – токсический продукт жизнедеятель-ности плесневых грибков (в муке или рисе). В эксперименте доказано, что кормление животных заплесневевшим зерном приводит к развитию опухолей печени
Слайд 18
Патологическая анатомия
♦ По макроскопической картине различают:
(1)
Узловая форму (60-85%), когда в печени расположено много опухолевых
узлов различной величины, при наличии цирроза в сохранившейся печёночной ткани;
(2) Массивную форму (25%), когда опухоль в виде единичного крупного узла располагается в глубине органа, при этом печень увеличена, но сохраняет нормальные свои контуры;
(3) Диффузную форму (12%), когда вся печень нафарширована множеством мелких, почти одинаковых размеров узелков опухоли. Большая часть паренхимы печени замещена сливающимися друг с другом опухолевыми узлами различных размеров. Разновидностью диффузной формы является относительно редко встречающийся рак-цирроз. После прорастания глиссоновой капсулы наступает быстрое обсеменение брюшины. Метастазирование чаще идет в легкие, селезенку, кости. Наряду с наличием массивного узла в печени нередко выявляются множественные небольшие оп. (сателлиты).
Слайд 19
♦ По микроскопическим признакам:
□ Гепатоцеллюлярный рак. Возникает чаще

в виде мультицентрических очагов в различных участках органа. Микроскопически
определяется строма из мелкой сети капилляров, среди которых группируются полиморфные опухолевые клетки в виде тяжей, или железистых ходов. Эти раки нередко дают внутрипеченочные метастазы по системе воротной или печеночной вен, печеночной артерии и через малый круг.
□ Холангиоцеллюлярный рак является уницентричным. Микроскопичес-ки он представляет железистые раки со значительным выделением слизи. Строму здесь составляют соединительнотканные тяжи, среди которых расположены неравномерные разрастания полиморфных раковых клеток, группирующихся подобно цилиндрическому эпителию желчных ходов.
□ Саркома печени. Возникает из соединительно-тканных элементов печени – из эндотелия и перигелия ее сосудов. Микроскопически различают веретеноклеточные и круглоклеточные. Различают массивную большую, медуллярную опухоль или же узловатую мультицентрическую. Рост и распространение саркомы в пределах печени и за ее пределами происходит таким путем, как и при раке печени.
Патологическая анатомия
Слайд 21
TNM - классификация МАИР:
Т -
Первичная опухоль.
Т1 - солитарная до 2 см. в наибольшем
измерении без инвазии сосудв.
Т2 - солитарная опухоль до 2 см в наибольшем измерении с инвазией или более 2 см без инвазии сосудов, множественные опухоли, ограниченные одной долей, до 2 см в наибольшем измерении без инвазии сосудов.
Т3 - солитарная опухоль более 2 см в наибольшем измерении с инвазией сосудов или множественные опухоли, ограниченные одной долей, более 2 см в с инвазией сосудов, или множественные опухоли ограниченные одной долей.
Т4 - множественные опухоли в обеих долях или опухоль(и), поражающая основную ветвь портальной или печеночной вены.
Слайд 22
TNM - классификация МАИР:
N – Регионарные
лимфатические узлы.
Nx - недостаточно данных для оценки регионарных лимфатических
узлов.
N0 - - нет признаков метастатического поражения регионарных л/у.
N1 - в регионарных лимфатических узлах имеются метастазы.
М - Отдаленные метастазы.
Мх - недостаточно данных для определения отдаленных метастазов.
М0 - нет признаков отдаленных метастазов.
M1 - имеются отдаленные метастазы.
Слайд 23
Клинические проявления
* В начальный период болезни больные
жалуются на отсутствие аппетита, поташнивание, редко на рвоту, общую
слабость, чувство тяжести в правом подреберье, отвращение к мясной пище, поносы, запоры, метеоризм, лейкоцитоз, ускоренное СОЭ.
Частота отдельных симптомов по Шунг-Сюэ-Ли и Чен-Чао-Шу составляет: ▪ потеря веса – 60%, увеличение печени – 100%; ▪ расширение поверхностных вен брюшной стенки – 21,5%; ▪ асцит –38%; ▪ желтуха –27,3%; ▪ отеки – 20,5%; ▪ сосудистые «паучки» – 6,5%; ▪ увеличение подключичных л/у слева –2,8%; ▪ выпот в правой плевральной полости – 9%.
Повышение температуры до 38% и выше.
Слайд 24
Клинические проявления
Печень большая бугристая, деревянистой плотности, с утолщенным
закругленным краем, безболезненная, опускающаяся иногда до пупка
Кожа бурая, грязносерой
окраски. Нередко малиновая окраска ладоней, «сосудистые звездочки» на коже предплечья и шеи.
В поздних стадиях - выраженные боли. В финальном периоде развивается печеночная кома.
Асцит обнаруживается, примерно у 30%.
спленомегалия у 5% больных.У 10-15% пациентов возникает внутрибрюшное кровотечение и развивается шок.
Возможны эндокринологические нарушения (например, синдром Кушинга)
Слайд 25
Клинические формы (Lin Chao-chi)
Гепатомегалическая,
Абсцедирующая,
Цирротическая,
Форма с механической желтухой,в
Геморрагическая форма
(внутрибрюшинная);
Гипогликемическая;
Литиазная симулирующая камнеобразования;
Форма хронического гепатита;
Интраабдоминальная кистозная форма;
Диффузная канцероматозная;
Лейкемоидная;
Параплегическая (при
МТS в позвонке).
Слайд 26
Диагностика
(1). Лабораторные методы. Помимо вышеуказанных методов в
настоящее время применяются и дополнительные лабораторные методы обследования. В
1963 г. Г. И. Абелев в эксперименте обнаружил альфафетопротеин при экспериментальной карциноме печеночных клеток. Ю. С. Татаринов этот метод применил в клинике. Содержание АФП в крови повышено в 70-90% случаев.
(2). При помощи УЗИ, КТ, МРТ, диагностической лапароскопии с биопсией диагноз можно установить в 90% случаев. Минимальный диагностируемый размер опухоли – 1 см.
(3). Пункционная биопсия. В ряде случаев дает ценные показатели, но является весьма опасной из-за возможного кровотечения и билиарного перитонита.
Слайд 27
(4). Лапароскопия с одновременной пункцией печени дает ценные
результаты.
(5). Скенирование печени с помощью I131 – бенгальская роза
позволяет определить состояние печеночной паренхимы и Аи198 – ретикулоэндотелия.
(6). Простая рентгенография печени в условиях пневмоперитонеума показывает характер контуров печени, ее деформацию, уточняет взаимоотношения печени с диафрагмой. Спленопортография, артериография печени транспортальным путем и флебография печени из полой вены не нашли широкого применения.
Диагностика
Слайд 28
Лечение
1). Оперативное лечение обязательно включает биопсию опухоли. Установить
операбельность опухоли возможно только после выполнения лапаротомии.
Частота операционной летальности составляет более 20%, а у пациентов с сопутствующим циррозом печени может достигать 60%.
(2). Химиотерапевтические препараты, вводимые в/в, практически не оказывают эффекта. Введение препаратов в печёночную артерию даёт лучшие результаты.
Слайд 29
Прогноз
При операбельных опухолях средняя продолжительность жизни
пациентов после операции составляет 3 года. Пятилетняя выживаемость больных
около 20%.
При неоперабельных опухолях средняя продолжительность жизни пациентов после установления диагноза составляет 4 мес.