Слайд 2
Диспепсия – это:
В переводе с греческого
(dys – нарушение;
peptein - пищеварение ) – нарушенное пищеварение.
Это -
синдром !!!
Синдром диспепсии определяется как ощущение боли или дискомфорта (тяжесть, переполнение, раннее насыщение), локализованное в подложечной области ближе к срединной линии.
Слайд 3
Под ФД понимают комплекс жалоб, включающих в себя
боли и чувство жжения в подложечной области, ощущение переполнения
в эпигастрии после еды и раннее насыщение, которые отмечаются у больного в течение 3 последних месяцев (при их общей продолжительности не менее 6 месяцев) и которые не могут быть объяснены органическими заболеваниями (Римские критерии III, 2006 г)
Слайд 4
Что такое Римский консенсус?
В 1988
году в Риме в ходе Всемирного конгресса гастроэнтерологов был
создан постоянно действующий комитет по функциональным заболеваниям ЖКТ.
В рамках этого комитета сформировали подкомитет по функциональным расстройствам желудка и двенадцатиперстной кишки.
В состав комитета входят наиболее авторитетные специалисты по данной проблеме из разных стран.
Суть работы данных Римских конгрессов состоит в разработке единых подходов к диагностике и лечению функциональных заболеваний ЖКТ.
Слайд 5
ХАРАКТЕРИСТИКА СИМПТОМОВ ФД
Слайд 6
В последних Римских критериях IV пересмотра (2016) к
каждому из вышеуказанных симптомов был добавлен эпитет «причиняющий беспокойство»
(bothersome), или «надоедливый» .
О ФД ведут речь в тех случаях, когда у больного отсутствуют заболевания (язвенная болезнь, опухоли, хронический панкреатит и др.), позволяющие включить их в группу органической диспепсии. В последних Римских критериях IV пересмотра вместо термина «органическая диспепсия» рекомендовано пользоваться термином «вторичная диспепсия».
Слайд 7
Могут сочетаться два субтипа функциональной
диспепсии у одного пациента одновременно
Слайд 8
О синдроме боли в эпигастрии принято говорить в
тех случаях, когда у больного, по меньшей мере, 1
раз в неделю, отмечаются умеренные или выраженные боли или чувство жжения в эпигастральной области. При этом боли не носят постоянный характер, связаны с приемом пищи или возникают натощак, не локализуются в других отделах живота, не уменьшаются после дефекации и не сопровождаются признаками дисфункции желчного пузыря или сфинктера Одди. Синдром боли в эпигастрии может сочетаться с постпрандиальным дистресс-синдромом.
Слайд 9
наличие постпрандиального дистресс-синдрома можно предполагать в тех ситуациях,
когда у больного чаще 3 раз в неделю, после
еды, при приеме обычного объема пищи возникают чувство переполнения в эпигастрии или раннее насыщение. При этом постпрандиальный дистресс-синдром может сочетаться с тошнотой и синдромом боли в эпигастрии,
Слайд 10
Значительное число практических врачей (в частности, врачей- терапевтов,

к которым прежде всего обращаются больные с симптомами диспепсии)
до сих пор не приняли концепцию о ФД, предпочитая пользоваться в своей работе «проверенным» диагнозом хронический гастрит.
Между тем, оба приведенных выше заболевания не противоречат друг другу и могут сочетаться (а на практике - почти всегда сочетаются) у одного и того же больного. Диагноз «хронический гастрит» - это диагноз м о р ф о л о г и ч е с к и й, не имеющий, как было многократно показано, какого-либо клинического эквивалента и протекающий чаще всего бессимптомно. Диагноз функциональной диспепсии - это диагноз к л и н и ч е с к и й, который отражает наличие у больного определенных клинических симптомов, возникающих не в результате сопутствующих хронических воспалительных изменений слизистой оболочки желудка, а вследствие нарушений желудочной секреции, гастродуоденальной моторики, висцеральной чувствительности, нередко обусловленных нервнопсихическими факторами. Правильное понимание практическими врачами взаимоотношений между хроническим гастритом и функциональной диспепсией остается чрезвычайно важным для выработки последующей тактики обследования и лечения таких больных.
Слайд 11
Функциональная диспепсия и хронический гастрит
Диагноз «хронический гастрит» в
настоящее время практически перестал существовать в зарубежной гастроэнтерологии как
клинический диагноз. В западноевропейских странах этим термином сейчас пользуются только морфологи, характеризуя выраженность структурных изменений слизистой оболочки желудка (часто в связи с инфекцией Helicobacter pylori [HP]) и их прогрессирование. Если же говорить о гастроэнтерологах- клиницистах, то они в своих работах при обнаружении соответствующих клинических симптомов применяют в аналогичных ситуациях термин «функциональная диспепсия», несмотря на наличие у таких пациентов эндоскопически и гистологически подтвержденных признаков хронического гастрита.
Слайд 12
Из чего исходили создатели Римских критериев функциональных расстройств
желудочно-кишечного тракта, когда при характеристике
клинических симптомов, отмечающихся у таких
больных, они стали применять вместо термина «хронический гастрит» термин «функциональная диспепсия» ? Из того, что хронические воспалительные изменения слизистой оболочки желудка сами по себе не служат - вопреки прежним представлениям - причиной возникновения диспепсических жалоб.
Слайд 13
Хотя хронический гастрит и обнаруживается у большинства больных
функциональной диспепсией, он столь же часто выявляется у лиц,
не предъявляющих никаких жалоб, а уменьшение активности хронического гастрита после проведения эрадикации НР лишь в небольшом проценте случаев приводит к исчезновению симптомов диспепсии .
В свою очередь, эффективность лечения больных функциональной диспепсией антисекреторными препаратами не зависит от характера сопутствующих гастритических изменений . Не случайно поэтому ни одна из трех современных классификаций хронического гастрита («Сиднейская», 1990; «Хьюстонская», 1994; классификация OLGA, 2008) не содержат раздела, касающегося оценки клинических проявлений.
Слайд 14
Произошедшая в клинической гастроэнтерологии замена диагноза «хронический гастрит»
диагнозом «функциональная диспепсия» имеет как свои плюсы, так и
определенные минусы. К положительным сторонам этой замены можно отнести правильное понимание природы диспепсических жалоб, отмечающихся у пациентов с хроническим гастритом, что безусловно способствует оптимизации проводимого лечения и улучшению его результатов; к отрицательным - отказ от оценки имеющихся у больных функциональной диспепсией морфологических изменений слизистой оболочки желудка.
Что дает врачу и больному диагноз «хронический гастрит»? Этот диагноз несет информацию о морфологических процессах в слизистой оболочке желудка с позиций их значения как предраковых изменений.
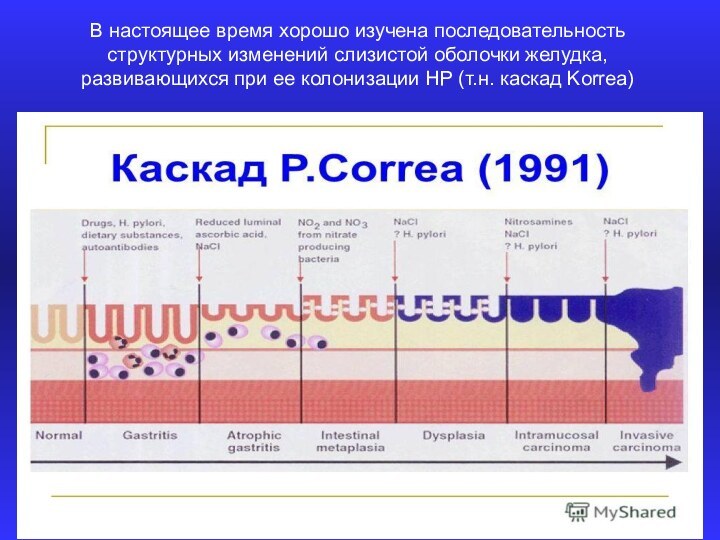
Слайд 15
В настоящее время хорошо изучена последовательность структурных изменений
слизистой оболочки желудка, развивающихся при ее колонизации НР (т.н.
каскад Korrea)
Слайд 16
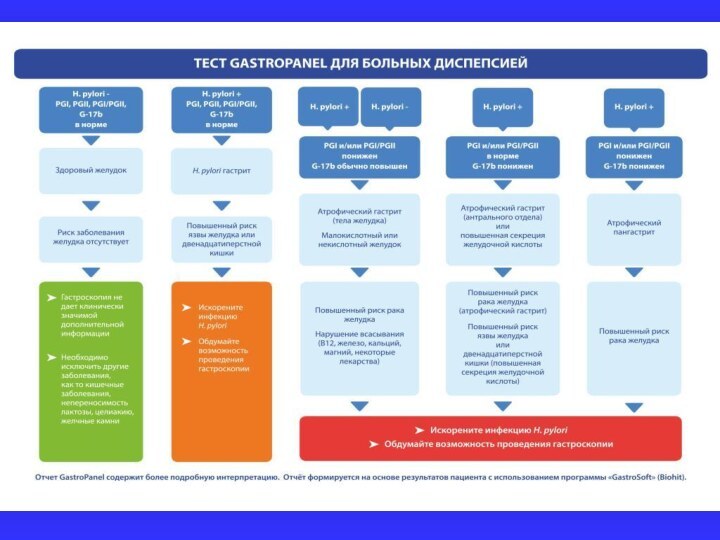
В настоящее время широко применяется косвенная диагностика атрофических
изменений слизистой оболочки фундального и антрального отделов желудка с
помощью определения сывороточных маркеров: пепсиногена и гастрина-17 (т.н. «Гастропанель»). Обнаружение низкого уровня сывороточного пепсиногена (< 25 мкг/л) с высокой долей вероятности свидетельствует о наличии выраженной атрофии слизистой оболочки фундального отдела.
При атрофических изменениях слизистой оболочки антрального отдела желудка выявляется низкий уровень базального и стимулированного гастрина-17, что обусловливается уменьшением количества G-клеток
Слайд 18
Хронический гастрит, обнаруженный у больного при эндоскопическом исследовании
(желательно, чтобы он был подтвержден при гистологическом исследовании), и
клинический симптомокомплекс, свойственный ФД, могут и должны комбинироваться при постановке общего диагноза и шифроваться в МКБ-10 как с использованием рубрики «хронический гастрит», так и рубрики «функциональное расстройство желудка», как бы это ни казалось нелогичным, на первый взгляд
Слайд 19
«Хронический поверхностный антральный гастрит, ассоциированный с инфекцией
НР. Катаральный дуоденит. Язвенноподобный (болевой) вариант ФД»
«Хронический мультифокальный
атрофический гастрит, ассоциированный с инфекцией НР. Дискинетический вариант ФД (постпрандиальный дистресссиндром»).
Слайд 20
ЭТИОЛОГИЯ ФД
Наследственные факторы (полиморфизм гена GN-P3)
Алиментарные погрешности
Курение (риск
повышается в два раза)
Перенесенная пищевая токсикоинфекция (ФД имеет непродолжительное
течение)
Психо-социальные факторы (более высокий уровень тревоги и депрессии по сравнению со здоровыми)
Слайд 21
ПАТОФИЗИОЛОГИЯ ФД
нарушения секреции соляной кислоты
расстройства гастродуоденальной моторики
изменение
висцеральной чувствительности.
Слайд 22
Роль кислотно-пептического фактора в развитии ФД оценивается неоднозначно.
Средний уровень базальной и стимулированной секреции соляной кислоты остается
у многих больных ФД в пределах нормы, хотя у части пациентов с язвенноподобным вариантом он может приближаться к таковому у больных язвенной болезнью двенадцатиперстной кишки .
Было выдвинуто предположение, что, возможно, у больных ФД имеется повышенная чувствительность слизистой оболочки желудка и двенадцатиперстной кишки к соляной кислоте, особенно при увеличении времени ее пребывания в двенадцатиперстной кишке
Высокая кислотная продукция и нарушение ощелачивания в антральном отделе желудка у больных с язвенноподобным вариантом ФД могут играть роль в возникновении основного клинического симптома - болей в эпигастральной области.
Слайд 23
Одним из важнейших патогенетических факторов ФД служат различные
расстройства двигательной функции желудка и двенадцатиперстной кишки. Так, было
показано, что у 40-60% больных ФД отмечаются нарушения аккомодации (способности фундального отдела желудка расслабляться после приема пищи), в результате чего адекватного расслабления проксимального отдела желудка после приема пищи не происходит. Это приводит к быстрому попаданию пищи в антральный отдел желудка, его растяжению и появлению чувства раннего насыщения
Слайд 24
Исследования, проведенные с помощью электрогастрографии, показали, что у
36-66% больных ФД обнаруживаются нарушения миоэлектрической активности желудка, проявляющиеся
тахи- и брадигастрией . К другим нарушениям двигательной функции желудка, обнаруживаемым у больных ФД, относятся ослабление моторики антрального отдела желудка, а также нарушения антро-дуоденальной координации (синхронного расслабления привратника при сокращении антрального отдела желудка), что проявляется замедлением опорожнения желудка и появлением чувства переполнения в подложечной области
Слайд 25
Существенное место в патогенезе ФД занимает повышенная чувствительность
рецепторного аппарата стенки желудка и двенадцатиперстной кишки к растяжению
(т.н. висцеральная гиперчувствительность). Было показано, что у больных ФД боли в эпигастральной области возникают при значительно меньшем повышении внутрижелудочного давления по сравнению со здоровыми лицами .
Висцеральная гиперчувствительность выявляется у 34-65% больных ФД и коррелирует с выраженностью симптомов диспепсии
Слайд 26
У разных больных ФД в качестве ведущих звеньев
патогенеза могут выступать различные факторы. Так, у многих пациентов
с болевым (язвенноподобным) вариантом заболевания основным фактором, вызывающим боли в эпигастрии, следует считать гиперсекрецию соляной кислоты.
При дискинетическом варианте (постпрандиальном дистресссиндроме) таким фактором могут служить изменения моторики желудка и двенадцатиперстной кишки, а также висцеральной чувствительности.
В Римских критериях IV пересмотра приводится ряд новых патофизиологических факторов, которые отсутствовали в прежних критериях: воспаление слизистой оболочки двенадцатиперстной кишки низкой степени активности, повышение ее проницаемости и увеличение содержания эозинофилов в ее слизистой оболочке (дуоденальная эозинофилия)
Слайд 27
Диагноз ФД - это диагноз исключения, который может
быть поставлен только после тщательного обследования больного!
Слайд 28
Первый этап-сбор анамнеза (выявление у пациента симптомов, характерных
для синдрома диспепсии)
Второй этап- ОБСЛЕДОВАНИЕ больного с целью определения
ТИПА синдрома диспепсии.
Третий этап- лечение определенного типа синдрома диспепсии.
Слайд 29
Общее для всех функциональных расстройств:
Отсутствие структурных изменений органов!!!
В
основе заболевания, почти всегда, лежит нарушение моторики ЖКТ!!!
Слайд 30
Заболевания, входящие в группу органической диспепсии
Эндогенные заболевания
Частые
язвенная болезнь желудка и двенадцатиперстной кишки
гастроэзофагеальная рефлюксная болезнь
Менее
частые
заболевания желчевыводящих путей
хронический панкреатит
Редкие
злокачественные опухоли желудка, поджелудочной железы, толстой кишки
другие инфильтративные поражения желудка
синдром мальабсорбции
Сосудистые мальформации
Слайд 31
Экзогенные поражения
лекарственные (нестероидные противовоспалительные препараты [НПВП], антибиотики, теофиллин,
препараты наперстянки, железа)
алкоголь
Другие
сахарный диабет
гипер- или гипотиреоз
гиперпаратиреоз
электролитные нарушения
заболевания соединительной ткани
заболевания
печени
Слайд 32
ФД часто сочетается и с другими функциональными расстройствами
желудочно-кишечного тракта: функциональной изжогой, функциональным метеоризмом, функциональными запорами, функциональной
диареей, синдромом функциональной абдоминальной боли, СРК.
Нередким является также сочетание ФД с различными «негастроэнтерологическими» функциональными синдромами: хроническими тазовыми болями, болями в грудной клетке некардиального происхождения, головными болями напряжения, синдромом фибромиалгии, синдромом хронической усталости и др.
Слайд 33
Обследование больных
К основным методам диагностики относятся:
клинический и биохимический
анализы крови,
анализ кала,
гастродуоденоскопия,
ультразвуковое исследование,
исследование инфекции
H.pylori.
Слайд 34
Для диагностики инфекции H.pylori используются различные методы (серологический,
морфологический, быстрый уреазный тест, дыхательный тест, определение антигена НР
в кале, определение ДНК НР в кале и слизистой оболочке желудка с помощью полимеразной цепной реакции и др.).
Достоверность исследования повышается при одновременном применении нескольких методов, что позволяет избежать ложноотрицательных результатов.
Слайд 35
Дыхательный УРЕАЗНЫЙ ТЕСТ.
Наличие инфекции Hp в
желудке определяется по активности специфичной для данной бактерии уреазы.
Пациенту перорально вводится раствор, содержащий меченную 13С или 14С мочевину.
В присутствии Hp фермент расщепляет мочевину, в результате чего выдыхаемый воздух содержит СО2 с меченным изотопом углерода (13С или 14С), уровень которого и определяется методом массовой спектроскопии или с помощью сцинтилляционного счетчика соответственно.
Слайд 37
К дополнительным методам диагностики ФД относятся:
-рентгенологическое исследование желудка
и двенадцатиперстной кишки,
внутрижелудочная рН-метрия,
суточное мониторирование рН- в пищеводе,
методы исследования двигательной функции желудка (сцинтиграфия, электрогастрография, манометрия желудка),
компьютерная томография и др
Слайд 38
Виды внутрижелудочной рН-метрии:
суточная рН-метрия пищевода.
суточная рН-метрия желудка
(в течение 24 часов и более);
кратковременная внутрижелудочная рН-метрия
(в течение 2-3 часов);
экспресс рН-метрия (в течение 15-20 минут);
эндоскопическая рН-метрия (во время гастроскопии)
Слайд 39
Экспресс рН-метрии
При экспресс рН-метрии определяется только
базальный уровень кислотности, т.е. решается вопрос о наличии или
отсутствии соляной кислоты определяется только базальный уровень кислотности, т.е. решается вопрос о наличии или отсутствии соляной кислоты и определяется уровень рН в теле желудка.
Слайд 40
Электрогастрография
Электрогастрография представляет собой неинвазивный метод
исследования миоэлектрической активности, которая измеряется с помощью электродов, размещенных
в эпигастральной области.
Регистрация электрические ритмы желудка:
3 сокращения в минуту в норме,
тахиритмии (3,6 - 9,9 сокращений за минуту)
брадиритмии (1-2,4 сокращений за минуту).
Главный недостаток : сложность интерпретации электрической активности и высокая частота артефактов.
Слайд 42
Большое внимание при проведении дифференциального диагноза уделяется выявлению
т.н. «симптомов тревоги» (лихорадки, выраженного похудания, крови в стуле,
анемии, лейкоцитоза, повышения СОЭ и др.), обнаружение которых исключает диагноз ФД и требует проведения тщательного обследования для исключения серьезного органического заболевания.
Слайд 44
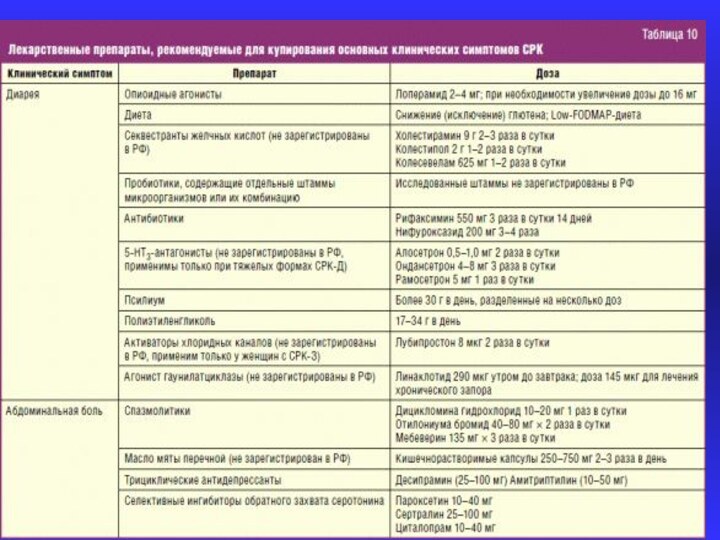
Лечение функциональной диспепсии:
Психотерапия.
Диетотерапия.
Медикаментозная терапия:
прокинетики.
препараты, снижающие активность кислотно -
пептического фактора.
эрадикация Н.pylori.
антидепрессанты,транквилизаторы
нейролептики.
Слайд 45
Диетотерапия:
Многоразовое питание
Маленькие порции
Ограничение содержания жира
Отказ от алкоголя
Следует избегать
только той пищи, которая вызывает появление жалоб (ведение «пищевого
дневника»)
Слайд 46
ПРЕПАРАТЫ ПЕРВОЙ ЛИНИИ
Прокинетики (метоклопрамид, домперидон, итоприд, прукалоприд)
ИПП (омепразол,
лансопразол, пантопразол, рабепразол, эзомепразол)
Комбинация прокинетик + ИПП
Слайд 47
Ингибиторы протонной помпы:
1 поколение – омепразол (гастрозол, омез, ультоп,оцид,лосек,
мапс)
2 поколение – лансопразол (ланцид, эпикур, ланзоптол)
3 поколение - пантопразол (нольпаза, контролок, панум)
4 поколение – рабепразол
( париет )
5 поколение - эзомепразол
( нексиум )
Слайд 48
МЕТОДЫ ЛЕЧЕНИЯ 2-3-Й ЛИНИЙ
— трициклические (нортриптилин, амитриптилин)
— СИОЗСиН
(пароксетин, циталопрам)
Другие психотропные средства (левосульпирид и др.)
Фундальные релаксанты:
— акотиамид
(который, будучи ингибитором ацетилхолинэстеразы, улучшает аккомодацию фундального отдела и опорожнение желудка и уменьшает выраженность симптомов ПДС) . Позиционирован в Японии как основной препарат для лечения ФД, но в России не зарегистрирован.
— буспирон (агонист 5-НТ1А-рецепторов)
— суматриптан (агонист 5-НТ1B/D-рецепторов)
Монтелукаст, блокаторы Н1-гистаминовых рецепторов
Фитотерапия (STW-5, риккунсито и др.)
Психотерапевтическое воздействие
Слайд 49
АЛГОРИТМ ЛЕЧЕНИЯ
При синдроме боли (язвенноподобном
варианте) целесообразно назначение антисекреторных препаратов (прежде всего ингибиторов протонной
помпы) в стандартных дозах.
Слайд 50
АЛГОРИТМ ЛЕЧЕНИЯ
Больным с постпрандиальным дистресс-синдромом (дискинетическим вариантом)
показан прием прокинетиков, в частности, итоприда гидрохлорида (ганатона) в
дозе 50 мг 3 раза в сутки или STW-5 по 20 капель 3 раза в сутки. Продолжительность основного курса должна составлять, в среднем, около 4 недель.
В последующем в зависимости от самочувствия пациентов, наличия или отсутствия рецидивов симптомов диспепсии выбирается индивидуальная схема поддерживающей терапии (в режиме «по требованию», постоянная поддерживающая терапия в половинных дозах и т.д.).
Слайд 51
Хотя эрадикационная терапия и не способствует сама по
себе устранению диспепсических симптомов, целесообразность ее проведения, как уже
указывалось выше, диктуется замедлением прогрессирования сопутствующего хронического гастрита, снижением риска возникновения язвенной болезни и рака желудка.
При сохранении диспепсических симптомов на фоне приема антисекреторных препаратов и прокинетиков необходима повторная тщательная оценка имеющихся данных и решение вопроса о целесообразности более углубленного обследования. При подтверждении первоначального диагноза ФД может ставиться вопрос о дополнительной консультации психиатра и назначении психофармакологического или психотерапевтического лечения
Слайд 53
Анализ литературы, посвященной патофизиологическим и клиническим аспектам ФД,
показывает, что эти вопросы пока еще очень далеки от
своего окончательного решения. Противоречивость в оценках роли отдельных этиологических и патогенетических факторов в развитии заболевания, недостаточная эффективность применяющихся методов лечения, связаны, по-видимому, с тем, что группа больных ФД является неоднородной как в патогенетическом, так и клиническом отношении, и что выделение двух ее основных клинических форм - синдрома боли в эпигастрии (язвенноподобного варианта) и постпрандиального дистресссиндрома (дискинетического варианта) не исчерпывает всего многообразния клинических симптомов данного заболевания.
Слайд 54
Недостаточно изучены вопросы течения и прогноза ФД, в
частности, возможная связь этого заболевания (прежде всего, синдрома боли
в эпигастрии) с развитием язвенной болезни и других заболеваний верхних отделов желудочно-кишечного тракта.
Очевидно, что продолжение интенсивных научных исследований патофизиологических и клинических аспектов проблемы ФД позволит в ближайшем будущем лучше понять причины и механизмы возникновения этого частого заболевания и откроет новые возможности его успешного лечения.
Слайд 55
Синдром раздраженного кишечника (СРК)
функциональное расстройство кишечника, проявляющееся рецидивирующей
болью животе, возникающей по меньшей мере 1 раз в
неделю, которая характеризуется следующими признаками (двумя или более): Связана с дефекацией, связана с изменением частоты стула и/или формы стула. Эти симптомы должны отмечаться у больного последние 3 месяца при общей продолжительности не менее 6 месяцев.
Слайд 56
Этиология и патогенез СРК:
Генетическая предрасположенность
Психоэмоциональный стресс
Перенесенные кишечные инфекции
(являются сенсибилизирующем фактором, приводящим к формированию висцеральной гиперчувствительности)
Слайд 57
В Римских критериях 2016 г. сформулирована парадигма патогенеза
ФГИР как следствие стрессового воздействия с нарушениями связей по
оси «мозг–кишечник», в том числе на уровне иммунной регуляции.
Ось «головной мозг — кишечник» представляет собой двунаправленную разветвленную коммуникационную сеть , которая посредством нейроиммунно-эндокринных медиаторов осуществляет мониторинг и интеграцию функций кишечника, реализует связь эмоциональных и когнитивных центров с кишечными механизмами, координирует местные адаптивные реакции к стрессовым факторам любого рода. В свою очередь висцеротопические афферентные воздействия воспринимаются головным мозгом и оказывают влияние на ощущение боли, настроение и поведение человека.
Слайд 58
Под контролем этой разнонаправленной оси протекают все основные

процессы, происходящие в кишечнике: моторика, секреция, всасывание, микроциркуляция, местная
иммунная защита, пролиферация клеток. Патологическая активность данной системы и нарушения функциональных связей между ее структурами составляют патофизиологическую основу синдрома раздраженного кишечника (СРК).
Важным этапом в патогенезе СРК является развитие каскада патологических взаимосвязей между ЖКТ и механизмами восприятия боли на всех уровнях от периферии до центральной нервной системы, приводящими к сенсорно-моторной дисфункции кишечника, что в корреляции с нарушениями серотонинергической передачи приводит к возникновению как кишечных, так и внекишечных симптомов СРК. Серотониновые рецепторы, в частности 5-HT3 и 5-НТ4, участвуют в сенсорных и рефлекторных реакциях на раздражители при гастроинтестинальных расстройствах, обуславливая при патологии такие проявления, как абдоминальные боли, запор или диарея, нарушения пищевого поведения, измененные сенсомоторные рефлексы.
Слайд 59
Нарушения синтеза мозговых и кишечных пептидов,
генетическая предрасположенность
к провоспалительному ответу,
повышенная проницаемость кишечного эпителиального барьера и
избыточная рецепторная чувствительность слизистой оболочки,
энтерохромофинные и энтероэндокринные изменения,
низкоактивное местное воспаление, нарушение системы распознавания эпителиоцитами сигналов со стороны кишечной микрофлоры составляют патофизиологическую, морфологическую и биохимическую основу развития симптомов СРК
Слайд 63
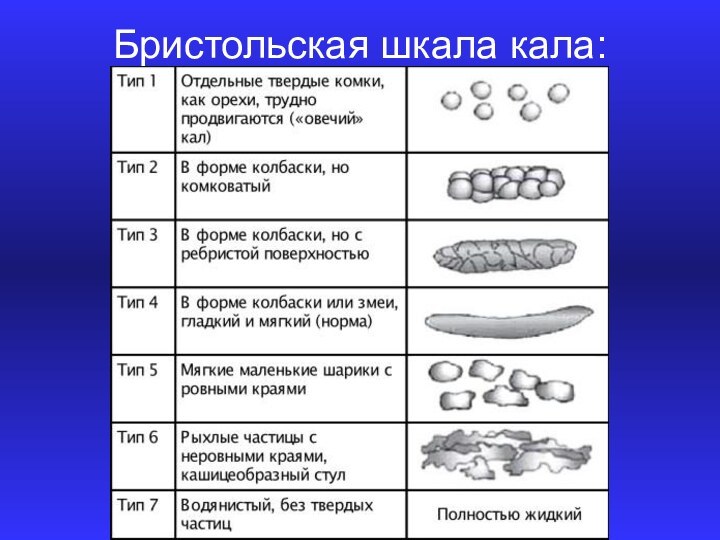
КЛАССИФИКАЦИЯ СРК
СРК с запором (СРК-З): более чем в
25% дефекаций форма стула 1-2 по Бристольской шкале; менее,
чем в 25% дефекаций - 6-7 по Бристольской шкале. Альтернативный вариант постановки диагноза данного варианта заболевания: пациент сообщает, что у него преимущественно запоры (1-2 тип по Бристольской шкале);
СРК с диареей (СРК-Д): более чем в 25% дефекаций форма стула 6-7 по Бристольской шкале, менее, чем в 25% дефекаций - 1-2 по Бристольской шкале. Альтернативный вариант постановки диагноза данного варианта заболевания: пациент сообщает, что у него преимущественно диарея (6-7 тип по Бристольской шкале);
Слайд 64
КЛАССИФИКАЦИЯ СРК
Смешанный вариант СРК (СРК-М): более чем в
25% дефекаций форма стула 1-2 по Бристольской шкале, и
более, чем в 25% дефекаций - 6-7 по Бристольской шкале. Альтернативный вариант постановки диагноза данного варианта заболевания: пациент сообщает, что у него возникает как запор (более, чем в У всех дефекаций), так и диарея (более, чем в У всех дефекаций). Соответственно тип 1-2 и 6-7 по Бристольской шкале;
• Неклассифицируемый вариант СРК (СРК-Н): жалобы пациента соответствуют диагностическим критериям СРК, но недостаточны для того, чтобы были диагностированы первые три варианта заболевания.
Слайд 65
ФОРМУЛИРОВКА ДИАГНОЗА
При формулировании диагноза необходимо указать тип преобладающих
нарушений стула. Возможны четыре формулировки диагноза:
Синдром раздраженного кишечника с
диареей.
Синдром раздраженного кишечника с запором.
Синдром раздраженного кишечника, смешанный вариант.
Синдром раздраженного кишечника, неклассифицируемый вариант.
Слайд 66
Особенности боли при СРК:
Усиливается после приема пищи
Уменьшается после
дефекации
Никогда не возникает ночью
Усиливается у женщин во время менструации.
Слайд 67
Особенности диареи при СРК:
Возникает утром после завтрака
Частота дефекации
3-4 раза в сутки
Отсутствие дефекаций в ночное время
Особенности запора
при СРК:
отсутствие дефекации в течение 3 и более дней.
Чувство неполного опорожнения кишечника
Чередование запора и диареи.
Слайд 68
Диагностика СРК:
Постановка предварительного диагноза.
Выделить доминирующий симптом.
Исключить «симптомы тревоги».
Исключить
всю органическую патологию.
Назначить первичный курс лечения не менее чем
на 6 недель, оценить эффективность проводимой терапии.
Слайд 69
ВНЕКИШЕЧНЫЕ СИМПТОМЫ СРК
Диспепсия (отмечается у 15 - 44,6%
пациентов с СРК; тошнота , рвота
Боли в поясничной
области, мышечные и суставные боли;
Урологические симптомы (никтурия, учащенные и императивные позывы к мочеиспусканию, ощущение неполного опорожнения мочевого пузыря)
Нарушение ночного сна
При обследовании больных СРК обращает на себя внимание несоответствие между большим количеством предъявляемых жалоб, длительным течением заболевания и удовлетворительным общим состоянием больного.
Слайд 71
ЛАБОРАТОРНАЯ ДИАГНОСТИКА
Общий анализ крови с определением СОЭ,
определение
уровня С- реактивного белка,
общий анализ мочи,
Общий анализ
кала и тест на скрытую кровь, а также определение антител IgA к тканевой трансглутаминазе
Исследование уровня гормонов щитовидной железы;
Выполнение водородного дыхательного теста с глюкозой или лактулозой для выявления синдрома избыточного бактериального роста у пациентов с диарейным и смешанным вариантом заболевания;
Анализ кала для выявления бактерий кишечной группы (Shigellaspp., Salmonellaspp., Yersiniaspp. и др), токсинов А и В C.difficile, определение уровня кальпротектина в кале, суточной потери жира (по показаниям), у пациентов с диарейным и смешанным вариантом заболевания;
Слайд 72
ИНСТРУМЕНТАЛЬНАЯ ДИАГНОСТИКА
Ультразвуковое исследование органов брюшной полости;
ЭГДС с биопсией
двенадцатиперстной кишки для исключения целиакии (биопсия выполняется при выявлении
AT к tTG в диагностическом титре, или у родственников первой линии больных целиакией);
Колоноскопия с биопсией.
Слайд 73
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Целиакия (глютеновая энтеропатия) , для которой характерно
начало заболевания в детстве и которая может служить причиной
замедленного развития ребенка. Необходимым скрининговым исследованием для исключения целиакии является определение антител IgA к тканевой трансглутаминазе;
Лактазная и дисахаридазная недостаточность, при которых прослеживается связь симптомов с приемом определенных продуктов. Диагностика проводится при помощи дыхательного водородного теста с нагрузкой лактозой или фруктозой;
Внешнесекреторная недостаточность поджелудочной железы;
Эндокринологические расстройства (гипертиреоз, гормон-продуцирующие опухоли ЖКТ);
Слайд 74
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Воспалительные заболевания кишечника (болезнь Крона и язвенный
колит), при которых возможно наличие ректального кровотечения, длительной постоянной
диареи, инфильтрата в брюшной полости, необъяснимой потери массы тела, анемии, а также перианальные поражения (свищи, трещины). При подозрении на указанные патологии больной должен быть направлен на илеоколоноскопию;
Лимфоцитарный или коллагенозный колит (микроскопические колиты), как правило, протекающие без боли и являющиеся причиной 23-30% случаев хронической диареи у лиц старшего возраста . Для подтверждения диагноза необходимо проведение колоноскопии с биопсией слизистой оболочки ободочной кишки;
Радиационный (постлучевой) колит;
Слайд 75
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Колит, ассоциированный с приемом нестероидных противовоспалительных препаратов;
Ишемическая
болезнь органов пищеварения;
Рак толстой кишки;
Острая инфекционная диарея, антибиотико-ассоциированная диарея
и псевдомембранозный колит;
Лямблиоз;
Синдром избыточного бактериального роста (СИБР) в тонкой кишке, для которого характерны диарея, вздутие живота и мальабсорбция. Диагностика осуществляется путем проведения дыхательного водородного теста для подтверждения избыточной колонизации тонкой кишки;
Слайд 76
ДИФФЕРЕНЦИАЛЬНЫЙ ДИАГНОЗ
Дивертикулит, при котором может отмечаться лихорадка, определяться
инфильтрат в виде пальпируемого мягкого образования в левой подвздошной
области, а боль носит локализованный характер (как правило, в левой подвздошной области);
Эндометриоз, сопровождающийся циклической болью в нижних отделах живота, увеличением яичников или наличием ретроцервикальных узлов;
Воспалительные заболевания органов малого таза, для которых характерно наличие неострых болей в нижних отделах живота, необъяснимой лихорадки, давящей боли с иррадиацией вверх при влагалищном исследовании придатков, а также набухание придатков;
Рак яичника, являющийся обязательным для исключения диагнозом у женщин старше 40 лет.
К редким причинам СРК-подобных симптомов, в первую очередь, диареи, относятся болезнь Уиппла, амилоидоз с поражением кишечника, а также вирусные поражения толстой кишки (цитомегаловирус, вирус простого герпеса).
Слайд 77
Лечение СРК:
ДИЕТА:
Принимать пищу регулярно в специально отведенное для
этого время, избегать приема пищи в спешке, в процессе
работы.
Не пропускать приемы пищи и не допускать длительных перерывов между приемами пищи.
При диарейном и смешанном варианте СРК возможно назначение аглютеновой диеты , а также диеты с низким содержанием олиго-ди-моносахаридов (лактозы, фруктозы, фруктанов, галактанов) и полиолов (сорбитола, ксилитола, маннитола) (Low-FODMAP- диета)
Целесообразно рекомендовать пациенту «ведение пищевого дневника» для выявления продуктов, употребление которых приводит к усилению симптомов заболевания.
Слайд 79
Энтерокинетики
При отсутствии эффекта на фоне приема указанных выше

слабительных препаратов, целесообразно назначение прокинетика из группы агонистов 5-НТ4-
рецепторов. Единственный на сегодняшний день препарат этого класса, доступный в России, - прукалоприд. Препарат одобрен с 2009 года в европейских странах для лечения хронических запоров у женщин, в том числе и при СРК-З, когда слабительные средства не обеспечили должного эффекта в устранении симптомов запора
Прукалоприд положительно влияет на все симптомы запора, включая сопутствующие (вздутие, абдоминальную боль), а также улучшает качество жизни и обеспечивает стойкий эффект при длительном применении (УДД 2a, УУР B). Препарат отличает удобство приема и дозирования (1 мг у лиц старше 65 лет или 2 мг у лиц моложе
17-65 лет однократно в сутки) и предсказуемость эффекта. Побочные эффекты препарата, обычно мягкой степени выраженности (головная боль, тошнота, диарея, боль в животе), отмечаются чаще всего в 1-й день лечения, в большинстве случаев проходят самостоятельно и не требуют отмены препарата. За исключением первого дня приема переносимость прукалоприда идентична плацебо
Слайд 80
Пробиотики - это живые микроорганизмы, которые могут быть
включены в состав различных пищевых продуктов, включая лекарственные препараты
и пищевые добавки, оказывающие положительное влияние на функции микрофлоры.
В недавно выполненном мета-анализе 43 клинических исследований, в которых исследовалась эффективность и безопасность пробиотиков подтверждено позитивное влияние данной группы препаратов на основные симптомы СРК . Доказана эффективность пробиотиков, содержащих различные штаммы лакто- и бифидумбактерий .
Слайд 81
Пробиотический препарат надлежащего качества должен соответствовать целому ряду
требований:
•оболочка, содержащая пробиотик, должна обеспечивать беспрепятственное его прохождение по
ЖКТ с последующей доставкой бактериальных клеток в кишку
пробиотический препарат должен содержать не менее миллиарда (109) бактериальных клеток в капсуле или таблетке на момент продажи и способствовать уничтожению патогенных микроорганизмов в кишечнике, не оказывая при этом отрицательного влияния на другие полезные бактерии .
Альтернативным направлением является сохранение жизнеспособности пробиотиков в ЖКТ и доставка микробных клеток в кишку путем создания микрокапсулированных пробиотических препаратов
Слайд 82
Пробиотики обычно производятся в стране их потребления во
избежание нарушений условий их хранения при транспортировке.
В РФ для
лечения пациентов СРК разработан и применяется препарат, содержащий такие активные ингредиенты, как Bifidobacterium bifidum (не менее 1х109 КОЕ); Bifidobacterium longum (не менее 1х109 КОЕ); Bifidobacterium infantis (не менее 1х109 КОЕ); Lactobacillus rhamnosus (не менее 1х109 КОЕ). неактивные ингредиенты (микрокристаллическая целлюлоза, кальция стеарат, лактоза), и отвечающий всем требованиям, предъявляемым к пробиотическим препаратам.
Препарат назначается по 1 капсуле 3 раза в день после еды, минимальный срок лечения - 28 дней.
Эффективность препарата в отношении облегчения боли в животе, нормализации частоты и консистенции стула доказана в рандомизированных, плацебо-контролируемых исследованиях (УДД 2b, УУР B)
Слайд 83
Помимо препаратов, оказывающих влияние на какой-либо определенный симптом
заболевания - абдоминальную боль, диарею или запор, в лечении
пациентов СРК применяются также лекарственные средства, которые, с учетом механизма своего действия, способствуют как уменьшению боли в животе, так и нормализации частоты и консистенции стула.
Так, для лечения абдоминальной боли и нарушений стула у пациентов, страдающих СРК, с успехом применяются агонисты периферических опиоидных рецепторов, нормализующие двигательную активность кишечника в результате влияния на различные подтипы периферических опиоидных рецепторов, и, кроме того, повышающие порог болевой чувствительности за счет воздействия на глутаматные рецепторы синапсов задних рогов спинного мозга
Слайд 84
Препарат данной группы - тримебутина малеат - безопасен
при длительным применении, эффективен для лечения сочетанной функциональной патологии
(в частности, при сочетании синдрома функциональной диспепсии и СРК, а также эффективно уменьшает частоту и выраженность абдоминальной боли
Согласно результатам клинических исследований, схемы лечения, в которые был включен тримебутин, демонстрируют большую эффективность по сравнению со схемами с назначением спазмолитиков в отношении уменьшения выраженности симптомов СРК и функциональной диспепсии, за исключением запора и нарушения консистенции стула (твердый стул) - в отношении этих симптомов эффективность схем с тримебутином оказалась сравнимой с таковой в схемах с включением спазмолитиков
Слайд 85
СРК характеризуется волнообразным течением с чередованием периодов обострения,
нередко провоцируемых психоэмоциональными стрессами, и ремиссии. Лечение оказывается эффективным
у 30% пациентов, стойкая ремиссия наблюдается у 10%.
Имеющиеся данные о прогнозе течения СРК неоднозначны. У большинства пациентов с СРК симптомы, несмотря на проводимое лечение, сохраняются, но не усиливаются. Риск развития органических заболеваний кишечника у лиц с СРК не выше, чем в популяции. К факторам, оказывающим негативное влияние на прогноз заболевания, относятся нежелание получать лечение, тревога по поводу рисков, связанных с заболеванием, нарушение повседневных функций в результате СРК, длительный анамнез СРК, хронический стресс, а также наличие сопутствующих психиатрических заболеваний.
Слайд 86
Клинические рекомендации отражают мнение экспертов по наиболее спорным
вопросам. В клинической практике могут возникать ситуации, выходящие за
рамки представленных рекомендаций, поэтому окончательное решение о тактике ведения каждого пациента должен принимать лечащий врач, на котором лежит ответственность за его лечение.
Слайд 87
КЛИНИЧЕСКИЙ ПРИМЕР
ИБ №12006
Б-я З., 30 лет поступила в
гастроэнтерологическое отделение с жалобами на боли в животе без
четкой локализации, усиливающиеся после приема пищи, учащенный стул до 4 раз в сутки, тошноту, общую слабость.
Из анамнеза известно, что больна в течение полугода, когда появились боль в околопупочной области, периодически отмечала учащенный стул или запоры. Обследовалась у гастроэнтеролога с проведением ЭГДС: гастроэзофагеальный рефлюкс. Катаральный эзофагит. НР-ассоциированный гастрит. Принимала тримедат, гевискон, энтерол, бифиформ – без значимого эффекта.
Ухудшение в течение месяца, когда боль в животе усилилась, отмечался неоформленный стул от 1 до 4 раз в сутки , без патологических примесей
Слайд 88
Анамнез жизни: работает; перенесенные заболевания: ОРВИ, хронический тонзиллит.
Обьективный
статус : без патологии
Органы пищеварения: язык влажный, обложен белым
налетом. Живот мягкий, чувствительный в околопупочной области. Печень и селезенка –не пальпируются. Стул – до 4 раз в сутки, неоформленный, без патологических примесей.
Слайд 90
Данные лабораторно-инструментальных методов обследования
Общий анализ крови: Нв- 134
г/л, эр.- 4.27х10^12/л, тромб.- 280х10^9/л, лейк.- 6.44х10^/л, СОЭ- 12
мм/ч.
Общий анализ мочи- без патологии
Общий анализ кала- без патологии
Анализ кала на скрытую кровь- отриц.
Биохимия: билирубин общ.- 8.00 мкмоль/л, билирубин прямой- 2.30 мкмоль/л, АЛТ- 12 Ед/л, АСТ- 17 Ед/л, ЩФ – 61 Ед/л, глюкоза- 4.3 ммоль/л, альфа-амилаза- 59 Ед/л, ГГТ- 12 Ед/л, СРБ – 3 мг/л, ТТГ – 3.2 мЕд/л.
Слайд 91
Колоноскопия: перианальная зона не изменена. Тонус сфинктера хороший.
Толстая кишка осмотрена до купола слепой и терминальный отдел
подвздошной кишки (20см). Баугиниева заслонка губовидной формы, устье ее сомкнуто, ориентировано перпендикулярно длиннику слепой кишки. Слизистая оболочка тонкой кишки розовая, бархатистая. Просвет ободочной кишки не деформирован, в нем умеренное количество светлой жидкости. Складки выражены, расправляются при инсуффляции, тонус кишки сохранен. Сигмовидная кишка с петлеобразованием. Слизистая оболочка ободочной кишки розовая, гладкая, блестящая. Сосудистый рисунок четкий, прослеживается во всех отделах. Новообразований не обнаружено.
Заключение: эндоскопически патологии не найдено.
Слайд 92
УЗИ органов брюшной полости :
Желчный пузырь расположен
в типичном месте, размерами 6.6/1.3 см, стенка толщиной 0.3
см, содержимое гомогенное. Холедох осмотрен на всем протяжении, диаметром до 0.3 см, содержимое гомогенное. Внутрипеченочные желчные протоки не расширены. Ткань печени на видимых участках средней эхогенности, однородная, контуры ровные, четкие, толщина правой доли 11.7 см, толщина левой доли 6.0 см. Воротная вена до 0.8 см. Поджелудочная железа в стандартном срезе, размерами: головка 2.0 см, тело 1.5 см, хвост- 1.5 см.
Селезенка размерами 8.6/4.2 см, структура ее средней эхогенности, однородная.
Слайд 93
ЭКГ: ритм синусовый, чсс – 65 в мин,
ЭОС- вертикальная
Рентгенография органов грудной клетки: Очаговых и инфильтративных изменений
не выявлено.
Слайд 94
Клинический диагноз:
Основной: К58.0 Синдром раздраженного кишечника с преобладанием
диареи.
Сопутствующий: ГЭРБ: неэрозивный рефлюкс-эзофагит.
Хронический гастродуоденит, ассоциированный с НР
Слайд 95
Проведено лечение (в течение 10 дней):
амитриптилин –
12.5 мг 3 раза в сутки,
дюспаталин ретард 200 мг
2 раза в сутки
Бифиформ – 1 капс. 2 раза в сутки
Мезим форте 10000 Ед 3 раза в сутки
Санпраз 40 мг 1 раз в сутки.
Слайд 96
На фоне лечения отмечалась положительная динамика в виде
купирования болей в животе, нормализации стула.
Рекомендации:
Диета
Рио флора 2 капс
2 раза в сутки 3 недели
Дюспаталин 200 мг 2 раза в сутки 1 месяц
Эрмиталь 10000 Ед 3раза в сутки
Нольпаза 20 мг 2 раза в сутки 1 месяц
Амитриптилин 12.5 мг 3 раза в день 1 месяц




























![Синдром функциональной диспепсии и синдром раздраженного кишечника в свете IV римских критериев Экзогенные поражениялекарственные (нестероидные противовоспалительные препараты [НПВП], антибиотики, теофиллин, препараты наперстянки, железа)алкогольДругиесахарный диабетгипер-](/img/tmb/15/1458655/f8988cca5b1dfc0da2382d0805bb31e6-720x.jpg)