- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Цистит у беременных женщин
Содержание
- 2. Среди экстрагенитальной патологии у беременных заболевания почек
- 3. Цистит и беременность
- 4. Цистит – наиболее распространённая форма мочевой инфекции
- 5. Симптомы острого цистита:частое, малыми порциями, болезненное, с
- 6. Длительность клинических проявлений при остром цистите обычно
- 7. Цистит вызывается следующими микроорганизмами:Esherihia coli;Staphylococcus saprophyticus;Candida spp.;Chlamydia trachomatis;микоплазмы..
- 8. Esherihia coli
- 9. В развитии цистита немаловажную роль
- 10. Лечение цистита
- 11. У беременных при выборе лекарственных
- 12. Как правило предпочтения отдают следующим препаратам:амоксициллин;амоксиклав;ампициллин;растительные уросептики.
- 13. Прогноз цистита при правильном лечении.Прогноз благоприятный.Однако в
- 14. Пиелонефрит и беременность
- 15. Пиелонефрит является наиболее частой клинической формой (10-12%)
- 16. Пиелонефрит вызывается следующими микроорганизмами:Esherichia coli;Klebsieita spp;Proteus spp.
- 17. Klebsieita spp
- 18. Клиника пиелонефрита.Чаще всего пиелонефрит возникает на 22-28-й
- 19. Единственными признаками хронического пиелонефрита могут быть бессимптомная бактериурия и пиурия.
- 20. Лечение пиелонефрита. В 1 триместре беременности:амоксициллин;ампициллин;растительные уросептики. Во 2 и 3 триместрах беременности:амоксициллин;ампициллин;бензилпенициллин.
- 21. Течение беременности и родов при пиелонефрите.При 1
- 22. Гломерулонефрит.
- 23. Гломерулонефрит беременных - от 0,1% до 9%.
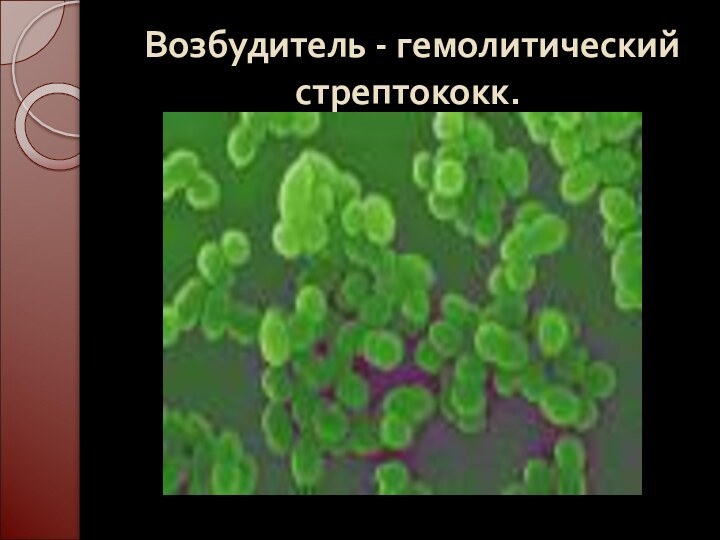
- 24. Возбудитель - гемолитический стрептококк.
- 25. Клиника гломерулонефрита во время беременности.Боли в пояснице,
- 26. Течение беременности при гломерулонефрите.Прогноз для матери и
- 27. Часто наблюдаются самопроизвольные выкидыши и преждевременные роды.Развивается
- 28. Ведение беременной при гломерулонефрите.В ранние сроки беременности
- 29. В сроке 36-37 недель необходима плановая госпитализация
- 30. Осложнения в родах.Несвоевременное отхождение вод.Выпадение мелких частей
- 31. Ведение родов и послеродового периода при гломерулонефрите.Роды
- 32. Во 2 периоде применяют по показаниям
- 33. Лечение гломерулонефрита во время беременности.Ведение и лечение
- 34. Скачать презентацию
- 35. Похожие презентации
Среди экстрагенитальной патологии у беременных заболевания почек и мочевыводящих путей занимают второе место после болезней сердечно-сосудистой системы и представляют опасность как для матери, так и для плода.




























Слайд 4
Цистит – наиболее распространённая форма мочевой инфекции как
в период беременности, так и вне её.
Цистит – воспалительные
изменения слизистой оболочки мочевого пузыря, сопровождающиеся нарушением его функции.
Слайд 5
Симптомы острого цистита:
частое, малыми порциями, болезненное, с ощущениями
рези и жжения мочеиспускание;
императивные позывы к мочеиспусканию;
боль в надлобковой
области, усиливающаяся при пальпации и наполнении мочевого пузыря;повышение температуры тела до субфебрильных цифр;
слабость, снижение трудоспособности.
Слайд 6
Длительность клинических проявлений при остром цистите обычно составляет
5-7 суток.
Для хронического цистита характерны те же симптомы, что
и для острого, однако они менее выражены.
Слайд 7
Цистит вызывается следующими микроорганизмами:
Esherihia coli;
Staphylococcus saprophyticus;
Candida spp.;
Chlamydia trachomatis;
микоплазмы.
.
Слайд 9
В развитии цистита немаловажную роль играют
нарушения функции мочевого пузыря, обусловленные беременностью:
- снижение
тонуса;- увеличение ёмкости;
- повышенная смещаемость.
Беременность на фоне цистита, как правило, протекает без осложнений.
Слайд 11
У беременных при выборе лекарственных
средств необходимо учитывать срок беременности и возможное отрицательное влияние
на плод, у рожениц –поступление лекарственных средств в молоко.
Слайд 12
Как правило предпочтения отдают следующим препаратам:
амоксициллин;
амоксиклав;
ампициллин;
растительные уросептики.
Слайд 13
Прогноз цистита при правильном лечении.
Прогноз благоприятный.
Однако в отсутствие
лечения цистита и бессимптомной бактериурии возможна восходящая инфекция и
развитие пиелонефрита.
Слайд 15
Пиелонефрит является наиболее частой клинической формой (10-12%) среди
патологических процессов в почках, наблюдаемых у беременных и родильниц.
Пиелонефрит
– это неспецифическое инфекционно – воспалительное заболевание почек с преимущественным поражением интерстециальной ткани и чашечно – лоханочной системы.
Слайд 16
Пиелонефрит вызывается следующими микроорганизмами:
Esherichia coli;
Klebsieita spp;
Proteus spp.
Слайд 18
Клиника пиелонефрита.
Чаще всего пиелонефрит возникает на 22-28-й неделе
беременности.
Характеризуется внезапным началом, высокой температурой тела, ознобами, выраженной интоксикацией
с наличием характерных локальных симптомов: болей в поясничной области, соответствующих стороне поражения, иррадиирующих в верхнюю часть живота, паховую область, половую губу, бедро.
Слайд 19
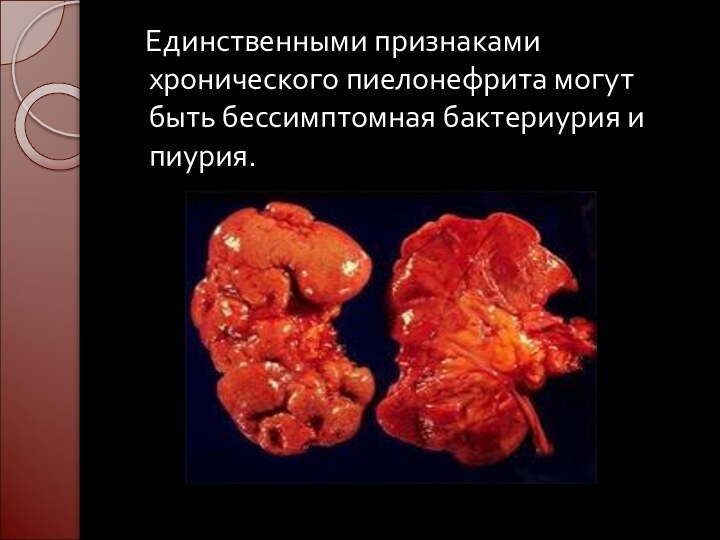
Единственными признаками хронического пиелонефрита могут быть
бессимптомная бактериурия и пиурия.
Слайд 20
Лечение пиелонефрита.
В 1 триместре беременности:
амоксициллин;
ампициллин;
растительные уросептики.
Во 2 и 3 триместрах беременности:
амоксициллин;
ампициллин;
бензилпенициллин.
Слайд 21
Течение беременности и родов при пиелонефрите.
При 1 степени
риска беременность и роды протекают, как правило, благополучно. Однако
нередко наблюдается инфицирование плода.При 2 степени риска отмечается значительная частота осложнений – гестоз, самопроизвольный аборт, преждевременные роды, гипотрофия плода, повышается перинатальная смертность.
При 3 степени беременность противопоказана, т.к. при ней развиваются тяжёлые формы гестоза и прогрессирует почечная недостаточность.
Слайд 23
Гломерулонефрит беременных - от 0,1% до 9%.
Это
инфекционно-аллергическое заболевание, приводящее к иммунокомплексному поражению клубочков почек.
Чаще всего
это заболевание возникает после ангины, гриппа.
Слайд 25
Клиника гломерулонефрита во время беременности.
Боли в пояснице, головные
боли, снижение работоспособности, учащенное мочеиспускание.
Основной симптом при беременности
- отеки на лице под глазами, на нижних конечностях, передней брюшной стенке. Повышение АД, ретиноангиопатия. В моче - белок, эритроциты, лейкоциты, цилиндры.
Слайд 26
Течение беременности при гломерулонефрите.
Прогноз для матери и плода
может быть очень серьёзным, ввиду осложнений беременности при данном
заболевании.Рано развивается сочетанная форма позднего гестоза, которая протекает очень тяжело.
Слайд 27
Часто наблюдаются самопроизвольные выкидыши и преждевременные роды.
Развивается сердечная
почечная недостаточность, энцефолапатия, которые могут привести к гибели женщины.
Гипотрофия,
гипоксия внутриутробного плода, его антенатальная гибель. Велика гибель недоношенных детей . Возможны кровотечения во время беременности, в родах и послеродовом периоде, так как развивается тромбоцитопения, изменения в коагуляционном звене, характерные для 1 фазы ДВС.
Слайд 28
Ведение беременной при гломерулонефрите.
В ранние сроки беременности необходимо
обследование и решение вопроса о возможности сохранения беременности.
Острый
гломерулонефрит является показанием к прерыванию беременности.После перенесенного острого гломерулонефрита беременность возможна не ранее чем через 3-5 лет.
Слайд 29 В сроке 36-37 недель необходима плановая госпитализация в
отделение патологии беременных для подготовки к родам и выбора
метода родоразрешения.Хронический гломерулонефрит в стадии обострения с выраженной гипертензией и азотемией является противопоказанием для пролонгирования беременности.
Слайд 30
Осложнения в родах.
Несвоевременное отхождение вод.
Выпадение мелких частей плода
и пуповины.
Анамалия родовой деятельности в 1 и 2 периодах
родов.Утяжеление позднего гестоза.
Преждевременная отслойка плаценты.
Кровотечеения в последовом и послеродовом периоде.
Острая гипоксия плода на фоне хронической.
Слайд 31
Ведение родов и послеродового периода при гломерулонефрите.
Роды ведут
под мониторным наблюдением.
В родах применяют спазмолитики, анальгетики, проводят профилактику
кровотечений. Второй период родов ведут в зависимости от состояния роженицы, цифр АД, состояния плода.
Слайд 32
Во 2 периоде применяют по показаниям управляемую
гипотонию.
С целью укорочения 2 периода родов применяют рассечение
промежности и акушерские щипцы .Кесарево сечение у беременных с гломерулонефритом производят редко, в основном, по акушерским показаниям.
В послеродовом периоде при ухудшении состояния родильницу переводят в специлизированный стационар для продолжения лечения.
Реабилитация в течение 2-х лет проводится в стационаре и у терапевта или нефролога поликлиники.