Слайд 2
Представленные Рекомендации разработаны на основе Российских рекомендаций по

диагностике и лечению артериальной гипертонии 2010 года четвертого пересмотра
и зарубежных рекомендаций по лечению артериальной гипертонии Европейского общества гипертонии и Европейского общества кардиологов 2013 года, которые в свою очередь были созданы на основе анализа различных по целям и объемам крупных исследований, посвященных диагностике и лечению АГ, проводившихся в течение последних 20 лет.
Кроме того, в разделах Рекомендаций, посвященных методам контроля АД, диагностике и лечению АГ, учтен опыт отечественных исследований, в первую очередь – Российского кардиологического научно-производственного комплекса Минздрава России.
В Рекомендациях изложены основные принципы лечения больных АГ, в том числе и в ряде клинических ситуаций, которые были получены в рандомизированных контролируемых исследованиях. Вместе с тем, важен учет индивидуальных особенностей механизмов развития и течения заболевания, например, солечувствительность, вторичный гиперальдостеронизм при гипертоничяеской болезни, индивидуальная чувствительность к антигипертензивным препаратам, что оставляет право и целесообразность осуществлять подбор антигипертензивной терапии у больного с учетом его индивидуальных
особенностей.
Слайд 3
«Артериальная гипертония« - это синдром повышения систолического
АД (САД) > 140 мм рт. ст. и/или диастолического
АД (ДАД) > 90 мм рт. ст.
Термин "гипертоническая болезнь" (ГБ), предложенный Г.Ф. Лангом в 1948 г., соответствует термину "эссенциальная гипертензия", используемому за рубежом.
Под ГБ принято понимать хронически протекающее заболевание, при котором повышение АД не связано с выявлением явных причин, приводящих к развитию вторичных форм АГ. ГБ преобладает среди всех форм АГ, её распространенность составляет свыше 90%. В силу того, что ГБ – заболевание, имеющее различные клинико-патогенетические варианты течения в литературе вместо термина "гипертоническая болезнь" используется термин
"артериальная гипертония".
Слайд 4
Классификация уровней АД
(мм рт.ст.)
Категории АД САД
ДАД
Оптимальное < 120 < 80
Нормальное 120 – 129 80 – 84
Высокое норм. 130 – 139 85 – 89
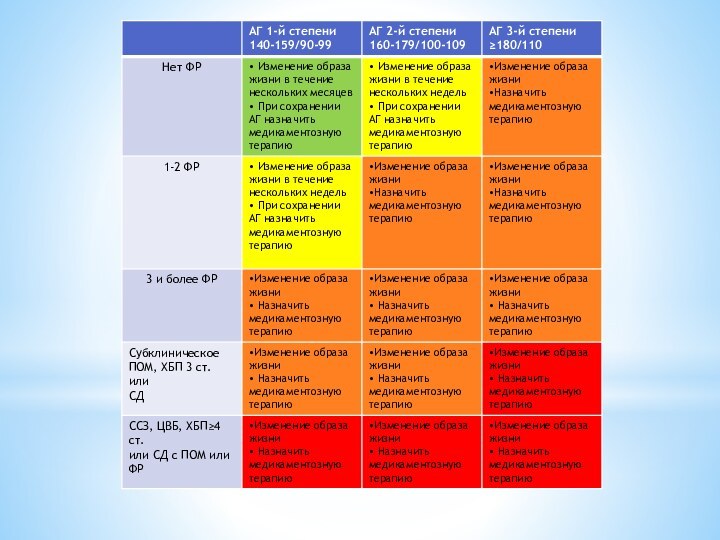
АГ 1-й степени 140 – 159 90 – 99
АГ 2-й степени 160 – 179 100 – 109
АГ 3-й степени ≥ 180 ≥ 110
Изолированная
систолическая АГ ≥ 140 < 90
Слайд 6
Факторы риска, влияющие на прогноз, применяемые для
стратификации общего
сердечно-сосудистого риска
Слайд 9
Клинические показания к применению СМАД и СКАД
в диагностических целях
Подозрение на
«гипертонию белого халата»
Пациентам с АГ 1 степени по данным клинического АД
Высокое клиническое АД у лиц без бессимптомного поражения органов-мишеней
и у лиц с низким общим сердечно-сосудистым риском
Подозрение на маскированную АГ
Высокое нормальное клиническое АД
Нормальное клиническое АД у лиц с бессимптомным поражением органов-
мишеней и у лиц с высоким общим сердечно-сосудистым риском
Выявление «гипертонии белого халата» у больных АГ
Значительные колебания клинического АД в ходе одного или разных посещений
врача
Вегетативная, ортостатическая, постпрандиальная, лекарственная гипотония;
гипотония во время дневного сна
Повышение офисного АД или подозрение на преэклампсию у беременных
Выявление истинной и ложной резистентной АГ
Слайд 10
Лабораторно-инструментальные методы исследования
Слайд 11
ЦЕЛИ ТЕРАПИИ:
Целевым для пациентов с АГ является
уровень
АД < 140/90 мм рт.ст.
Исключение составляют больные АГ
в сочетании с СД, для которых целевым
является уровень АД <140/85 мм рт.ст.
При достижении целевого уровня АД необходимо учитывать нижнюю границу
снижения: САД до 110-115 мм рт.ст. и ДАД до 70-75 мм рт.ст.
Слайд 13
Мероприятия по изменению образа жизни.
К рекомендованным изменениям
образа жизни (рекомендуются всем пациентам с
АГ) с доказанным снижающим
АД действием относятся:
Слайд 14
Отказ от курения.
Нормализация массы тела.
Снижение потребления алкогольных
напитков.
Увеличение физической нагрузки.
Снижение потребления поваренной соли.
Изменение режима питания
с увеличением потребления растительной пищи.
Слайд 16
Для лечения АГ рекомендованы пять основных классов АГП:
Ингибиторы ангиотензин-превращающего фермента (ИАПФ),
блокаторы рецепторов AT II (БРА),
антагонисты кальция (АК),
β-адреноблокаторы (ББ) и
диуретики, для которых
способность предупреждать развитие ССО доказана в многочисленных
рандомизированных клинических исследованиях (РКИ). Все эти классы препаратов подходят для стартовой и поддерживающей терапии, как в виде монотерапии, так и в составе определенных комбинаций.
В качестве дополнительных классов АГП для комбинированной терапии могут использоваться
агонисты имидазолиновых рецепторов (АИР)
α-адреноблокаторы (АБ), и
прямые ингибиторы ренина (ПИР).
Для этих классов препаратов не проводились крупные
РКИ с целью изучения их влияния на жесткие конечные точки, они были изучены в обсервационных исследованиях, где были установлены показания для их преимущественного назначения.
Слайд 17
Рекомендации по выбору лекарственных препаратов для лечения
больных
АГ в зависимости от наличия поражения органов-мишеней и клинического
статуса
Слайд 18
Сравнение тактики моно- и комбинированной фармакотерапии
Многочисленными РКИ показано,

что монотерапия эффективно снижает АД лишь у ограниченного числа
больных АГ, большинству пациентов для контроля АД требуется комбинация как минимум из двух препаратов.
Монотерапия на старте лечения может быть выбрана для пациентов с низким или средним риском. Комбинация препаратов должна быть предпочтительна у больных с высоким или очень высоким риском ССО.
При выборе тактики лечения в виде монотерапии подбирается оптимальный для больного препарат с учетом индивидуальных особенностей течения заболевания; переход на комбинированную терапию целесообразен в случае отсутствия эффекта от одного АГП.
Стратегия монотерапии требует тщательного подбора оптимального для больного АГП. Неэффективность монотерапии с последующей сменой АГП и их доз может усугубить свойственную больным АГ низкую приверженность к лечению. Это особенно актуально для больных АГ 1 и 2 степени, большинство из которых могут не испытывать симптомов повышения АД и не мотивированы к лечению.
Слайд 19
Мета-анализ более 40 исследований показал, что
комбинация двух
препаратов из любых двух классов антигипертензивных средств усиливает степень
снижения АД намного сильнее, чем повышение дозы одного препарата.
Еще одно преимущество комбинированной терапии – возможность физиологического и фармакологического синергизма между препаратами разных классов, что может не только лежать в основе
более выраженного снижения АД, но вызывать меньше побочных эффектов и давать более выраженные преимущества, чем один препарат.
Комбинированная терапия позволяет также подавить контррегуляторные механизмы повышения АД. Применение
фиксированных комбинаций АГП в одной таблетке повышает приверженность больных к лечению.
Слайд 20
При лечении АГ используются комбинации из двух, трех
и более АГП.
Применение препаратов в виде комбинированной терапии
должно отвечать следующим условиям:
препараты должны иметь взаимодополняющее действие;
должно достигаться улучшение результата при их совместном применении;
препараты должны иметь близкие фармакодинамические и фармакокинетические показатели, что особенно важно для фиксированных комбинаций.
Комбинации двух АГП делят на рациональные (эффективные), возможные и
нерациональные.
Слайд 21
Рациональные комбинации АГП.
ИАПФ + диуретик;
БРА + диуретик;
ИАПФ
+ АК;
БРА + АК,
дигидропиридиновый АК + ББ,
АК + диуретик,
ББ + диуретик.
Слайд 22
К возможным комбинациям АГП относятся сочетание
дигидропиридинового и
недигидропиридинового АК,
ИАПФ + ББ,
БРА + ББ.
К нерациональным
комбинациям, при использовании которых усиливаются побочные эффекты при их совместном применении, относятся: сочетания разных лекарственных средств, относящихся к одному классу АГП,
ББ + недигидропиридиновый АК,
ИАПФ + калийсберегающий диуретик,
ББ + препарат центрального действия,
сочетание двух разных блокаторов РАС (ИАПФ, БРА, ПИР).
Слайд 23
К рекомендуемым комбинациям трех антигипертензивных препаратов относятся:
ИАПФ
+ дигидропиридиновый АК + ББ;
БРА + дигидропиридиновый АК
+ ББ;
ИАПФ + АК + диуретик;
БРА + АК + диуретик;
ИАПФ + диуретик + ББ;
БРА + диуретик + ББ;
дигидропиридиновый АК + диуретик + ББ.
Слайд 24
ОСОБЕННОСТИ ЛЕЧЕНИЯ АГ У ОТДЕЛЬНЫХ ГРУПП БОЛЬНЫХ
Слайд 25
ГИПЕРТОНИЯ «БЕЛОГО ХАЛАТА».
Гипертония «белого халата» (ГБХ)

(синонимы: «кабинетная», «офисная»,
«скрытая» гипертония, white-coat hypertension) –
форма
(вариант) АГ, при которой повышение АД (›140/90 мм рт.ст.) отмечается только на приеме у врача, а при измерении АД методом СКАД и/или СМАД показатели АД - в пределах нормальных значений.
Кроме того, выделяется «эффект белого халата», являющийся дополнительным
прессорным ответом (реакцией) у больного АГ на измерение АД (реакция тревоги), чаще наблюдаемая в условиях медицинской организации. «Эффект белого халат» чаще встречается у больных АГ пожилого возраста при ИСАГ.
У пациентов с ГБХ часто имеются метаболические нарушения и бессимптомное
ПОМ, что приводит к увеличению риска развития ССЗ. В этом случае, больному ГБХ может быть рекомендовано медикаментозное лечение в дополнение к изменению (оздоровлению) образа жизни. При отсутствии дополнительных ФР лечение этой категории пациентов может быть ограничено коррекцией образа жизни и динамическим наблюдением.
Слайд 26
«МАСКИРОВАННАЯ» ГИПЕРТОНИЯ.
«Маскированная» гипертония (МГ) (синонимы: «амбулаторная»,
«рабочая» гипертония) – форма гипертонии, особенностью которой являются нормальные
показатели
АД (<140/90 мм рт.ст.) при измерении медицинским персоналом и повышенные – по данным СМАД и/или СКАД.
У пациентов с «маскированной» АГ следует проводить как коррекцию образа жизни, так и медикаментозную терапию, так как уровень риска у таких пациентов
приравнивается к больным с устойчивой АГ.
Слайд 27
АГ у лиц пожилого возраста.
У пациентов пожилого

и старческого возраста уровень САД является более сильным прогностическим
признаком развития ССО, чем уровень ДАД.
Принципы лечения пожилых больных такие же, как и в общей популяции больных
АГ. Лечение следует начинать с изменения образа жизни, включая ограничение
потребления поваренной соли и снижение веса, что уже может оказать дополнительный
антигипертензивный эффект.
У пожилых пациентов АГ с САД > 160 мм рт. ст., согласно имеющимся
доказательствам, целесообразно его снижение до уровня 140 – 150 мм рт.ст. У пожилых пациентов < 80 лет возможно назначение АГТ при САД более 140 мм рт. ст. и достижение целевого уровня САД < 140 мм рт. ст., однако необходимо учитывать индивидуальную переносимость более низких значений АД и клинический статус. У больных > 80 лет с исходным САД ≥160 мм рт.ст. рекомендуется его снижение до уровня 140 - 150 мм рт.ст., при условии удовлетворительного клинического состояния.
При лечении АГ у пациентов пожилого возраста могут быть рекомендованы и
применимы все группы препаратов, но предпочтительны БРА, АК и ТД. У пациентов с
ИСАГ предпочтительны АК и ТД.
Начальная доза АГП может быть снижена у части пожилых пациентов, однако
опыт показывает, что большинству больных этой категории требуется назначение
стандартных доз для достижения целевого АД. У пожилых пациентов требуется особая
осторожность при назначении и титровании дозы АГП из-за большего риска развития
побочных эффектов, при этом особое внимание следует обращать на возможность
развития ортостатической гипотонии.
Слайд 28
АГ у лиц молодого возраста.
У лиц молодого
возраста может отмечаться изолированное повышение ДАД, именно оно, в
отличие от САД, имеет большую прогностическую ценность в отношении развития ССО у этой категории пациентов.
Несмотря на отсутствие данных РКИ о пользе АГТ у этой категории пациентов, она может быть целесообразной особенно при наличии
других ФР, АД следует снижать до уровня менее 140/90 мм рт.ст.
В случае повышения САД и нормальных показателях ДАД (<90 мм рт.ст.) необходимо определение центрального АД (ЦАД).
При повышенном значении ЦАД, у такого пациента должна быть диагностирована АГ. Тактика ведения в таком случае будет
определяться в соответствии со схемой стратификации (степень ССР). При нормальном ЦАД необходимо рекомендовать изменение образа жизни и контроль ФР
Слайд 29
АГ и метаболический синдром (МС).
МС характеризуется увеличением

массы висцерального жира, снижением
чувствительности периферических тканей к инсулину и
гиперинсулинемией, которые
вызывают нарушение углеводного, липидного, пуринового обмена и развитие АГ.
Наличие МС в 3-6 раз повышает риск развития СД 2 типа и АГ, ассоциируется с большей
частотой ПОМ, увеличивает риск ССО и смерти от них.
Основой лечения пациента с МС являются немедикаментозные мероприятия, направленные на снижение массы тела, изменение стереотипов питания и повышение физической активности, эти меры, как убедительно показали исследования, не только снижают АД, но и улучшают метаболический профиль и замедляют развитие СД. При недостаточной эффективности немедикаментозных методов лечения или наличии показаний возможна медикаментозная (орлистат) или хирургическая (бариатрическая хирургия) коррекция веса тела.
Обязательной является коррекция имеющихся нарушений углеводного, липидного и
пуринового обмена. Если мероприятия по снижению веса не приведут к достижению
целевых показателей углеводного и липидного обменов, необходимо назначение
гиполипидемической терапии и препаратов, способствующих снижению уровня тощаковой и постпрандиальной гликемии.
Выбор тактики ведения больных с МС индивидуален и зависит от степени ожирения, наличия или отсутствия АГ и других проявлений МС.
В случае повышения АД ≥140/90 мм рт.ст. у пациентов с МС необходимо присоединение АГТ. При выборе АГП необходимо учитывать его влияние на углеводный и липидный обмены. Поскольку МС является предиктором развития СД, предпочтительно использовать АГП, которые могут улучшить или, по крайней мере, не ухудшают чувствительность тканей к инсулину, к ним относят блокаторы РАС и АК. ББ (кроме вазодилатирующих) и диуретики следует рассматривать только как дополнительные препараты, их применение предпочтительно в комбинации с ИАПФ и БРА. Необходимо рассмотреть возможность дополнительного назначения калийсберегающего диуретика, так как установлено, что гипокалиемия ухудшает толерантность к глюкозе. Доказано, что комбинации ИАПФ и БРА с АК и диуретиками снижают АД, благоприятно воздействуют на органы-мишени и снижают
риск развития СД. Пациентам с АГ при наличии метаболических нарушений следует
избегать комбинации ББ и диуретика, т.к. оба препарата неблагоприятно влияют на
липидный, углеводный и пуриновый обмены.
Слайд 30
АГ и сахарный диабет (СД).
Сочетание СД и

АГ заслуживает особого внимания, поскольку оба заболевания существенно увеличивают
риск развития микро- и макрососудистых поражений, включая диабетическую нефропатию, инсульт, ИБС, ИМ, ХСН, атеросклероз периферических артерий, и способствуют увеличению СС смертности.
Мероприятия по изменению образа жизни, особенно соблюдение низкокалорийной диеты, увеличение физической активности и ограничение потребления поваренной соли, должны быть рекомендованы в обязательном порядке, т.к. важную роль в прогрессировании СД 2 типа играет ожирение.
Уменьшение веса у пациентов с АГ и СД помогает дополнительно снизить АД и повысить чувствительность тканей к инсулину.
АГ часто встречается при СД 1 и 2 типа. Нередко отмечается «маскированная» АГ,
поэтому у больных СД с кажущейся нормотензией целесообразно проведение СМАД.
АГТ у больных АГ с СД должна быть начата уже при I степени АГ.
Целевыми уровнями АД у данной категории пациентов являются: САД < 140 мм
рт.с. и ДАД < 85 мм рт.с.
АГП следует выбирать с учетом их эффективности и переносимости.
Препаратами первого выбора для этой категории пациентов являются БРА или ИАПФ, особенно при наличии протеинурии или микроальбуминурии, т.к. для них доказан наибольший ренопротективный эффект. Поскольку добиться контроля АД при СД бывает довольно трудно, именно комбинированная терапия чаще всего бывает целесообразной при лечении больных СД с АГ. В качестве комбинированной терапии к блокаторам РАС целесообразно добавлять АК, агонисты имидазолиновых рецепторов, ТД в низких дозах, ББ (бисопролол, небиволол или карведилол). Учитывая большой риск возникновения ортостатической гипотонии у этих больных необходимо дополнительно измерять АД в положении стоя. При лечении больных АГ и СД необходимо контролировать все имеющиеся у пациента ФР, включая дислипидемию (назначение гиполипидемической терапии).
Слайд 31
АГ и цереброваскулярная болезнь (ЦВБ).
Снижение АД у

больных АГ с достижением целевых уровней АД является неотъемлемой
составляющей профилактики первичного и повторного инсультов.
Для профилактики инсульта рекомендуются любые схемы АГТ, которые обеспечивают эффективное снижение АД. Установлено, что некоторое преимущество имеют АК,
особенно у лиц пожилого и старческого возраста с ИСАГ.
У пациентов с АГ и ЦВБ (дисциркуляторная энцефалопатия II-III степени и/или
ТИА/инсульт в анамнезе, гемодинамически значимый стеноз магистральных артерий
головы) особенно старших возрастных групп не следует резко снижать АД, так как у части больных может быть плохая индивидуальная переносимость более низких уровней АД, вследствие нарушения ауторегуляции сосудов головного мозга. У этих пациентов целесообразно применение ступенчатой схемы снижения АД.
У больных АГ пожилого и старческого возраста, в анамнезе у которых имеется ТИА или инсульт, целевые значения САД могут быть – 140-150 мм рт. ст.
У остальных больных целевые уровни АД <140/90 мм рт.ст.
В популяционных исследованиях доказана взаимосвязь АГ с риском развития
когнитивной дисфункции и/или деменции, и показано, что АГТ может отсрочить их появление.
Слайд 32
АГ и ИБС.
Контроль АД у больных АГ
с ИБС имеет важное значение, поскольку риск
развития повторных коронарных
событий в значительной мере зависит от уровня АД.
При стабильной стенокардии препаратами выбора служат ББ, АК, а также рациональные комбинации АГП, доказавшие свою эффективность в плане улучшения прогноза заболевания.
У больных АГ, перенесших ИМ, раннее назначение ББ, ИАПФ и в меньшей степени БРА уменьшает риск смерти. Доказана эффективность применения антагонистов альдостерона для лечения АГ у больных после ИМ.
У больных АГ с ИБС, при проведении АГТ, следует помнить о пороговом
значении уровня ДАД (не менее 75 мм рт. ст.), при котором дальнейшее снижение АД может сопровождаться ухудшением течения заболевания.
Слайд 33
АГ и ХСН.
АГ – ведущий фактор риска

развития хронической сердечной недостаточности
(ХСН), которая относится к столь же
частым осложнениям АГ, как и инсульт.
У больных АГ для профилактики ХСН (включая необходимость повторных госпитализаций по
поводу декомпенсации ХСН) используют диуретики, ББ (карведилол, метопролола
сукцинат, бисопролол и небиволол), ИАПФ (зофеноприл после ИМ, каптоприл,
лизиноприл, эналаприл, рамиприл, трандолаприл) и БРА (кандесартан, валсартан,
лозартан).
АК по данным сравнительных исследований были менее эффективны, особенно в тех случаях, когда их назначали вместо диуретиков. АК недигидропиридинового ряда пациентам с АГ и дисфункцией ЛЖ (сниженной ФВ) противопоказаны, так как ухудшают сократительную функцию ЛЖ.
ИАПФ имеют преимущество перед БРА, которые должны использоваться только при непереносимости ИАПФ.
При развитии систолической дисфункции ЛЖ (снижение ФВ) у больных АГ с ХСН
повышенное АД может снизиться вплоть до гипотонии. У этой категории пациентов не
проводилось РКИ, которые были бы направлены на изучение эффектов снижения АД (из
большинства исследований АГТ больные ХСН обычно исключались). Польза назначения
этим больным ББ, ИАПФ, БРА и антагонистов минералокортикоидных рецепторов
основана на способности этих АГП устранять избыточную стимуляцию сердца СНС и
РААС, а не снижением АД. Мета-анализ 10 проспективных обсервационных
исследований у больных ХСН показал, что более высокие уровни САД ассоциировались с
лучшими исходами. В связи с этим необходимо учитывать пороговые значения САД (не
менее 85 мм рт. ст.), после которых его снижение может ухудшить прогноз заболевания
Слайд 34
АГ при поражении почек.
АГ является важнейшим фактором риска
развития и прогрессирования хронической болезни почек (ХБП) любой этиологии,
поэтому адекватный контроль АД замедляет ее развитие. В свою очередь ХБП является важным независимым фактором риска развития и прогрессирования сердечно-сосудистых заболеваний, в том числе фатальных.
Под ХБП в настоящее время понимают наличие признаков повреждения почек, (выявленных при клинико-лабораторных и инструментальных исследованиях) существующих в течение 3 месяцев и более. ХБП не подменяет нозологическую форму
поражения почек.
Хроническая болезнь почек (ХБП) делится на 5 стадий по величине СКФ (K/DOQI, 2006). Показатель СКФ на уровне 90 мл/мин принят как нижняя граница нормы. Значение СКФ < 60 мл/мин (для диагностики ХБП) выбрано ввиду соответствия гибели более 50% нефронов. Таким образом, термин «почечная недостаточность» употребляется, когда речь идёт о терминальной стадии хронического заболевания почек.
Слайд 35
Классификация хронической болезни почек (K/DOQI, 2006)
Целесообразно снижать
САД до уровня
может быть целесообразным снижение САД до более низких значений (<130 мм рт.ст.)
Препаратами выбора являются ИАПФ или БРА. Часто требуется комбинированная терапия, включающая диуретик (при нарушении
азотовыделительной функции почек – петлевой диуретик) и/или АК.
Слайд 36
АГ у женщин.
Существует несколько клинических ситуаций,

которые требуют внимания кардиологов при ведении женщин с АГ.
1) Использование женщинами с АГ оральных контрацептивов (ОК). Хотя
заболеваемость ИМ и ишемическим инсультом в возрастной группе женщин,
пользующихся ОК, низка и связанный с ОК абсолютный риск мал, прием ОК может
оказывать серьезное влияние на здоровье женщин в целом. Необходимо использовать только прогестеронсодержащие препараты, хотя доказательная база пока недостаточна. Не рекомендуется применять ОК женщинам с неконтролируемой АГ. Отмена комбинированных ОК у женщин с АГ может улучшить контроль АД. Курящим женщинам старше 35 лет ОК нужно рекомендовать с осторожностью.
2) АГ и беременность. АГ и связанные с ней осложнения до настоящего времени
остаются одной из основных причин заболеваемости и смертности матери, плода и новорожденного. В настоящее время предпочтительным является определение, основанное на оценке уровней САД ≥ 140 мм рт.ст. и ДАД ≥ 90 мм рт.ст.
Препаратами первой линии являются метилдопа, дигидропиридиновые АК (нифедипин). В качестве дополнительных препаратов с осторожностью, вследствие риска ухудшения плацентарного кровотока, задержки развития и гибели плода для комбинированной терапии возможно назначение кардиоселективных ББ (небиволол, бисопролол).
Противопоказано назначение ИАПФ, БРА и ПИР в связи с риском развития врожденных уродств и гибели плода. Следует воздержаться от использования малоизученных при беременности АГП.
Слайд 37
АГ в сочетании с заболеваниями легких.
Пациентам с

бронхиальной астмой (БА) и ХОБЛ назначать петлевые и ТД
необходимо
с осторожностью, т.к. высока вероятность развития гипокалиемии при
совместном их применении с β2-агонистами и, особенно, системными стероидами. ББ
могут стать причиной развития бронхоспазма, особенно неселективные, в связи с чем, не
должны рутинно назначаться пациентам с ХОБЛ и абсолютно противопоказаны больным
БА. Ряд исследований, проведенных у ограниченного числа больных, показали, что
применение небольших доз высокоселективных ББ (бисопролол, небиволол) не ухудшает,
и может несколько улучшать бронхиальную проходимость.
Назначение ИАПФ у этих пациентов ограничено возможностью развития
бронхоспазма из-за накопления бронхоирритантов (брадикинина и субстанции Р) и
возникновения кашля у 10-20% пациентов, что существенно снижает приверженность
больных лечению. БРА, в отличие от ИАПФ, не вызывают кашель, поэтому являются
препаратами первого выбора у пациентов с АГ при наличии бронхообструктивной
патологии. Применение АК у пациентов с ХОБЛ и БА безопасно, и даже может привести
к снижению гиперреактивности бронхов и повысить бронходилатирующий эффект β2-
агонистов. Нифедипин снижает бронхоконстрикторный эффект гистамина и холодного
воздуха. В настоящее время БРА и АК являются предпочтительным вариантом АГТ у
пациентов с АГ в сочетании с БА и ХОБЛ.
Больные АГ с бронхообструктивной патологией часто применяют
бронхолитические и глюкокортикостероидные (ГКС) препараты. Системное применение
ГКС часто повышает АД. При применении ингаляционных ГКС подобные эффекты
незначительны. Короткодействующие бронхолитические препараты целесообразно
комбинировать (М-холинолитики и β2-агонисты) для уменьшения доз и побочных
эффектов каждого из них. Применение тиотропия бромида не вызывает кардиоваскулярных побочных эффектов и снижает смертность от ССО, развивающихся в результате ХОБЛ и БА.
Слайд 38
АГ и синдром обструктивного апноэ сна (СОАС).

Синдром обструктивного апноэ во время сна (СОАС) – это
состояние,
характеризующееся периодическим спаданием верхних дыхательных путей на уровне
глотки и прекращением легочной вентиляции при сохраняющихся дыхательных усилиях
во время сна с последовательным снижением насыщения кислородом крови, грубой
фрагментацией сна и избыточной дневной сонливостью. При СОАС, особенно тяжелой
степени, происходит активация СНС, что приводит к повышению или недостаточному
снижению АД в ночные часы, развитию эндотелиальной дисфункции, оксидативного
стресса и увеличению риска развития ССО.
Ожирение - основной фактор риска развития СОАС, который встречается у 50%
тучных людей. На наличие СОАС должны быть обследованы пациенты с АГ и
ожирением, с резистентностью к АГТ, у которых по результатам СМАД имеется
недостаточное снижение или повышение АД в ночные часы. Признаками, позволяющими
заподозрить СОАС, являются: беспокойный, «неосвежающий» сон; учащенное ночное
мочеиспускание; дневная сонливость; разбитость, утренние головные боли; хроническая
усталость; снижение памяти и внимания; громкий, прерывистый храп; остановки дыхания
во сне; нарастание массы тела и снижение потенции.
Для скрининга СОАС можно использовать опросник шкалы сонливости по Эпфорт ("Epworth Sleepiness Scale"), компьютерную пульскосиметрию. Для постановки диагноза и оценки степени тяжести СОАС проводится респираторное или кардиореспираторное мониторирование.
Однако золотым стандартом остается полисомнографическое исследование.
Лечение больных с СОАС включает в себя снижение веса у больных с ожирением,
отказ от курения, приема транквилизаторов и снотворных препаратов, а также
проведение мероприятий направленных на обеспечение свободного носового дыхания.
Основной метод лечения больных с СОАС – CPAP терапия (создание постоянного
положительного давления воздуха в дыхательных путях – Continuous Positive Airways
Pressure). При CPAP-терапии под давлением нагнетаемого воздуха верхние дыхательные
пути расширяются и в дальнейшем не спадаются. Для терапии применяются СРАР-
аппараты с индивидуально подбираемыми режимами вентиляции, обеспечивающими максимально эффективное их использование.
Слайд 39
Рефрактерная АГ.
Рефрактерной (резистентной) к лечению считается

АГ, при которой лечение – изменение образа жизни и
рациональная комбинированная АГТ с применением максимально переносимых доз не менее трех препаратов, включая диуретик, не приводит к достижению целевого уровня АД. Различают псевдорефрактерную и истинную рефрактерную АГ (РАГ). По современным данным истинная РАГ встречается, не так часто, не более чем в 5% случаев среди всей популяции больных АГ, однако у больных48 особых групп, например с диабетической нефропатией, ее распространенность может
доходить до 30%.
В большинстве случаев псевдорефрактерность к проводимой АГТ обусловлена низкой приверженностью пациентов к лечению (не соблюдение рекомендаций по изменению образа жизни, режима приема препаратов, употребление АГП в неполных дозах, самостоятельная отмена АГП, прием препаратов повышающих АГ и т.д.).
Псевдорефрактерность к АГТ также может быть обусловлена ошибочными действиями врача (не диагностирование «маскированной» АГ, использование манжеты несоответствующего размера, особенно у пациентов с ожирением, не информирование пациента о необходимости мероприятий по изменению образа жизни, использование нерациональных комбинаций АГП, назначение их в неполных дозах и т. д.).
При дифференциальной диагностике псевдо и истинной РАГ необходимо: детально опрашивать больного на предмет соблюдения всех рекомендаций (немедикаментозных и медикаментозных); поощрять больных к проведению метода
СКАД и ведению дневника с указанием доз препаратов и уровней АД в утренние и вечерние часы; независимо от того, какая методика измерения АД используется (офисное, домашнее, 24-часовое измерение АД) необходимо использовать манжету
соответствующего размера (раздуваемая часть манжеты должна охватывать не менее 80% окружности плеча), манжета, которая является слишком короткой и не надлежащим образом охватывает плечо, может привести к завышенным результатам татам измерения АД.
Истинная РАГ часто наблюдается у пациентов с ожирением, МС, СД, СОАС, тяжелым ПОМ и при вторичных формах АГ. Тяжелое ПОМ (выраженная ГЛЖ, снижение функции почек, атеросклеротическое поражение артерий) также способствует
развитию резистентности к АГТ. Пациентам с РАГ необходимо еще раз произвести тщательное обследование для
выявления ФР, оценки состояния органов-мишеней и уточнения наличия вторичных форм АГ. В случаях, когда причиной РАГ является МС, СД, СОАС и т.д. эффективное лечение этих состояний (заболеваний) будет способствовать уменьшению рефрактерности к АГТ.
Слайд 40
Для контроля АД при РАГ может потребоваться назначение

трех АГП и более. В
настоящее время отсутствуют данные по
сравнительной эффективности
трехкомпонентной терапии. Показано, что включение в комбинацию АГП небольших доз
(25-50 мг) спиронолактона или эплеренона обеспечивает значительное дополнительное
снижение АД у больных РАГ (ASPIRANT). Хотя терапия антагонистами минералокортикоидных рецепторов сопровождается относительно небольшим числом
побочных эффектов, на фоне их приема следует регулярно определять уровни калия и
креатинина в сыворотке крови, так как может развиваться острое или хроническое
нарушение функции почек, особенно при одновременном приеме блокатора РАС.
Больные РАГ нуждаются в регулярном наблюдении. Необходимо контролировать
эффективность лечения, которая оценивается по клиническому АД и показателям СМАД.
Кроме того необходима оценка состояния органов-мишеней один раз в 3-6 месяцев.
Относительно недавно стал применяться немедикаментозный подход к лечению
РАГ в виде двусторонней деструкции почечных нервов, идущих вдоль почечной артерии, методом радиочастотной аблации (денервация почек). Денервация почек как метод, обоснована важной ролью симпатической регуляции почечного сосудистого
сопротивления, высвобождения ренина и реабсорбции натрия, повышенным симпатическим тонусом почки и других органов, характерным для больных АГ. Данная
процедура ведет к выраженному снижению клинического АД, сохраняющемуся в течение нескольких лет.
Для большей эффективности и безопасности метода необходимо тщательно
подходить к отбору больных для этой процедуры с учетом показаний и противопоказаний.
Показания к проведению денервации почечных артерий: систолическое АД ≥ 160
мм рт.ст. (≥ 150 мм рт.ст. у пациентов с СД 2 типа), несмотря на прием 3-х и более
гипотензивных препаратов, включающих диуретик, в максимально переносимых дозах.
Противопоказания: наличие псевдорефрактерной или вторичной АГ.
Слайд 41
Злокачественная АГ (ЗАГ).
ЗАГ – неотложная ситуация, которая

клинически определяется очень высоким
АД (> 180/120 мм рт.ст.), сопровождающимся
ишемическим поражением органов-
мишеней (сетчатки, почек, сердца или головного мозга), вследствие фибриноидного
некроза сосудистой стенки. Хотя ее частота очень низка, абсолютное число новых случаев за последние 40 лет сильно не изменилось. Пятилетняя выживаемость после постановки диагноза ЗАГ значительно улучшилась, возможно, в результате более ранней диагностики, снижения целевых значений АД и доступности новых классов АГП.
Злокачественное течение АГ может принимать при всех ее формах, однако чаще
это происходит у пациентов с вторичными формами АГ.
Эффективное и своевременное лечение приводит к улучшению прогноза, тогда как
при его отсутствии 50% пациентов умирают в течение первого года (особенно при
выраженном ухудшении функции почек).
Пациентам с ЗАГ показано лечение комбинацией из трех и более АГП. Кроме того можно назначать внутривенно вводимые препараты с титрованием дозы, что позволяет быстро, но плавно снижать АД, во избежание резкой гипотонии и усугубления ишемического ПОМ. К внутривенно вводимым препаратам относятся: нитропруссид натрия, нитраты и фуросемид, однако у тяжелых больных врач должен подходить к лечению индивидуально. При необходимости можно применять ультрагемофильтрацию или временный диализ.
Слайд 42
НЕОТЛОЖНЫЕ СОСТОЯНИЯ
Гипертонический криз (ГК) – остро возникшее выраженное
повышение АД (>180/120 мм рт.ст.) сопровождающееся клиническими симптомами,требующее
немедленного контролируемого
его снижения с целью предупреждения поражения органов-мишеней.
ГК подразделяют на две большие группы –
осложненные (жизнеугрожающие) и
неосложнённые (нежизнеугрожающие).
Слайд 43
Осложненный гипертонический криз.
Осложненный гипертонический криз сопровождается жизнеугрожающими
осложнениями,

появлением или усугублением поражения органов-мишеней и требует
снижения АД. ГК
считается осложненным при резком повышении АД с развитием:
гипертонической энцефалопатии;
инсульта;
ОКС;
острой левожелудочковой недостаточности;
расслаивающей аневризмы аорты;
субарахноидального кровоизлияния;
а также при:
преэклампсии или эклампсии беременных;
травме головного мозга;
приеме амфетаминов, кокаина и др.
Пациенты с инсультом, ЦВБ требуют особого подхода, т.к. избыточное и/или быстрое
снижение АД может привести к нарастанию ишемии головного мозга (при ишемическом
инсульте). В большинстве других случаев врачам рекомендуется обеспечить быстрое, но
не более чем на 25% снижение АД.
Для лечения ГК используются следующие парентеральные препараты:
Вазодилататоры:
-эналаприлат (предпочтителен при острой левожелудочковой недостаточности );
-нитроглицерин (предпочтителен при ОКС и острой левожелудочковой недостаточности);
-нитропруссид натрия (является препаратом выбора при острой гипертонической
энцефалопатии);
ББ (метопролол, эсмолол предпочтительны при расслаивающей аневризме аорты и
ОКС);
Антиадренергические средства (фентоламин при подозрении на феохромоцитому);
Диуретики (фуросемид при острой левожелудочковой недостаточности);
Нейролептики (дроперидол);
Ганглиоблокаторы (пентамин)
Слайд 44
Неосложнённый гипертонический криз.
Несмотря на выраженную клиническую симптоматику,
неосложненный ГК не
сопровождается острым клинически значимым нарушением функции органов-мишеней.
При неосложненном ГК возможно как внутривенное, так и пероральное/сублингвальное
применение АГП (в зависимости от выраженности повышения АД и клинической
симптоматики).
Лечение необходимо начинать незамедлительно, скорость снижения АД
не должна превышать 25% за первые 2 часа, с последующим достижением целевого АД в
течение нескольких часов, но не более 24 часов от начала терапии. Используют препараты с относительно быстрым и коротким действием перорально/сублингвально:
нифедипин, каптоприл, моксонидин, клонидин, пропранолол.
Лечение больного с неосложненным ГК может проводиться амбулаторно. При первом неосложненном ГК, у больных с неясным генезом АГ; при плохо купирующемся ГК; при частых повторных ГК показана госпитализация в кардиологическое отделение стационара.