- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Врожденные пороки сердца
Содержание
- 2. Что такое шумы сердцаДля прослушивания щелкните по значку левой кнопкой мышки
- 3. Систолический шум на верхушке.
- 4. Функциональные шумы сердца
- 5. Открытый артериальный проток (ОАП) = баталлов проток
- 6. Открытый артериальный проток (ОАП) = баталлов проток–
- 7. Так как давление крови в аорте и
- 8. Длительно существующий спазм легочных артериол приводит к
- 9. Основными клиническими синдромами заболевания являются:1. синдром малого
- 10. Физикальные особенности возможна деформация грудной клетки – “сердечный
- 11. Систоло-диастолический шум ОАП (эпицентр – между аортой
- 12. Высокая легочная гипертензия и дилатация ПЖ способствуют
- 13. Рентгенограмма сердца в 3 проекциях:При гиперволемии малого
- 14. ЭХО КГ: Доплер-ЭХО КГ позволяет визуализировать ОАП
- 15. Показания к оперативному лечениюНаличие ОАП является абсолютным
- 17. Дефект межпредсердной перегородки (ДМПП)ДМПП характеризуется наличием сообщения
- 18. Особенности гемодинамикиБлагодаря большой емкости и растяжимости правого
- 19. Основные клинические синдромы:Синдром малого выброса (гипоксемический): возможное
- 20. Классификация клинического течения ДМПП с учетом объема
- 21. Физикальные особенности Бледность кожных покровов, возможное физическое
- 22. Данные дополнительных методов диагностики ЭКГ: правограмма. Угол α
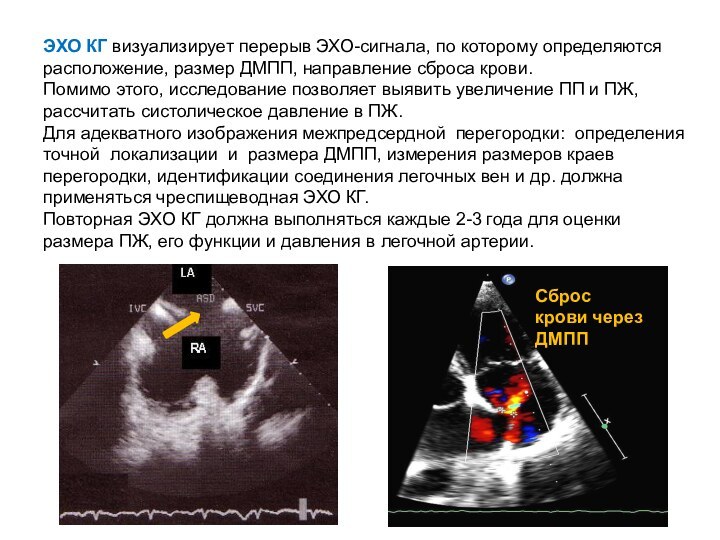
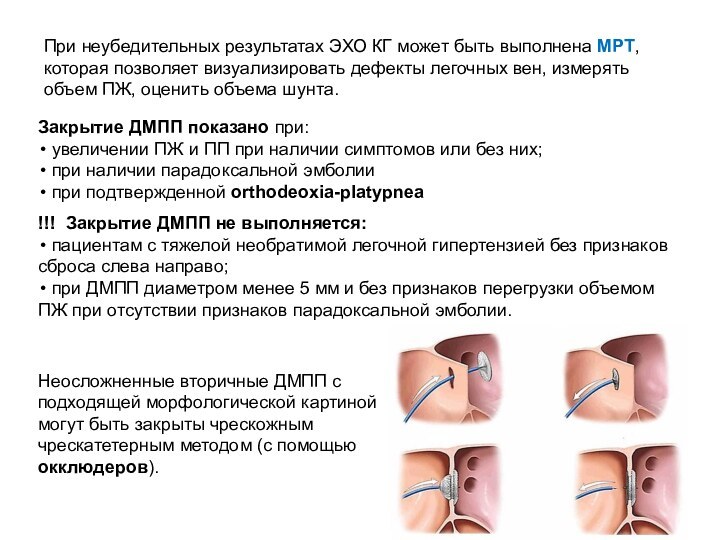
- 23. ЭХО КГ визуализирует перерыв ЭХО-сигнала, по которому
- 24. При неубедительных результатах ЭХО КГ может быть
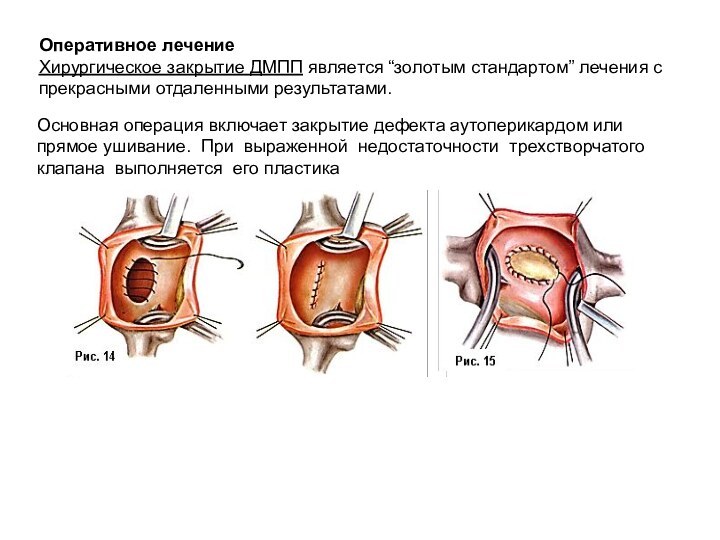
- 25. Основная операция включает закрытие дефекта аутоперикардом или
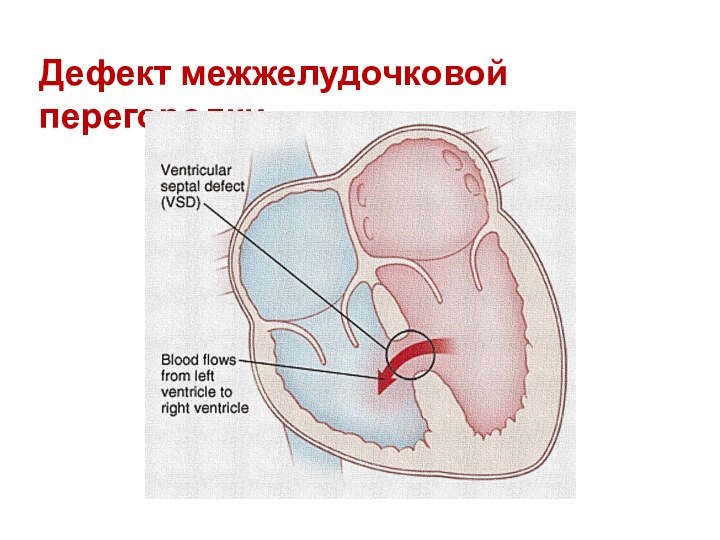
- 26. Дефект межжелудочковой перегородки
- 27. Систолическое давление в ЛЖ в несколько раз
- 28. При малых размерах дефекта сброс незначительный. Поэтому
- 29. Как правило, процесс редукции сосудистого русла занимает
- 30. Клиническая картина и диагностика малых ДМЖП Малые ДМЖП
- 31. ЭКГ: могут присутствовать признаки перегрузки левых отделов
- 32. Клиническая картина и диагностика больших ДМЖП Уже в
- 33. Улучшение самочувствия и состояния больных является мнимым
- 34. ЭКГ: признаки гипертрофии обоих желудочков и предсердий.
- 35. ЭХО КГ: В процессе исследования определяют количество
- 36. Выявляется повышение давления в правом желудочке и
- 37. Показания к хирургическому лечению ДМЖП Закрытие ДМЖП показано,
- 38. Показания к интервенционному лечению ДМЖП Небольшие ДМЖП у
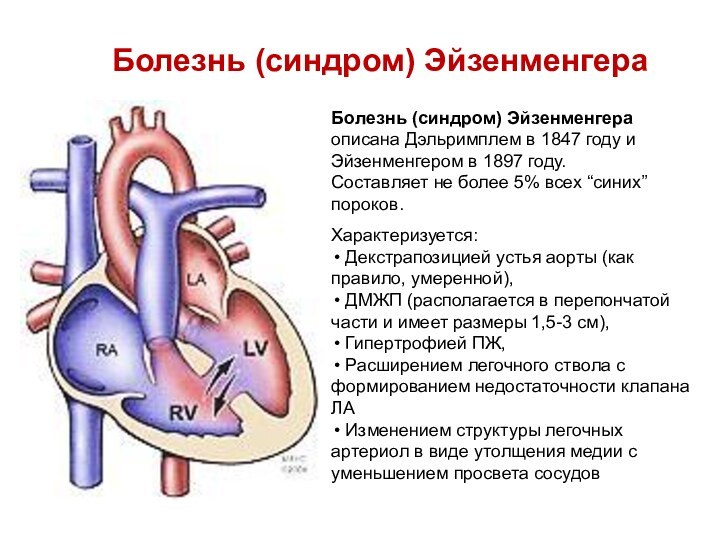
- 39. Болезнь (синдром) ЭйзенменгераБолезнь (синдром) Эйзенменгера описана Дэльримплем
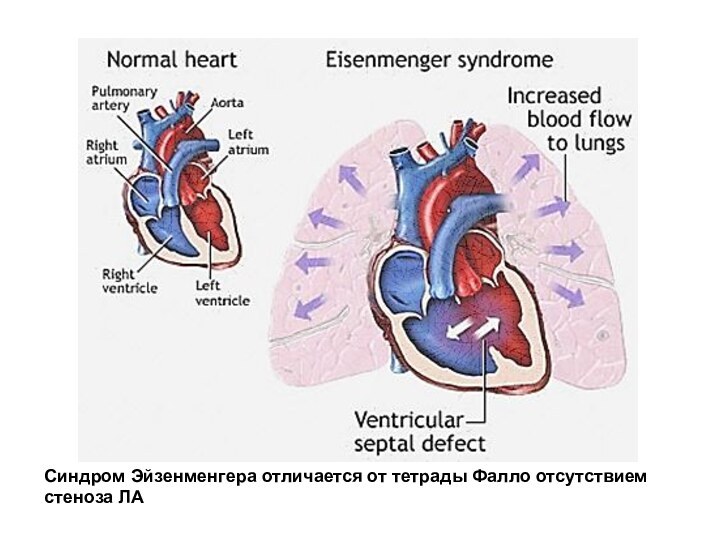
- 40. Синдром Эйзенменгера отличается от тетрады Фалло отсутствием стеноза ЛА
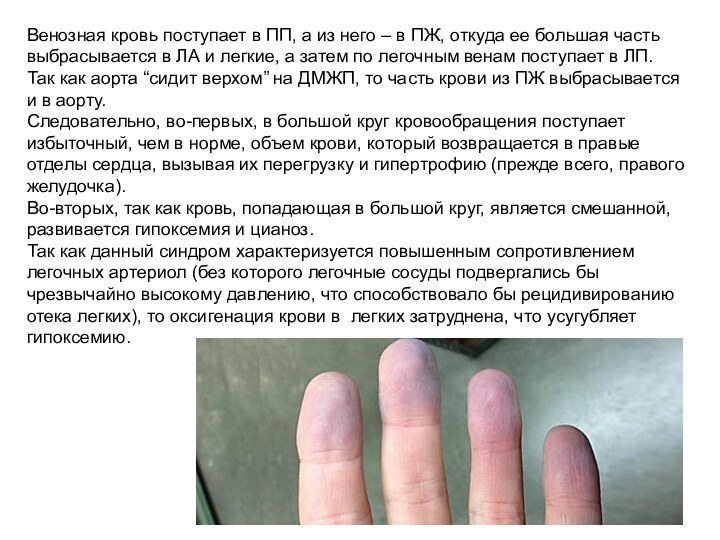
- 41. Венозная кровь поступает в ПП, а из
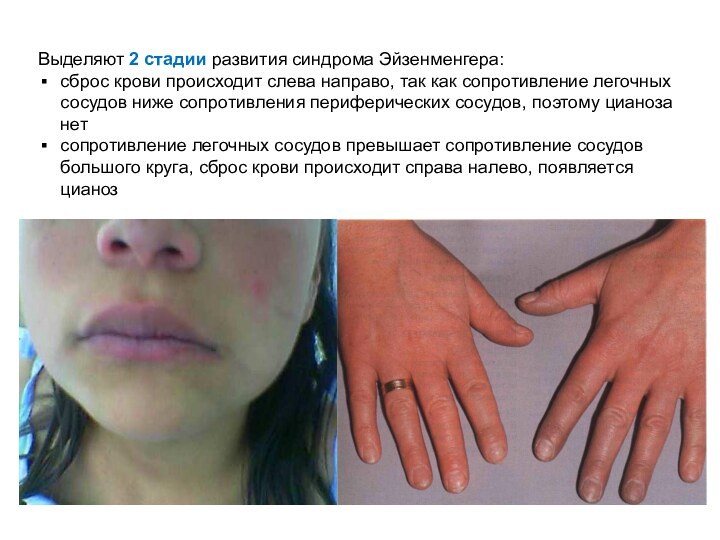
- 42. Выделяют 2 стадии развития синдрома Эйзенменгера:сброс крови
- 43. Клиническая картина Повышенная утомляемость, плохая переносимость физических нагрузокЦианоз
- 44. Данные дополнительных методов диагностикиЭКГ: часто ЭКГ-признаки соответствуют
- 45. Ангиография может выявить одновременное заполнение контрастом ЛА
- 46. Лечение До развития необратимых изменений в стенке легочных
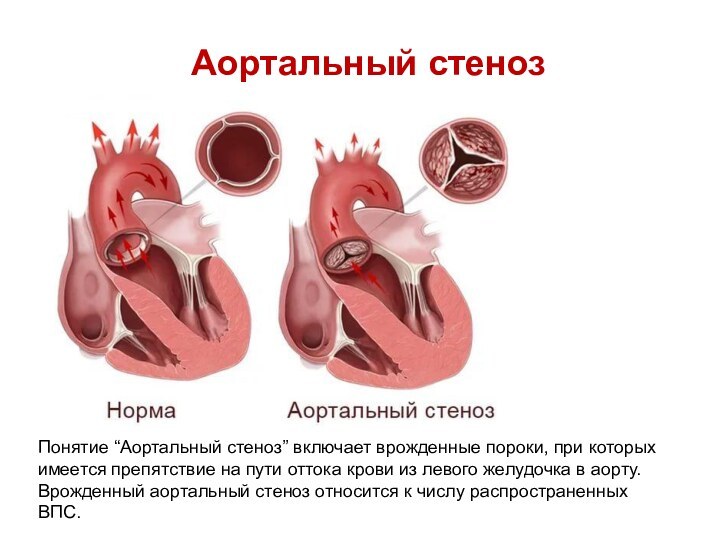
- 47. Аортальный стенозПонятие “Аортальный стеноз” включает врожденные пороки,
- 48. Степени тяжести аортального стеноза (Американский колледж кардиологии
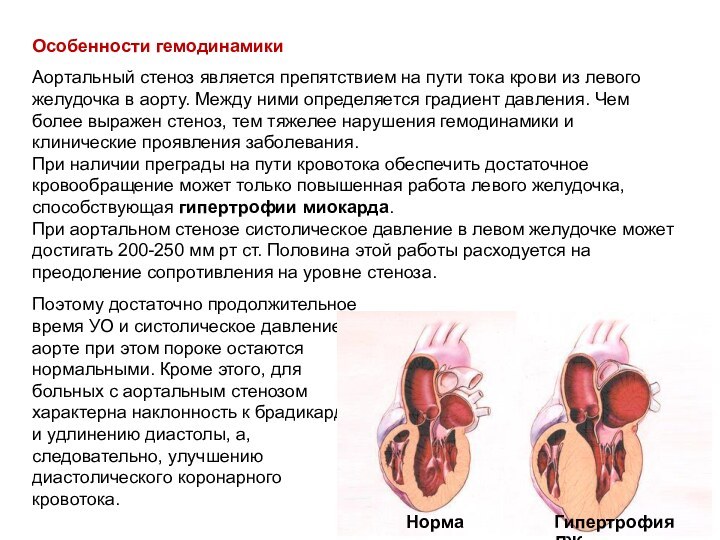
- 49. Особенности гемодинамики Аортальный стеноз является препятствием на пути
- 50. При длительной гиперфункции миокарда ЛЖ в условиях
- 51. 2. М а л о г о
- 52. 6. При прогрессировании склеротической стадии легочной гипертензии
- 53. Аускультация аортального клапана
- 54. Нередко усиленный верхушечный толчок не соответствует пульсу
- 55. Данные дополнительных методов диагностикиРентгенография: В прямой проекции
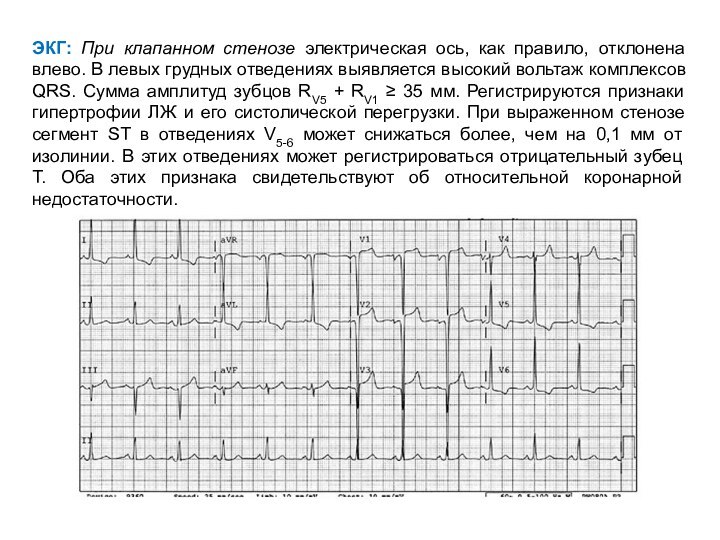
- 56. ЭКГ: При клапанном стенозе электрическая ось, как
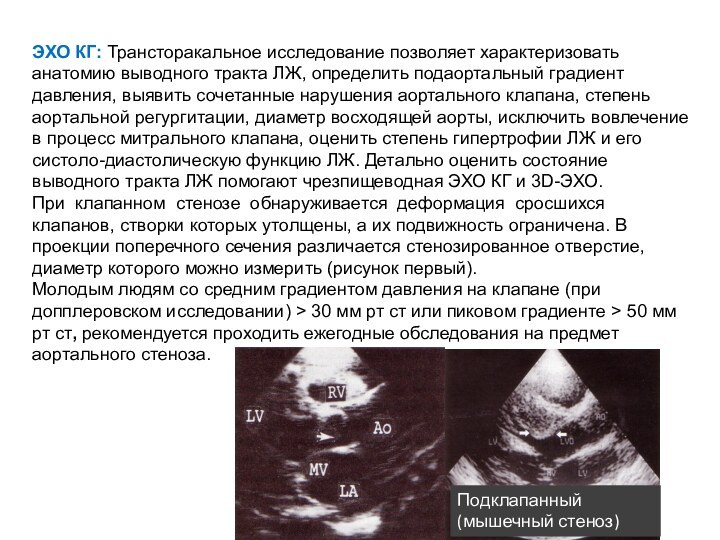
- 57. ЭХО КГ: Трансторакальное исследование позволяет характеризовать анатомию
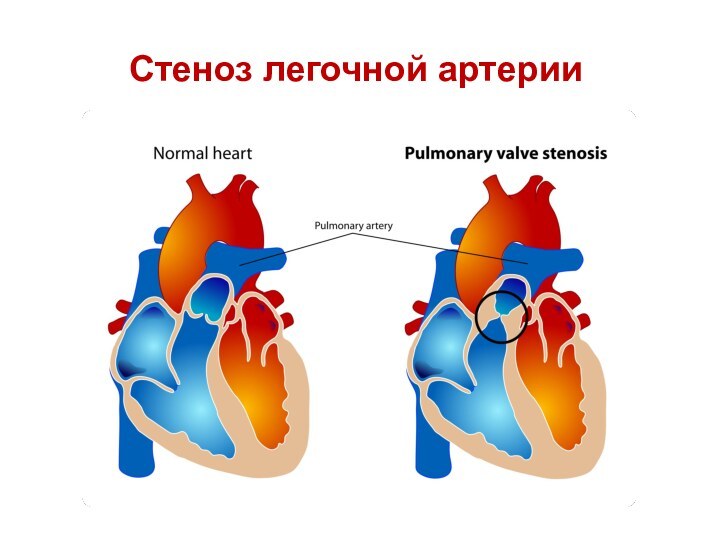
- 58. Стеноз легочной артерии
- 59. В зависимости от пикового градиента давления на
- 60. Клиническая картина стеноза ЛА Жалобы:одышка (нечастый клинический признак),боли
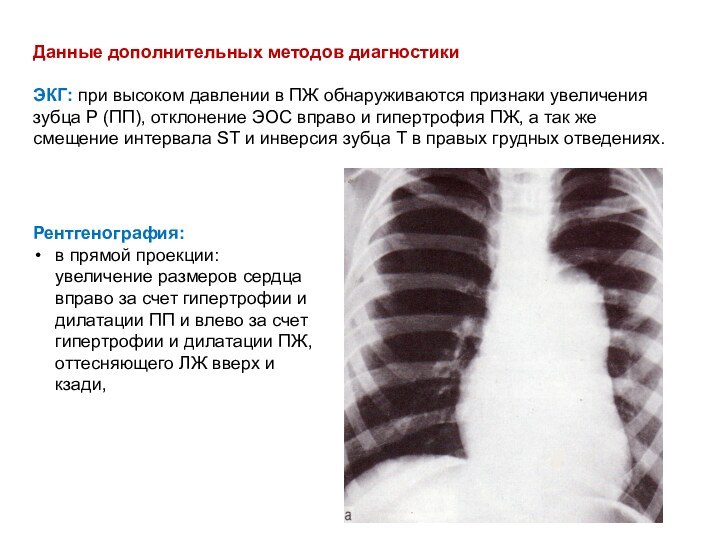
- 61. Данные дополнительных методов диагностики ЭКГ: при высоком давлении
- 62. в первой косой проекции: по переднему контуру
- 63. ЭХО КГ выявляется порок и его анатомические
- 64. Дифференциальная диагностика должна проводиться с изолированным стенозом
- 65. Скачать презентацию
- 66. Похожие презентации






































Слайд 6
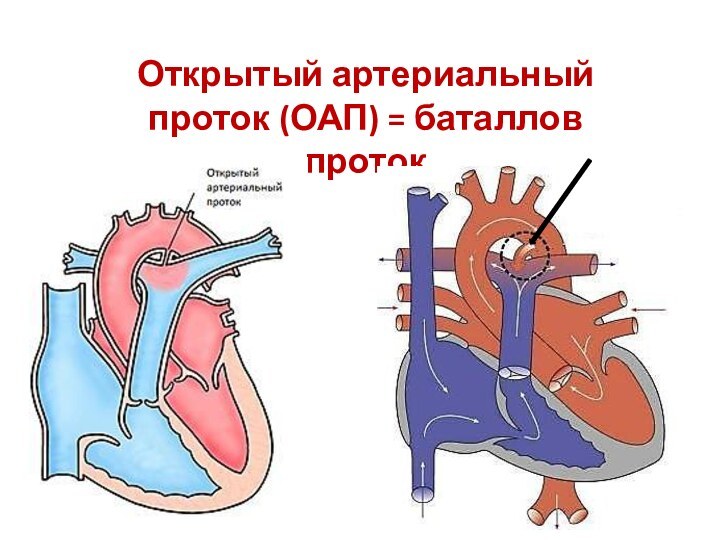
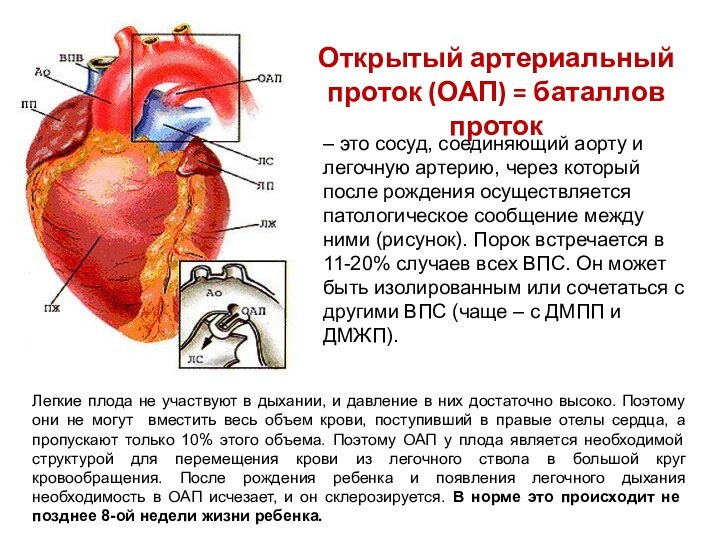
Открытый артериальный проток (ОАП) = баталлов проток
– это
сосуд, соединяющий аорту и легочную артерию, через который после
рождения осуществляется патологическое сообщение между ними (рисунок). Порок встречается в 11-20% случаев всех ВПС. Он может быть изолированным или сочетаться с другими ВПС (чаще – с ДМПП и ДМЖП).Легкие плода не участвуют в дыхании, и давление в них достаточно высоко. Поэтому они не могут вместить весь объем крови, поступивший в правые отелы сердца, а пропускают только 10% этого объема. Поэтому ОАП у плода является необходимой структурой для перемещения крови из легочного ствола в большой круг кровообращения. После рождения ребенка и появления легочного дыхания необходимость в ОАП исчезает, и он склерозируется. В норме это происходит не позднее 8-ой недели жизни ребенка.
Слайд 7 Так как давление крови в аорте и в
систолу (110-120 мм рт ст), и в диастолу (70-80
мм рт ст) превышает давление в легочной артерии (30/10 мм рт ст), кровь из аорты поступает в легочную артерию в обе фазы сердечного цикла. Это приводит к переполнению объемом сосудистого русла легких, перемещению этого избыточного объема в левые отделы сердца и их тоногенной дилатации.Резервная сосудистая емкость легких у детей очень велика, так как периферическое сопротивление их сосудов нормальное или снижено.
Поэтому длительное время объемная перегрузка сосудов малого круга при ОАП не приводит к легочной гипертензии, а весь объем крови из легких до определенного времени перемещается в левые отделы сердца, вызывая их объемную перегрузку. Эта стадия заболевания получила название стадии первичной адаптации.
В возрасте 2-3 лет начинается стадия относительной компенсации, которая продолжается приблизительно до 20 лет. Для нее характерны гиперволемия малого круга кровообращения, расширение левого предсердия, относительный стеноз митрального отверстия, нарастание давления в легочных венах и, следовательно, в легочной артерии, что, в свою очередь, приводит к систолической перегрузке правого желудочка. Наблюдается спазм легочных артериол.
Слайд 8 Длительно существующий спазм легочных артериол приводит к их
структурной перестройке вплоть до необратимых склеротических изменений в стенках
сосудов с уменьшением просвета последних. Возрастает периферическое сосудистое сопротивление в легких → следовательно, прогрессирует легочная гипертензия.Возрастает систолическая перегрузка правого желудочка с последующим развитием правожелудочковой недостаточности.
Таким образом, формируется стадия вторичных склеротических изменений легочных сосудов.
В этот период исчезают характерные клинические признаки порока, что связано с постепенным уменьшением лево-правого сброса, а в последующем сброс крови может стать право-левым.
У новорожденных с протоком большого диаметра сразу после рождения развивается недостаточность кровообращения, возможны рецидивирующие пневмонии. Летальность в этой группе больных к концу первого года жизни – 20%.
У больных с протоком небольшого размера заболевание прогрессирует медленнее, однако, средняя продолжительность жизни при этом пороке в отсутствии хирургической коррекции составляет 25 лет.
Слайд 9
Основными клиническими синдромами заболевания являются:
1. синдром малого выброса
(быстрая утомляемость, бледность кожных покровов, возможное отставание в физическом
развитии);2. легочная гипертензия - одышка, кашель, частые бронхолегочные заболевания (в склеротической стадии легочной гипертензии, когда давление в легочной артерии превышает давление в аорте, появляется стойкий цианоз вследствие обратного сброса крови справа налево);
3. кардиальный синдром (кардиалгии за счет относительной коронарной недостаточности на фоне малого выброса крови в большой круг кровообращения и гипертрофии правого желудочка вследствие высокой легочной гипертензии; нарушения сердечного ритма и проводимости);
4. правожелудочковая недостаточность (периферические и центральные отеки, “холодный акроцианоз”) как закономерный исход третьей стадии заболевания.
!!! Пациенты с ОАП относятся к группе повышенного риска по развитию эндокардита, ТЭЛА и внезапной смерти.
Слайд 10
Физикальные особенности
возможна деформация грудной клетки – “сердечный горб”
(за счет гипертрофии ПЖ);
систоло-диастолическое или, в поздних стадиях заболевания,
систолическое дрожание над основанием сердца, выявляемое при пальпации;расширение границ сердца (сначала – влево, позже - вправо);
снижение диастолического давления на фоне нормального систолического и, следовательно, высокое пульсовое давление;
акцент и расщепление II тона над легочной артерией;
грубый “машинный” систоло-диастолический шум над легочной артерией, проводящийся в межлопаточное пространство и на сосуды шеи (при прогрессировании легочной гипертензии интенсивность шума сначала уменьшается, позже исчезает его диастолический компонент, а когда давление в легочной артерии и аорте выравнивается, порок становится афоничным; когда давление в легочной артерии начинает превышать давление в аорте, формируется право-левый сброс крови из легочной артерии в аорту);
Слайд 11 Систоло-диастолический шум ОАП (эпицентр – между аортой II-ми
межреберьями слева и справа от грудины, то есть между
аортой и ЛАЧтобы выслушать шум, щелкните пор значку левой кнопкой мышки
Два варианта систоло-диастолического шума ОАП
Для сравнения прослушайте нормальные тоны сердца без каких-либо шумов
Слайд 12 Высокая легочная гипертензия и дилатация ПЖ способствуют формированию
относительной недостаточности клапанов ЛА и появлению над ней диастолического
шума Грехем-Стилла;при большом сбросе крови слева направо может снижаться диастолическое давление
Дополнительные сердечные шумы при ОАП подробно описаны в соответствующем методическом пособии .
Данные дополнительных методов диагностики
ЭКГ: При умеренной легочной гипертензии обнаруживаются признаки гипертрофии обоих желудочков. При прогрессировании склеротической легочной гипертензии преобладает гипертрофия правого желудочка. Регистрируются признаки блокады правой ножки пучка Гиса.
Слайд 13
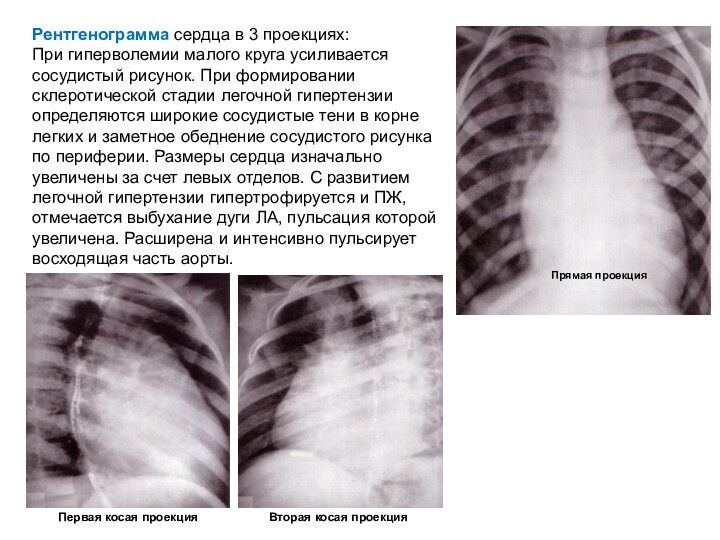
Рентгенограмма сердца в 3 проекциях:
При гиперволемии малого круга
усиливается сосудистый рисунок. При формировании склеротической стадии легочной гипертензии
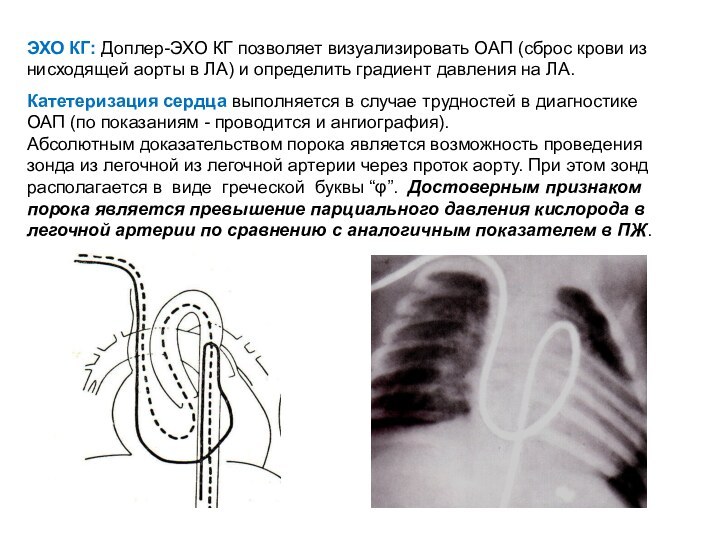
определяются широкие сосудистые тени в корне легких и заметное обеднение сосудистого рисунка по периферии. Размеры сердца изначально увеличены за счет левых отделов. C развитием легочной гипертензии гипертрофируется и ПЖ, отмечается выбухание дуги ЛА, пульсация которой увеличена. Расширена и интенсивно пульсирует восходящая часть аорты.Слайд 14 ЭХО КГ: Доплер-ЭХО КГ позволяет визуализировать ОАП (сброс
крови из нисходящей аорты в ЛА) и определить градиент
давления на ЛА.Катетеризация сердца выполняется в случае трудностей в диагностике ОАП (по показаниям - проводится и ангиография).
Абсолютным доказательством порока является возможность проведения зонда из легочной из легочной артерии через проток аорту. При этом зонд располагается в виде греческой буквы “φ”. Достоверным признаком порока является превышение парциального давления кислорода в легочной артерии по сравнению с аналогичным показателем в ПЖ.
Слайд 15
Показания к оперативному лечению
Наличие ОАП является абсолютным показанием
к операции. Оптимальный возраст – 2-5 лет, однако, при
осложненном течении заболевания возраст не является противопоказанием.При изолированном ОАП его закрывают при помощи окклюдеров. В дальнейшем такие пациенты должны быть обследованы каждые 5 лет.
Хирургическая коррекция порока рекомендуется:
1. если размер ОАП слишком большой для закрытия окклюдером
2. если анатомия протока (наличие аневризмы или эндартериита) не позволяет закрыть его окклюдером
У взрослых больных нередко имеет место кальциноз протока, хрупкость
его тканей в области аортального перешейка и легочной артерии, что увеличивает риск хирургического вмешательства.
!!! Закрытие ОАП не показано пациентам с ЛГ и сбросом крови справа налево.
Слайд 17
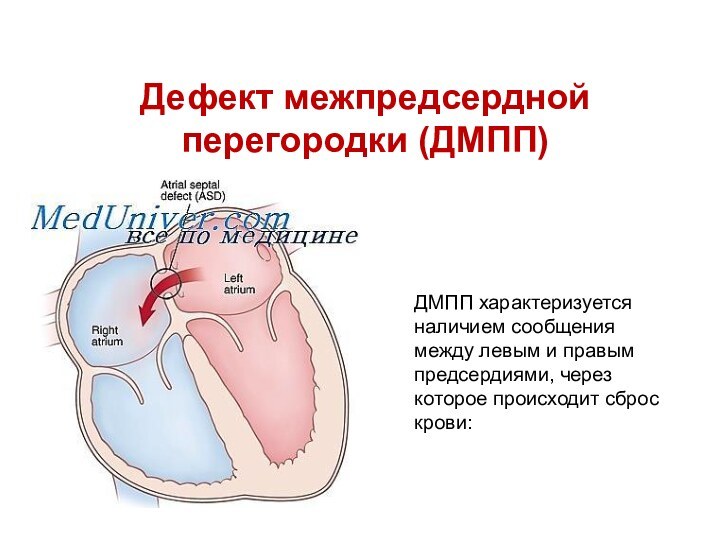
Дефект межпредсердной перегородки (ДМПП)
ДМПП характеризуется наличием сообщения между
левым и правым предсердиями, через которое происходит сброс крови:
Слайд 18
Особенности гемодинамики
Благодаря большой емкости и растяжимости правого предсердия,
давление в нем на 3-5 мм рт ст меньше,
чем в левом предсердии.Кроме того, сопротивление правого желудочка кровотоку в него из правого предсердия меньше, чем сопротивление левого желудочка кровотоку в него из левого предсердия. Поэтому при ДМПП сброс крови происходит слева направо.
Объем сброса составляет до 10-15 л/мин и зависит, в том числе, от размеров дефекта. Благодаря большой резервной возможности и низкой сопротивляемости сосудистого русла легких, гиперволемия малого круга не сразу приводит к повышению давления в ПЖ и развитию правожелудочковой недостаточности.
Сначала объемная перегрузка правого желудочка стимулирует увеличение его работы в несколько раз. Развивается гипертрофия ПЖ. Однако, длительное поступление избыточного количества крови в сосуды легких постепенно приводит к развитию легочной гипертензии. На этой стадии легочная гипертензия носит функциональный характер, а сосудистое сопротивление в легких нормальное или несколько сниженное.
Позже развивается органическая обструкция легочных артериол (развивается васкулярная обструктивная болезнь легких). Еще более возрастает нагрузка на правый желудочек, со временем приводящая к его недостаточности и нарушению кровообращения.
Как правило, первые клинические признаки порока появляются в 2-3-летнем возрасте. Средняя продолжительность жизни больных без адекватного лечения обычно не превышает 40 лет.
Слайд 19
Основные клинические синдромы:
Синдром малого выброса (гипоксемический): возможное отставание
в физическом развитии, бледность кожи и слизистых, быстрая утомляемость,
сердцебиение;Кардиалгический;
Аритмический (блокада правой ножки пучка Гиса, экстрасистолия и т.п.);
Синдром легочной гипертензии – одышка, кашель, частые бронхолегочные заболевания;
Синдром парадоксальной эмболии, связанный с периферическими венозными или тазовыми венозными тромбозами, предсердными аритмиями, постоянными венозными катетерами и др. - является фактором риска при всех ДМПП, независимо от их размера.
Правожелудочковая недостаточность (развивается на фоне скле-
ротической стадии высокой легочной гипертензии) – периферические и центральные отеки, “холодный” акроцианоз.
Слайд 20 Классификация клинического течения ДМПП с учетом объема сброса
крови, степени легочной гипертензии и состояния сократительной функции миокарда
(по В.И.Бураковскому и Ф.Н.Ромашову):1 стадия (бессимптомная) характеризуется удовлетворительным самочувствием больных, которые не предъявляют жалоб (единственным признаком порока является систолический шум во II-III межреберьи слева от грудины, обнаруживаемый при медицинском осмотре)
2 стадия (начальных клинических проявлений) характеризуется появлением типичных синдромов ДМПП, увеличением правых отделов сердца и расширением ствола ЛА, давление в которой не превышает 30 мм рт ст
3 стадия (аритмическая) развивается у больных с большим сбросом крови из ЛП в ПП и характеризуется значительным увеличением размеров сердца и сопровождается нарушениями ритма (экстрасистолией, наджелудочковой пароксизмальной тахикардией, мерцательной аритмией) и внутрипредсердной и внутрижелудочковой проводимости
4 стадия (стадия нарушений кровообращения) характеризуется выраженным склерозом легочных сосудов, значительным увеличением размеров сердца и признаками правожелудочковой недостаточности, а у больных старше 25-30 лет – и признаками левожелудочковой недостаточности. В этой стадии значительно снижена толерантность к физической нагрузке. Больные являются инвалидами.
5 стадия (терминальная) характеризуется высокой легочной гипертензией с обратным сбросом крови через дефект и развитием цианоза, а так же признаками недостаточности кровообращения по обоим кругам.
Слайд 21
Физикальные особенности
Бледность кожных покровов, возможное физическое недоразвитие
(при больших размерах дефекта);
Увеличение размеров сердца преимущественно за
счет ПЖ;Акцент и расщепление II тона над легочной артерией;
Нежный систолический шум над II-III межреберьем слева от грудины за счет относительного (функционального) стеноза легочной артерии: в результате переполнения кровью ПЖ объем кровотока через неизмененный по диаметру и рассчитанный для перемещения меньших объемов клапан ЛА возрастает, что и обусловливает формирование относительного стеноза ЛА;
При больших дефектах может выслушиваться диастолический шум на трехстворчатом клапане
Нежный систолический шум относительного стеноза ЛА при ДМПП над II-III межреберьями слева от грудины, акцент и раздвоение II тона над ЛА
(активировать запись нажатием кнопки )
Слайд 22
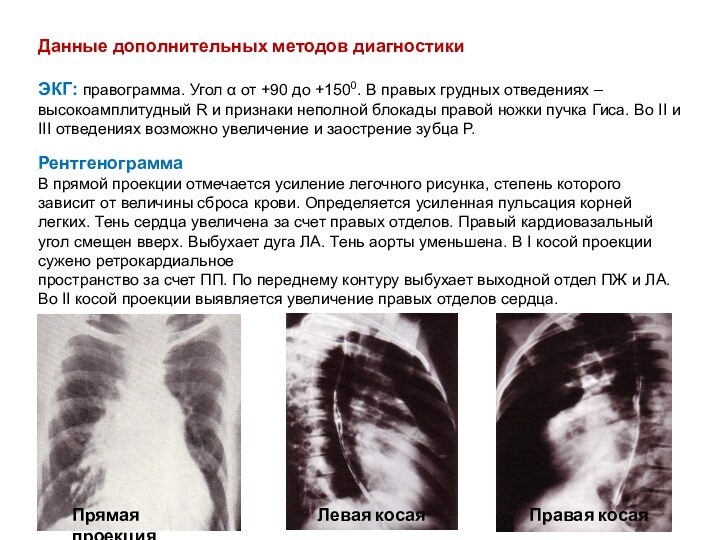
Данные дополнительных методов диагностики
ЭКГ: правограмма. Угол α от
+90 до +1500. В правых грудных отведениях – высокоамплитудный
R и признаки неполной блокады правой ножки пучка Гиса. Во II и III отведениях возможно увеличение и заострение зубца Р.Рентгенограмма
В прямой проекции отмечается усиление легочного рисунка, степень которого зависит от величины сброса крови. Определяется усиленная пульсация корней легких. Тень сердца увеличена за счет правых отделов. Правый кардиовазальный угол смещен вверх. Выбухает дуга ЛА. Тень аорты уменьшена. В I косой проекции сужено ретрокардиальное
пространство за счет ПП. По переднему контуру выбухает выходной отдел ПЖ и ЛА. Во II косой проекции выявляется увеличение правых отделов сердца.
Слайд 23 ЭХО КГ визуализирует перерыв ЭХО-сигнала, по которому определяются
расположение, размер ДМПП, направление сброса крови.
Помимо этого, исследование позволяет
выявить увеличение ПП и ПЖ, рассчитать систолическое давление в ПЖ.Для адекватного изображения межпредсердной перегородки: определения точной локализации и размера ДМПП, измерения размеров краев перегородки, идентификации соединения легочных вен и др. должна применяться чреспищеводная ЭХО КГ.
Повторная ЭХО КГ должна выполняться каждые 2-3 года для оценки размера ПЖ, его функции и давления в легочной артерии.
Слайд 24 При неубедительных результатах ЭХО КГ может быть выполнена
МРТ, которая позволяет визуализировать дефекты легочных вен, измерять объем
ПЖ, оценить объема шунта.Закрытие ДМПП показано при:
увеличении ПЖ и ПП при наличии симптомов или без них;
при наличии парадоксальной эмболии
при подтвержденной orthodeoxia-platypnea
!!! Закрытие ДМПП не выполняется:
пациентам с тяжелой необратимой легочной гипертензией без признаков сброса слева направо;
при ДМПП диаметром менее 5 мм и без признаков перегрузки объемом ПЖ при отсутствии признаков парадоксальной эмболии.
Неосложненные вторичные ДМПП с подходящей морфологической картиной могут быть закрыты чрескожным чрескатетерным методом (с помощью окклюдеров).
Слайд 25 Основная операция включает закрытие дефекта аутоперикардом или прямое
ушивание. При выраженной недостаточности трехстворчатого клапана выполняется его пластика
Оперативное лечение
Хирургическое закрытие ДМПП является “золотым стандартом” лечения с прекрасными отдаленными результатами.
Слайд 27 Систолическое давление в ЛЖ в несколько раз выше,
чем в правом. Поэтому в систолу имеет место артериовенозный
сброс крови на уровне желудочков.Степень изменения гемодинамики зависит от размеров дефекта. При малых дефектах (менее 25% от диаметра кольца аорты) сброс крови происходит слева направо, нет перегрузки ЛЖ и ЛГ. Дефекты проявляются систолическим шумом по левому краю грудины.
Средние дефекты (25-75% от диаметра кольца аорты) могут сопровождаться малым или средним сбросом слева направо с незначительной или умеренной перегрузкой ЛЖ и ЛГ. При этом пациенты могут оставаться бессимптомными или иметь признаки сердечной недостаточности средней тяжести.
Остальные дефекты считаются большими.
Слайд 28 При малых размерах дефекта сброс незначительный. Поэтому давление
в правых отделах сердца и ЛА повышается несущественно. Однако,
в связи с тем, что в ПЖ и сосуды малого круга поступает избыточное количество крови, которая впоследствии возвращается в левые отделы сердца, последние испытывают объемную перегрузку. Развивается их тоногенная дилатация.При значительных размерах ДМЖП происходит большой сброс крови из левого в правый желудочек. Это приводит к тому, что возврат крови в левые отделы сердца значительно превышает норму. Поэтому левый желудочек испытывает большие перегрузки, перекачивая объем крови, намного превышающий должный. Значительная часть крови при этом из левого желудочка поступает в правый желудочек, который растягивается во время каждого сердечного цикла, испытывая объемную перегрузку. При этом ПЖ испытывает и систолическую перегрузку, так как должен протолкнуть этот избыточный объем крови через сосуды малого круга.
Если перегрузка сосудов малого круга не устраняется, происходит их морфологическая перестройка. Последняя начинается с утолщения средней оболочки мелких артерий, приводящего к сужению их просвета вплоть до облитерации.
Слайд 29 Как правило, процесс редукции сосудистого русла занимает достаточное
время, но иногда происходит молниеносно. Это заставляет думать о
параллельно идущем патологическом процессе в сосудах легких.Прогрессирующая ЛГ приводит к тому, что систолическая перегрузка ПЖ существенно повышается. Формируется его гипертрофия.
Так как сопротивление сосудов малого круга кровообращения приближается к сопротивлению сосудов большого круга, сброс крови из левого в правый желудочек постепенно снижается. Размеры сердца уменьшаются, давление в малом круге становится таким же, как и в большом.
Это приводит к тому, что сначала при физическим нагрузках, а позже – и в покое – происходит сброс крови из правого в левый желудочек. Развивается артериальная гипоксемия. Это состояние называется комплексом Эйзенменгера.
Слайд 30
Клиническая картина и диагностика малых ДМЖП
Малые ДМЖП называют
болезнью Толочинова-Роже.
Жалобы при малых ДМЖП незначительны. Как правило, это
небольшая утомляемость и одышка при физической нагрузке. В физическом развитии пациенты не отстают от сверстников и ведут активный образ жизни. Тем не менее, они должны находиться под контролем кардиохирурга в связи с возможностью развития у них инфекционного эндокардита. В отдельных случаях в анамнезе больных имеются указания на выраженные признаки сердечной недостаточности, которые в динамике заболевания уменьшаются или совсем исчезают, что свидетельствует о спонтанном “закрытии” дефекта, что возможном до 4-5 лет у 25-40% пациентов.При пальпации определяется систолическое дрожание вдоль левого края грудины.
При аускультации выслушивается выраженный систолический шум с эпицентром в III-IY межреберьи слева от грудины. Акцентированный над легочной артерией II тон перекрывается вышеописанным грубым систолическим шумом.
Активируйте звук нажатием кнопки
Слайд 31
ЭКГ: могут присутствовать признаки перегрузки левых отделов сердца.
Рентгенограмма:
тень сердца обычно имеет нормальные размеры. Могут быть умеренно
увеличены левое предсердие и желудочек. Легочная артерия, как правило, не выбухает, а легочный рисунок не усилен.Катетеризация сердца: парциальное давление кислорода в правом желудочке и легочной артерии превышает норму. Давление в правом желудочке может быть несколько повышенным. Легочный кровоток усилен в 1,5-2 раза по сравнению с системным. При введении контрастного вещества в левый желудочек на ангиокардиограммах визуализируется его сброс вправо через ДМЖП.
ЭХО КГ: в отдельных случаях не удается выявить маленький дефект, так как он может быть прикрыт хордами.
Слайд 32
Клиническая картина и диагностика больших ДМЖП
Уже в первые
недели и месяцы жизни выявляются симптомы порока. У 25-30%
новорожденных развиваются критические состояния с выраженной сердечной недостаточностью, которая может привести к летальному исходу. В остальных случаях родители отмечают затруднение при кормлении ребенка, задержку прибавки массы тела, одышку, частые респираторные заболевания, в том числе, рецидивирующие пневмонии. К концу первого года жизни дети отстают в физическом развитии и имеют признаки сердечной недостаточности. В этом возрасте возможны 3 варианта клинического течения больших ДМЖП:Признаки сердечной декомпенсации могут стать менее выраженными, а физикальные признаки порока свидетельствуют об уменьшении сброса крови (ослабление интенсивности шума, уменьшение размеров сердца и т.п.). Это очень опасный этап в течение заболевания, так как без специального обследования невозможно определить, за счет чего уменьшился сброс – за счет уменьшения размеров дефекта или за счет прогрессирования легочной гипертензии и выравнивания давления в правом и левом желудочках сердца. Если на ЭКГ появляются признаки перегрузки левых отделов сердца на фоне уменьшения перегрузки правых отделов, уменьшается акцент II тона над легочной артерией, показана катетеризация сердца.
Слайд 33 Улучшение самочувствия и состояния больных является мнимым и
связано с прогрессированием легочной гипертензии и выравниванием давления между
правым и левым желудочком, приводящим к уменьшению сброса слева направо.Состояние больного не изменяется: сохраняются признаки сердечной недостаточности и потребность в постоянном приеме сердечных гликозидов, однако, отставания в физическом развитии не наблюдается до 10 и более лет.
При пальпации обнаруживаются “сердечный горб”, усиленный сердечный толчок, систолическое дрожание у левого края грудины, которое, однако, менее выражено, чем при малых дефектах, и может не определяться вообще. Имеет место гепатомегалия как признак правожелудочковой недостаточности.
При аускультации над нижними отделами легких выявляются влажные (застойные) хрипы. II тон над ЛА акцентирован и расщеплен. У левого края грудины выслушивается систолический шум (от пансистолического до короткого, занимающего половину систолы). После выравнивания давления в ПЖ и и ЛЖ шум может исчезнуть.
Активируйте звук нажатием кнопки
Слайд 34 ЭКГ: признаки гипертрофии обоих желудочков и предсердий. Признаки
изолированной перегрузки правого желудочка выявляются при выравнивании давления в
желудочках на фоне высокой легочной гипертензии.Рентгенография:
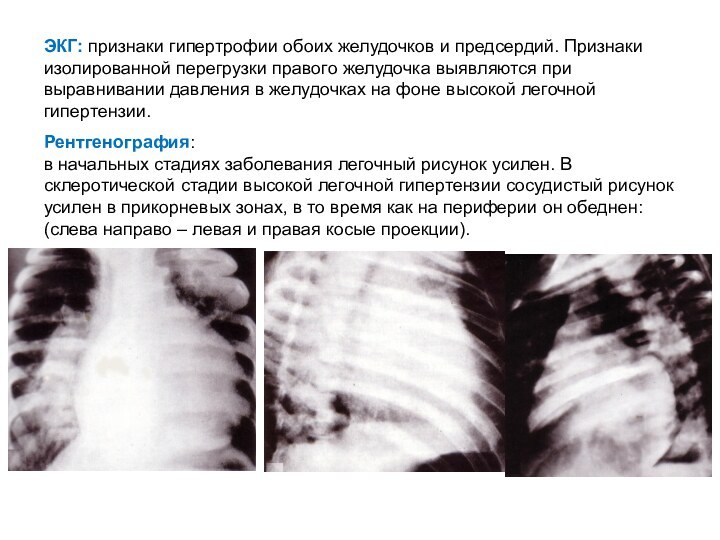
в начальных стадиях заболевания легочный рисунок усилен. В склеротической стадии высокой легочной гипертензии сосудистый рисунок усилен в прикорневых зонах, в то время как на периферии он обеднен: (слева направо – левая и правая косые проекции).
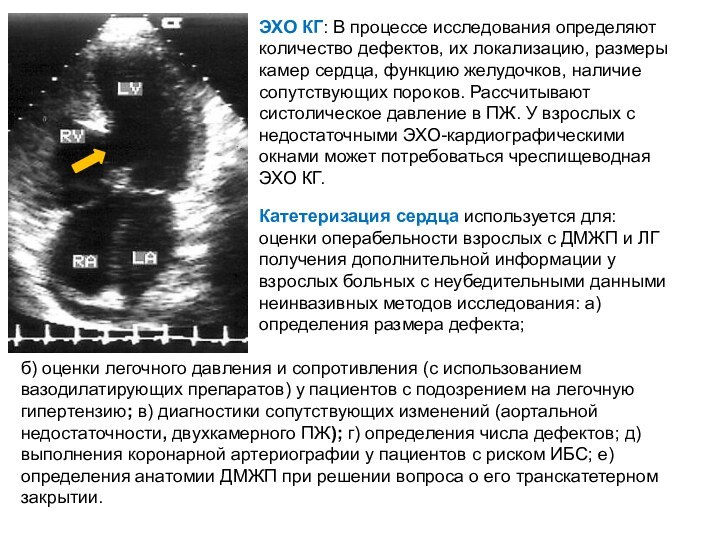
Слайд 35 ЭХО КГ: В процессе исследования определяют количество дефектов,
их локализацию, размеры камер сердца, функцию желудочков, наличие сопутствующих
пороков. Рассчитывают систолическое давление в ПЖ. У взрослых с недостаточными ЭХО-кардиографическими окнами может потребоваться чреспищеводная ЭХО КГ.Катетеризация сердца используется для:
оценки операбельности взрослых с ДМЖП и ЛГ
получения дополнительной информации у взрослых больных с неубедительными данными неинвазивных методов исследования: а) определения размера дефекта;
б) оценки легочного давления и сопротивления (с использованием вазодилатирующих препаратов) у пациентов с подозрением на легочную гипертензию; в) диагностики сопутствующих изменений (аортальной недостаточности, двухкамерного ПЖ); г) определения числа дефектов; д) выполнения коронарной артериографии у пациентов с риском ИБС; е) определения анатомии ДМЖП при решении вопроса о его транскатетерном закрытии.
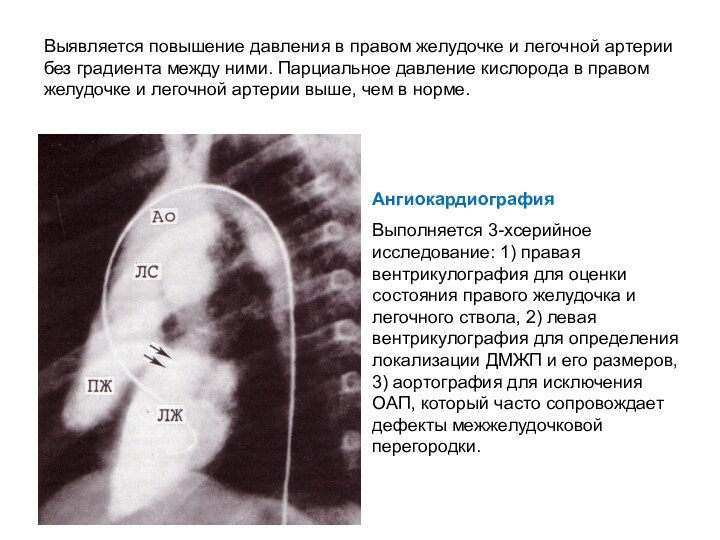
Слайд 36 Выявляется повышение давления в правом желудочке и легочной
артерии без градиента между ними. Парциальное давление кислорода в
правом желудочке и легочной артерии выше, чем в норме.Ангиокардиография
Выполняется 3-хсерийное исследование: 1) правая вентрикулография для оценки состояния правого желудочка и легочного ствола, 2) левая вентрикулография для определения локализации ДМЖП и его размеров, 3) аортография для исключения ОАП, который часто сопровождает дефекты межжелудочковой перегородки.
Слайд 37
Показания к хирургическому лечению ДМЖП
Закрытие ДМЖП показано, если
отношение легочного минутного объемного кровотока к системному составляет 2,0
и имеются клинические признаки перегрузки ЛЖЗакрытие ДМЖП показано при наличии в анамнезе инфекционного эндокардита
Закрытие ДМЖП целесообразно, если сброс крови слева направо происходит при отношении легочного минутного объемного кровотока к системному более чем 1,5, и, если системное легочное давление составляет менее 2/3 от системного давления, а ОЛС менее 2/3 системного сосудистого сопротивления
Закрытие ДМЖП целесообразно, если сброс крови слева направо происходит при отношении легочного минутного объемного кровотока к системному более чем 1,5 при наличии систолической или диастолической левожелудочковой недостаточности
Изолированный ДМЖП закрывают заплатой из синтетического материала (например: дакрон, политетрафлуороэтилен [Gore-Tex]) или ушивают.
Закрытие ДМЖП не показано пациентам с тяжелой необратимой ЛГ
Слайд 38
Показания к интервенционному лечению ДМЖП
Небольшие ДМЖП у взрослых
закрывают окклюдером при бактериальном эндокардите или гемодинамически значимом шунтировании
слева направо (отношение Qp/Qs более чем 1,5:1)Чрескожное закрытие ДМЖП рассматривают как альтернативу хирургическому лечению у пациентов с высоким риском оперативного вмешательства, неоднократными предшествующими хирургическими вмешательствами, плохо доступными мышечными ДМЖП и ДМЖП.
Слайд 39
Болезнь (синдром) Эйзенменгера
Болезнь (синдром) Эйзенменгера описана Дэльримплем в
1847 году и
Эйзенменгером в 1897 году.
Составляет не более 5%
всех “синих” пороков. Характеризуется:
Декстрапозицией устья аорты (как правило, умеренной),
ДМЖП (располагается в перепончатой части и имеет размеры 1,5-3 см),
Гипертрофией ПЖ,
Расширением легочного ствола с формированием недостаточности клапана ЛА
Изменением структуры легочных артериол в виде утолщения медии с уменьшением просвета сосудов
Слайд 41 Венозная кровь поступает в ПП, а из него
– в ПЖ, откуда ее большая часть выбрасывается в
ЛА и легкие, а затем по легочным венам поступает в ЛП. Так как аорта “сидит верхом” на ДМЖП, то часть крови из ПЖ выбрасывается и в аорту.Следовательно, во-первых, в большой круг кровообращения поступает избыточный, чем в норме, объем крови, который возвращается в правые отделы сердца, вызывая их перегрузку и гипертрофию (прежде всего, правого желудочка).
Во-вторых, так как кровь, попадающая в большой круг, является смешанной, развивается гипоксемия и цианоз.
Так как данный синдром характеризуется повышенным сопротивлением легочных артериол (без которого легочные сосуды подвергались бы чрезвычайно высокому давлению, что способствовало бы рецидивированию отека легких), то оксигенация крови в легких затруднена, что усугубляет гипоксемию.
Слайд 42
Выделяют 2 стадии развития синдрома Эйзенменгера:
сброс крови происходит
слева направо, так как сопротивление легочных сосудов ниже сопротивления
периферических сосудов, поэтому цианоза нетсопротивление легочных сосудов превышает сопротивление сосудов большого круга, сброс крови происходит справа налево, появляется цианоз
Слайд 43
Клиническая картина
Повышенная утомляемость, плохая переносимость физических нагрузок
Цианоз обычно
появляется после первых 2-х лет жизни и не позже
10-го года жизни. Время возникновения цианоза зависит от степени “сидения верхом” аорты над ДМЖППолицитемия умеренная или отсутствует (выражена только в терминальной стадии порока)
Головные боли и склонность к обморокам
Одышка до появления цианоза умеренная или отсутствует, а с появлением цианоза прогрессирует, часто сопровождается кровохарканьем
Может наблюдаться осиплость голоса вследствие давления расширенной ЛА на левый возвратный нерв.
Физикальные данные
Сердечный горб
Усиление II тона на ЛА
Систолический шум с эпицентром в II-III межреберьях слева от грудины
Часто – диастолический шум вдоль левого края грудины (обусловлен сопутствующей врожденной аортальной недостаточностью)
При развитии относительной недостаточности клапанов ЛА появляется диастолический шум над ЛА
Слайд 44
Данные дополнительных методов диагностики
ЭКГ: часто ЭКГ-признаки соответствуют норме.
Электрическая ось может смещаться вправо, выявляются признаки перегрузки обоих
желудочков (чаще – правого). Может выявляться блокада правой ножки пучка Гиса, экстрасистолияРентгенография
Сердечная тень может иметь нормальные размеры или быть немного увеличена прежде всего за счет ПЖ и ПП
Дуга ЛА увеличена
Сосудистый рисунок легких усилен
Аорта не бывает узкой
Слайд 45 Ангиография может выявить одновременное заполнение контрастом ЛА и
аорты. При этом ЛА контрастируется гораздо лучше. Исследование дает
информацию о степени расширения ствола ЛА. Благодаря задержке контраста в расширенной ЛА, запаздывает контрастирование левых отделов сердца.Зондирование сердца:
Повышение систолического давления в ПЖ и ЛА, причем в равной степени (давление в ЛА может быть даже выше, чем давление в аорте)
Парциальное давление кислорода в ПЖ может быть выше, чем в ПП
Дифференциальная диагностика
Синдром Эйзенменгера дифференцируют со стенозом ЛА, ОАП, большим ДМЖП и ДМПП, изолированным высоким ДМЖП с высокой легочной гипертензией, тетрадой Фалло, первичной легочной гипертензией.
Осложнения
Бактериальный эндокардит в ДМЖП, митральном, аортальном и трехстворчатом клапанах
Воспалительные заболевания дыхательных путей
Эмболии, в том числе, парадоксальные
Слайд 46
Лечение
До развития необратимых изменений в стенке легочных артериол
может быть успешной операция закрытия ДМЖП.
Комплекс (“физиология”) Эйзенменгера, в
отличие от синдрома Эйзенменгера,включает все пороки со сбросом справа налево, вызванным резкой гипертензией малого круга кровообращения, независимо от локализации сброса.
Слайд 47
Аортальный стеноз
Понятие “Аортальный стеноз” включает врожденные пороки, при
которых имеется препятствие на пути оттока крови из левого
желудочка в аорту. Врожденный аортальный стеноз относится к числу распространенных ВПС.Слайд 48 Степени тяжести аортального стеноза (Американский колледж кардиологии и
Американская ассоциация кардиологов, 2006):
незначительная (площадь отверстия клапана более 1,5
см2)средняя (градиент давления < 25 мм рт ст, а скорость струи крови < 3м/с)
умеренная (площадь отверстия клапана 1,0-1,5 см2, средний градиент давления 25-40 мм рт ст, скорость струи крови 3,0-4,0 м/с)
выраженная (площадь отверстия клапана < 1,0 см2, средний градиент давления > 40 мм рт ст, скорость струи крови > более 4,0 м/с)
(на эту классификацию специалисты ориентируются при оценке степени тяжести аортального стеноза: у пациентов моложе 30 лет степень тяжести стеноза определяется на основе значения среднего градиента давления, определяемого при допплеровской ЭХО КГ)
Слайд 49
Особенности гемодинамики
Аортальный стеноз является препятствием на пути тока
крови из левого желудочка в аорту. Между ними определяется
градиент давления. Чем более выражен стеноз, тем тяжелее нарушения гемодинамики и клинические проявления заболевания.При наличии преграды на пути кровотока обеспечить достаточное кровообращение может только повышенная работа левого желудочка, способствующая гипертрофии миокарда.
При аортальном стенозе систолическое давление в левом желудочке может достигать 200-250 мм рт ст. Половина этой работы расходуется на преодоление сопротивления на уровне стеноза.
Поэтому достаточно продолжительное время УО и систолическое давление в аорте при этом пороке остаются нормальными. Кроме этого, для больных с аортальным стенозом характерна наклонность к брадикардии и удлинению диастолы, а, следовательно, улучшению диастолического коронарного кровотока.
Слайд 50 При длительной гиперфункции миокарда ЛЖ в условиях относительной
коронарной недостаточности в нем развиваются дистрофические изменения. Постепенно формируется
миогенная дилатация ЛЖ, возрастает конечное диастолическое давление в нем.Увеличивается давление в ЛП и сосудах малого круга кровообращения. Таким образом, развивается ЛЖ-недостаточность. В этом состоянии ЛЖ не может выполнять достаточную работу по преодолению сопротивления на выходе в аорту, поэтому снижается сердечный выброс крови в большой круг кровообращения.
Клиническая картина
При резко выраженном стенозе уже при рождении состояние ребенка тяжелое и требует неотложных мероприятий вплоть до хирургического вмешательства. Тяжесть состояния обусловлена сердечной недостаточностью с высокой легочной гипертензией и застоем в большом круге кровообращения.
При менее выраженном аортальном стенозе имеют место следующие синдромы:
К а р д и а л г и ч е с к и й (боли по типу стенокардитических обусловлены относительной коронарной недостаточностью на фоне выраженной гипертрофии миокарда ЛЖ и малым выбросом крови в аорту и, следовательно, в коронарные артерии через аортальный стеноз)
Слайд 51 2. М а л о г о
в ы б р о с а:
утомляемость, низкая работоспособность
и т.п.головные боли, головокружение, возможно – обморочные состояния чаще на фоне физической нагрузки бледность кожных покровов
3. К а р д и о м е г а л и ч е с к и й (сначала за счет гипертрофии ЛЖ, затем – за счет дилатации левых отделов сердца, а в поздних стадиях заболевания при формировании высокой легочной гипертензии – за счет гипертрофии ПЖ)
4. А р и т м и ч е с к и й (сначала связанный с нарушением структуры и функций ЛЖ – желудочковые экстрасистолы, нарушение проводимости по правой ножке пучка Гиса, а при формировании атриомегалии – связанный с нарушением структуры стенки ЛП – предсердные экстрасистолы, мерцательная аритмия)
5. При истощении резервных возможностей ЛЖ уменьшается его работа, формируется л е в о ж е л у д о ч к о в а я н е д о с т а т о ч н о с т ь: снижается ударный объем ЛЖ и повышается конечное диастолическое давление. В связи с этим возрастает давление в полости ЛП, затем – в легочных венах и системе легочной артерии. Развивается ЛГ (одышка, кашель, кровохарканье и крайние ее проявления – сердечная астма и отек легких).
Слайд 52 6. При прогрессировании склеротической стадии легочной гипертензии и
возрастании нагрузки на ПЖ последний сначала гипертрофируется, что позволяет
ему выполнять значительно большую работу. При истощении резервных возможностей ПЖ развивается его миогенная дилатация, возрастает конечный диастолический объем, формируется атриомегалия справа и увеличивается давление в полости ПП и полых венах. Появляются клинические явления п р а в о ж е л у д о ч к о в о йн е д о с т а т о ч н о с т и (периферические и центральные отеки).
Особенности физикального осмотра
При надклапанном стенозе больные могут отставать в физическом развитии и нередко имеют особенный внешний вид (“лицо эльфа” – высокий лоб, широкая верхняя челюсть, торчащие уши). При других вариантах порока и невыраженном стенозе физическое развитие больных обычно соответствует возрасту.
Визуально можно обнаружить усиленный приподнимающийся верхушечный толчок, смещенный влево.
Над всей областью сердца определяется систолическое дрожание, ме-нее выраженное только при диффузном подклапанном стенозе.
Слайд 54 Нередко усиленный верхушечный толчок не соответствует пульсу небольшого
наполнения, а так же тенденции к снижению диастолического АД.
Левая
граница сердца смещена кнаружи от нормы. В стадии декомпенсации порока выявляется существенное расширение границ сердца.При клапанном стенозе I тон над верхушкой резко усилен и может быть раздвоен (“систолический щелчок” или систолический тон изгнания). По левому краю грудины выслушивается звучный систолический шум, проводящийся на сосуды шеи. Эпицентр его находится над II межреберьем справа от грудины.
При подклапанном (субаортальном) стенозе отсутствуют систолические щелчки. Систолический шум имеет возрастающе-убывающий характер. На сонные артерии он проводится непостоянно.
Для включения звука активируйте кнопку
При формировании аортальной регургитации вдоль левого края грудины выслушивается ранний диастолический шум. Если диастолический шум громче вдоль правого края грудины, то необходимо исключить дилатацию корня аорты.
Слайд 55
Данные дополнительных методов диагностики
Рентгенография: В прямой проекции талия
сердца выражена. Тень сердца увеличена за счет IY дуги
по левому контуру (проекция ЛЖ). Верхушка закруглена и может быть приподнята над диафрагмой, образуя с ней острый угол. Увеличение ЛЖ особенно выражено во второй косой проекции, где его тень наслаивается на позвоночник. При клапанном варианте порока в прямой и второй косой проекциях выявляется постстенотическое расширение восходящей аорты.При надклапанном варианте порока выявляется “западение” в проекции восходящей аорты. При рентгеноскопии выявляется замедленная глубокая пульсация ЛЖ и аорты. При подклапанном стенозе рентгенограмма грудной клетки обычно не отличается от нормы до появления признаков аортального стеноза – дилатации ЛЖ и/или восходящей аорты.
Слайд 56 ЭКГ: При клапанном стенозе электрическая ось, как правило,
отклонена влево. В левых грудных отведениях выявляется высокий вольтаж
комплексов QRS. Сумма амплитуд зубцов RV5 + RV1 ≥ 35 мм. Регистрируются признаки гипертрофии ЛЖ и его систолической перегрузки. При выраженном стенозе сегмент ST в отведениях V5-6 может снижаться более, чем на 0,1 мм от изолинии. В этих отведениях может регистрироваться отрицательный зубец Т. Оба этих признака свидетельствуют об относительной коронарной недостаточности.Слайд 57 ЭХО КГ: Трансторакальное исследование позволяет характеризовать анатомию выводного
тракта ЛЖ, определить подаортальный градиент давления, выявить сочетанные нарушения
аортального клапана, степень аортальной регургитации, диаметр восходящей аорты, исключить вовлечение в процесс митрального клапана, оценить степень гипертрофии ЛЖ и его систоло-диастолическую функцию ЛЖ. Детально оценить состояние выводного тракта ЛЖ помогают чрезпищеводная ЭХО КГ и 3D-ЭХО.При клапанном стенозе обнаруживается деформация сросшихся клапанов, створки которых утолщены, а их подвижность ограничена. В проекции поперечного сечения различается стенозированное отверстие, диаметр которого можно измерить (рисунок первый).
Молодым людям со средним градиентом давления на клапане (при допплеровском исследовании) > 30 мм рт ст или пиковом градиенте > 50 мм рт ст, рекомендуется проходить ежегодные обследования на предмет аортального стеноза.
Слайд 59 В зависимости от пикового градиента давления на клапане
легочный стеноз подразделяют на:
незначительный (градиент не > 30 мм
рт ст)умеренный (градиент 30-50 мм рт ст)
выраженный (градиент ≥ 50 мм рт ст)
Гемодинамика
Для компенсации гемодинамики, нарушенной в результате стеноза, увеличивается работа ПЖ и повышается давление в нем. Рост давления находится в зависимости от степени стеноза. Доказано, что давление в ПЖ начинает повышаться, если площадь выходного отверстия уменьшена на 40-60% от должной величины. При выраженном стенозе давление может возрастать до 200 мм рт ст и более за счет увеличения работы правого желудочка в 5-8 раз.
↓
Появляется градиент систолического давления между ПЖ и ЛА, систолическое давление в которой нормальное или несколько пониженное.
↓
Гипертрофия миокарда ПЖ постепенно приводит к его ригидности и повышению диастолического давления в нем.
↓
Параллельно возрастает давление в ПП, развивается его гипертрофия и дилатация. Одновременно может наступить дилатация овального окна до такой степени, что заслонка перестанет его прикрывать полностью, и появится сообщение между предсердиями. Через это отверстие часть крови из ПП будет сбрасываться в ЛП, следовательно, появляется цианоз.
Слайд 60
Клиническая картина стеноза ЛА
Жалобы:
одышка (нечастый клинический признак),
боли в
области сердца (следствие относительной коронарной недостаточности, развивающейся в результате
гипертрофии ПЖ) – нечастый клинический признак.Объективные данные:
при наличии ДМПП или открытого овального окна со сбросом справа налево – цианоз, “сердечный горб” – необязательный признак (как и дилатация ПЖ, характерен для тяжелых клинических случаев), набухание и пульсация шейных вен (в случае выраженного стеноза),
при клапанном стенозе - систолическое дрожание, определяемое пальпаторно над ЛА, ослабление П тона над ЛА или его отсутствие, грубый систолический шум во II-III межреберьи слева от грудины, иррадиирующий по направлению к левой ключице и в межлопаточное пространство, при надклапанном стенозе могут выслушиваться посторонние, как правило, систолические шумы на спине или по боковой поверхности грудной клетки
Для воспроизведения звука нажмите на кнопку
при глубокой деформации створок и формировании недостаточности клапана ЛА выслушивается нежный диастолический шум над ЛА.
Слайд 61
Данные дополнительных методов диагностики
ЭКГ: при высоком давлении в
ПЖ обнаруживаются признаки увеличения зубца Р (ПП), отклонение ЭОС
вправо и гипертрофия ПЖ, а так же смещение интервала ST и инверсия зубца Т в правых грудных отведениях.Рентгенография:
в прямой проекции: увеличение размеров сердца вправо за счет гипертрофии и дилатации ПП и влево за счет гипертрофии и дилатации ПЖ, оттесняющего ЛЖ вверх и кзади,
Слайд 62 в первой косой проекции: по переднему контуру определяется
увеличенный ПЖ, оттесняющий кзади ЛЖ, имеющий нормальные размеры,
во второй
косой проекции правое предсердие занимает определенную часть ретрокардиального пространства, а по переднему контуру определяется увеличение ЛА (но не в случае ее дис- или гипоплазии), резкое выпячивание и удлинение дуги ЛА по левому контуру сердца (но не в случае дис- или гипоплазии ЛА);нормальный или обедненный легочный рисунок;
редко определяется кальциноз клапана ЛА.
При надклапанном стенозе ЛА выявляются признаки сужения проксимальных отделов ЛА, что может сопровождаться постстенотической дилатацией их ветвей.
Слайд 63
ЭХО КГ выявляется порок и его анатомические особенности.
Наиболее
информативно чреспищеводное исследование. Оценивается подвижность створок клапана ЛА, наличие
сопутствующей патологии и функция ПЖ. При дисплазии клапана ЛА выявляется утолщение его створок и уменьшение подвижности при отсутствии постстенотического расширения ствола ЛА. При доплер-ЭХО КГ оценивают регургитацию на ЛА. Для выявления дистальных стенозов ветвей ЛА метод не является информативным.Магнитно-резонансная томография и компьютерная томография помогают получить качественные изображения ствола и ветвей ЛА, способствуют уточнению степени регургитации на ЛА и трикуспидальной регургитации.
Катетеризация сердца применяется в редких случаях. С ее помощью определяют градиенты над клапаном, на клапане и под клапаном. Верхними границами нормы являются систолическое давление в ПЖ < 35 мм рт ст и систолический градиент на клапане ЛА < 10 мм рт ст. Правая вентрикулография способствует изучению сократительной способности ПЖ, подвижности клапана ЛА и уточняет наличие инфундибулярной обструкции. Ангиография ЛА помогает оценить степень легочной регургитации и наличие стенозов на уровне ствола, главных и периферических ветвей ЛА.
Слайд 64 Дифференциальная диагностика должна проводиться с изолированным стенозом выходного
отдела ПЖ, ДМПП, тетрадой Фалло и другими сложными пороками,
в состав которых входит стеноз легочной артерии.Лечение
Большинство асимптомных пациентов взрослого возраста не нуждаются в терапии. При динамической обструкции выходного отдела ПЖ может быть назначена терапия препаратами:
снижающими частоту сердечных сокращений и увеличивающими время диастолического наполнения ПЖ (β-адреноблокаторы)
снижающими систолический градиент (блокаторы Са-каналов)
мочегонными (при повышении давления в ПЖ, наличии периферических и центральных отеков)