Слайд 2
1. Заболеваемость и смертность новорожденного. Принципы организации отделений
патологии новорожденных.
2. Внутричерепная родовая травма: факторы риска, причины
возникновения, основные клинические симптомы нарушений гемодинамики головного мозга и кровоизлияния. Современные методы обследования детей (офтальмоскопия глазного дна, рентгенография, компьютерная томография, МРТ, электромиография, ультразвуковое исследование, тепловизорная диагностика, люмбальная пункция).
3. Асфиксия. Факторы риска, причины. Комплексный метод реанимации. Профилактика вторичной асфиксии.
4. Гемолитическая болезнь новорожденных: причины, патогенез, клинические формы, симптоматика, критерии степени тяжести, лабораторная диагностика.
5. Сепсис: этиология, пути заражения, клинические формы (септицемия, септикопиемия), клинические проявления, лабораторная диагностика, уход, принципы лечения.
Слайд 3
Неонатальный период
Неонатальный период - от перевязки пуповины до
28 суток – период адаптации к внеутробной жизни.
Начинается энтеральное
питание
Характеризуется интенсивным развитием анализаторов, образованием условных рефлексов, возникновением эмоционального и тактильного контакта с матерью.
Новорожденный ребенок много спит, обычно просыпается от чувства голода или дискомфорта.
Слайд 4
Новорожденный ребенок
Доношенный новорожденный – рожденный в сроке с
38 по 42 нед. внутриутробного развития.
Недоношенный – рожденный при
сроке беременности с 22 по 37 нед. с массой тела 2500г и менее и длиной 45см и менее.
Переношенный – ребенок рожденный после 42 недель беременности
Слайд 5
Наказ МОЗ України
від _04.04.2005_ № _152__
Протокол
медичного догляду
за здоровою новонародженою дитиною
Сучасні принципи перинатальної допомоги базуються на
концепції ВООЗ щодо фізіологічного ведення вагітності, пологів та фізіологічного догляду за дитиною з обмеженням медичних втручань без належних показань.
Протокол медичного догляду за здоровою новонародженою дитиною, розроблений з метою покращання стану здоров’я дітей, застосування сучасних ефективних технологій фізіологічного догляду за новонародженим, практичної допомоги медичному персоналу щодо їх здійснення.
Слайд 6
Перинатальный период
продолжается с 22-й недели гестации, вклю-
чает интранатальный
период и первые 7 суток жизни.
Перинатальная смертность -
это количество мертворожденных (дети, рожденные
мертвыми со сроком гестации более 22 нед) и количество умерших за первую неделю жизни (6 дн 23 ч и 59 мин) на 1000 родившихся живыми и мертвыми.
Программа перинатального ведения включает
медицинскую и социально-психологическую поддержку женщины в анте, интра- и пост натальному периодах.
Анализируют семейный, акушерский и генетический анамнез, социально-экономическое положение, питание, физическую активность.
Оценивается состояние беременной и степень риска; определяются группа крови, Rh-фактор, гемоглобин и гематокрит.
Если беременная женщина принадлежит к группе риска по изоиммунизация (Rh-отрицательный тип крови, акушерский анамнез), проводится тестирование на изоиммунные антитела.
По показаниям проводят обследование с целью выявления TORCH-инфекции (токсоплазмоз, другие вирусы, краснуха, цитомегалия, герпес) и инфекций, передающихся половым путем (тестирование на сифилис, гепатит В в нашей стране обязательно).
Слайд 8
Исследование уровня сывороточного альфа-фетопротеина у матери
является обязательным в экономически развитых странах. Повышенный уровень альфа-фетопротеина
во втором триместре беременности (16-17 нед) может быть при пороках развития невральной трубки, является основанием для дальнейшего антенатального обследования (ультрасонография II уровня, амниоцентез с опредением концентрации альфа-фетопротеина и активности ацетилхолинестеразы в амниотической жидкости с точностью до 90-95% верифицируют диагноз дефектов невральной трубки.
Слайд 9
Главными задачами регионального перинатального центра:
1. Диагностика и терапия
перинатальной проблемы любой степени сложности (как детей, так и
матерей).
2. Круглосуточная консультативная помощь учреждениям с меньшим уровнем перинатологической активности.
3. Транспортировка новорожденных и беременных из этих учреждений.
4. Обобщение опыта перинатального ведения беременных и новорожденных высокого риска.
5. Разработка и внедрение новых перинатальных технологий.
6. Контроль и анализ работы перинатальных заведений с меньшим уровнем лечебно-диагностических возможностей.
7. Обучение студентов, интернов, последипломное усовершенствования врачей, акушерок и медсестер.
8. Выпуск аудио- и видеоматериалов.
9. Координация деятельности и управления всей системой перинатологической службы.
Слайд 10
Здоровый доношенный новорожденный
Слайд 12
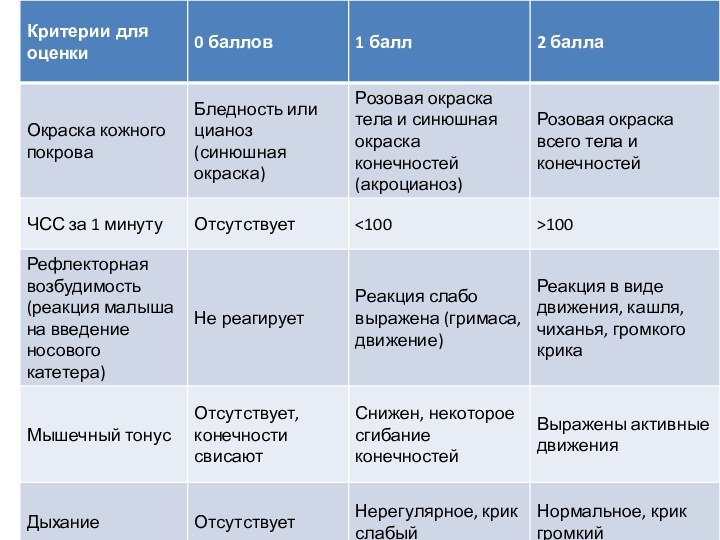
Оценка по шкале Апгар
Сумма 8-10 баллов – удовлетворительное
состояние новорожденного
7-6 баллов – состояние средней тяжести- легкая асфиксия
5-4
балла- состояние тяжелое – асфиксия умеренная («синяя»)
3-1 балл – крайне тяжелое состояние – тяжелая асфиксия («белая»)
0 баллов - мертворожденный
Слайд 13
Необходимые дополнительные обследования новорожденного
Слайд 14
Под термином "родовая травма" понимают нарушения целостности тканей
и органов ребенка, возникающие во время родов.
Перинатальная гипоксия
и асфиксия часто сопутствуют родовым травмам.
Слайд 15
Внутричерепная родовая травма
Это мозговые нарушения, возникающие во время
родов вследствие механического повреждения черепа и его содержимого, вызывают
сжатие мозга, отек тканей и, как правило, кровоизлияния.
Слайд 16
Перинатальные повреждения головного мозга
Внутричерепные кровоизлияния (ВЧК). Различают субдуральные,
эпидуральные, субарахноидальные, пери- и интравентрикулярные, паренхиматозные, внутримозжечковые и другие
ВЧК.
Частота внутричерепных кровоизлияний очень варьирует. Среди доношенных она составляет 1:1000, у недоношенных с массой тела менее 1500 г доходит до 50%.
Слайд 17
Предрасполагающие факторы:
несоответствие размеров головы плода и родовых
путей, быстрые или стремительные роды, неправильное наложение акушерских полостних
щипцов, ваккум-экстракция плода, родоразрешение путем кесаревого сечения, хроническая внутриутробная гипоксия.
Родовая травма головного мозга и гипоксия патогенетически связаны друг с другом и, как правило, сочетаются. Соотношение травматических и нетравматических кровоизлияний в мозг и его мягкие оболочки составляет 1:10.
Слайд 18
Клиника
Наиболее типичными проявлениями любых внутричерепных кровоизлияний являются:
1)
внезапное ухудшение общего состояния ребенка с развитием различных вариантов
синдрома угнетения с периодически возникающими признаками гипервозбудимости;
2) изменение характера крика;
3} выбухание большого родничка или его напряжение,
4) аномальные движения глазных яблок;
5) нарушения терморегуляции (гипо- или гипертермия);
Слайд 19
Клиника
6) вегетовисцеральные расстройства (срыгивания, патологическая убыпь массы
тала, метеоризм, неустойчивый стул, тахипноэ, тахикардия, расстройства периферического кровообращения);
7)
псевдобульбарные и двигательные расстройства; судороги;
8) прогрессирующая постгеморрагическая анемия;
9) ацидоз, гипербилирубгнемия и другие метаболические нарушения;
10) присоединение соматических заболеваний (менингит, сепсис, пневмония, сердечнососудистая и надпочечниковзя недостагочности, др.).
Слайд 20
Субарахноидальные кровоизлияния
возникают в результате нарушений целостности менингеальных
сосудов. Наиболее частая их локализация - теменно-височая область полушарий
большого мозга и мозжечка. Кровь, оседая на оболочках мозга, вызывает их асептическое воспаление и в дальнейшем приводит к рубцово-атрофическим изменениям в мозге и его оболочках, нарушению ликвородинамики.
Клинические проявления САК: либо сразу после рождения, либо через несколько дней появляются признаки общего возбуждения, беспокойство, "мозговой" крик, инверсия сна, дети лежат с широко раскрытыми глазами, лицо настороженное или тревожное, повышены двигательная активность из-за гиперестезии, мышечный тонус и врожденные рефлексы.
Слайд 21
Факторы риска внутричерепной родовой травмы
макросомия,
недоношенность,
переношенность,
аномалии
развития
внутриутробные вирусные и микоплазменные инфекции плода (последние
в результате поражения сосудов и частого поражения мозга),
патология родовых путей матери (инфантилизм, отдаленные последствия рахита, ригидность).
Слайд 22
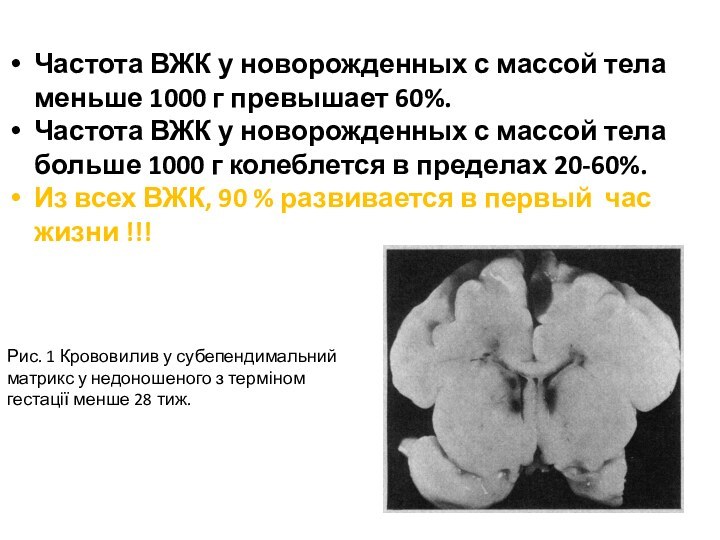
Частота ВЖК у новорожденных с массой тела меньше
1000 г превышает 60%.
Частота ВЖК у новорожденных с массой
тела больше 1000 г колеблется в пределах 20-60%.
Из всех ВЖК, 90 % развивается в первый час жизни !!!
Рис. 1 Крововилив у субепендимальний матрикс у недоношеного з терміном гестації менше 28 тиж.
Слайд 23
Клинические проявления внутричерепной родовой травмы
внезапное ухудшение состояния ребенка
с развитием различных вариантов синдрома угнетения центральной нервной системы,
которое иногда переходит в возбуждение; изменение характера крика;
выбухание родничка;
аномальные движения глаз,
нарушение терморегуляции (гипо- или гипертермия)
вегето-висцеральные расстройства; псевдобульбарные и двигательного расстройства;
судороги расстройства мышечного тонуса
прогрессирующая постгеморрагическая анемия,
метаболические нарушения; присоединение соматических заболеваний,
Слайд 24
Диагностика
необходимо определить степень тяжести, характер течения болезни,
локализацию травмы головного мозга и ведущие неврологические синдромы. При
наличии внутричерепной гематомы указывают на предполагаемую локализацию.
Необходимо проанализировать клинико-анамнестические данные, обратить внимание на неврологические симптомы, которые проявляются на 3-4-е сутки жизни и хранятся в дальнейшем.
Слайд 25
Диагностика
Исследование спинномозговой жидкости проводят при выраженной внутричерепной гипертензии,
повторных судорогах (характерно наличие эритроцитов свыше 1000 / мкл,
повышение содержания белка).
Проводят исследование глазного дна, используют нейросонографию, компьютерную томографию, ехоенцефалографию, при подозрении на переломы костей черепа - краниография.
Дополнительно проводят определение уровня глюкозы в сыворотке крови и спинномозговой жидкости (диагностическим критерием является снижение показателя соотношения глюкозы в спинномозговой жидкости и крови до 0,4).
Слайд 26
Диагноз
возможен при учете комплекса анамнестических (течение беременности
и родов, пособия в родах, медикаментозная терапия матери во
время беременности и в родах и др.),
анализа динамики клинической картины у ребенка и оценки результатов таких методов диагностики:
- нейросонографии - ультразвукового сканирования головного мозга через большой родничок. Этот метод высоко информативен, неинвазивен, не отягощен лучевой нагрузкой и дает изображение различных структур головного мозга;
- компьютерной томографии мозга - позволяет анализировать как состояние костей черепа, так и мозговой паренхимы;
- ядерно-магнитного резонанса и эмиссионной томографии - позволяет выявить патологические изменения в мозге, определить различие между белым и серым веществами мозга и уточнить степень миелинизации (зрелости) различных участков мозга;
- электроэнцефалографии (ЭЭГ).
Слайд 27
Лечение
Обеспечивают максимальный покой, щадящее пеленания и выполнения
различных процедур;
«Температурная защита» - ребенка помещают в кувез,
где температура составляет 30-33 ° С.
Кормить начинают грудным сцеженным молоком через 12-24 ч после рождения зависимости от тяжести состояния. К груди матери ребенка прикладывают только после снижения острых симптомов внутричерепного кровоизлияния.
В комплексе терапевтических мероприятий ведущей является дегидратационная, антигеморрагическая и седативная терапия.
Слайд 28
Мониторирование основных параметров жизнедеятельности: АД и пульса, числа
дыхания, температуры тела и т.д.
Скорейшее восстановление нормальной проходимости
дыхательных путей и адекватной вентиляции легких.
поддержание адекватной перфузии мозга; коррекция патологического ацидоза и других биохимических показателей (гипогликемии, гипокальциемии и др.); систематическая доставка к мозгу энергии в виде 10% раствора глюкозы.
Профилактика и раннее лечение внутриутробной гипоксии и асфиксии новорожденного.
Слайд 29
Лечение судорожного синдрома
При наличии судорог немедленно определяют содержание
глюкозы в крови. Если этот показатель
л, медленно струйно ввести 10% раствор глюкозы из расчета 2 мл / кг в течение 5-10 минут, после чего перейти на постоянное введение 10% раствора глюкозы из расчета 6-8 мг / кг / мин . Через 30 минут повторно определить уровень глюкозы в крови:
если начальный уровень сахара крови> 2,6 ммоль / л или если после коррекции гипогликемии судороги не исчезли, ввести фенобарбитал, а при его отсутствии - фенитоин.
Фенобарбитал назначают внутривенно или внутрь (после начала энтерального питания) в дозе нагрузки 20 мг / кг в течение 5 минут.
В случае отсутствия или неэффективности фенобарбитала и фенитоина, а также при возможности проводить длительную искусственную вентиляцию легких и наличии квалифицированных специалистов, можно использовать:
диазепам -
лидокаин -;
тиопентал -
Слайд 30
Корректируют подтвержденные лабораторно нарушения, поддерживая:
уровень глюкозы в крови
в пределах 2,8-5,5 ммоль / л;
уровень общего кальция -
1,75-2,73 ммоль/л;
уровень натрия - 134-146 ммоль /л;
уровень калия - 3,0-7,0 ммоль /л.
Слайд 31
Перинатальные повреждения спинного мозга и плечевого сплетения
форсированное увеличение
расстояния между плечиками и основанием черепа, что бывает при
тяге за голову при фиксированных плечиках и тяге за плечики при фиксированной голове (при ягодичном предлежании) и чрезмерной ротации (при лицевом предлежании). В момент рождения таких детей нередко использовали наложение щипцов, ручные пособия.
Патогенез:
1. Повреждение позвоночника
2. Кровоизлияния в спинной мозг и его оболочки
3. Ишемия в области позвоночных артерий из-за стеноза, спазма или окклюзии их
4. Повреждения межпозвоночных дисков
5. Повреждения шейных корешков и плечевого сплетения
Слайд 32
Клиника
При травме шейного отдела позвоночника отмечаются болевой синдром
при перемене положения ребенка, резкий плач; возможны - фиксированная
кривошея, укороченная или удлиненная шея, кровоподтеки, отсутствие пота, сухая кожа над местом поражения.
Слайд 33
При повреждении верхнешейных сегментов (С1-С4)
возникают вялость, адинамия,
диффузная мышечная гипотония, гипотермия, артериальная гипотония, гипо- или арефлексия,
паралич движений, СДР; при перемене положения ребенка - усиление дыхательных расстройств вплоть до апноэ.
Характерными являются задержка мочеиспускания или недержание мочи, "поза лягушки", спастическая кривошея, симптомы поражения III, VI, VII, IX, Х пар черепно-мозговых нервов.
Слайд 34
Парезы и параличи Дюшенна-Эрба
- развиваются при поражении
спинного мозга на уровне С5-С6 или плечевого сплетения.
Клиника:
пораженная конечность приведена к туловищу, разогнута в локтевом суставе, повернута вовнутрь, ротирована в плечевом суставе, пронирована в предплечье, кисть в ладонном сгибании и повернута назад и кнаружи. Голова чаще наклонена. Шея кажется короткой с большим количеством поперечных складок. Поворот головы обусловлен наличием спастической или травматической кривошеи. Пассивные движения в паретической конечности безболезненны; рефлексы Моро, Бабкина, хватательный снижены, сухожильный рефлекс отсутствует.
Слайд 35
Гипоксия плода
- это патологическое состояние, в основе
которого лежит внутриутробный дефицит кислорода.
Факторами риска развития антенатальной гипоксии
плода являются:
переношенная беременность,
длительные (более 4 нед.) гестозы беременных,
многоплодная беременность,
угроза прерывания беременности,
сахарный диабету беременной,
кровотечения, соматические и инфекционные заболевания во 1-х триместрах беременности,
курение и другие виды наркомании у беременных.
Слайд 36
Под острой асфиксией
новорожденного подразумевают отсутствие газообмена в
легких после рождения ребенка, т.е. удушье при наличии других
признаков живорожденности в результате воздействия интранатальных факторов (дефицит кислорода, накопление углекислоты и недоокисленных продуктов клеточного обмена). Асфиксия, развившаяся на фоне хронической внутриутробной гипоксии - это асфиксия новорожденного, развившаяся антенатально в условиях плацентарной недостаточности.
Слайд 37
Основные факторы высокого риска развития интранатальной асфиксии плода:
-
кесарево сечение; тазовое, ягодичное и другие аномальные предлежания плода;
-
преждевременные и запоздалые роды;
- безводный промежуток 10 часов;
- стремительные роды - менее 4 часов у первородящих и менее 2 часов у повторнородящих;
- предлежание или преждевременная отслойка плаценты, разрывы матки;
- использование акушерских щипцов 11 других пособий в родах у матери (шок и др.);
- расстройства плацентарно-плодного (пуповинного) кровообращения при тугом обвитии, истинных узлах и т.д.;
- болезни сердца, легких и мозга у плода, аномальная частота сердцебиений у плода;
- меконий в околоплодных водах и его аспирация;
наркотические анальгетики, введенные за 4 часа и менее до рождения ребенка.
Слайд 38
Классификация асфиксии новорожденного
в зависимости от тяжести состояния ребенка
при рождении,выделяют:
1. Асфиксию средней тяжести (умеренная) - 4-6 баллов
на первой минуте, к пятой - 8-10 баллов
2. Тяжелую асфиксию- 0-3 балла по шкале Апгар на 1-й минуте, к 5-й - менее 7 баллов
Слайд 39
Клиника умеренной средней тяжести асфиксии:
состояние ребенка при
рождении средней тяжести, ребенок вялый, однако наблюдается спонтанная двигательная
активность, реакция на осмотр и раздражение слабая. Физиологические рефлексы новорожденного угнетены. Крик короткий, малоэмоциональный. Кожные покровы цианотичны, но при оксигенации быстро розовеют, нередко при этом остается акроцианоз. Пои аускультации выслушивается тахикардия, приглушенность сердечных тонов или повышенная звучность. Дыхание после затяжного апноэ ритмичное, с подвздохами. Характерны повторные апноэ. Отмечаются гипервозбудимость, мелкоразмашистый тремор рук, частые срыгивания, гиперестезия
Слайд 40
При тяжелой асфиксии:
общее состояние при рождении тяжелое
или очень тяжелое. Физиологические рефлексы практически не вызываются. При
активной оксигенации (чаще с помощью ИВЛ) сохраняется возможность восстановить цвет кожи до розовой окраски. Тоны сердца чаще глухие, возможно появление систолического шума. При очень тяжелом состоянии клиника может соответствовать гипоксическому шоку - кожа бледная с землистым оттенком, симптом "белого пятна" 3 секунды и более, низкое АД, самостоятельное дыхание отсутствует, нет реакции на осмотр и болевое раздражение, арефлексия мышечная атония, закрытые глаза, вялая реакция зрачков на свет или отсутствие реакции
Слайд 41
Лечение
Система первичной реанимации новорожденных разработана Американской ассоциацией
кардиологов и Американской Академии педиатрии. Основные этапы реанимации называют
"АВС - кроками".
Основные этапы:
А. обеспечение проходимости дыхательных путей (Airways);
В. стимуляция или восстановление дыхания (Breathing);
С. поддержание кровообращения (Circulation).
Слайд 42
Желтуха
- визуальное проявление гипербилирубинемии, которое отмечается у
доношенных при уровне билирубина 85 мкмоль/л, у недоношенных -
более 120 мкмоль/л.
Слайд 43
Неонатальная желтуха (желтуха новорожденных)
Появление видимой желтой окраски кожи,
склер и / или слизистых оболочек ребенка вследствие повышения
уровня билирубина в крови новорожденного.
Слайд 44
Ранняя желтуха - появляется до 36 часов жизни
ребенка. Желтуха, появившаяся в первые 24 часа - это
всегда признак патологии.
"Физиологическая" желтуха, проявляется после 36 часов жизни ребенка и характеризуется повышением уровня общего билирубина не выше 205 мкмоль / л. Такая желтуха чаще обусловлена особенностями развития и метаболизма новорожденного в этот период жизни. "Физиологическая" желтуха может иметь как неосложненный, так и осложненное течение, поэтому требует тщательного наблюдения за состоянием ребенка.
Осложнена "физиологическая" желтуха - это физиологическая желтуха, ход которой может сопровождаться изменением состояния ребенка.
Пролонгированная (затяжная) желтуха, которая определяется после 14 дня жизни у доношенного новорожденного и после 21 дня жизни у недоношенного ребенка.
Поздняя желтуха, которая появляется после 7 дня жизни новорожденного. Эта желтуха всегда требует тщательного обследования.
Слайд 46
Физиологическая желтуха (гипербилирубинемия)
Развивается на 2-3 сутки после рождения
Продолжительность
в среднем 8-12 дней
Гипербилирубинемия развивается у всех новорожденных
в первые дни жизни, однако желтушность кожных покровов отмечается лишь у 60-70%. Концентрация билирубина (в дальнейшем именуемом Б) в сыворотке крови в первые дни жизни увеличивается со скоростью 1,7-2,6 мкмоль/л/ч и достигает на 3-4 день в среднем 103-137 мкмоль/л (Б в сыворотке пуповинной крови составляет 26-34 мкмоль/л).
Повышается общий и непрямой билирубин
Слайд 47
Патогенетическая классификация неонатальных желтух
Слайд 48
Факторы риска, влияющие на уровень билирубина и тяжесть
желтухи
Недоношенность
Кровоизлияния (кефалогематома, геморрагии кожи)
Недостаточное питание, частая рвота
Резкое снижение массы тела ребенка
Наличие генерализованной инфекции
Несовместимость крови матери и ребенка по группе и резус – фактору
Наследственная гемолитическая анемия или гемолитическая болезнь
Слайд 49
Методика клинического обследования и оценки желтухи
Цвет кожи
Осмотр
на наличие желтушного окрашивания кожи следует проводить, когда ребенок
полностью раздет, при условии достаточного (оптимально дневного) освещения. Для этого осуществляется легкое нажатие на кожу ребенка до уровня подкожной клетчатки.
Слайд 50
Распространенность желтушного окрашивания кожи
желтуха сначала появляется на
лице, с последующим распространением по направлению к конечностей ребенка,
отражая степень роста уровня билирубина в сыворотке крови.
Альтернативой использованию визуальной оценки может быть определение уровня билирубина кожи методом транскутанной билирубинометрии (ТКБ)
Слайд 51
Основные принципы обследования и лечения новорожденного с желтухой
Новорожденный с уровнем билирубина пуповинной крови более 50 мкмоль
/ л
Необходимо повторно определить общий билирубин сыворотки крови (ОБС) не позднее чем через 4часа после рождения и рассчитать почасовой прирост билирубина. В дальнейшем рекомендуется проводить лабораторное обследование в зависимости от клинического состояния ребенка.
Слайд 52
Новорожденный с ранней или "опасной" желтухой
Необходимо немедленно
начать фототерапию
Одновременно с началом фототерапии провести забор крови
для определения ОБС -Общий билирубин сыворотки крови
В случае, если при рождении ребенка его группа крови, резус-принадлежность и прямая проба Кумбса не определялись, следует провести данные исследования
Рекомендуется определении уровня гемоглобина, гематокрита, а также подсчет количества эритроцитов и ретикулоцитов
Слайд 53
Проведение фототерапии при неонатальной желтухе
Фототерапия является наиболее эффективным
методом снижения уровня билирубина у новорожденных с неонатальной желтухой.
Своевременная и правильно проведенная фототерапия снижает потребность в заместительной переливании крови до 4% и уменьшает вероятность развития осложнений неонатальной желтухи.
Слайд 54
Гемолитическая болезнь новорожденных (ГБН)
Причиной гемолитической болезни новорожденных чаще
всего является несовместимость по Rh-фактору или АВО (групповая) крови
матери и ребенка, или по другим антигенам эритроцитов.
Желтуха при ГБН - результат повышенного гемолиза эритроцитов, гипербилирубинемии с неконъюгированным билирубином.
Слайд 55
Клинические формы ГБН:
Желтушная форма встречается наиболее часто. Она
проявляется желтушным окрашиванием кожи и слизистых.
Анемичная форма встречается
у 10-20% новорожденных и проявляется бледностью, низким уровнем гемоглобина (<120 г / л) и гематокрита (<40%) при рождении.
Отечная форма (hydrops foetalis) является тяжелым проявлением заболевания и имеет высокий процент летальности. Практически всегда связана с несовместимостью крови матери и ребенка по Rh-фактору. Проявляется генерализованными отеками и анемией при рождении.
При смешанной форме объединяются симптомы 2 или 3 форм, описанных выше.
Слайд 56
Обязательные обследования:
Определение группы крови ребенка и его резус-принадлежности
(если это не было определено ранее)
Определение уровня общего
билирубина в сыворотке крови
Определение почасового прироста уровня билирубина
Определение прямой пробы Кумбса
Общий анализ крови с подсчетом эритроцитов, гемоглобина, гематокрита, части ретикулоцитов
Слайд 57
Реакция Кумбса —
антиглобулиновый тест для определения неполных антиэритроцитарных
антител. Тест Кумбса используется для выявления антител к резус-фактору
у беременных женщин и определения гемолитической анемии у новорождённых детей с резус-несовместимостью, влекущей разрушение эритроцитов. Основы метода описаны в 1908 году Мореши, в 1945 году - Кумбсом, Мураном и Рэйсом,впоследствии получил название «реакция Кумбса».
Слайд 58
Критерии диагноза
Рождение ребенка с генерализованными отеками и анемией
(гемоглобин
окрашивания кожи ребенка в 1 сутки после рождения и положительная проба Кумбса. Уровень общего билирубина сыворотки соответствует уровню проведения заменяемого переливания крови
Появление бледной окраски кожи в 1 сутки и лабораторное подтверждение анемии (гемоглобин <135 г / л и гематокрита <40%), а также повышение уровня ретикулоцитов
Слайд 59
Гнойно-воспалительные заболевания кожи и подкожной клетчатки
Везикулопустулез - заболевание,
преимущественно стафилококковой природы, прояв-яется уже в середине раннего неонатального
периода и характеризуется воспалением устьев эккриновых потовых желез.
Основными симптомами заболевания являются мелкие поверхностные пузырьки размером до нескольких миллиметров в диаметре, наполненные вначале прозрачным, а затем мутным содержимым. Наиболее излюбленным местом их расположения являются кожа ягодиц, бедер, естественных складок и головы.
Течение заболевания доброкачественное.
Слайд 61
Омфалит
бактериальное воспаление дна пупочной ранки, пупочного кольца,
подкожной свой клетчатки вокруг пупочного кольца и пупочных сосудов.
Заболевание
начинается обычно в конце раннего неонатального периода, когда появляются гнойное отделяемое из пупочной ранки, гиперемия и отек пупочного кольца, инфильтрация подкожной клетчатки вокруг пупка, расширение сосудов передней брюшной стенки, красные полосы (лимфангоит).
Общее состояние ребенка нарушено, он становится вялым, плохо сосет грудь, срыгивает, Уменьшается прибавка массы тела. Температура тела повышается, порой до фебрильной. В анализе крови лейкоцитоз со сдвигом влево, увеличение СОЭ. Возможны метастатические инфекции и генерализация процесса.
Язва пупка возникает как осложнение бактериального воспаления пупка или омфалита. пупочной ранки покрывается серозно-гнойным или гнойным отделяемым. Общее состояние ребенка в первые дни заболевания может быть не нарушено, в дальнейшем возникает синдром интоксикации.
Слайд 63
Неонатальный сепсис
Сепсис - представляет собой бактериальную инфекцию с
первичным (входные ворота) и вторичным (возникающим метастатическим путем) очагом,
из которого постоянно или периодически в кровяное русло поступают микроорганизмы и вызывают тяжелые проявления заболевания.
Это бактериальная инфекция, развивающаяся в первые 90 дней жизни. Проявления его разнообразны и включают снижение спонтанной активности, энергичности сосания, апноэ, брадикардию, нестабильность температуры, дыхательную недостаточность, рвоту, диарею, увеличение живота, беспокойство, судороги и желтуху.
Слайд 64
Ранний сепсис
обычно является результатом инфицирования новорожденного во
время родов. В более чем 50 % случаев раннего
сепсиса клинические проявления развиваются в течение 6 часов после рождения, а в течение 72 часов — у большинства пациентов. При позднем сепсисе новорожденных заражение часто происходит из окружающей среды.
Слайд 65
Сепсис новорожденных – этиология
Стрептококки группы В и грамотрицательные кишечные
микроорганизмы вызывают 70 % раннего сепсиса. При посевах из
влагалища и прямой кишки у женщин ко времени родов у 30 % можно выявить колонизацию СГВ. Массивность колонизации определяет степень риска инвазии микроорганизма, которая в 40 раз выше при массивной колонизации. Хотя лишь у 1 из 100 новорожденных, колонизированных СГВ,развивается инвазивное заболевание, у более чем 50 % из них развивается заболевание в первые 6 часов жизни.
Нетипируемые штаммы Haemophilus influenzae все чаще являются возбудителями сепсиса у новорожденных, особенно недоношенных.
Слайд 66
Другие грамотрицательные кишечные палочки и грам-положител ьные микроорганизмы—Listeria
monocytogenes, энтерококки, стрептококки группы D, альфа-гемолитические стрептококки и стафилококки
вызывают большую часть остальных случаев. Также выделяют Streptococcus pneumoniae Н. influenzae типа b и реже Neisseria meningitidis. Бессимптомная гонорея отмечается в 5—10 % беременностей, поэтому N. gonorrhoeae также может являться возбудителем неонатального сепсиса.
Слайд 67
Стафилококки вызывают 30—50 % позднего неонатального сепсиса, наиболее
часто в связи с использованием внутри-сосудистых устройств. Выделение Enterobactercloacae
£ Sakazakii из крови или ликвора предполагает загрязнение пищи. При вспышках внутри-больничных пневмоний или сепсиса, вызванных Pseudomonas aeruginosa, предполагают контаминацию оборудования для ИВЛ.
Слайд 68
Candida sp становятся все более значимыми причинами возникновения
позднего сепсиса, развивающегося у 12—13 % младенцев с очень
низкой массой тела при рождении.
Некоторые вирусные инфекции могут проявляться как ранний или поздний неонатальный сепсис.
Слайд 69
Ранние проявления
часто неспецифичные и стертые и не
различаются в зависимости от этиологии.
Особенно часто отмечаются снижение
спонтанной активности, энергичности сосания, апноэ, брадикардия, нестабильность температуры. Лихорадка отмечается только у 10—50 %, однако если сохраняется обычно свидетельствует об инфекционном заболевании. Другие проявления включают дыхательную недостаточность, неврологические нарушения, желтуху, рвоту, диарею и увеличение живота. О наличии анаэробной инфекции зачастую свидетельствует неприятный гнилостный запах амниотической жидкости при рождении.
Слайд 70
Септикопиемия
Протекает с фебрильной гектической лихорадкой,
резко выраженные явления
интоксикации,
снижение массы тела
возникают локальные множественные гнойные очаги поражения:
гнойный перитонит, гнойный менингит, остеомиелит и артриты, отит, флегмоны различных областей, плеврит и абсцессы легких и др.
геморрагический синдром
Слайд 71
Септицемия
Клиническая форма сепсиса, при которой у больного резко
выражены признаки нарастающего бактериального токсикоза при отсутствии очагов гнойного
воспаления.
Большое количество микробов, попавших в кровь, интенсивно размножаясь, гематогенно оседают в тканях в недостаточном количестве, чтобы образовались местные гнойные очаги.
Слайд 72
У большинства новорожденных с ранним сепсисом, вызванным СГВ,
заболевание проявляется дыхательной недостаточностью, которую сложно отличить от болезни
гиалиновых мембран.
Покраснение кожи, отделяемое или кровотечение из пупочной ранки в отсутствие геморрагического диатеза предполагают омфалит.
Кома, судороги, опистотонус или выбухание родничка предполагают менингит или абсцесс мозга.
Снижение спонтанных движений конечностью и ее отек, эритема и местное повышение температуры или болезненность в области сустава указывают на остеомиелит или гнойный артрит.
Слайд 73
Необъяснимое вздутие живота может указывать на перитонит или
некротический язвенный энтероколит.
Слайд 74
Пупочный сепсис
Встречается наиболее часто. Входными воротами инфекции служит
пупочная ранка. Инфицирование может произойти в период обработки пуповины
и от начала демаркации культи пуповины до полной эпителизации пупочной ранки (чаще от 2—3 до 10—12 дней, а при обработке остатка пуповины металлической скобкой — до 5—6 дней).
Первичный септический очаг бывает редко одиночным в пупочной ямке, чаще очаги встречаются в разных сочетаниях: в пупочных артериях и ямке или в пупочной вене и артериях.
Пупочный сепсис может протекать как в виде септицемии, так и в виде септикопиемии. Метастазы при пупочном сепсисе: гнойный перитонит, гнойный менингит, остеомиелит и артриты, флегмоны различных областей, плеврит и абсцессы легких.
Слайд 75
Ранняя постановка диагноза
У новорожденных при подозрении на
сепсис и тех, у чьих матерей предположительно имел место
хориоамнионит, как можно быстрее следует взять общий анализ крови с подсчетом лейкоцитарной формулы и числа тромбоцитов, посевы крови и мочи, выполнить люмбальную пункцию, если позволяет состояние ребенка. При наличии симптомов со стороны дыхательной системы требуется проведение рентгенографии органов грудной клетки. Диагноз подтверждается выделением возбудителя бактериологическим методом.
Слайд 76
Сепсис новорожденных – выделение возбудителя
При наличии у
ребенка нескольких очагов гнойной инфекции и одновременно тяжелого токсикоза
диагноз сепсиса обычно не представляет затруднений. Точное установление диагноза возможно после обнаружения возбудителя в культуре крови. Диагностическое значение имеет бактериологическое исследование гноя, ликвора, мочи, слизи из зева, стула, пунктата или мазка из любых возможных первичных очагов сепсиса или его метастазов. Все посевы желательно делать до начала антибиотикотерапии с обязательным использованием сред для выделения грамотрицательных микробов и анаэробной флоры. Кровь необходимо высевать не менее трех раз в количестве не менее 1 мл и в соотношении для посева 1:10. Засеянная среда должна быть сразу же помещена в термостат.
Слайд 78
Анализ и посевы мочи
Моча должна быть получена путем
катетеризации или надлобковой пункции, а не с помощью мешков
для сбора мочи. Хотя диагностическое значение имеют только результаты посева мочи, обнаружение более 5 лейкоцитов в поле зрения при большом увеличении в центрифугированной моче или любого количества микроорганизмов в свежей нецентрифугированной моче, окрашенной по Граму, является предварительным свидетельством наличия инфекции мочевой системы
Слайд 79
Другие обследования для выявления инфекции и воспаления
Реакции встречного
иммуноэлектро-фореза и латекс-агглютинации позволяют выявлять антигены в биологических жидкостях
; они могут использоваться, когда предварительная антибактериальная терапия делает результаты посевов недостоверными. Они могут также обнаруживать капсульный полисаха-ридный антиген СГВ, Е. coli К1, N. Meningitidis типа В, S. pneumoniae, Н. influenzae типа Ь.
Острофазовые показатели — это белки, продуцируемые печенью под влиянием ИЛ-1 при наличии воспаления. Наиболее значимыми являются тесты для количественного определения С-реактивного белка. Концентрация 1 мг/дл дает частоту ложноположительных и ложноотрицательных результатов 10 %. Повышение С-реактивного белка происходит в течение дня с пиком на 2—3-й день и снижается до чувствительности возбудителя и локализации очага инфекции.
Слайд 80
Лечение
Срочная госпитализация в отдельный бокс специализированного отделения.
Кормить ребенка необходимо грудью или грудным сцеженным молоком.
Дезинтоксикационная инфузионная терапия, которая чаще начинается как парентеральное питание и одновременно проводится с целью коррекции нарушений водно-электролитного обмена и кислотно-основного состояния.
Слайд 81
Антибиотики при сепсисе у новорожденных
До получения результатов антибиотикограммы используют
комбинации ампициллина с аминогликозидами или цефалоспорины с карбенициллином, аминогликозидами.
Один из антибиотиков вводят внутривенно. Каждые 7-10 дней антибиотики меняют. Антибиотики могут быть изменены, как только будет выделен возбудитель.