Слайд 3
Имплантируемый
кардиовертер-дефибриллятор
Имплантируемый кардиовертер-дефибриллятор (ИКД) – устройство, предназначенное для
прерывания жизнеугрожающих аритмий с целью предотвращения внезапной сердечной смерти.
ИКД используют для
распознавания угрожающих жизни тахиаритмий,
нанесения электрического разряда с целью восстановления синусового ритма.
ИКД контролирует электрический ритм сердца, чтобы обнаружить и излечить опасный учащенный сердечный ритм, ЖТ и ФЖ.
Важно помнить, что данные устройства изначально не предупреждают эти виды ненормального сердечного ритма.
Слайд 4
Как работает ICD?
ICD состоит из
"генератора импульсов"
Системы
электродов
В ИКД используются две системы электродов:
одна для восприятия
желудочкового сигнала или его стимуляции,
другая – с целью доставки энергии дефибрилляции.
Слайд 5
Генератор импульсов
состоит из батареи, конденсатора и разумного
электронного "мозга".
Генератор импульсов обычно вживляется немного ниже ключицы,
как правило, слева, а в редких случаях справа.
Проводники
вводят трансвенозным путем и устанавливают в правом предсердии и в области верхушки правого желудочка.
Проводники определяют электрический ритм сердца и передают эту информацию в генератор импульсов.
Через проводники также осуществляется лечение, исходящее из генератора импульсов к сердцу.
Слайд 6
Похож ли ИКД на ЭКС?
Во многих отношениях ИКД
очень похож на ЭКС.
ИКД также имеет возможность программирования функций,
присущих ЭКС – сохранение ЭКГ, VVI, DDD.
Главное различие заключается в том, что ритмоводители не лечат ЖТ и ФЖ.
Кардиостимулятор
ИКД
Слайд 7
Внезапная сердечная смерть и внезапная остановка кровообращения: определения
Под
внезапной сердечной смертью (ВСС) (англ.- sudden cardiac death) понимают
естественную смерть
вследствие сердечной патологии,
которой предшествовала внезапная потеря сознания в течение часа после возникновения острой симптоматики,
когда о предшествующем заболевании сердца может быть известно, но наступление смерти является неожиданным.
Понятие «внезапная сердечная смерть», основано на специфическом механизме смерти, а не на специфической причине. В подавляющем большинстве случаев, механизмом остановки кровообращения являются нарушения сердечного ритма.
Слайд 10
Внезапная остановка кровообращения (ВОК) (англ. — sudden cardiac
arrest) проявляется
внезапной потерей сознания,
остановкой дыхания,
отсутствием сердечной
деятельности и артериального давления.
Является обратимым состоянием.
Смертельный исход в результате ВОК будет отнесен к случаям ВСС, если в качестве причины, рассматривается кардиальная причина смерти.
С клинической точки зрения ВОК рассматривается как первичная и вторичная.
Вторичной, называют внезапную остановку кровообращения или ВСС, в случае если пациент перенес ранее ВОК и был реанимирован, либо имел эпизод жизнеугрожающей аритмии, сопровождавшийся коллапсом.
К первичным, относят случаи ВОК, когда подобных явлений ранее не наблюдалось.
Слайд 11
Риск ВСС
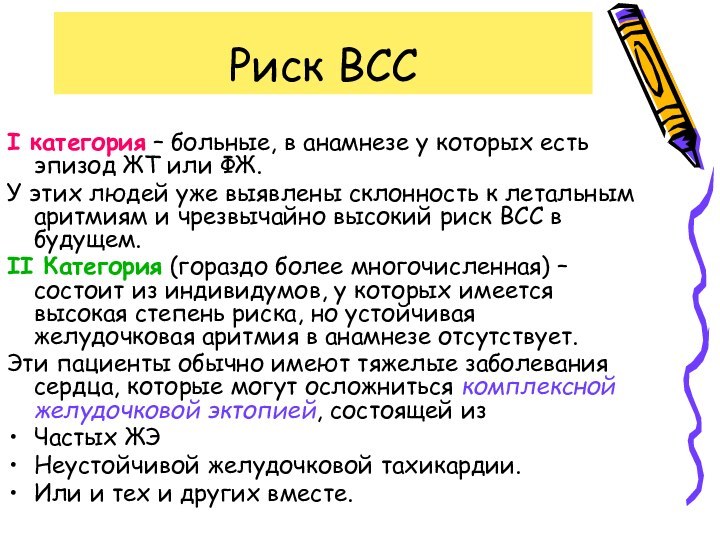
I категория – больные, в анамнезе у
которых есть эпизод ЖТ или ФЖ.
У этих людей
уже выявлены склонность к летальным аритмиям и чрезвычайно высокий риск ВСС в будущем.
II Категория (гораздо более многочисленная) – состоит из индивидумов, у которых имеется высокая степень риска, но устойчивая желудочковая аритмия в анамнезе отсутствует.
Эти пациенты обычно имеют тяжелые заболевания сердца, которые могут осложниться комплексной желудочковой эктопией, состоящей из
Частых ЖЭ
Неустойчивой желудочковой тахикардии.
Или и тех и других вместе.
Слайд 12
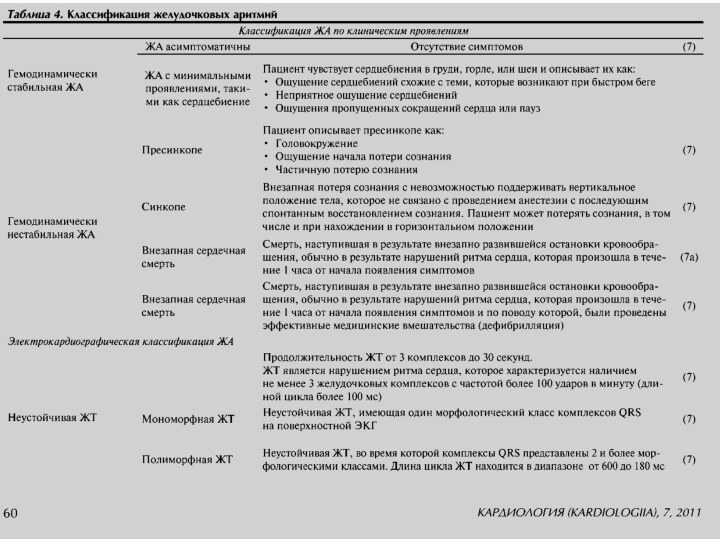
Желудочковая эктопия подразделяется на
Простую – менее 10 ЖЭ
в час при суточном ХМ и отсутствует нестойчивая ЖТ.
(не имеет прогностической значимости)
Комплексную – более 10 ЖЭ в час и/или неустойчивая ЖТ. (плохой прогноз).
Слайд 13
Риск ВСС можно оценить по наличию трех простых
клинических факторов:
ИМ в анамнезе;
КЖЭ;
Сниженная ФВЛЖ
Слайд 14
Концепция профилактики ВСС.
Мероприятия, направленные на предупреждение развития ВОК/ВСС
подразделяются на первичные и вторичные, в зависимости от того,
перенесли пациент ранее внезапную остановку кровообращения или эпизод жизнеугрожающей аритмии, сопровождавшийся коллапсом.
Первичная профилактика ВСС — подразумевает необходимость проведения профилактических мероприятий у пациентов, находящихся в группе риска ВОК/ВСС, без наличия спонтанных приступов гемодинамически-значимой аритмии и/или внезапной остановки кровообращения в анамнезе.
Вторичная профилактика ВСС— предназначена для пациентов, перенесших внезапную остановку кровообращения и/или эпизод спонтанной гемодинамически-значимой аритмии, при условии что их причина не была преходящей.
Слайд 15
Применение ИКД в профилактике ВСС основано на преимущественно
аритмическом механизме развития ВСС (до 90%), когда остановка кровообращения
является следствием внезапно резвившейся ФЖ или ЖТ .
Слайд 16
Первичная ФЖ связана с остро развивающейся электрической нестабильностью
миокарда у больных, не имеющих фатальных нарушений кровообращения, т.е.
выраженной сердечной недостаточности, кардиогенного шока и др.
Причины:
острая коронарная недостаточность(ИМ, нестабильная стенокардия),
реперфузия миокарда после эффективной реваскуляризации сердечной мышцы,
хирургические манипуляции на сердце(например, коронароангиография) и др.
Первичная ФЖ в большинстве случаев успешно устраняется с помощью электрической кардиоверсии, хотя в последующем у больных сохраняется высокий риск рецидивов ФЖ.
Слайд 17
По мнению С. Beck (1960), фибрилляция есть результат
"электрической нестабильности" сердца вследствие разности электрических потенциалов, возникающих на
границе ишемизированной (инфаркт) и хорошо оксигенированной зон миокарда.
Слайд 18
Вторичная ФЖ по сути является механизмом сердечной смерти
больных с тяжелой органической патологией:
кардиогенным шоком,
ХСН,
постинфарктным кардиосклерозом,
ДКМП,
пороками сердца и т.д.
Вторичная ФЖ очень плохо поддается лечению и в большинстве случаев заканчивается смертью больного.
Слайд 19
Маркеры высокого риска ФЖ
ЖЭ высоких градаций(частые, парные,
пробежки);
рецидивирующие приступы ЖТ (как устойчивой, так и неустойчивой);
двунаправленная веретенообразная
ЖТ типа «пируэт» у больных с синдромом удлиненного интервала QT и/или дигиталисной интоксикацией;
пароксизмы фибрилляции или трепетания предсердий у больных с синдромом WPW;
полная АВ блокада, особенно дистального типа;
внутрижелудочковые блокады со значительным расширением комплексов QRS.
Слайд 20
Показания к ИКД-терапии
(аритмии)
ФЖ или стойкая ЖТ с нарушением
гемодинамики в анамнезе, не связанная с обратимыми причинами.
Обмороки неустановленной
этиологии у пациентов с индуцируемой стойкой ЖТ или ФЖ во время внутрисердечного ЭФИ.
Спонтанная нестойкая ЖТ у больных с ИБС и признаками дисфункции ЛЖ (ФВ< 35%) (т.е. органическая патология), если во время ЭФИ у них индуцируется стойкая ЖТ.
Слайд 21
Показания к ИКД-терапии
(сердечная недостаточность)
Вторичная профилактика – для снижения
риска ВСС у пациентов с желудочковыми аритмиями, которые вызывают
нестабильную гемодинамику, прогнозируемый срок жизни которых, с удовлетворительным функциональным статусом превышает 1 год.
Первичная профилактика - для снижения риска ВСС у пациентов с симптомами СН (II-IV ФК NYHA) и ФВ≤35%, несмотря на ОМТ на протяжении 3 мес. и более, если прогнозируемый срок жизни, с удовлетворительным статусом превышает 1 год.
при ишемической этиологии и ОИМ (>40 дней)
при неишемической этиологии.
Слайд 28
Каким образом ИКД лечит ЖТ и ФЖ?
Если ЖТ
умеренно учащенная, ее можно вылечить "антитахикардиальной электрокардиостимуляцией". ICD отсылает
последовательность из коротких импульсов, которые стимулируют сердце немного быстрее, чем ЖТ.
Антитахикардиальная электрокардиостимуляция бывает весьма успешной для полного излечения от VT, и пациент даже может не знать о том, что это произошло.
ФЖ и крайне учащенную ЖТ нельзя вылечить методом антитахикардиальной электрокардиостимуляции, их лечат электрошоком. Электрошок из генератора импульсов проходит по проводнику, расположенному в правом желудочке сердца. Несмотря на кратковременность электрошока, он может быть болезненным.
Слайд 29
В каких случаях ИКД не применяется?
ИКД не применяется
в случаях, когда аритмии вызваны преходящей или обратимой причиной.
В первую очередь должна рассматриваться возможная «излечивающая» терапия, а затем уже ИКД с учетом ее потенциальных недостатков.
Слайд 30
Противопоказания к имплантации дефибриллятора
1. Стойкая ЖТ или ФЖ
в остром периоде ИМ, при нарушениях электролитного обмена, интоксикациях и
т.п.
2. Обмороки неустановленной этиологии при невозможности индуцировать устойчивую ЖТ во время ЭФИ.
3. Синдром WРW.
4. Непрекращающаяся рефрактерная к медикаментозной терапии и электрокардиостимуляции ЖТ и ФЖ. У таких больных возникают частые повторные разряды дефибриллятора, вызывающие дискомфорт больного и плохо купирующие аритмию.
5. Тяжелые соматические заболевания с предполагаемой продолжительностью жизни не более 6-12 мес.
Слайд 32
Последующее наблюдение
Важно проходить регулярную проверку вживленного ICD.
Первая
проверка обычно выполняется спустя приблизительно четыре недели после вживления,
а затем примерно каждые полгода.
ICD подвергается "допросу" с помощью "щупа".
Щуп соединяется с "программатором", который, по существу, является своеобразным компьютером.
Слайд 33
Проводится проверка ICD, чтобы удостовериться, что он работает
надежно и правильно запрограммирован.
Если происходит приступ VT или
VF, ICD сохраняет большое количество информации о каждом таком эпизоде, который может быть загружен программатором.
Обычная процедура последующего наблюдения не включает в себя проверку импульсов, исходящих из ICD.
Важной функцией последующего наблюдения является оценка состояния батареи ICD.
По мере того как срок действия батареи приближается к концу, ICD продолжает функционировать нормально, но процедуру последующего наблюдения можно проводить чаще до тех пор, пока не потребуется заменить генератор импульсов.
Полный разряд батареи предсказуем, так что замену генератора можно распланировать, предоставив пациенту соответствующее уведомление за нескольких недель до процедуры.