Слайд 2
КРС: история проблемы
1836 г. R. Bright указывает на
связь АГ и ГЛЖ с поражением почек при нефритах
Е.М.
Тареев подтверждает роль почек в генезе АГ и сердечных отеков
«Гипертоническая болезнь» 1948 г.
«Нефриты», 1958 г.
1951 г. Термин «Кардиоренальный синдром»
Ledoux P. Cardiorenal syndrome. Avenir Med. 1951;48(8):149-53.
2008 - Согласительная конференция ADQI по кардиоренальным синдромам
ADQI Consensus Group. Eur Heart J 2010;31:703-711
Ronco R. et al. Cardiorenal syndromes. Contrib Nephrol 2010;165:360
Слайд 3
КРС: актуальность проблемы
Высокая распространенность сочетанной патологии
Пациенты с почечной
патологией относятся к группе очень высокого риска СС осложнений.
Вероятность СС осложнений ХБП 1-3 ст в 25-100 раз выше, чем риск терминальной ХПН
Эпидемия ХБП (распространенность10-20%). Основные причины: СД и АГ
Сочетание любых двух факторов СС риска увеличивает риск развития ХБП в 3.7 раза (NHANES III)
Высокий риск летальных исходов
Биологический градиент. Риск СС смерти возрастает обратно пропорционально снижению функции почек: при СКФ <30 мл/мин он в 5,5 раза выше, чем при СКФ ≥90 мл/мин (NIPPON DATA90)
Смертность среди диализных больных в 10-30 раз выше, чем в популяции и связана с СС патологией; 75% имеют ГЛЖ, у 40% - ИБС, у 40% - СН
Слайд 4
Кардиоренальные синдромы: определение
Патологические взаимообусловленные состояния с
вовлечением сердца и почек, развивающиеся вследствие острой или хронической
дисфункции одного из органов с последующей острой или хронической дисфункцией другого
Ronco C et al. JACC 2008; 52 (19): 1527-39
Слайд 5
Классификация кардиоренальных синдромов
+
Слайд 6
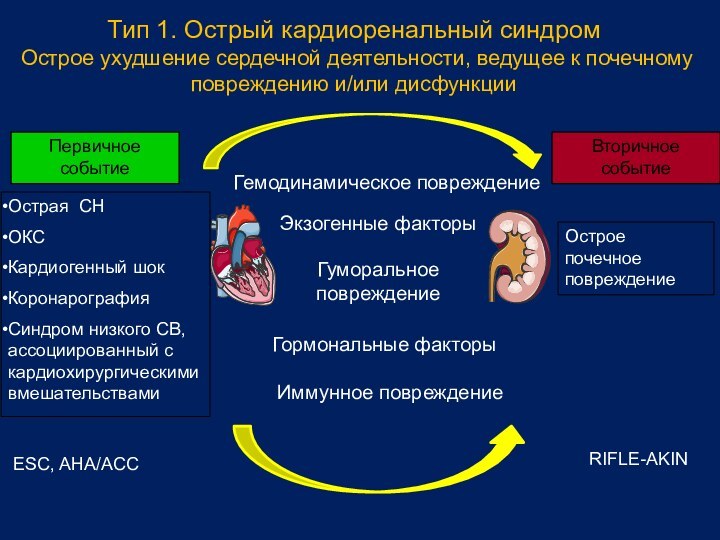
Тип 1. Острый кардиоренальный синдром
Острое ухудшение сердечной
деятельности, ведущее к почечному повреждению и/или дисфункции
Острая СН
ОКС
Кардиогенный шок
Коронарография
Синдром
низкого СВ, ассоциированный с кардиохирургическими вмешательствами
Экзогенные факторы
Гемодинамическое повреждение
Гуморальное повреждение
Иммунное повреждение
Гормональные факторы
Первичное событие
Вторичное событие
Острое почечное повреждение
ESC, AHA/ACC
RIFLE-AKIN
Слайд 7
Тип 2. Хронический кардиоренальный синдром. Хронические нарушения сердечной
деятельности, ведущие к почечному повреждению и/или дисфункции
Ремоделирование или дисфункция
ЛЖ
Диастолическая дисфункция
ХСН
Кардиомиопатия
Низкий СВ
Субклиническое воспаление
Эндотелиальная дисфункция
Прогрессирование атеросклероза
Низкий сердечный выброс
Хроническая гипоперфузия
Повышение сосудистого сопротивления в почках
Повышение венозного давления
Первичное событие
Вторичное событие
ХБП
Хроническая гипоперфузия
Некроз-апоптоз
Склероз-фиброз
ESC, AHA/ACC
KDOQI, ВНОК/НОНР
Слайд 8
Тип 3. Острый ренокардиальный синдром.
Острое ухудшение почечной функции,
ведущее к сердечному повреждению и/или дисфункции
Гуморальные сигналы
Острое почечное повреждение
Перегрузка
объемом
Активация РААС
Вазоконстрикция
Активация САС
Первичное событие
Вторичное событие
ОСН
ОКС
Аритмии
Кардиогенный шок
Снижение СКФ
Нарушения электролитного состава, КЩС, гемостаза
RIFLE-AKIN
ESC, AHA/ACC
Слайд 9
Тип 4. Хронический ренокардиальный синдром. Хроническое нарушение функции
почек, ведущее к сердечному повреждению, заболеванию и/или дисфункции
ХБП
Анемия
Уремия
Нарушения обмена
Са/Р
Нарушения питания, ИМТ
Гипернатриемия, перегрузка объемом
Хроническое воспаление
Приобретенные факторы риска
Первичная нефропатия
Анемия и нарушения питания
Нарушения обмена Са/Р
Гипернатриемия, перегрузка объемом
Воспаление окружающих тканей
Первичное событие
Вторичное событие
ХСН:
-Ремоделирование и дисфункция ЛЖ
-Диастолическая дисфункция
ОСН
ОКС
KDOQI, ВНОК/НОНР
ESC, AHA/ACC
Слайд 10
Тип 5. Вторичный кардиоренальный синдром. Одновременное повреждение и/или
дисфункция сердца и почек на фоне системного заболевания
Иммунологический ответ
Системная
патология:
Сепсис
Амилоидоз
СД
Васкулиты
Нейрогормональная активация
Экзогенная интоксикация
Первичное событие
Вторичное событие
ОСН
ОКС
ОПП
ХСН
ХБП
Гемодинамические изменения
Усиление метаболизма
ESC, AHA/ACC, RIFLE/AKIN, KDOQI, ВНОК/НОНР
Критерии диагностики конкретного заболевания
Слайд 11
Биомаркеры для раннего выявления ОПП
BNP и NT-proBNP –
признанные независимые предикторы сердечно-сосудистых событий и общей смертности у
тяжелых больных, при ОКС и ХСН
NT-proBNP - высокая корреляция с уровнем СКФ (r = –0.55), однако при ОСН эта связь становиться менее сильной (r = –0.33)1
Цистатин С превосходит креатинин в диагностике почечной дисфункции и коррелирует с длительностью и тяжестью ОПП, потребностью в ЗПТ и госпитальной летальностью при операциях на сердце2
NGAL (Neutrophil Gelatinase-Associated Lipocalin) - содержание его в плазме и в моче уже через 2 часа после операции на сердце достоверно предсказывало развитие ОПП (AuROC 0.91 для плазме и 0.998 для мочи). Диагностировать ОПП по повышению креатинина (>50%) было возможно лишь через 1-3 дня3.
1.Ronco C, McCullough P, Anker SD et al. Eur Heart J 2010; 31, 703–711.
2. Zhu J, Yin R, Wu H, Yi J et al.Clin Chim Acta 2006;374:116–121.
3. Mishra J, Dent C, Tarabishi R et al. Lancet 2005;365:1231–1238.
Слайд 12
Биомаркеры для раннего выявления ОПП
KIM-1 (Kidney Injury Molecule-1)
- высоко оценивается в качестве раннего маркера ОПП (AuROC
0.83) у пациентов после операции на сердце. Определение в моче возможно с помощью системы ELISA или Luminex xMAP технологии, разрабатываются диагностические тест-полоски 1
Одновременное исследование трех биомаркеров (matrix metalloproteinase-9, N-acetyl-β-d-glucosaminidase (NAG) и KIM-1) в моче у больных после операции на сердце повышает чувствительность метода: AuROC 0.75 (сразу после операции) и 0.78 (через 3 часа)2
Необходимо подтвердить возможность ранней диагностики ОПП с помощью новых биомаркеров в крупных проспективных исследованиях
1. Vaidya VS, Ramirez V, Ichimura T et al. Am J Physiol Renal Physiol 2006;
290:F517–F529.
2. Han WK, Waikar SS, Johnson A, et al. Kidney Int 2008;73:863–869 .
Слайд 13
Роль почечных биомаркеров
Возможность использования биомаркеров для раннего выявления
и классификации КРС?
Возможность использования биомаркеров для риск-стратификации больных в
отношении обратного развития КРС?
Возможность использования биомаркеров в качестве терапевтических целей?
Возможность использования динамики биомаркеров как критерия эффективности терапии?
Возможность эффективного совместного применения биомаркеров и визуализирующих методик для диагностики и лечения КРС?
Слайд 14
Инструментальные и
визуализирующие методы при КРС
Высокий риск ОПП
при использовании иод-содержащих контрастных веществ при КРС
Поражение коронарных артерий
при КРС следует исключать с помощью неивазивных методов (стресс-ЭХО-КГ или SPECT/PET)
Биоимпедансный векторный анализ вместе с определением биомаркеров
Фазоконтрастная МРТ для оценки почечного кровотока
Многофотонная микроскопия почек для оценки патофизиологии повреждения почек
Поиск новых специфических методов исследования, которые смогут выявить маркеры для диагностики и оценки тяжести различных типов КРС
Cardio-renal syndromes: report from the consensus conference of the Acute Dialysis Quality Initiative. Eur Heart J (2010) 31 (6): 703-711
Слайд 15
Определение степени гидратации пациента
Определение стратегии инфузионной терапии для
поддержания адекватной гидратации с целью предотвращения последующего ухудшения функции
сердца и почек
Возможно использование в сочетании с определением биомаркеров повреждения почек для своевременного выявления КРС
Биоимпедансный векторный анализ в диагностике и лечении КРС
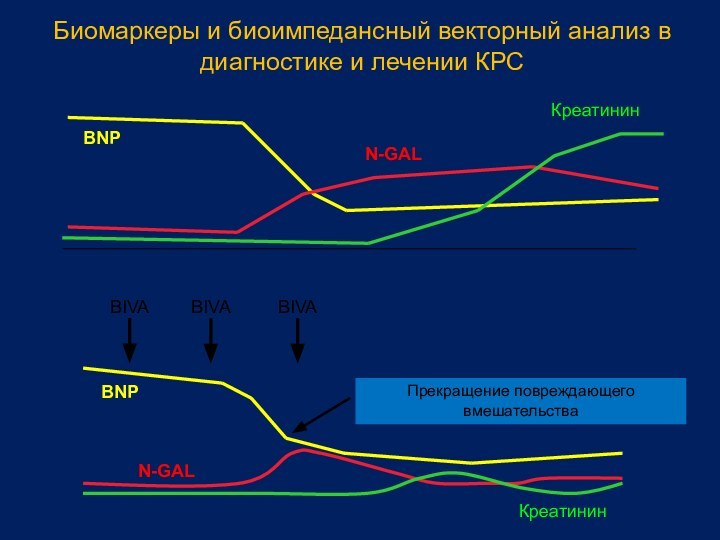
Слайд 16
Биомаркеры и биоимпедансный векторный анализ в диагностике и
лечении КРС
Слайд 17
Модель взаимодействия «сердце – почки»
Слайд 19
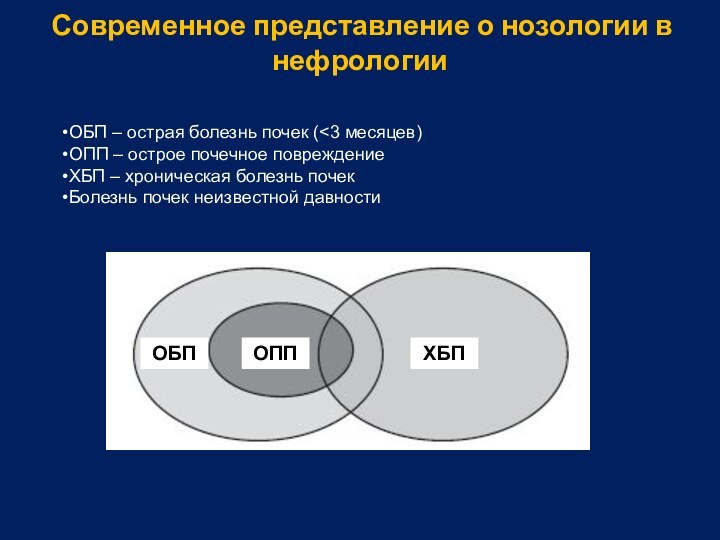
Современное представление о нозологии в нефрологии
ОБП –
острая болезнь почек (
– хроническая болезнь почек
Болезнь почек неизвестной давности
ОБП
ОПП
ХБП
Слайд 20
Диагноз
Выявление ведущего синдрома/синдромов
Дифференциальный диагноз
Установление диагноза
Форма поражения почек
Первичный или
вторичный характер поражения
Оценка активности нефропатии
Уточнение функционального состояния почек
Слайд 22
Неинфекционные пандемии
В последние десятилетия в мире отмечается неуклонный
рост распространенности
Сердечно-сосудистых заболеваний (АГ, ИБС, СН)
Сахарного диабета 2-го
типа
Ожирения
Хронической почечной недостаточности (ТПН)
Слайд 23
Распространенность почечной патологии
Распространенность ТПН растет в большинстве стран
и варьирует от > 2000 случаев на млн. населения
в Японии до < 100 в некоторых странах Африки
Распространенность ТПН в основном зависит от возможности проведения ЗПТ и выживаемости пациентов, что в свою очередь обусловлено экономическими возможностями государства
Следует ожидать дальнейшего увеличения количества пациентов с ТПН, учитывая рост заболеваемости ССЗ и СД
Слайд 24
Распространенность почечной патологии
По данным различных популяционных регистров и
исследований (NHFNES III, Okinawa Studу, PREVEND, Swiss SAPALDIA study
и др.) распространенность менее тяжелой почечной патологии в США, Европе и Японии составляет 10 - 13%, достигая в группах высокого риска 20%
Только 4 – 45% пациентов знают о наличии у них заболевания почек
The message for World Kidney Day 2009: Hypertension and kidney disease: a marriage that should be prevented/Nephrol Dial Transplant (2009)
Слайд 25
Хроническая болезнь почек (ХБП)
1827 – Ричард Брайт впервые
выделил новую нозологическую форму – гломерулонефрит – болезнь Брайта
С
60-ых годов ХХ в. – внедрение в практику ЗПТ и методов иммунносупрессивной терапии
90-ые годы – рост количества больных с ТПН, появление данных о широкой распространенности недиализных форм почечной патологии среди населения, тесной связи ее с сердечно-сосудистыми событиями, «нефропротективная» стратегия
Традиционно нефрологические заболевания – иммуннообусловленные ГН, наследственные – встречаются < 0,01% в популяции
2002 г – введение в клиническую практику «наднозологического» понятия – хроническая болезнь почек
Слайд 26
Хроническая болезнь почек (ХБП) (NKF, 2002)
Заболевание почек рекомендуется
считать хроническим, если его признаки прослеживаются в течение 3
и более месяцев.
Критерии ХБП
патологические изменения в анализах мочи и/или крови
структурные изменения, выявленные при визуализирующих исследованиях (УЗИ, рентгенография, КТ, изотопное исследование почек)
изменения, выявленные при гистологическом исследовании почечной ткани
Слайд 27
Смерть от
ХПН
CC Осложнения
Оценить факторы риска ХБП :
СД
АГ
Возраст
>60 лет
Семейный анамнез ХБП
Снижение риска
ХБП
Скрининг на
наличие ХБП
Диагноз
&
лечение
Сопутств.
состояний,
замедление
прогрессирования
Оценка
прогресси-
рования ;
Лечение
Осложнений
Подготовка
к заместительной
терапии
Земеститель-
ная терапия-
диализ,
трансплантация
почки
Норма
риска
Почечная
недоста-
точность
Повреждение
СКФ
Концептуальная модель ХБП
Слайд 28
Факторы риска развития ХБП и соответствующие мероприятия
Слайд 29
Классификация стадий прогрессирования ХБП (KDIGO, 2009)
Слайд 30
Классификация стадий прогрессирования ХБП (KDIGO, 2010)
Каждую стадию ХБП
следует индексировать в зависимости от выраженности альбуминурии/протеинурии.
Слайд 31
Комбинированный риск сердечно-сосудистых событий и терминальной почечной недостаточности
у больных ХБП в зависимости от категории СКФ и
альбуминурии
Использование категорий СКФ и альбуминурии позволяет стратифицировать больных ХБП по риску почечных исходов (снижение СКФ, прогрессирование альбуминурии, ОПП, ТХПН) и других осложнений (сердечно-сосудистая заболеваемость и смертность, эндокринные и метаболические нарушения, лекарственная токсичность)
Слайд 32
Маркеры почечного повреждения
(один или больше)
Альбуминурия [скорость экскреции
альбумина с мочой ≥30 мг/24 час, отношение Ал/Кр мочи
≥30мг/г (≥3 мг/ммоль)]
Изменения мочевого осадка
Канальцевая дисфункция
Гистологические изменения
Структурные изменения при визуализирующих методах исследования
Трансплантация почки в анамнезе
Снижение СКФ
СКФ <60 мл/мин/1,73 м2 (категории СКФ 3а-5)
Диагностика ХБП
Слайд 33
Обследование пациентов с риском развития ХБП
Для всех пациентов
Измерение
АД
Расчет СКФ
Определение соотношения альбумин/креатинин или протеин/креатинин в первой утренней
или произвольной порции мочи
Исследование мочевого осадка
Для отдельных пациентов в зависимости от факторов риска
УЗИ (МКБ, аденома, поликистоз)
Электролиты сыворотки
Удельный вес и осмолярность мочи
рН мочи
Слайд 34
Обследование пациентов с ХБП
Расчет СКФ
Определение соотношения альбумин/креатинин или
протеин/креатинин в первой утренней или произвольной порции мочи
Исследование мочевого
осадка
Визуализирующие исследования (УЗИ почек)
Электролиты сыворотки
Слайд 35
Оценка скорости прогрессирования хронического заболевания почек у взрослых
СКФ следует оценивать по креатинину сыворотки, по меньшей мере,
ежегодно у пациентов с ХБП и чаще у пациентов с:
уровнем СКФ <60 мл/мин/1,73 м2
быстрым снижением СКФ в прошлом (> 4 мл/мин за год)
факторами риска ускоренного прогрессирования
продолжающейся терапией, направленной на замедление прогрессирования
предрасположенности к факторам риска острого снижения СКФ.
Слайд 36
Факторы риска острого снижения СКФ
Дефицит объема
Некоторые антибиотики (например,
аминогликозиды и амфотерицин B)
Нестероидные противовоспалительные препараты (НПВП - NSAID),
включая ингибиторы цикло-оксигеназы-2 (COX-2), рентген-контрастные вещества
Ингибиторы ангиотензин-превращающего фермента и блокаторы рецепторов ангиотензина
Циклоспорин и такролимус
Обструкция и инфекция мочевых путей
Слайд 37
Частота обследований в год в зависимости от степени
риска прогрессирования ХБП (снижения СКФ и выраженности альбуминурии)
Слайд 38
National Kidney Foundation
(NKF) Annual Report 2005
У 20 миллионов
американцев (1 из 9) имеется ХБП, еще 20 миллионов
относятся к группе повышенного риска ХЗП
Раннее выявление позволяет предотвратить или замедлить развитие ТПН
СКФ лучше всего позволяет оценить функцию почек
АГ может быть причиной и следствием ХБП
Персистирующая ПУ означает ХБП
Группа высокого риска: СД, АГ, семейный анамнез, афро-американцы, индейцы, испано-американцы, пожилой возраст
3 простых теста позволяют диагностировать ХБП: АД, анализ мочи, сывороточный креатинин + СКФ
Слайд 39
National Kidney Foundation
(NKF) Annual Report 2005
Уточните «историю болезни»
своей семьи: ХБП, СД, АГ, ИБС, «плохие анализы мочи»
Обследуйтесь
у врача для исключения этих болезней и проверьте СКФ
Следуйте советам врача по лечению АГ и СД
Контролируйте свой вес
Ограничьте количество соли
Бросайте курить
Старайтесь не принимать анальгетики
Ограничьте прием алкоголя
Слайд 40
Kidney Early Evaluation Program
KEEP – программа раннего выявления
заболеваний почек
Бесплатная скрининговая программа
для лиц высокого риска развития ХБП,
предоставляющая им возможность бесплатного обследования и образовательные программы. Предназначена для предотвращения и/или замедления развития ХБП и ее осложнений
Слайд 42
Экзогенные факторы
инфекция (стрептококки, стафилококки, МБТ, трепонемы,
гепатит В и
С, вирус Эпштейна-Барра, герпеса, кори, краснухи, цитомегаловирус, ВИЧ, малярия,
риккетсиозы, геморрагическая лихорадка, лептоспироз)
сыворотки и вакцины
лекарства (антибиотики, анальгетики, сульфаниламиды, ИАПФ, препараты золота, пеницилламин, циклоспорин А)
наркотики (героин, кокаин)
пищевые аллергены, пыльца, укусы насекомых
токсические вещества (растворители, тяжелые металлы, бензол, гемолитические яды, алкоголь)
ионизирующая радиация
переохлаждение
Слайд 43
Эндогенные факторы
ДНК (СКВ)
тиреоглобулин
инсулин
опухолевые антигены (паранеопластический синдром при карциномах
легких, ЖКТ, молочных желез, яичников, лимфопролиферативных заболеваниях)
α1-антитрипсин
антиген щеточной каемки
канальцев
сопутствующие заболевания (РА, системные васкулиты, ИЭ, миеломная болезнь, ЦП, гестоз беременных, АФС)
Слайд 44
Активность нефрита
Нефротический синдром
Острый нефритический синдром
протеинурии
гематурии
АД
> СОЭ
снижение СКФ за короткий период
ДВС
Слайд 45
Клиническая классификация ГН
острый (постстрептококковый)
подострый (быстропрогрессирующий)
хронический
- латентный - гематурический - нефротический - гипертонический
- смешанный
Слайд 46
Морфологическая классификация ГН
Пролиферативные формы
Диффузный пролиферативный ГН
Экстракапиллярный ГН
Мезангиопролиферативный ГН
(МПГН)
Мембранопролиферативный (мезангиокапиллярный) ГН
(МПГН)
Непролиферативные формы
Гломерулонефрит с минимальными изменениями (МИ)
Мембранозный ГН
(МГН)
Фокально-сегментарный гломерулярный гиалиноз/склероз (ФСГГ/С)
Фибропластический ГН
Слайд 47
Острый гломерулонефрит
Начало через 10-20 дней после инфекции
(чаще ß-гемолитический
стрептококк гр. А)
Остронефритический синдром
отеки, олигурия, АД, ГУ, ПУ
+ ОЛЖН,
эклампсия, нарушение функции почек, АСЛО
При циклическом, бурном течении выздоровление через 2-3 недели; вялотекущий ОГН чаще переходит в ХГН
Морфология: диффузный пролиферативный ГН
Слайд 52
Клинический случай 1
Генез нефротического синдрома
Лекарственный?
На фоне вторичного сифилиса?
Лечение
Прекращение приема карбамазепина и фенобарбитала?
Лечение сифилиса?
Слайд 54
Клинический случай 1
Диагностическое заключение
Острый гломерулонефрит с нефротическим синдромом
и сохранной функцией почек, развившийся на фоне вторичного сифилиса.
Морфология
Вероятнее
всего мембранозная нефропатия с отложением Ig G, Ig M и Trepanema pallidum на базальной мембране
Катамнез
При обследовании больного через 6 мес признаков поражения почек не выявлено
Слайд 55
Быстропрогрессирующий ГН
ОНС, НС, АД
Быстрое развитие почечной недостаточности
(удвоение креатинина каждые 3 месяца)
Без лечения летальный исход через
1-2 года
Морфология: нефрит с «полулуниями»
Встречается при заболеваниях соединительной ткани (СКВ), системных васкулитах, инфекциях, криоглобулинемии (гепатит С), лекарственном нефрите
ГН с полулуниями: выраженная, в форме полулуний, пролиферация клеток, которая разрывает капсулу клубочка
Слайд 56
ХГН латентного течения
Самая частая форма нефрита (44%)
Изолированный мочевой
синдром
Иногда АД
10-летняя выживаемость 88%
Морфология: мезангиопролиферативный и мембранозный ГН
Слайд 57
ХГН гематурический
Микро- и эпизоды макрогематурии после ОРЗ
Чаще встречается
у мужчин
уровень Ig A в крови
Течение относительно доброкачественное
Морфология:
мезангиопролиферативный ГН
Встречается при болезни Берже, алкогольном нефрите
Слайд 58
Нефротический ГН
Рецидивирующее течение
Нефротический синдром
отеки, протеинурия > 3,5 г/сут
гипоальбуминемия
< 3,5 г% (35 г/дл)
диспротеинемия (увеличение альфа-2-, гамма-глобулинов)
гиперхолестеринемия
Морфология: минимальные
изменения, мембранозный, ФСГС, мезангиопролиферативный
Встречается при инфекционном эндокардите, системных заболеваниях, синдроме Альпорта, лекарственном поражении
Слайд 59
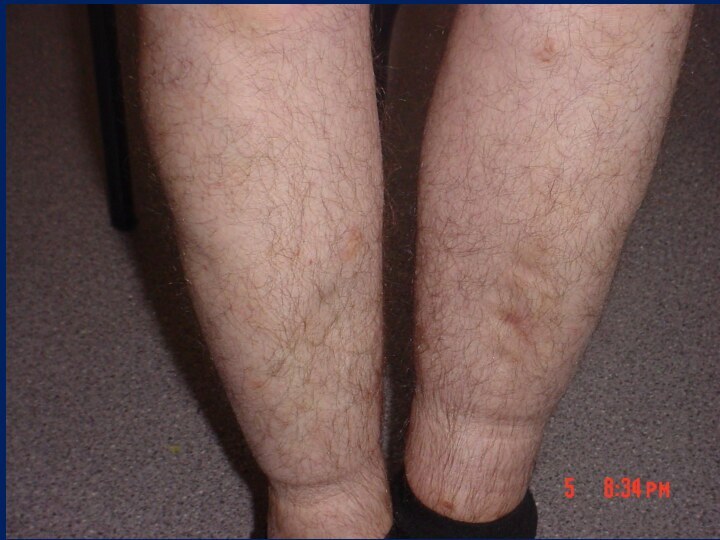
Клинический случай 2
Б-ой Ш., 26 лет
Жалобы:
- слабость
- отеки нижних и верхних конечностей
- уменьшение количества мочи
Анамнез:
- 5 лет назад, после укуса насекомого – отек Квинке
- через месяц появились отеки, диагностирован ОГН, лечение антибиотиками, глюкокортикоидами (ПЗ 24 г/с в течение месяца) с + эффектом
- в последующем после переохлаждений, ОРЗ – отеки, СПБ до 10 – 20 г/с, быстрая ремиссия на фоне приема ПЗ (max 50 мг/с в течение месяца)
- настоящее ухудшение после отмены поддерживающей дозы ПЗ
2 месяца назад
- семейный анамнез: у матери БА
Слайд 60
Клинический случай 2
Объективно:
- кожные покровы бледные
- на коже
рук и туловища папулезные высыпания
- отеки лица, верхних и
нижних конечностей, передней брюшной стенки, поясничной области, наружных половых органов
- двухсторонний гидроторакс, асцит
- АД 120/80 мм рт ст, ЧСС 76 в мин
- размеры печени 9-8-7см, селезенка не пальпируется
- почки не пальпируются, симптом поколачивания отрицательный
Слайд 61
Клинический случай 2
Лабораторные данные
- Нв 16 г/л, Эр
5, Л 5 , Тр 520 тыс, СОЭ 53
мм/ч
- общ. ан. мочи: 1024, рН 5.0, белок 8.3 г/л, Л 2-3 в п/зр, Эр ед
- СПБ 24 г/с
- б\х крови: ОБ 41 г/л, А 19 г/л, ОХ 7.2 ммоль/л, глюкоза 5.0 ммоль\л,
креатинин 72 мкмоль\л, мочевина 6.4 ммоль/л, калий 4.8 ммоль/л,
натрий 140 ммоль/л
- АСЛО 55
- белковые фракции α1 – 4.2%, α2 - 22.14%, β – 11.14%, γ - 20.72%
- СКФ 188 мл/мин
- коагулограмма: Ф – 580 мг/дл, АЧТВ – 78 сек, ТВ > 3 мин,
фибринолиз> 7 часов
УЗИ почек: почки имеют ровные контуры, обычные размеры. увеличено соотношение паренхима/ЧЛС
Слайд 62
Клинический случай 2
Морфологическое исследование
Биопсия почки: биоптат почки представлен
корковым веществом (6 клубочков). Клубочки практически не изменены. Отмечается
незначительное утолщение БМК и усиление мезангиального матрикса в отдельных участках некоторых клубочков. Расширение капиллярных петель. В извитых канальцах зернистая и умеренная гиалиново-капельная дистрофия, резкое расширение сосудов стромы. При ИФМ специфической люминисценции не обнаружено. Амилоид не выявлен.
Заключение: картина минимальных изменений.
Биопсия кожи: эозинофильная и базофильная инфильтрация ткани.
Слайд 63
Клинический случай 2
Световая микроскопия
Слайд 64
Клинический случай 2
Электронная микроскопия
Электронная микроскопия клубочка в норме
Электронная
микроскопия при нефрите с минимальными изменениями
Слайд 65
Клинический случай 2
Диагностическое заключение
Хронический гломерулонефрит нефротического типа (морфологически
– минимальные изменения), леченный глюкокортикоидами, с сохранной функцией почек.
Слайд 66
Клинический случай 2
Лечение
ПЗ 60 мг/сут на 2 мес
с последующей очень медленной отменой
ЦФ 150 мг/сут
Гепарин 10 тыс
ед/сут
На 10 день
- диурез 5 л
- отеки, асцит, гидроторакс исчезли
- белка в моче нет
- ОБ 63 г/л, А 43 г/л
Слайд 67
Гипертонический ГН
АГ, иногда злокачественная
Мочевой синдром (ПУ < 1г/сут)
Течение
длительное
Дифференцировать с реноваскулярной гипертонией, с-мом Конна, феохромоцитомой, эссенциальной гипертонией,
хрон. пиелонефритом
Слайд 68
Смешанный ГН
Нефротический синдром
Артериальная гипертония
ХПН развивается через 2-3
года
Морфология: мезангиокапиллярный, ФСГС
Встречается при СКВ, системных васкулитах
Дифференцировать с тромбозом
почечных вен, о. интерстициальным нефритом, склеродермической почкой, апостематозным нефритом
Слайд 69
Иммунные механизмы прогрессирования ГН
а/т, повреждающие ткань почки(а/т к
БМК)
Иммунные комплексы (а/г+а/т)
Клеточные механизмы (хемотаксис моноцитов и макрофагов в
клубочек, где продуцируются цитокины, свободные радикалы, протеазы и др. медаторы повреждения)
Слайд 70
Неиммунные механизмы прогрессирования ГН
Гемодинамические
-гиперфильтрация и внутриклубочковая гипертензия
-системная АГ
Протеинурия
Метаболические
-гиперлипидемия
-гипергликемия
-гиперурикемия
-нарушение
Р-Са обмена
Анемия
Усугубляющие фактры
интеркурентные инфекции, обструкция МВП, ИМП, беременность, аллергические
реакции, нефротоксичность лекарств, гипонатриемия, гипокалиемия, гиповолемия, кровопотеря
Слайд 71
Лечение гломерулонефритов
Этиологическое
Патогенетическое
Симптоматическое
Слайд 72
Лечение гломерулонефритов
Задачи
Попытаться выявить этиологический фактор и добиться его
элиминации
Подавить активность, купировать обострение
Ослабить тяжело переносимые и потенциально опасные
проявления болезни
Стабилизировать течение болезни или замедлить темп прогрессирования (оптимально – добиться обратного развития)
Слайд 73
Лечение гломерулонефритов
Этиологическое лечение
антибиотики про постстрептококковом нефрите и ИЭ
специфическое
лечение сифилитического, малярийного, паратуберкулезного, вирусного нефрита
удаление опухоли при паранеопластическом
нефрите
отмена препарата при лекарственном нефрите
отказ от алкоголя при алкогольном нефрите
исключение аллергезирующих факторов при атопическом нефрите
Слайд 74
Лечение гломерулонефритов
Патогенетическое
Иммуносупрессивная терапия
Глюкокортикоиды
Цитостатики
Неселективные (общего действия)
-алкилирующие: циклофосфамид, хлорбутин
-антиметаболиты: азатиоприн,
метотрексат
Селективные
-циклоспорин А
-такролимус
-микофенолат мофетил
Моноклональные антитела
Слайд 75
Механизм действия глюкокортикоидов
Перераспределение клеток иммунной системы и воспаления
и предотвращение их миграции в ткань почек
Подавление пролиферации клеток
воспаления и продукции медиаторов воспаления
Слайд 76
Механизм действия цитостатиков
Антиметаболиты – нарушают синтез азотистых оснований
Алкилирующие
– препятствуют считыванию информации с ДНК и нарушают синтез
белка в рибосомах
Циклоспорин А - снижает активность Т-хелперов, пролиферацию В-лимфоцитов, продукцию ИЛ-2 и других цитокинов
Слайд 77
Общие положения иммуносупрессивной терапии
При высокой активности нефрита всегда
показана иммуносупрессивная терапия (ГКС±ЦС)
Впервые возникший НС, особенно без ГУ
и АГ – всегда показание для лечения ГКС
При БПГН обязательно назначение ГКС+ЦС в высоких и супервысоких дозах («пульс»-терапия)
Слайд 78
Осложнения стероидной терапии
ЦНС - психические расстройства
Костно-мышечная система
-
остепороз
-спонтанные переломы
-асептический некроз
-миопатия
Глазные - глаукома, катаракта
ЖКТ - пептические язвы, панкреатит
Сердечно-сосудистая система
- артериальная гипертония натрий-зависимая - кардиопатии (нарушение ритма сердца, нарушение проводимости)
- сердечная недостаточность
Иммунная система – иммуносупрессия
Слайд 79
Осложнения стероидной терапии
Эндокринная система
- подавление ГГН
- задержка
роста
- вторичная аменорея
Метаболические нарушения
-повышение уровня глюкозы (стероидный диабет)
-
гиперлипидемия
- синдром Кушинга
- стероидные стрии
- стероидные акне
- жировая дистрофия печени
Слайд 80
Осложнения терапии цитостатиками
снижение уровня тромбоцитов, лейкоцитов
инфекции
желудочно-кишечные растройства
поражение печени
нефротоксичность
аменорея
аллопеция
цистит
тератогенность
канцерогенность
Обязателен контроль лейкоцитов (нейтрофилов) крови - > 1500!
Слайд 81
Воздействие на неиммунные механизмы прогрессирования ГН
Ингибиторы АПФ и
блокаторы рецепторов ангиотензина II
Снижение АД до целевых значений (
Hg)
Антикоагулянты и антиагреганты (гепарин, дипиридамол)
Антигиперлипидемические препараты (статины)
Коррекция анемии (эритропоэтин, препараты железа)
Нормализация уровня сахара в крови при СД
Коррекция Р-Са обмена
Коррекция гиперурикемии
Слайд 82
Инфекция мочевых путей
Классификация
Инфекция верхних отделов
- пиелонефрит острый и
хронический
- абсцесс и карбункул почки
- апостематозный пиелонефрит
Инфекция нижних отделов
-
цистит острый и рецидивирующий
- простатит острый и хронический
- уретрит негонококковый
Бессимптомная бактериурия
Слайд 83
Инфекция мочевых путей
Неосложненная
Анатомически и физиологически нормальный мочевой тракт
Нормальная
функция почек
Нет нарушения защитных механизмов
Осложненная
Патология мочевого тракта
обструкция
рефлюкс
неврологические нарушения
катетеризация мочевого
пузыря
хронический простатит, кисты почек, и др.
Нарушение функции почек
Нарушение защитных механизмов (сахарный диабет, иммуносупрессивная терапия)
Слайд 84
Пиелонефрит, диагностика и лечение
Диагностика
- микроскопия осадка (ЛУ, БУ,
ПУ
- > 104 КОЕ/мл)
- клин. анализ крови (лейкоцитоз, сдвиг формулы влево)
- биохимия крови (СРБ, креатинин)
- гемокультура
- УЗИ почек и органов малого таза, экскреторная урография, сцинтиграфия почек
Лечение
- восстановить пассаж мочи
- антибактериальная терапия (с учетом посева)
- симптоматическая терапия
- профилактика рецидивов
Слайд 85
Пиелонефрит, диагностика и лечение
Острый пиелонефрит
Возбудитель – E. coli
Препараты
1 ряда – фторхинолоны
Альтернативные – цефалоспорины III, амоксициллин/клавулоновая, ко-тримоксазол
Хронический
пиелонефрит
Амбулаторные б-ые:
E. coli (75%), Proteus spp. (8%), Klebsiella spp.(6%), Enterococcus spp., Staph. spp.(<5%)
Препараты 1 ряда - цефалоспорины III внутрь
Альтернативные – фторхинолоны, амоксициллин/клавулоновая кислота, ко-тримоксазол
Стационар:
E. coli (42%), Klebsiella/Enterobakter spp.(15%) Enterococcus spp.(15%), P. aeruginosa (7%), S.aureus (7%) Proteus spp. (6%)
Препараты 1 ряда - фторхинолоны
Альтернативные – цефалоспорины III-IV, аминогликозиды
Слайд 86
Бессимптомная бактериурия
Рекомендации американского общества инфекционных заболеваний 2005г
Критерии диагноза
если
в 2 последовательных анализах мочи, полученных от женщин без
признаков ИМП, выделен один и тот же штамм бактерий в количестве 105 КОЕ/мл и более (B-II);
если в анализе мочи, полученной от мужчин, у которых не было симптомов ИМП, однократно был выделен бактериальный штамм в количестве 105 КОЕ/мл и более (B-III);
если в анализе мочи, полученной при катетеризации, однократно выделен бактериальный штамм в количестве 102 КОЕ/мл и более как у мужчин, так и у женщин (A-II)