- Главная
- Разное
- Бизнес и предпринимательство
- Образование
- Развлечения
- Государство
- Спорт
- Графика
- Культурология
- Еда и кулинария
- Лингвистика
- Религиоведение
- Черчение
- Физкультура
- ИЗО
- Психология
- Социология
- Английский язык
- Астрономия
- Алгебра
- Биология
- География
- Геометрия
- Детские презентации
- Информатика
- История
- Литература
- Маркетинг
- Математика
- Медицина
- Менеджмент
- Музыка
- МХК
- Немецкий язык
- ОБЖ
- Обществознание
- Окружающий мир
- Педагогика
- Русский язык
- Технология
- Физика
- Философия
- Химия
- Шаблоны, картинки для презентаций
- Экология
- Экономика
- Юриспруденция
Что такое findslide.org?
FindSlide.org - это сайт презентаций, докладов, шаблонов в формате PowerPoint.
Обратная связь
Email: Нажмите что бы посмотреть
Презентация на тему Поражения спинного мозга
Содержание
- 2. Анатомия спинного мозга Спинной мозг является отделом
- 3. Спинной мозг расположен в канале позвоночника и
- 4. В шейном и пояснично-крестцовом отделах спинного мозга
- 5. На передней поверхности спинного мозга, с каждой
- 6. Спинной мозг. Передняя поверхность.Обозначения: 1.Продолговатый
- 7. На всем протяжении спинного мозга с каждой
- 8. Кровоснабжение спинного мозга Артериальная системаКровоснабжение
- 9. Спинальные артерии из позвоночных артерий кровоснабжают лишь
- 10. От передней спинальной артерии под прямым углом
- 11. Схема источников кровоснабжения спинного мозга1 — аорта;
- 12. Сегментарный аппарат спинного мозга На поперечном
- 13. Поперечный срез спинного мозга.Поперечный срез спинного мозга.
- 14. К сегментарному аппарату спинного мозга относится не
- 15. Сегментарный аппарат спинного мозга в соответствии с
- 16. На нейроны четвёртой пластины конвергируют импульсы от
- 17. Локализация сегментарных зон чувствительной иннервации соответственно сегментам
- 18. Клинико-нозологические варианты сирингомиелитического синдрома Синдром заднего
- 19. СирингомиелияМедленно прогрессирующее заболевание , в основе которого
- 20. ГематомиелияКровоизлияние в серое вещество спинного мозга, которое
- 21. Нарушение спинального кровообращенияДиссоциированные расстройства чувствительности сегментарного типа
- 22. Дифференциальная диагностика синдрома заднего рога и синдрома
- 23. Сегментарная двигательная иннервация мышц конечностей и туловища
- 24. Клинико-нозологические варианты полиомиелитического синдрома Синдром
- 25. Весенне-летний клещевой энцефалитНаиболее часто встречающаяся форма поскольку
- 26. Передний подострый полиомиелитХарактеризуется прогрессирующим развитием парезов и
- 27. Спинальные амиотрофии (Вердинга – Гофмана, Кугельберга –
- 28. Сирингомиелия,гематомиелия,синдром центромедулярной ишемии, объёмная интрамедуллярная патологияПеречисленные формы
- 29. Боковой амиотрофический склерозБАС характеризуется избирательным дегенеративным поражением
- 30. Дифференциальная диагностика синдрома переднего рога и
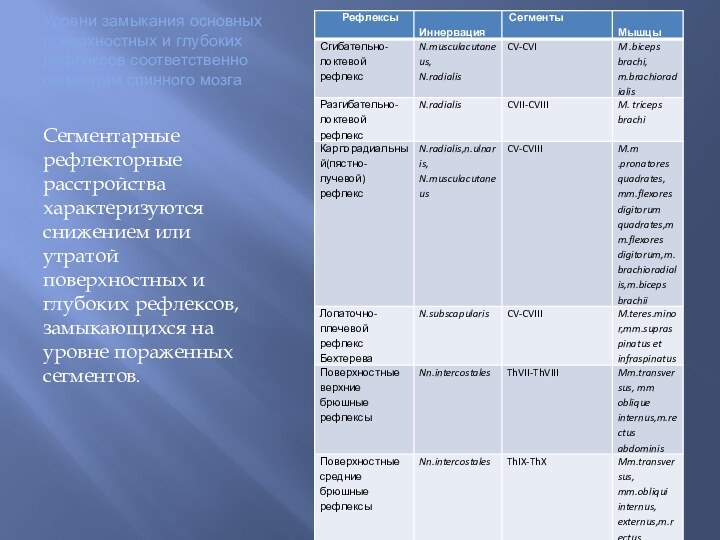
- 31. Уровни замыкания основных поверхностных и глубоких рефлексов
- 32. Синдромы нарушения симпатической иннервации глаза Горнера и
- 33. ИсторияСиндром назван в честь швейцарского офтальмолога Иоганна
- 34. ПТИ (ПУРФУА ДЮ ПТИ) СИНДРОМ характеризуется мидриазом
- 35. Анатомо-физиологическая характеристика иннервации мо- чевого пузыря
- 36. Сегментарная симпатическая иннервация мочевого пузыря. Афферентную часть
- 37. Надсегментарная иннервация мочевого пузыряНадсегментарные восходящие проводящие пути
- 38. Тазовые расстройства по центральному типу на примере
- 39. Периодическое недержание мочи(incontinentio intermittens )опорожнение мочевого пузыря
- 40. Тазовые расстройства по периферическому типу на примере
- 41. Проводящие пути спинного мозга Помимо рефлекторной
- 42. Восходящие проводящие пути. Несут импульсы от рецепторов,
- 43. и перекрещиваются либо на уровне сегмента, в
- 44. Основной функцией пирамидных путей является передача импульсов
- 45. Клиническая картина заболеваний с изолированным или преимущественным
- 46. Клинико-нозологические варианты заболеваний спинного мозга с изолированным
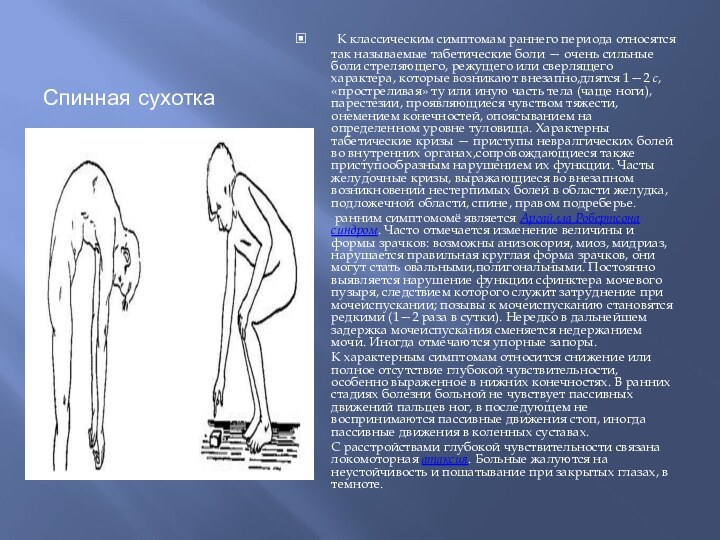
- 47. Спинная сухотка К классическим симптомам раннего периода
- 48. Болезнь ФридрейхаБолезнь Фридрейха — заболевание, которое передается
- 49. Острые и хронические интоксикации .К поражению задних
- 50. Клинико-нозологические варианты заболеваний спинного мозга с изолированным
- 51. Наследственная спастическая атаксия относится к преимущественно спинальным
- 52. Боковой амиотрофический склероз — нейродегенеративное заболевание, которому
- 53. Синдром половинного поражения спинного мозга Симптомы на
- 54. Полное поперечное поражение спинного мозга на разных
- 55. Дифференциальная диагностика поражения конского хвоста и конуса спинного мозга
- 56. Дифференциальная диагностика экстрамедуллярных и инт- рамедуллярных опухолей спинного мозга
- 58. Дифференциальная диагностика различных травм спинного мозга и
- 59. Сотрясение спинного мозгаДля данной травмы спинного мозга
- 60. Скачать презентацию
- 61. Похожие презентации
























































Слайд 3 Спинной мозг расположен в канале позвоночника и имеет
форму цилиндрического тяжа с внутренней полостью, которую называют спинномозговым
каналом. Спинной мозг покрыт тремя мозговыми оболочками: внутренняя оболочка называется мягкой, или сосудистой оболочкой , средняя оболочка называется паутинной оболочкой и наружная - твёрдой оболочкой . Пространства между мягкой, паутинной оболочками и собственно мозгом, как и спинномозговой канал, заполнены спинномозговой жидкостью. Спинной мозг удерживается в канале позвоночника при помощи связок Проксимальный отдел спинного мозга, начинающийся на уровне нижнего края большого затылочного отверстия, является продолжением продолговатого мозга. В этом месте из спинного мозга выходят корешки спинномозговых нервов , образующие правый и левый спинномозговые нервы . Дистальный отдел спинного мозга завершается на уровне первого-второго поясничных позвонков. Ниже этого уровня конус спинного мозга продолжается в тонкую терминальную (концевую) нить. Терминальная нить в своих верхних отделах еще содержит нервную ткань и представляет собой рудимент каудального конца спинного мозга. Эта часть терминальной нити (внутренняя часть) окружена корешками поясничных и крестцовых спинномозговых нервов находится в слепо заканчивающемся мешке, образованном твердой оболочкой спинного мозгаСлайд 4 В шейном и пояснично-крестцовом отделах спинного мозга обнаруживаются
два заметных утолщения: шейное утолщение и пояснично-крестцовое утолщение. Утолщения
обусловлены тем, что в этих отделах содержится большее по сравнению с другими отделами количество нервных клеток и нервных волокон. Эти отделы спинного мозга осуществляют иннервацию соответственно верхних и нижних конечностей. В нижних отделах спинной мозг постепенно суживается и образует мозговой конус. На передней поверхности спинного мозга видны передняя срединная щель, а на задней - задняя срединная борозда. Борозды разделяют спинной мозг на две симметричные половины. В глубине задней срединной борозды имеется проникающая почти во всю толщу белого вещества спинного мозга глиальная задняя срединная перегородка. Она достигает задней поверхности серого вещества спинного мозга. В шейном и пояснично-крестцовом отделах спинного мозга обнаруживаются два заметных утолщения: шейное утолщение и пояснично-крестцовое утолщение. Утолщения обусловлены тем, что в этих отделах содержится большее по сравнению с другими отделами количество нервных клеток и нервных волокон. Эти отделы спинного мозга осуществляют иннервацию соответственно верхних и нижних конечностей. В нижних отделах спинной мозг постепенно суживается и образует мозговой конус. На передней поверхности спинного мозга видны передняя срединная щель, а на задней - задняя срединная борозда. Борозды разделяют спинной мозг на две симметричные половины. В глубине задней срединной борозды имеется проникающая почти во всю толщу белого вещества спинного мозга глиальная задняя срединная перегородка. Она достигает задней поверхности серого вещества спинного мозга.Слайд 5 На передней поверхности спинного мозга, с каждой стороны
от передней щели, проходит переднелатеральная борозда. Она является местом
выхода из спинного мозга передних (двигательных) корешков спинномозговых нервов. Она также является границей проекций на поверхность спинного мозга переднего и бокового канатиков. На задней поверхности на каждой половине спинного мозга имеется заднелатеральная борозда. Это место проникновения в спинной мозг задних (дорсальных, чувствительных) корешков спинномозговых нервов (схема 2, п. 7). Эта борозда служит границей проекций на поверхность спинного мозга бокового и заднего канатиков. Передний корешок (вентральный, двигательный, схема 2, п. 5) состоит из выходящих из спинного мозга аксонов двигательных нервных клеток, мотонейронов. Мотонейроны расположены в передних рогах серого вещества спинного мозга.Задний корешок, чувствительный, состоит из направляющихся в спинной мозг (центростремительных) отростков псевдоуниполярных афферентных нейронов. Тела этих чувствительных нейронов лежат в спинномозговом (чувствительном) узеле (схема 2, п. 6), лежащем у места соединения заднего корешка с передним.
Слайд 6
Спинной мозг.
Передняя поверхность.
Обозначения:
1.Продолговатый мозг.
2.Шейное утолщение спинного мозга.
3.Передняя
срединная щель.
4.Переднелатеральная борозда.
5.Пояснично-крестцовое утолщение.
6.Мозговой конус.
Слайд 7 На всем протяжении спинного мозга с каждой его
стороны отходит 31 пара корешков спинномозговых нервов . Передний
и задний корешки у внутреннего края межпозвоночного отверстия сближаются, сливаются друг с другом и образуют спинномозговой нерв. Таким образом, из корешков образуется 31 пара спинномозговых нервов. Участок спинного мозга, соответствующий двум парам корешков (два передних и два задних), называют сегментом спинного мозга . Соответственно 31 паре спинномозговых нервов у спинного мозга выделяют 31 сегмент: 8 шейных, 12 грудных, 5 поясничных, 5 крестцовых и 1 - 3 копчиковых сегмента. Каждому сегменту спинного мозга соответствует определенный участок тела, получающий иннервацию от данного сегмента. На поперечном сечении спинного мозга невооруженным глазом видно, что он состоит из серого вещества и окружающего его белого вещества. Серое вещество имеет вид буквы Н или бабочки с расправленными крыльями. Серое вещество состоит из тел нервных клеток и отростков нервных клеток - нервных волокон. Белое вещество, образовано только нервными волокнами.
Слайд 8
Кровоснабжение спинного мозга
Артериальная система
Кровоснабжение спинного мозга
осуществляется передней и парными задними спинальными артериями, а также
корешково-спинальными артериями.Расположенная на передней поверхности спинного мозга артерия начинается от двух отходящих от внутричерепной части позвоночных артерий и ветвей (именуемых спинальными артериями), которые вскоре сливаются и образуют общий ствол, идущий вниз вдоль передней борозды вентральной поверхности спинного мозга.
Две задние спинальные артерии, начинающиеся от позвоночных артерий, идут вдоль дорсальной поверхности спинного мозга непосредственно у задних корешков: каждая артерия состоит из двух параллельно идущих стволиков, один из которых располагается медиальнее, а другой – латеральнее задних корешков.
Слайд 9 Спинальные артерии из позвоночных артерий кровоснабжают лишь 2-3
верхних шейных сегмента, на всем же остальном протяжении питание
спинного мозга осуществляется корешково-спинальными артериями, которые в шейном и в/грудном отделах получают кровь из ветвей позвоночной и восходящей шейной артерии (система подключичной артерии), а ниже – из межреберных и поясничных артерий, отходящих от аорты. От межреберной артерии отходит дорсо-спинальная артерия, которая делится на переднюю и заднюю корешково-спинальные артерии. Последние, пройдя через межпозвонковое отверстие, идут вместе с нервными корешками. Кровь из передних корешковых артерий поступает в переднюю спинальную артерию, а из задних – в заднюю спинальную. Наиболее крупная из них (2 мм в диаметре) называется артерией поясничного утолщения или артерией Адамкевича. Выключение артерии поясничного утолщения дает характерную клиническую картину инфаркта спинного мозга с тяжелой симптоматикой Передних корешковых артерий меньше, чем задних, но они крупнееСлайд 10 От передней спинальной артерии под прямым углом отходит
большое количество «центральных артерий», которые проходят по передней спинальной
борозде и вблизи передней серой спайки входят в вещество спинного мозга то в правую, то в левую его половину. Центральные артерии питают передние рога, основание задних рогов, столбы Кларка, передние столбы и большую часть боковых столбов спинного мозга. Таким образом, передняя спинальная артерия снабжает примерно 4/5 поперечника спинного мозга.Ветви задних спинальных артерий вступают в область задних рогов и питают кроме них почти целиком задние столбы и небольшую часть боковых столбов.
Обе задние спинальные артерии соединяются между собой и с передней спинальной артерией с помощью горизонтального артериального ствола, которые идут по поверхности спинного мозга и образуют вокруг него сосудистое кольцо – Vasa corona. Перпендикулярно от этого кольца отходят множественные стволики, входящие в спинной мозг. Внутри спинного мозга между сосудами соседних сегментов, а также между сосудами правой и левой стороны существуют обильные анастомозы, из которых образуется капиллярная сеть, в сером веществе более густая, чем в белом.
Слайд 11
Схема источников кровоснабжения спинного мозга
1 — аорта; 2
— глубокая артерия шеи; 3 — передняя радикуломедуллярная артерия
шейного утолщения; 4 — позвоночная артерия; 5 — межреберные артерии; 6 — верхняя дополнительная радикуломедуллярная артерия; 7 — большая передняя радикуломедуллярная артерия (артерия Адамкевича); 8 — нижняя дополнительная радикуломедуллярная артерия; 9 — подвздошно-поясничная артерия; пунктирными линиями обозначены границы частей спинного мозга (I — шейная, II — грудная, III — поясничная, IV — крестцовая).
Слайд 12
Сегментарный аппарат спинного мозга
На поперечном срезе спинного
мозга центрально расположенное серое вещество ясно отличается от окружающего
его белого. Серое вещество имеет форму бабочки ; в центре его расположен узкий центральный канал, выстланный эпендимой, который и в норме часто оказывается облитерированным.Та перемычка серого вещества, которая расположена кпереди от центрального канала, называется comissura grisea anterior, расположенная кзади от него — comissura grisea posterior (передняя и задняя серые спайки). Остальная часть серого вещества делится на передние и задние рога спинного мозга. В латеральном отделе переднего рога намечается выступ серого вещества, именуемый боковым рогом (отчетливый в нижнешейном и верхнегрудном отделах); от него в направлении к заднему рогу отходит сетка тонких перекладин серого вещества — formatio reticularis, или сетчатое образование. Серое вещество состоит из нервных клеток с их отростками и нейроглии. Основными группами клеток в сером веществе являются: 1) двигательные, или моторные, клетки передних рогов, дающие волокна передних корешков (периферические двигательные нейроны) ; 2) чувствительные клетки — вторые нейроны болевой и температурной чувствительности, расположенные в заднем роге ; 3) клетки (вторые нейроны) проприоцепторов мозжечка, расположенные в основании заднего рога 4) клетки симпатических (и парасимпатических) спинальных центров (сосудодвигательные, потоотделительные и др.), разбросанные группами в различных отделах серого вещества, но, главным образом, сосредоточенные в боковых рогах . Аксоны их выходят из спинного мозга преимущественно в составе передних корешков; 5) ассоциационные клетки, относящиеся к «собственному аппарату» спинного мозга, устанавливающие межсегментарные связи и находящиеся преимущественно на периферии серого вещества.
Слайд 13
Поперечный срез спинного мозга.
Поперечный срез спинного мозга.
1 —
основной (боковой) пирамидный путь; 2 — текто-спинальный пучок; 3
— рубро-спинальный пучок; 4 — спино-таламический путь; 5 — дорсальный спино-церебеллярный путь (Флексига); 6 — вентральный спино-церебеллярный путь (Говерса); 7 — вестибуло-спинальный путь; 8 — прямой (неперекрещенный) пирамидный пучок; 9 — задний продольный пучок; 10 — пучок Голля; 11 — пучок Бурдаха. а — чувствительные клетки заднего рога; b — клетки мозжечковых проприоцепторов; с — клетки бокового рога; d — двигательные клетки переднего рога.Слайд 14 К сегментарному аппарату спинного мозга относится не только
серое его вещество, но и входящие в область заднего
— рога чувствительные задние корешки и выходящие из переднего рога двигательные, или передние, корешки. При поражении сегментарного аппарата расстройства функций наблюдаются только в пределах поврежденных сегментов1. При этом могут наступать двигательные, чувствительные, рефлекторные, сосудистые, секреторные и трофические расстройства.Слайд 15 Сегментарный аппарат спинного мозга в соответствии с классификацией Б.
Рексфилда
В отличие от старой классификации ,согласно которой серое вещество
спинного мозга подразделяется на задние боковые и передние рога, Б.Рексфилд предложил новую классификацию серого вещества, предусмаривающую разделение его на 10 пластин , различающихся по структуре и функциональной значимости состаляющих их элементов.Клетки первой пластины находятся в маргинальной зоне , активируются как ноцитептивными, так и неноцицептивными стимулами и обеспечивают проведение болевой импульсации к супраспинальным структурам, образуя наряду с другими интернейронами спиноталамический тракт
На клетках второй и третьей пластины оканчиваются большинство афферентов различного типа . Аксоны образуют множество местных и сегментарных связей и входят в соста нисходящих и восходящих трактов. Назначение нейронов второй-третьей пластин состоит в конвергенции поступающей информации и передаче в соответствующие отделы спинного мозга.
Слайд 16 На нейроны четвёртой пластины конвергируют импульсы от всех
типов кожных афферентов , возникающих при механических, термальных и
химических раздражениях кожи , но они индиффирентны к мышечным и висцеральным стимулам. Импульсация, идущая по афферентам С- волокон, вызывает длительное возбуждение нейронов этого слоя. Аксоны клеток четвёртой пластины образуют часть спиноталамических трактов.Нейроны пятой- шестой считаются источниками основной массы проприоспинальных (сегментарных) связей и некоторых восходящих трактов и играют определённую роль в формировании соматовисцерального болевого потока. В медиальной части пятой пластины расположены крупные нейроны Кларка, аксоны которых образуют восходящие спиномозжечковые тракты.
Нейроны седьмой-восьмой пластин занимают промежуточное положение между передними и задними рогами серого вещества спинного мозга. Не имея прямых контактов с первичными афферентами , нейронами данных пластин получают импульсацию от дорсальных нейронов, имеют широкие рецептивные поля и максимально активируются периферической ноцицептивной импульсацией. Аксоны интернейронов этих пластин образуют нисходящие и восходящие тракты различного типа. Другие ветви сенсорных нервных волокон, идущих от болевых рецепторов через синапсы с интернейронами ,передают информацию по восходящим путям в мозг для её анализа.
Нейроны девятой пластины содержат группы мотонейронов, управляющих деятельностью скелетной мускулатуры.
Слайд 17 Локализация сегментарных зон чувствительной иннервации соответственно сегментам спинного
мозга на конечностях
и туловище
Зоны сегментарной чувствительной инервации представляют собой
прояющаядольные полосы на конечностях и поперечные полосы на туловище. Основными для топической диагностики яляются следующие зоны:CI-CIV-затылок, шея
CIV-надплечье
CV-CVI-преимущественно радиальная часть поверхность плеча, предплечья, кисти.
CVII-задняя поверхность плеча , предплечья и большей части кисти
CVIII-ThII-преимущественно ульнарная поверхность плеча, предплечья, кисти.
ThV-сосковая линия
ThVI-ThVII-линия ,соединяющая нижние углы лопаток
ThVII-нижний край рёберных дуг
ThХ- уровень пупка
ThXI-LI- паховая (пупартова )связка
LII-LIV- передняя поверхность ноги
Преимущественно LV- боковая поверхность ноги («генеральский лампас»)
SI-SII-задняя поверхность ноги , наружная поверхность ягодиц, надкрестцовая область.
SIII-SV-внутренняя поверхность ягодиц, перианальная зона, область промежности.
Слайд 18
Клинико-нозологические варианты сирингомиелитического
синдрома
Синдром заднего рога(сирингомимиелитический синдром) проявляется
в виде сегментарных чувствительных расстройств в дерматомах, соответствующих поражённым
сегментам .Расстройсва чувствительности имеет дисссоциированый характер,т.к. страдает только поверхностная чувствительность. Часто наблюдаются так называемые заднероговые боли- ноющие, ломящие,тянущие в области соответствующих дерматомов. Отсутствуют корешковые и реактивные боли.Синдром заднероговых чувствительных расстройств является ведущим или даже определяется в изолированом виде в следующих заболеваниях :
Слайд 19
Сирингомиелия
Медленно прогрессирующее заболевание , в основе которого лежит
дефект эмбрионального развития нервной системы в виде бурного роста
клеток глии центрального канала (глиоматоз) , образование полостей вследствие глиоматоза или первичных нарушений ликвородинамики , вовлечением в патологический процесс ядер черепных нервов.Сирингомиелическая полость в шейном отделе спинного мозга
Слайд 20
Гематомиелия
Кровоизлияние в серое вещество спинного мозга, которое может
возникать при спинномозговой сосудистой или травмотической патологии.
Нарушение спинального кровообращения
Диссоциированные расстройства чувствительности сегментарного типа наблюдаются при нарушении кровообращения в средних ветвях центральных артерий- синдром центрамедулярных артерий-синдром центомедуллярной ишемии.
Слайд 21
Нарушение спинального кровообращения
Диссоциированные расстройства чувствительности сегментарного типа наблюдаются
при нарушении кровообращения в средних ветвях центральных артерий- синдром
центрамедулярных артерий-синдром центомедуллярной ишемии.Слайд 22 Дифференциальная диагностика синдрома заднего рога и синдрома заднего
корешка
Синдром поражения заднего рога отличают от синдрома поражения заднего
корешка следующие признаки:1) Диссоциированый характер расстройств болевой и температурной чувствительности;
2) отсутствие корешковых болей и симптомов натяжения;
3) наличие заднероговых болей, которые имеют практически постоянный характер;
4)быстрое развитие и значительно большая выраженность вегетативно-трофических расстройств, так как в патологический процесс очень часто овлекаются боковые рога.
Слайд 23 Сегментарная двигательная иннервация мышц конечностей и туловища соответственно сегментам
спинного мозга
За иннервацию основных мышц шеи отвечают CI-CIVшейные сегменты,
конечностей :рук-CV-ThII , ног-LII-SII, туловища- ThIII-LI, промежности –SIII-SV.Сегментарная двигательная иннервация основных мышц:
CIV-диафрагма
CV-дельтовидная мышца(m. deltoideus)
CVI-двуглавая мышца плеча(m.biceps brahii)
CVII-трёхглаая мышца плеча,разгибатели кисти, пальцев руки
CVIII-сгибатели пальцев руки
ThI- возвышение мизинца
LI-подвздошно-поясничная мышца
LIII-четырёхглавая мышца бедра
LIV-аддукторы бедра
LV-передняя большеберцоая мышца
SI-сгибатели первого пальца стопы, большая ягодичная мышца
SII-мелкие мышцы стопы
Слайд 24
Клинико-нозологические варианты полиомиелитического
синдрома
Синдром переднего рога(полиомиелитический синдром)
характеризуется переферическими парезами в зоне поражения сегментов (как правило
нескольких) с быстрым развитием атрофии и фасцикуляциями.Поражение передних рогов является ведущим или определяется в изолированом виде при следующих заболеваниях:
Слайд 25
Весенне-летний клещевой энцефалит
Наиболее часто встречающаяся форма поскольку вирус
клещевого энцефалита обладает тропностью преимущественно к нейронам передних рогов.
Периферические парезы и фасцикуляции наиболее часто наблюдаются в мышцах шеи и плечевого пояса, причём их появлению в большинстве случаев предшествует лихорадочный период, а также боли или чувство ломоты в этих мышцах.
Слайд 26
Передний подострый полиомиелит
Характеризуется прогрессирующим развитием парезов и атрофией
мышц рук и ног туловища и шеи. Парезы и
атрофии чаще начинаются с ног, последующем в патологический процесс вовлекаются мышцы туловища, плечевого пояса и рук. Во всех случаях парез предшевствует атрофии мышц. В поражённых мышцах отмечаются фибриляции и фасцикуляции.Слайд 27 Спинальные амиотрофии (Вердинга – Гофмана, Кугельберга – Веландер,
Арана-Дюшена и др.
Развитие этих форм миопатии связано с генетически
обусловленным первичным поражением нейронов передних рогов спинного мозга. Их общим дифференциально-диагностическим признаками являются:характерная локализация перефиреческих парезов,быстрое формирование гипотрофий,наличие в этих мышцах фасцикуляций ,частая встречаемость аналогичного заболевания у родителей и сибсов ,данные электронейромиографии.
Слайд 28
Сирингомиелия,гематомиелия,синдром центромедулярной ишемии, объёмная интрамедуллярная патология
Перечисленные формы чаще
характеризуются премущественным поражением задних рогов (для интрамедуллярной патологии) и
проводниковыми расстройствами. В то же время в некоторых случаях эти заболевания могут начинаться с преимущественного или даже избирательного поражения передних рогов
Слайд 29
Боковой амиотрофический склероз
БАС характеризуется избирательным дегенеративным поражением корково-мышечных
путей на уровне переднего рога и пирамидных путей. Следует
отметить ,что на начальном периоде БАС может преобладать клиническая картина поражения передних рогов, однако по мере развития заболевания присоединяются признаки поражения пирамидных путей.Слайд 30 Дифференциальная диагностика синдрома переднего рога и синдрома переднего корешка
Синдром переднего рога следует дифференцировать с синдромом переднего корешка
на основании следующих признаков : 1) преимущественно проксимальная локализация периферических парезов
2) мозаичность поражений
3) быстрое развитие атрофий
4)наличие фасцикуляций
5)данные электронейромиографии
Слайд 31 Уровни замыкания основных поверхностных и глубоких рефлексов соответственно
сегментам спинного мозга
Сегментарные рефлекторные расстройства характеризуются снижением или утратой
поверхностных и глубоких рефлексов, замыкающихся на уровне пораженных сегментов.Слайд 32 Синдромы нарушения симпатической иннервации глаза Горнера и Пурфюр дю
Пти
В боковом роге на уровне сегментов CVIII-ThI располагается centrum
cliospinale –центр симпатической иннервации глаза (центр Бунге) . При его поражении возможно развитие двух синдромов: синдром Горнера и синдром Пурфюр дю ПтиСиндром Горнера, cиндром Бернарда—Горнера- вызванный поражением симпатической иннервации мышц глаза
Признаки
Симптомы проявляются на стороне поражения, в основном на лице:
птоз (опущение верхнего века вследствие недостаточной симпатической иннервации верхней тарзальной мышцы (musculus tarsalis superior), или мышцы Мюллера ), «перевернутый птоз» (небольшое поднятие нижнего века);
миоз (сужение зрачка),
патология дилятатора зрачка (dilatator pupillae) (это ведет к слабой реакции зрачка на свет).
энофтальм (западание глазного яблока),
дисгидроз (нарушение потовыделения) на пораженной стороне лица, снижение выраженности цилиоспинального рефлекса, инъекция (расширение сосудов) конъюнктивы и гиперемия кожи лица на соответствующей поражению стороне.
У детей синдром Горнера иногда приводит к гетерохромии [3] (разный цвет радужной оболочки у глаз). Это происходит из-за того, что отсутствие симпатической иннервации препятствует меланиновой пигментации меланоцитов, находящихся в основе (строме) радужки (лат. stroma iridis).
Слайд 33
История
Синдром назван в честь швейцарского офтальмолога Иоганна Фридриха
Горнера, первым описавшего синдром в 1869 г. Ранее было
несколько случаев описания симптомов, но описание Горнера используется чаще. Во Франции и Италии имя Клода Бернарда также включено в название синдрома — синдром Бернарда—Горнера.Причины
Синдром Горнера приобретается в результате патологического процесса, также возможен врожденный или ятрогенный (в результате медицинского вмешательства) путь. Хотя большинство причин являются относительно доброкачественными, синдром Горнера может свидетельствовать о серьёзной патологии в области шеи или грудной клетки (например, опухоль Панкоста (опухоль верхушки легкого) или щитовидно-шейная венозная дилятация).
Из-за повреждения или сдавления шейной или грудной симпатической цепи с одной стороны, вследствие чего возникают симптомы на ипсилатеральной (той же, где повреждение) стороне тела.
Латеральный медуллярный синдром Кластерная головная боль Травма — основания шеи, обычно тупая травма, может быть хирургическая.Воспаление среднего уха.Опухоли — чаще всего брохогенная карцинома верхушки легкого (опухоль Панкоста).Аневризма аорты.Нейрофиброматоз I типа.Зоб (гиперплазия щитовидной железы).Расслоение аневризмы аорты.Карцинома щитовидной железы.Рассеянный склероз.Тяга звездчатого нервного узла из-за дополнительного шейного ребраПаралич Дежерин-Клюмпке.Тромбоз кавернозного синуса.
Симпатэктомия (перерезка симпатического нерва шеи).
Сирингомиелия.
Блокада нервов, например блокада шейного сплетения, блокада звездчатого ганглия.
Как осложнение дренажа по Бюлау.
Слайд 34 ПТИ (ПУРФУА ДЮ ПТИ) СИНДРОМ характеризуется мидриазом в
сочетании с расширением глазной щели ,выстоянием глазного яблока (экзофтальмом).
Обусловлен раздражением симпатической иннервации ресничной мышцы. Нередко отмечается при острых патологических процессах в областях шеи, раздражающих звездчатый узел или его волокна. В этих случаях к перечисленным симптомам может присоединяться гипергидроз в зоне иннервации CI—CIV корешков, бледность лица, ушной раковины, повышение височного и внутриглазного давления, боли в лице, языке, горле, сердце, что свидетельствует о раздражении верхнего шейного узла. При выпадении или угнетении его функции отмечается гипо- или ангидроз, покраснение лица и ушной раковины, понижение височного и внутриглазного давления, регионарное поседение или выпадение волос, осиплость или афония. Иногда синдром выявляют у больных с патологическим процессом в верхушке легкого, а также у страдающих заболеваниями сердца и других внутренних органов.
Слайд 35
Анатомо-физиологическая характеристика иннервации мо-
чевого пузыря
Сегментарный аппарат иннервации
мочевого пузыря образует различные структуры парасимпатической, симпатической, и анимальной
нервной системы.Сегметарная парасимпатическая иннервация мочевого пузыря осуществляется через дугу пузырного рефлекса. Последняя выглядит так
Афферентная часть. Её образуют механорецепторы стенки мочевого пузыря- периферические отростки тел псевдоуниполярных неронов ( в составе тазовых нервов)- тела псевдоуниполярных нейронов спинномозговых ганглиев- центральные отростки тел псевдоуниполярных нейронов ( составе задних корешков)- нейроны centrum vesicospinale на уровне сегментов SII-SIV.
Эфферентная часть .В неё входят пре- и постганглионарные волокна, идущие через крестцовое сплетение в составе тазовых нервов.Эфферентные парасимпатические волокна заканчиваются на детрузоре и внутреннем сфинктере мочевого пузыря. Возбуждающий импульс достигает m.detrusor , вызывая сокращение, а тормозной- внутреннего сфинктера, вызывая его расслабление.
Слайд 36 Сегментарная симпатическая иннервация мочевого пузыря. Афферентную часть образуют
периферические отростки от рецепторов в стенке мочевого пузыря, тела
псевдоуниполярных нейронов в спинногмозговых ганглиях , а также центральные отростки. Сам центр симпатической иннервации мочевого пузыря расположен в боковых рогах на уровне сегментов LI-LIII(так называемый симпатический пузырный центр).Эфферентная часть. В её состав входят преганглионарные симпатические волокна (передние корешки, спинномозговые нервы, белые соединительные ветви, паравертебральный симпатический ствол) ,симпатический ганглий(паравертебральный нижний брыжеечный узел), постганглионарные волокна(серые соединительные ветви) в составе подчревных нервов(nn.hypogastrici).Эфферентные симпатические волокна напрвляются к детрузору, внутреннему сфинктеру мочевого пузыря и мышце пузырного треугольника. Возбуждающий импульс достигает внутреннего сфинктера, вызывая его сокращение, а тормозящий детрузора, вызывая его расслабление.
Сегментарная анимальная иннервация мочевого пузыря осуществляется через соматодигательные волокна, которые начинаются от мотонейронов передних рогов сегментов SII-SIV и составе полового нерва достигает наружного сфинктера мочевого пузыря. Расслабление или сокращение этой мышцы подчинено активации при торможении дуги рефлекса и происходит рефлекторно в ответ на расслабление или сокращение внутреннего сфинктера.
Слайд 37
Надсегментарная иннервация мочевого пузыря
Надсегментарные восходящие проводящие пути начинаются
от спинномозговых ганглиев и представлены центральными отростками псевдоуниполярных нейронов
,которые идут премущественно в задних канатиках(пучках Голля) и заканчиваются области задней центральной извилины.Здесь восходящий импульс частично переключается на переднюю центральную извилину и парацентральную дольку.Надсегментарные нисходящие проводящие пути начинаются от вышеперечисленных корковых центров ,далее идут составе корково-спинномозгового пути своей и противоположной стороны по наиболее медиально расположенным волокнам и заканчиваются на центрах парасимпатической и анимальной иннервации спинного мозга.
Слайд 38
Тазовые расстройства по центральному типу на примере
мочевого пузыря
Тазовые
расстройства по центральному типу – это нарушения произвольной регуляции
функции мочевого пузыря (реже прямой кишки),возникающие при поражении коры (парацентральная долька)или при двухстороннем поражении боковых канатиков спинного мозга выше сегментарных центров дуги пузырного или ректального рефлекса. Выделяют следующие виды недержания мочи:Слайд 39 Периодическое недержание мочи(incontinentio intermittens )опорожнение мочевого пузыря происходит
периодически по мере его наполнения за счёт функционирующего пузырного
рефлекса, причём пациент не ощущает даже позыва на мочеиспусканиеИмперативные позывы на мочеиспускание представляют собой по существу, более мягкий вариант периодического недержания мочи, обусловленный снижением тормозных влияний коры на дугу пузырного рефлекса,- больной ощущает позыв на мочеиспускание ,но часто не удерживает может удержать мочу.
Острая задержка мочи. Развивается на начальном этапе острого поражения спинного мозга выше дуги позвоночного рефлекса и является характерным проявлением спинального шока(диашиза)за счёт резкого повышения тонуса сфинктеров.
Деафферентированный мочевой пузырь .Клиническая картина аналогичнас таковой при периодическом недержании мочи., хотя имеет принципиально другой механизм- поражение не нисходящих, а восходящих путей надсегментарной иннервации, т.е. двусторонне поражение путей Голля. Данный вид тазовых расстройств чаще всего возникает при спинной сухотке.
Слайд 40
Тазовые расстройства по периферическому типу на примере
мочевого пузыря
Тазовые
расстройства по периферическому типу- это нарушения непроизвольной( рефлекторной) регуляции
функции мочевого пузыря (прямой кишки),возникающие вследствие непосредственного поражения самой рефлекторной дуги пузырного или ректального рефлекса1.Истинное недержание мочи- вследствие пареза детрузора и внутреннего сфинктера моча выделяется из мочевого пузыря постоянно по каплям, мочевой пузырь практически постоянно пуст.
2.Пародаксальное недержание мочи- в отличие от истинного недержания мочи тонус внутреннего сфинктера рефлекторно повышается ,однако при избыточном давлении мочи сфинктер растягивается механически, что приводит к тому что моча начинает выделятся по каплям , а мочевой пузырь при этом постоянно увеличивается и переполняется.
Слайд 41
Проводящие пути спинного мозга
Помимо рефлекторной деятельности еще
одной важной функцией спинного мозга является проведение импульсов. Оно
осуществляется белым веществом, состоящим из нервных волокон В соответствии с функциональными особенностями различают ассоциативные, комиссуральные и проекционные (афферентные и эфферентные) нервные волокна. Ассоциативные волокна, или пучки осуществляют односторонние связи между отдельными частями спинного мозга. Связывая разные сегменты, они образуют собственные пучки, являющиеся частью сегментарного аппарата спинного мозга. Комиссуральные волокна соединяют функционально однородные противоположные участки разных отделов спинного мозга. Проекционные волокна связывают спинной мозг с вышележащими отделами. Эти волокна образуют основные проводящие пути, которые представлены восходящими (центростремительными, афферентными, чувствительными) и нисходящими (центробежными, эфферентными, двигательными) путями.Слайд 42 Восходящие проводящие пути. Несут импульсы от рецепторов, воспринимающих
информацию из внешнего мира и внутренней среды организма. В
зависимости от вида чувствительности, которую они проводят, их делят на пути экстеро—, проприо— и интероцептивной чувствительности. Нисходящие пути передают импульсы от структур головного мозга к двигательным ядрам, осуществляющим ответные реакции на внешние и внутренние раздражения.Основными восходящими путями спинного мозга являются тонкий пучок, клиновидный пучок, латеральный и вентральный спинно—таламические пути, дорсальный и вентральный спинно—мозжечковые пути (рис. 3.19).
Тонкий пучок (Голля) и клиновидный пучок (Бурдаха) составляют задние канатики спинного мозга. Эти пучки волокон являются отростками чувствительных клеток спинальных ганглиев, проводящих возбуждение от проприорецепторов мышц, сухожилий, частично тактильных рецепторов кожи, висцерорецепторов. Волокна тонкого и клиновидного пучков — миелинизированные, они проводят возбуждение со скоростью 60—100 м/с. Короткие аксоны обоих пучков устанавливают синаптические связи с мотонейронами и интернейронами своего сегмента, длинные же направляются в продолговатый мозг. По пути они отдают большое число ветвей к нейронам вышележащих сегментов спинного мозга, образуя, таким образом, межсегментарные связи.
По волокнам тонкого пучка проводится возбуждение от каудальной части тела и тазовых конечностей, по волокнам клиновидного пучка — от краниальной части тела и грудных конечностей. В спинном мозгу оба этих пути идут, не прерываясь и не перекрещиваясь, и оканчиваются в продолговатом мозгу у одноименных ядер, где образуют синаптическое переключение на второй нейрон. Отростки второго нейрона направляются к специфическим ядрам таламуса противоположной стороны, образуя тем самым своеобразный перекрест. Здесь они переключаются уже на третий нейрон, аксоны которого достигают нейронов IV слоя коры больших полушарий.
Считают, что по этой системе проводится информация тонко дифференцированной чувствительности, позволяющая определить локализацию, контур периферического раздражения, а также его изменения во времени.
По латеральному спинно—таламическому пути проводится болевая и температурная чувствительность, по вентральному спинно—таламическому — тактильная. Существуют сведения, что по этим путям возможна также передача возбуждения от проприо— и висцероцепторов. Скорость проведения возбуждения в волокнах составляет 1—30 м/с. Спинно—таламические пути прерываются
Слайд 43 и перекрещиваются либо на уровне сегмента, в который
они только что вступили, либо вначале проходят несколько сегментов
по своей стороне, а затем переходят на противоположную. Отсюда идут волокна, оканчивающиеся в таламусе. Там они образуют синапсы на нервных клетках, аксоны которых направляются в кору больших полушарий.Полагают, что по системе волокон этих путей в основном передается информация о качественной природе раздражителей.
Дорсальный спинно—мозжечковый путь, или пучок Флексига — филогенетически это наиболее древний чувствительный путь спинного мозга. Местом расположения нервных клеток, аксоны которых образуют волокна этого пути, является основание дорсального рога спинного мозга. Не перекрещиваясь, путь достигает мозжечка, где каждое волокно занимает определенную область. Скорость проведения по волокнам спинно—мозжечкового пути около 110 м/с. По ним проводится информация от рецепторов мышц и связок конечностей. Наибольшего развития этот путь достигает у копытных животных.
Вентральный спинно—мозжечковый путь, или пучок Говерса, также образуется аксонами интернейронов противоположной стороны спинного мозга. Через продолговатый мозг и ножки мозжечка волокна направляются к коре мозжечка, где занимают обширные площади. Импульсы со скоростью проведения до 120 м/с идут от сухожильных, кожных и висцерорецепторов. Они участвуют в поддержании тонуса мышц для выполнения движений и сохранения позы. Нисходящие проводящие пути. Эти пути (рис. 3.20) связывают высшие отделы ЦНС с эффекторными нейронами спинного мозга. Основными из них являются пирамидный, красноядерно—спинномозговой и ретикулярно—спинномозговой пути.
Пирамидный путь образован аксонами клеток двигательной зоны коры больших полушарий. Направляясь к продолговатому мозгу, эти аксоны отдают большое число коллатералей структурам промежуточного, среднего, продолговатого мозга и ретикулярной формации. В нижней части продолговатого мозга большая часть волокон пирамидного пути переходит на противоположную сторону (перекрест пирамид), образуя латеральный пирамидный путь. В спинном
мозгу он располагается в боковом канатике. Другая часть волокон идет, не перекрещиваясь, до спинного мозга и только на уровне сегмента, в котором оканчивается, переходит на противоположную сторону. Это прямой вентральный пирамидный путь. Оба заканчиваются на мотонейронах передних рогов серого вещества спинного мозга. Состав волокон этого пути неоднороден, в нем представлены миелинизированные и немиелинизированные волокна разного диаметра со скоростями проведения возбуждения от 1 до 100 м/с.
Слайд 44 Основной функцией пирамидных путей является передача импульсов для
выполнения произвольных движений. Надежность в осуществлении этой функции повышается
благодаря дублированию связи головного мозга со спинным посредством двух путей — перекрещенного и прямого. В эволюционном ряду пирамидный тракт развивался параллельно с развитием коры больших полушарий и достиг наибольшего совершенства у человека.Красноядерно—спинномозговой путь (Монакова) образован аксонами клеток красного ядра среднего мозга. Выйдя из ядра, волокна полностью переходят на противоположную сторону. Часть из них направляется в мозжечок и ретикулярную формацию, другие — в спинной мозг. В спинном мозгу волокна располагаются в боковых столбах перед перекрещенным пирамидным путем и оканчиваются на интернейронах соответствующих сегментов. Красноядерно—спинномозговой путь несет импульсы от мозжечка, ядра вестибулярного нерва, полосатого тела.
Основное назначение красноядерно—спинномозгового пути — управление тонусом мышц и непроизвольной координацией движений. В процессе эволюции этот путь возник рано. Большое значение он имеет у животных, слабее развит у человека.
Преддверно—спинномозговой путь образован волокнами, которые являются отростками клеток латерального пред дверного ядра (ядра Дейтерса), лежащего в продолговатом мозгу. Этот тракт имеет наиболее древнее эволюционное происхождение. По нему передаются импульсы от вестибулярного аппарата и мозжечка к мотонейронам вентральных рогов спинного мозга, регулирующие тонус мускулатуры, согласованность движений, равновесие. При нарушении целостности этого пути наблюдаются расстройства координации движений и ориентации в пространстве.
В спинном мозгу помимо основных длинных имеются и короткие нисходящие пути, соединяющие между собой его отдельные сегменты.
Слайд 45 Клиническая картина заболеваний с изолированным или преимущественным поражением задних
канатиков спинного
мозга
Сенситивная атаксия- это синдром , харктеризующийся нарушением
стояния и ходьбы вследствие расстройств глубокой чувствительности в ногах. Расстраивается четкость движений. Проверяется исследованием глубокой чувствительности, пальценосовой и пяточно-коленной пробами, стоянием в позе Ромберга с открытыми и особенно с закрытыми глазами. Наблюдается атактическая походка, особенно характерная при поражении пучка Голля (заднестолбовая атаксия): больной широко расставляет ноги, несоразмерно сгибая и разгибая их, сильно ударяя пяткой о пол ("штампующая", "табетическая" походка) При закрытых глазах выраженность атаксии значительно усиливается
Псевдоатетоз - постоянные червеобразные гиперкинезы рук (медленные движения пальцев кисти) при вытянутых руках и усиливающиеся при закрытых глазах. Связаны с нарушением проприоцепции
Ложный астереогноз. Его возникновение связано с поражением путей глубокой чувствительности на различных уровнях ,что приводит к астерегнозу- неузнаванию предметов на ощупь.
Слайд 46 Клинико-нозологические варианты заболеваний спинного мозга с изолированным или преимущественным
поражени-
ем задних канатиков
Фуникулярный миелоз- дегенерация задних
и частично боковых канатиков спинного мозга; встречается при В12-дефицитной и (или) фолиево-дефицитной анемиях (Анемии).Первые клинические признаки заболевания чаще возникают в возрасте старше 40 лет. Появляются парестезии в виде чувства онемения, жара, покалывания, ползания мурашек в пальцах ног, реже в пальцах рук. Постепенно парестезии распространяются вверх к проксимальным отделам конечностей, а затем на живот и грудь. Изредка отмечаются ломящие боли в ногах. Присоединяются нарушения суставно-мышечного чувства и вибрационной чувствительности, развивается сенситивная атаксия (Атаксии) в ногах. Иногда понижается поверхностная чувствительность в конечностях с распространением на туловище, обычно без четкой верхней границы. Постепенно к нарушениям чувствительности присоединяется слабость ног, реже рук. Вначале парезы имеют спастический характер, однако при углублении поражения задних канатиков возникает мышечная гипотония и снижение глубоких рефлексов (ахилловых, коленных). Постоянно обнаруживаются патологические стопные рефлексы Бабинского, Россолимо и др. Характерным для Ф. м. является сочетание симптомов поражения центральных и периферических мотонейронов. Нарушается функция тазовых органов (императивные позывы к мочеиспусканию, задержка или недержание мочи и кала, импотенция). нередко сочетается с полиневропатией Возможны снижение зрения в результате атрофии зрительных нервов, сонливость, апатия, депрессия, эмоциональная лабильность, психотические реакции. В цереброспинальной жидкости иногда определяется небольшое увеличение содержания белка. На ЭЭГ может выявляться диффузная медленная активность, исчезающая при приеме витамина В12.
Слайд 47
Спинная сухотка
К классическим симптомам раннего периода относятся
так называемые табетические боли — очень сильные боли стреляющего,
режущего или сверлящего характера, которые возникают внезапно,длятся 1—2 с, «простреливая» ту или иную часть тела (чаще ноги), парестезии, проявляющиеся чувством тяжести,онемением конечностей, опоясыванием на определенном уровне туловища. Характерны табетические кризы — приступы невралгических болей во внутренних органах,сопровождающиеся также приступообразным нарушением их функции. Часты желудочные кризы, выражающиеся во внезапном возникновении нестерпимых болей в области желудка, подложечной области, спине, правом подреберье.ранним симптомомё является Аргайлла Робертсона синдром. Часто отмечается изменение величины и формы зрачков: возможны анизокория, миоз, мидриаз,нарушается правильная круглая форма зрачков, они могут стать овальными,полигональными. Постоянно выявляется нарушение функции сфинктера мочевого пузыря, следствием которого служит затруднение при мочеиспускании; позывы к мочеиспусканию становятся редкими (1—2 раза в сутки). Нередко в дальнейшем задержка мочеиспускания сменяется недержанием мочи. Иногда отмечаются упорные запоры.
К характерным симптомам относится снижение или полное отсутствие глубокой чувствительности, особенно выраженное в нижних конечностях. В ранних стадиях болезни больной не чувствует пассивных движений пальцев ног, в последующем не воспринимаются пассивные движения стоп, иногда пассивные движения в коленных суставах.
С расстройствами глубокой чувствительности связана локомоторная атаксия. Больные жалуются на неустойчивость и пошатывание при закрытых глазах, в темноте.
Слайд 48
Болезнь Фридрейха
Болезнь Фридрейха — заболевание, которое передается по
аутосомно-рецессивному типу наследования, заключается в поражении структур нервной системы
и характеризуется нарушением координации движений и поражением других органов и систем организма, прежде всего поражением сердечной мышцыДиагноз болезни Фридрейха не вызывает никаких сомнений в случае присутствия у человека следующих характерных признаков:
1) аутосомно-рецессивный тип наследования;
2) появление первых признаков заболевания в 1—2-м десятилетии жизни;
3) нарушение координации движений, снижение или полное исчезновение рефлексов, понижение чувствительности, слабость и атрофия мышц ног, а позднее и рук;
4) скелетные деформации (искривление позвоночника, «стопа Фридрейха»);
5) поражение сердечной мышцы (с наличием изменений при ЭКГ и Эхо КГ);
6) эндокринные расстройства (сахарный диабет, недоразвитие половых желез и половых органов);
7) атрофия спинного мозга по данным магниторезонансной томографии;
8) положительные результаты при исследовании ДНК.
Слайд 49 Острые и хронические интоксикации .К поражению задних канатиков
с соответствующими клиническими проявлениями могут приводить отравления солями тяжёлых
металлов, фосфорорганическими соединениями.Острые нарушения спинального кровообращения- нарушение глубокой чувствительности по проводниковому типу возникает при нарушении кровообращения в задних спинногмозговых артериях- синдром ишемии дорсальной части спинного мозга (синдром Уильямсона).При этом нарушению глубокой чувствительности сопутсвуют нарушения поверхностной чувствительности по сегментарному типу.
Очаговая экстрамедуллярная патология спинного мозга на стадиях половинного или поперечного его поражения.
Слайд 50 Клинико-нозологические варианты заболеваний спинного мозга с изолированным или преимущественным
поражени-
ем его пирамидных путей
Наследственная спастическая параплегия
представляет собой генетически гетерогенную группу заболеваний, наследующихся по аутосомно-доминантному, аутосомно-рецессивному и Х-сцепленному типам, ядром клинической картины которых является прогрессирующий нижний спастический парапарез.
В большинстве семей (свыше 70 %) имеет место аутосомно-доминантное наследование болезни, соответствующее оригинальным описаниям Strumpell (1880—1904 гг.); именно для аутосомно-доминантных случаев наследственной спастической параплегии является обоснованным использование широко распространенного эпонимического термина «болезнь Штрюмпеля». Болезнь диагносцируется на основании следующих критериев: 1) повторные случаи заболевания в семье;
2) неполный парез (нарушение произвольных движений) нижних конечностей с преобладанием повышенного тонуса над явлениями пареза;
3) отсутствие расстройств кожной чувствительности и длительная сохранность тазовых функций (стул и мочеотделение);
4) атрофические изменения спинного мозга, выявляемые при проведении специальных методов исследования;
5) медленно прогрессирующее течение.
Слайд 51 Наследственная спастическая атаксия относится к преимущественно спинальным формам
гередоатаксий, характеризуется сочетанием симптомов спинноцеребеллярной атаксии и признаков поражения
пирамидного пути в виде мышечной спастичности. Спастическая атаксия относится к редким вариантам гередодегенераций.Данная клиническая форма наследственных атаксий является генетически гетерогенной, так как показано существование различных типов наследования спастических атаксий - аутосомно-доминантного, аутосомно-рецессивного, Х-сцепленного.
Основными критериями диагноза наследственной спастической атаксии являются:
дебют в 30 - 50 лет при аутосомно-доминантном типе наследования, в первые годы жизни - при аутосомно-рецессивном и Х-сцепленном наследовании;
комбинация мозжечковой атаксии, пирамидной спастичности в ногах при отсутствии парезов;
непостоянные дополнительные симптомы в виде дизартрии, атрофии зрительных нервов, дегенерации сетчатки, глазодвигательных расстройств;
атрофические изменения спинного мозга (на МР-томограммах);
течение болезни, неуклонно прогрессирующее с варьирующим в широких пределах темпом прогрессирования
Острые нарушения спинального кровообращения- поражение канатиков спинного мозга возникает при нарушении спинномозгового кровообращения в корешковых артериях, когда в большей степени страдают корешково-оболочечные артерии и в меньшей корешково-спинномозговые. Клиническая картина характеризуется спастическим парезом конечностей, мозжечковой атаксией и лёгким нарушением поверхностной чувствительности.
Слайд 52 Боковой амиотрофический склероз — нейродегенеративное заболевание, которому сопутствует
гибель центральных и периферических мотонейронов. Основные проявления заболевания –
атрофия скелетных мышц, фасцикуляции, спастичность, гиперрефлексия, патологические пирамидные знаки в отсутствии тазовых и глазодвигательных расстройств. Характеризуется неуклонным прогрессирующим течением, приводящим к летальному исходу.Диагностические критерии:
Начало заболевания чаще в возрасте от 40 до 50 лет
-первые симптомы в виде локализованных фасцикуляций, гиперрефлексии глубоких рефлексов ,мышечной слабости преимущественно мышцах одной конечности или группе мышц с последующей генерализацией процесса
-отсутсвие клинических признаков поражения других проводящих путей
-отсутсвие корковых нарушений
-отсутствие расстройств функции тазовых органов
-длительная сохранность брюшных рефлексов
-вегето-сосудистые расстройства
Болезнь Литтла(спастическая диплегия) форма детского церебрального паралича, характеризующаяся центральными параличами конечностей с преобладанием нижнего спастического парапареза.
Очагоая экстрамедуллярная патология спинного мозга на стадиях половинного или поперечного поражения.
Слайд 53
Синдром половинного поражения спинного мозга
Симптомы на стороне поражения
Корешковые
боли и (или) корешковые расстройства чувствительности в пределах 2-3
дерматомов , соответствующих сегментарной локализации патологического очагаСпастический моно- или гемипарез с уровня поражения и ниже
Проводниковые расстройства глубокой чувствительности с уровня поражения и ниже
Вазомоторные расстройства с уровня поражения и ниже вследствие пареза вазоконстрикторов
Симптомы ,контрлатеральные очагу поражения,- проводниковые расстройства глубокой чувствительности с уровня 2-3 сегмента ниже патологического очага ,возможна узкая полоска гиперестезии над зоной проводниковой гипо- или анестезии.
Слайд 54
Полное поперечное поражение спинного мозга на разных
уровнях
Синдром поражения
верхних шейных сегментов (СI - CY): центральный тетрапарез (тетраплегия),
утрата всех видов чувствительности по проводниковому типу ниже уровня поражения, нарушение функции тазовых органов по центральному типу, парез (паралич) диафрагмы (икота, одышка, расстройство дыхания), вялый парез мышц шеи и сегментарный тип расстройства чувствительности в зоне иннервации СI – СIV;Синдром поражения шейного утолщения (СYI - TI): периферический парез (паралич) верхних конечностей и центральный парез (паралич) нижних конечностей, утрата всех видов чувствительности ниже места поражения по проводниковому типу, нарушение функции тазовых органов по центральному типу, двусторонний синдром Клода Бернара-Горнера (птоз, миоз, энофтальм);
Синдром поражения грудного отдела спинного мозга (TI - TXII): центральный парез (паралич) нижних конечностей, утрата всех видов чувствительности ниже уровня поражения по проводниковому типу, центральное расстройство функции тазовых органов;
Синдром поражения поясничного утолщения (LI - SII): периферический парез нижних конечностей, расстройство всех видов чувствительности на ногах по проводниковому типу и в области промежности, центральное расстройство функции тазовых органов;
Синдром поражения конуса спинного мозга (SIII - SY): расстройство функции тазовых органов по периферическому типу (недержание мочи и кала), нарушение всех видов чувствительности в области промежности;
Синдром поражения конского хвоста (корешки от сегментов спинного мозга LII - SY): периферический парез (паралич) нижних конечностей, нарушение всех видов чувствительности на ногах по корешковому типу и в области промежности, расстройство функции тазовых органов по периферическому типу на ногах и в области промежности, жгучие, интенсивные боли в ногах.
Слайд 56 Дифференциальная диагностика экстрамедуллярных и инт- рамедуллярных опухолей спинного мозга
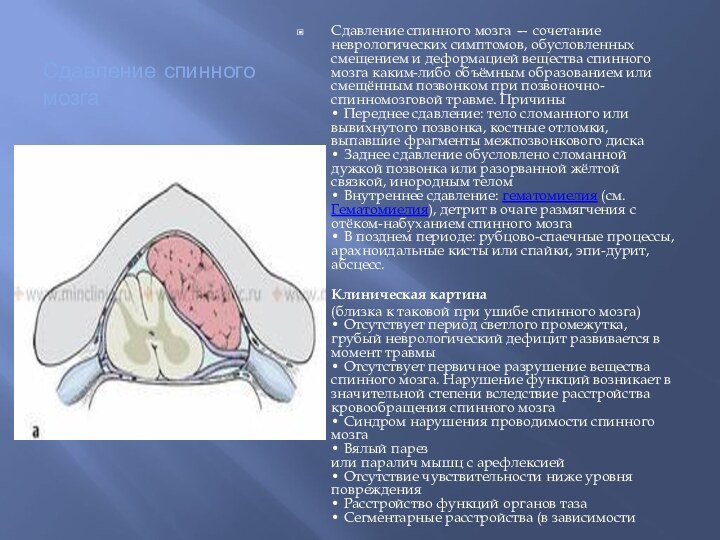
Слайд 58 Дифференциальная диагностика различных травм спинного мозга и спинального шока
Среди закрытых травм спинного мозга принято выделять сотрясение, ушиб,
сдавление, травматическую гематомиелию, повреждение корешков спинного мозга и полный анатомический перерыв
Слайд 59
Сотрясение спинного мозга
Для данной травмы спинного мозга характерно
внезапное полное поперечное поражение спинного мозга при отсутствии структурных
повреждений. При макроскопии и микроскопии обнаруживаются отек мозга и его оболочек, а также точечные геморрагии. Как правило, начинают проявляться нерезкие парезы, очень редко – параличи, расстройства функций тазовых органов. В зависимости от тяжести сотрясения спинного мозга все перечисленные симптомы развиваются в период от нескольких минут до 2–3 недель. Для сотрясения спинного мозга характерно быстрое появление всех симптомов. При этом в цереброспинальной жидкости никаких патологий не наблюдается, проходимость субарахноидального пространства не нарушена.Ушиб спинного мозга
Он встречается гораздо чаще сотрясения и является очень серьезной травмой. Ушиб возникает при переломе позвонка со смещением, а также при подвывихе позвонка. При ушибе спинного мозга всегда происходят структурные изменения в веществе мозга, а также в его оболочках, сосудах (очаговый некроз, размягчение, кровоизлияние). Любое повреждение мозговой ткани сопровождается спинальным шоком. В зависимости от локализации и обширности травмы характер двигательных и чувствительных расстройств различен. Сразу после нарушения чувствительности развиваются параличи, нарушение функций тазовых органов и вегетативных функций. Травма спинного мозга может сопровождаться возникновением не одного, а нескольких очагов ушиба. Ушибы часто сопровождаются субарахноидаль-ным кровоизлиянием. При этом в цереброспинальной жидкости обнаруживается кровь. Однако проводимость субарахноидально-го пространства, как правило, не нарушается. В зависимости от степени тяжести ушиба спинного мозга восстановление его функций происходит в течение 3–8 недель, однако при тяжелых ушибах с половинным перерывом спинного мозга восстановления утраченных функций не происходит.





























