Слайд 2
Ультразвуковое исследование должно проводиться только по клиническим показаниям
с целью:
●уточнения локализации плодного яйца (исключения эктопической беременности, оценки
количества плодных яиц, оценки взаимного расположения плодного яйца и внутриматочной спирали, оценки
расположения плодного яйца в аномально развитой матке);
●уточнения срока беременности (при нарушениях
менструального цикла, в случае лактационной аменореи и др.);
●выявления неразвивающейся беременности;
●выявления эхографических признаков угрозы прерывания беременности (при наличии клинических симптомов угрозы прерывания);
●выявления отклонений формирования эмбриона и экстраэмбриональных структур в случае воздействия на женщину тератогенных агентов в анамнезе;
●выявления опухолей органов малого таза.
Слайд 3
В ходе ультразвукового исследования в ранние сроки беременности
констатирую:
наличие и количество плодных яиц в матке,
присутствие
или отсутствие эмбриона,
наличие и частоту сердцебиения эмбриона,
проводят измерение средневнутреннего размера плодного яйца,
копчико-теменного размера эмбриона,
средневнутреннего размера желточного мешка,
изучают строение эмбриона, хориальной и амниотической оболочек,
оценивают состояние стенок матки, шейки матки, яичников.
Слайд 4
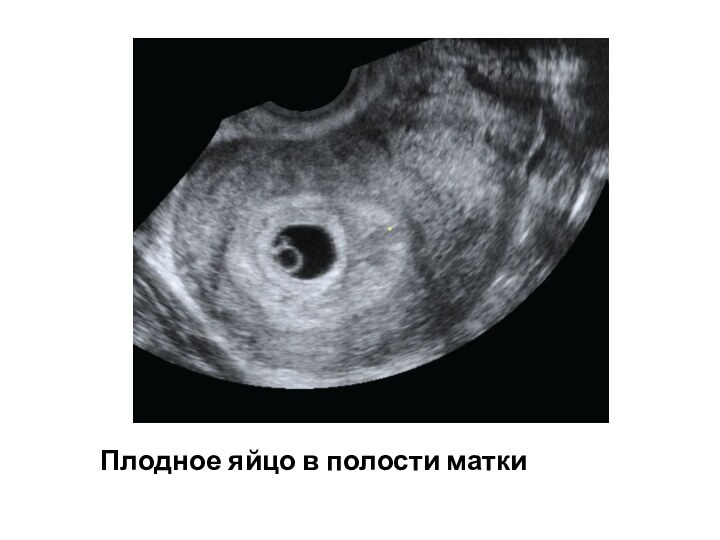
Плодное яйцо может визуализироваться в структуре
эндометрия с 3-5
недель беременности, то есть с размера 2-3 мм.
Плодное яйцо
определяется как округлое анэхогенное образование, окруженное тонким венчиком повышенной эхогенности. Чаще оно локализуется в верхней трети полости матки. Для определения средневнутреннего диаметра плодного яйца измеряются его длина и переднезадний размер при сагиттальном сканировании, поперечный размер при поперечном сканировании, затем вычисляется среднее арифметическое из этих трех размеров. Измерения проводятся по внутреннему контуру плодного яйца. Средневнутренний диаметр плодного яйца является достаточно вариабельной величиной,
ошибка при определении срока беременности по этому показателю может достигать 1,5 недель.
Слайд 5
Плодное яйцо в полости матки
Слайд 6
Эмбрион начинает визуализироваться при размере 3-4 мм
как структура
повышенной эхогенности, расположенная внутри плодного яйца. При сагиттальном сканировании
проводится измерение копчико-теменного размера (КТР) эмбриона. Считается, что установление срока беременности по копчико-теменному размеру эмбриона наиболее достоверно.
В случае отсутствия изображения эмбриона в плодном яйце
при его средневнутреннем размере более 16 мм предполагается, что имеет место неразвивающаяся беременность по типу анэмбрионии.
Окончательно этот диагноз подтверждается при проведении
контрольного исследования
Слайд 7
Выраженное отставание численных значений КТР от
нормативных значений является
прогностически неблагоприятным
признаком в отношении возможной неразвивающейся
беременности, аномалий развития и
задержки развития плода.
Слайд 8
Примерно с 7 недель беременности становится возможной визуализация
частей эмбриона – головки, зачатков конечностей.
В этом же
сроке появляется двигательная активность эмбриона.
При размере эмбриона 5 мм и более возможна визуализация его сердечной деятельности. Сердцебиение можно зарегистрировать в
2Д режиме (кинопетля), в М-режиме, в режимах импульсного допплера и цветового допплера (применение ЦДК не желательно
ввиду достаточно большей акустической мощности на выходе при использовании этой технологии)
Слайд 9
Урежение сердечных сокращений эмбриона/плода является
неблагоприятным прогностическим признаком в
плане
неразвивающейся беременности.
Сердечная деятельность эмбриона относится к основному
параметру, подтверждающему его
жизнедеятельность. В случае
отсутствия регистрации сердцебиения при КТР 5-8 мм и менее
назначается контрольное исследование через 5-7 дней, в случае
отсутствия сердцебиения и двигательной активности эмбриона при
больших значениях КТР, возможно вынесение заключения о
неразвивающейся беременности по типу гибели эмбриона сразу
Слайд 10
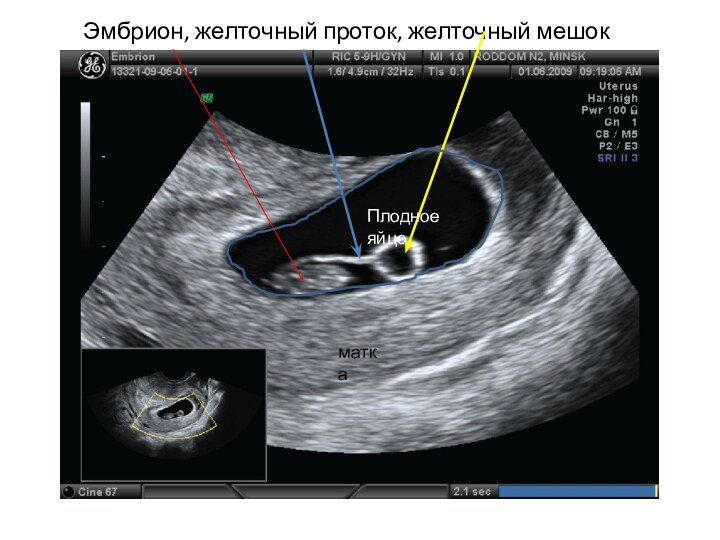
Желточный мешок визуализируется в виде
анэхогенного округлого образования с
ободком повышенной
эхогенности, находящегося внутри плодного яйца вблизи эмбриона.
Диаметр желточного
мешка в сроки 7-9 недель в среднем 4-5 мм,
затем, начиная с 10 недель, он уменьшается, а к 12 неделям, как
правило, уже не визуализируется. В некоторых случаях возможен
иной вариант обратного развития желточного мешка – по типу
кистозной трансформации. Неблагоприятными прогностическими
признаками в плане неразвивающейся беременности и
самопроизвольного выкидыша являются уменьшение диаметра
желточного мешка и его преждевременная редукция. При
проведении трансвагинальной эхографии возможна так же
визуализация желточного протока
Слайд 11
При трансвагинальном исследовании в ранние сроки
беременности возможна визуализация
амниотической оболочки – тонкой нежной повышенной эхогенности полоски, окружающей
эмбрион. Полость, располагающаяся внутри амниотической оболочки, называется амниотической. Полость, располагающаяся снаружи от амниотической оболочки, называется хориальной. В амниотической полости расположен эмбрион, а в хориальной –желточный мешок. По мере прогрессирования беременности, происходит сближение амниотической и хориальной оболочек вплоть до их слияния и редукция желточного мешка. Размер амниотической полости менее 10 мм является прогностически неблагоприятным признаком в плане вероятности неразвивающейся
беременности
Слайд 12
Определение преимущественной локализации хориона
становится возможным с 7-8 недель
беременности, когда
происходит истончение одной части хориальной оболочки и
разрастание другой.
В месте разрастания хориальной ткани участок
оболочки утолщается, эхогенность его повышается, формируется
ворсинчатый хорион (horion frondosum), остальная часть
хориальной оболочки превращается в гладкий хорион (chorion
leave). В малых сроках беременности нередко наблюдается
расположение ворсинчатого хориона над внутренним зевом.
Обычно по мере увеличения срока беременности увеличиваются
размеры матки, и происходит смещение его ближе к дну, однако в
ряде случаев хорион, а далее сформировавшаяся из него плацента,
располагается вблизи цервикального канала или прямо над
внутренним зевом, что приводит к формированию низкой
плацентации или предлежанию плаценты.
Слайд 13
Многоплодная беременность легко определяется при
проведении ультразвукового исследования в
ранние сроки. При этом на этапе визуализации плодных яиц
труднее определиться с типом зиготности. Считается, что расположенные поодаль плодные яйца с большей вероятностью дизиготны, в то время как близко расположенные, с большей вероятностью могут быть монозиготными. Начиная с 7-8 недель, когда видны как эмбрионы, амниотические полости, так и формирующиеся ветвистые хорионы, намного проще предположить зиготность, тип формирующейся плацентации, что позволяет определяться с прогнозом и планом
ведения беременности
Слайд 14
В ряде случаев на ранних сроках беременности можно
наблюдать,
как одно из плодных яиц прекращает развитие, а другое
развивается нормально. Необходимо помнить о возможности многоплодной осложненной беременности, когда одно плодное яйцо имплантируется и успешно развивается в матке, а другое имплантируется вне матки, что определяет клиническую картину внематочной беременности при наличии маточной. Поэтому при
ультразвуковом исследовании в ранние сроки, даже при
визуализации плодного яйца в матке, непременно осматриваются яичники, маточные трубы и позадиматочное пространство.
Изучение структур плодного яйца, строения матки и придатков позволяет определить ниже приведенные осложнения течения маточной беременности на ранних сроках.
Слайд 15
Неразвивающаяся беременность может протекать по типу
анэмбрионии или гибели
эмбриона.
Неразвивающаяся беременность по типу анэмбрионии.
Заподозрить это осложнение следует
при размерах плодного яйца 16 мм и более и отсутствии эмбриона, а так же при отсутствии желточного мешка при размере плодного яйца 13 мм и более. В таких случаях нормальное развитие беременности считается сомнительным и назначается динамический ультразвуковой контроль. При размерах плодного яйца более 30-40 мм и отсутствии эмбриона заключение о неразвивающейся беременности может быть вынесено сразу.
Необходимо помнить, что если нет твердой уверенности в том, что беременность не развивается, лучше назначить контроль, дабы избежать
возможного прерывания нормальной беременности!
Слайд 16
Неразвивающаяся беременность по типу гибели
эмбриона.
В таких случаях
эмбрион в плодном яйце
визуализируется, но отсутствуют эхографические признаки его
жизнедеятельности
– не определяется сердцебиение, эмбрион не
движется. При этом в зависимости от давности гибели эмбриона,
изменяется эхографическая картина – эхогенность эмбриона
постепенно снижается, контуры становятся нечеткими, края
размытыми. При этом может так же изменяться структура самого
плодного яйца - хорион утолщается, эхоструктура его становится
неоднородной, с участками снижения и повышения эхогенности, в
амниотической полости появляются эхопозитивные включения.
Кроме этого, могут определяться эхографические признаки угрозы
прерывания беременности.
Слайд 17
Угроза прерывания беременности при ультразвуковом
исследовании обычно оценивается по
двум признакам – локальному
утолщению миометрия и наличию ретрохориальной гематомы.
Локальное
утолщение стенки матки является
проявлением гипертонуса участка миометрия и выглядит как
увеличение толщины стенки матки без четких границ с выбуханием
внутреннего контура в сторону плодного яйца. Форма плодного
яйца при этом может изменяться от округлой до овальной,
сплюснутой или неправильной. Выявление кратковременного
локального тонуса миометрия без клинических признаков угрозы
прерывания беременности рассматривается как вариант нормы и не
должно служить основанием для назначения сохраняющей терапии.
Длительно существующий гипертонус миометрия может приводить
к отслойке хориона и нарушению инвазии трофобласта.
Слайд 18
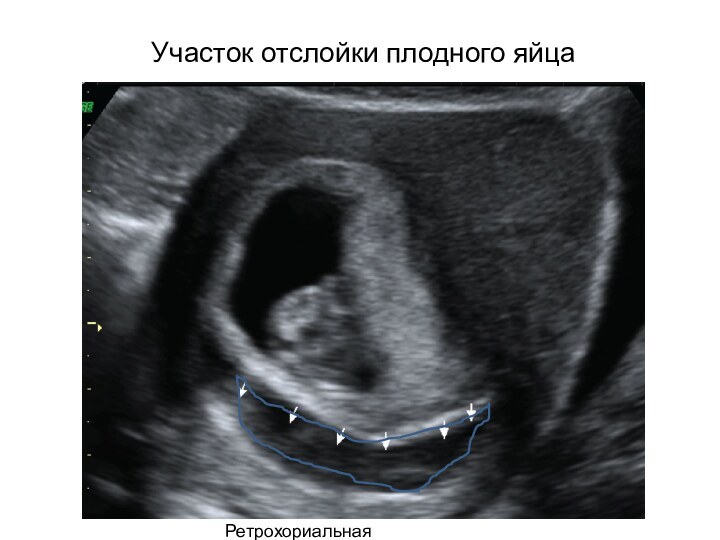
Ультразвуковая диагностика отслойки плодного яйца
основывается на визуализации ретрохориальной
гематомы, которая определяется как анэхогенная полоска между стенкой матки
и хорионом.
*В случае если гематома свежая, ее края ровные, контуры четкие, содержимое анэхогенное.
*По мере организации гематомы контуры ее становятся менее четкими, края неровными, эхоструктура неоднородной, с участками средней или даже повышенной эхогенности.
В случае дренирования гематомы через цервикальный канал возможно ее полное опорожнение.
Слайд 19
Самопроизвольный выкидыш в ходу при беременности
раннего срока характеризуется
прежде всего яркими клиническими
симптомами – схваткообразными болями внизу живота
и маточным
кровотечением. Картина при проведении ультразвукового
исследования при такой клинической ситуации может быть
представлена несколькими вариантами:
●плодное яйцо (с живым, погибшим эмбрионом или
без эмбриона) значительно деформировано, смещено к
цервикальному каналу, эхоструктура эндометрия
неоднородная с участками повышенной и сниженной
эхогенности;
●плодное яйцо деформировано, определяется не в
полости матки, а в цервикальном канале, цервикальный
канал расширен, эхоструктура эндометрия и эндоцервикса
неоднородная, с участками повышенной и сниженной
эхогенности;
●плодное яйцо не идентифицируется как отдельная
структура, полость матки и цервикальный канал
расширены, заполнены содержимым неоднородной
эхоструктуры с участками повышенной, средней и
сниженной эхогенности.
Слайд 20
Эмбрион, желточный проток, желточный мешок
матка
Плодное яйцо
Слайд 21
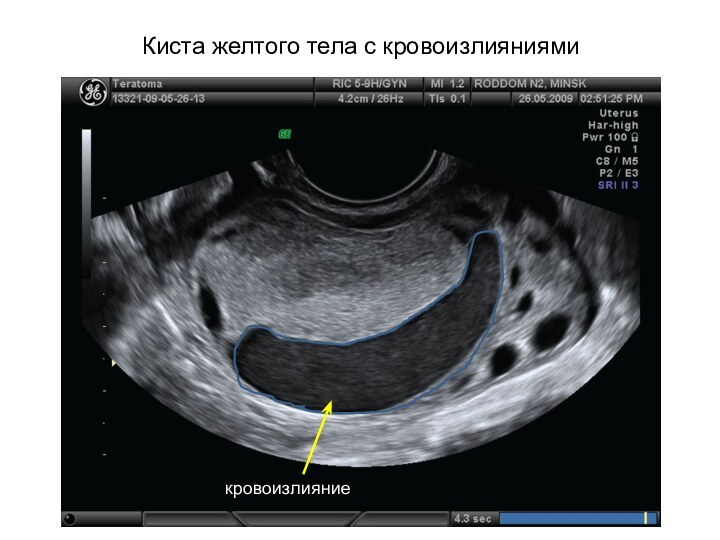
Киста желтого тела с кровоизлияниями
кровоизлияние
Слайд 23
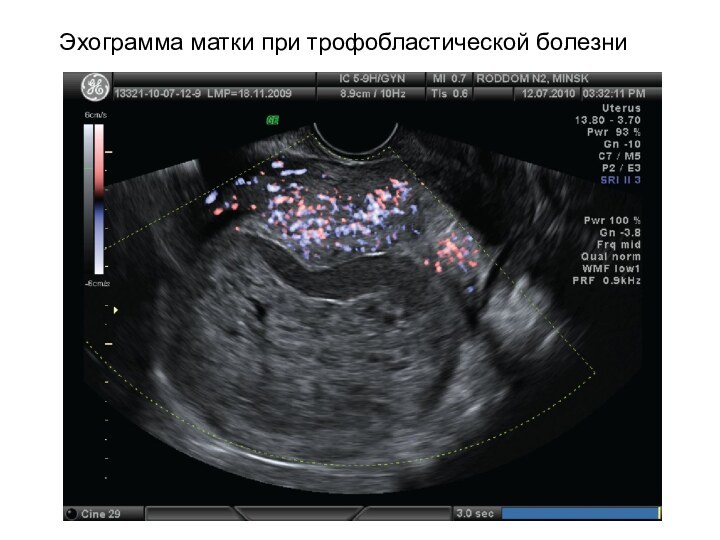
Эхограмма матки при трофобластической болезни
Слайд 24
Участок отслойки плодного яйца
Ретрохориальная гематома